Rapport d'information n° 686 (2016-2017) de MM. Jean-Noël CARDOUX et Yves DAUDIGNY , fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, déposé le 26 juillet 2017
Disponible au format PDF (1,7 Moctet)
Synthèse du rapport (437 Koctets)
-
INTRODUCTION
-
SYNTHÈSE DES PROPOSITIONS
-
PREMIÈRE PARTIE - ASSURER
L'ÉGALITÉ TERRITORIALE DANS L'ACCÈS AUX SOINS :
UN CONSTAT D'URGENCE, DES ACTIONS INSUFFISAMMENT COORDONNÉES, LA
NÉCESSITÉ DE MOBILISER LES ÉNERGIES LOCALES
-
I. DES ENJEUX PLUS LARGES QUE LA SPHÈRE
SANITAIRE, UN DÉFI À COURT TERME POUR LE SYSTÈME DE
SANTÉ
-
II. UN FOISONNEMENT D'INITIATIVES MAL
COORDONNÉES : UN PILOTAGE À CLARIFIER
-
A. UN ARSENAL DE MESURES MIS EN PLACE EN ORDRE
DISPERSÉ
-
B. UNE COHÉRENCE GLOBALE QUI POSE
QUESTION
-
C. CRÉER LES CONDITIONS D'UNE DYNAMIQUE DE
TERRITOIRE
-
A. UN ARSENAL DE MESURES MIS EN PLACE EN ORDRE
DISPERSÉ
-
I. DES ENJEUX PLUS LARGES QUE LA SPHÈRE
SANITAIRE, UN DÉFI À COURT TERME POUR LE SYSTÈME DE
SANTÉ
-
DEUXIÈME PARTIE
QUELS LEVIERS D'ACTION ?
ACCOMPAGNER LES TRANSITIONS DE NOTRE SYSTÈME DE SANTÉ POUR RÉPONDRE PLUS EFFICACEMENT AUX BESOINS DE SOINS DANS LES TERRITOIRES
-
I. LE NUMERUS CLAUSUS : UN LEVIER DE LONG
TERME, UNE RÉPONSE INADAPTÉE EN L'ÉTAT ?
-
II. LES AIDES FINANCIÈRES
INDIVIDUELLES : UN IMPACT LIMITÉ, DES MODALITÉS À
RÉINTERROGER
-
A. UNE CIBLE PRIVILÉGIÉE PAR LES
POUVOIRS PUBLICS
-
B. DES MESURES LÉGITIMES MAIS
INSUFFISANTES
-
1. Des ambitions louables qui se heurtent à
des limites inhérentes : le levier financier n'est pas un
déterminant principal des choix d'installation
-
2. Généraliser l'accompagnement
personnalisé des professionnels dans une logique de guichet
unique
-
3. Des axes de réflexion à creuser
pour consolider l'attractivité de l'exercice libéral
-
1. Des ambitions louables qui se heurtent à
des limites inhérentes : le levier financier n'est pas un
déterminant principal des choix d'installation
-
A. UNE CIBLE PRIVILÉGIÉE PAR LES
POUVOIRS PUBLICS
-
III. LA RÉGULATION DES INSTALLATIONS DES
PRATICIENS LIBÉRAUX : UN DISPOSITIF CONTRAIGNANT QUI DOIT REPOSER SUR
L'ADHÉSION DES PROFESSIONNELS
-
IV. LES POLITIQUES DE SOUTIEN AU REGROUPEMENT DES
PROFESSIONNELS DE SANTÉ : ACCOMPAGNER LES MUTATIONS DU SYSTÈME DE
SOINS
-
A. L'ESSOR DES STRUCTURES D'EXERCICE
REGROUPÉ
-
B. UN MOUVEMENT À ACCOMPAGNER :
S'ADAPTER AVEC SOUPLESSE AUX BESOINS DES TERRITOIRES ET AUX ATTENTES NOUVELLES
DES PROFESSIONNELS DE SANTÉ
-
A. L'ESSOR DES STRUCTURES D'EXERCICE
REGROUPÉ
-
V. LES AVANCÉES BRIDÉES DE LA
TÉLÉMÉDECINE : SOUTENIR L'INNOVATION DANS LES
TERRITOIRES
-
VI. LA FORMATION INITIALE : UN MOMENT-CLÉ
POUR CRÉER L'ANCRAGE GÉOGRAPHIQUE DES FUTURS
PROFESSIONNELS
-
A. LE CONTRAT D'ENGAGEMENT DE SERVICE PUBLIC : UNE
ATTRACTIVITÉ À CONSOLIDER
-
B. LE RÔLE DÉTERMINANT DES
STAGES : POURSUIVRE ET ACCOMPAGNER LA DIVERSIFICATION DES PARCOURS
D'INTERNAT
-
A. LE CONTRAT D'ENGAGEMENT DE SERVICE PUBLIC : UNE
ATTRACTIVITÉ À CONSOLIDER
-
I. LE NUMERUS CLAUSUS : UN LEVIER DE LONG
TERME, UNE RÉPONSE INADAPTÉE EN L'ÉTAT ?
-
EXAMEN EN COMMISSION
-
LISTE DES DÉPLACEMENTS
-
LISTE DES PERSONNES AUDITIONNÉES
-
ANNEXE
CONTRIBUTIONS DES SÉNATEURS
N° 686
SÉNAT
SESSION EXTRAORDINAIRE DE 2016-2017
|
Enregistré à la Présidence du Sénat le 26 juillet 2017 |
RAPPORT D'INFORMATION
FAIT
au nom de la mission d'évaluation et de contrôle de la sécurité sociale (1) et de la commission des affaires sociales (2) sur les mesures incitatives au développement de l' offre de soins primaires dans les zones sous - dotées ,
Par MM. Jean-Noël CARDOUX et Yves DAUDIGNY,
Sénateurs
|
(1) Cette mission d'évaluation est composée de : M. Jean-Noël Cardoux, Président ; MM. Jérôme Durain, Jean-Marie Vanlerenberghe, Vice - Présidents ; Mme Annie David, M. Gilbert Barbier, Mme Aline Archimbaud, Secrétaires ; Mmes Agnès Canayer, Caroline Cayeux, MM. Yves Daudigny, Gérard Dériot, Mmes Catherine Deroche, Anne Émery-Dumas, Catherine Génisson, MM. Jean-Pierre Godefroy, Alain Milon, Philippe Mouiller, Gérard Roche, René-Paul Savary. (2) Cette commission est composée de : M. Alain Milon , président ; M. Jean-Marie Vanlerenberghe , rapporteur général ; M. Gérard Dériot, Mmes Colette Giudicelli, Caroline Cayeux, M. Yves Daudigny, Mme Catherine Génisson, MM. Jean-Pierre Godefroy, Gérard Roche, Mme Laurence Cohen, M. Gilbert Barbier, Mme Aline Archimbaud , vice-présidents ; Mme Agnès Canayer, M. René-Paul Savary, Mme Michelle Meunier, M. Jean-Louis Tourenne, Mme Élisabeth Doineau , secrétaires ; M. Michel Amiel, Mme Nicole Bricq, MM. Olivier Cadic, Jean-Pierre Caffet, Mme Claire-Lise Campion, MM. Jean-Noël Cardoux, Daniel Chasseing, Olivier Cigolotti, Mmes Karine Claireaux, Annie David, Isabelle Debré, Catherine Deroche, M. Jean Desessard, Mme Chantal Deseyne, M. Jérôme Durain, Mmes Anne Émery-Dumas, Corinne Féret, MM. Michel Forissier, Jean-Marc Gabouty, Mmes Françoise Gatel, Frédérique Gerbaud, M. Bruno Gilles, Mmes Pascale Gruny, Corinne Imbert, MM. Éric Jeansannetas, Georges Labazée, Mmes Hermeline Malherbe, Brigitte Micouleau, Patricia Morhet-Richaud, MM. Jean-Marie Morisset, Philippe Mouiller, Mmes Catherine Procaccia, Stéphanie Riocreux, M. Didier Robert, Mme Patricia Schillinger, MM. Michel Vergoz, Dominique Watrin, Mme Évelyne Yonnet . |
INTRODUCTION
Mesdames, Messieurs,
Cristallisée autour de la formule choc des « déserts médicaux », la question de l'accès géographique aux soins est devenue, au cours des dix dernières années, de plus en plus prégnante dans le débat public.
Elle est l'un des symptômes d'une « fracture territoriale » qui conduit, comme l'a relevé le Président du Sénat en ouvrant la conférence nationale des territoires réunie le 17 juillet 2017, à ce que les habitants de certaines parties du territoire national « se sentent aujourd'hui oubliés » .
Nombre d'élus locaux, confrontés à l'inquiétude voire au désarroi que suscite le départ à la retraite non remplacé du médecin de famille, ont depuis longtemps tiré la sonnette d'alarme.
Les constats ne sont pas nouveaux .
En 2007, dans un rapport présenté au nom de votre commission des affaires sociales, notre collègue Jean-Marc Juilhard attirait l'attention sur les perspectives de la démographie médicale : « Le nombre de médecins en exercice n'a jamais été aussi élevé et pourtant, les disparités entre régions deviennent trop importantes pour assurer un accès à des soins de qualité sur l'ensemble du territoire (...). Cette situation s'aggravera dans les années à venir. » 1 ( * )
Les rapports, les initiatives nationales ou locales, les propositions de loi se sont depuis succédé, sans infléchir cette tendance. En 2013, notre collègue Hervé Maurey, président de la commission de l'aménagement du territoire et du développement durable, soulignait l'urgence d' « agir vraiment » face à un « problème majeur d'égalité des territoires » 2 ( * ) .
Si les constats sont globalement partagés, les conclusions divergent .
Certains souhaiteraient dépasser l'approche incitative, aujourd'hui privilégiée dans l'organisation des soins primaires du fait du principe de libre installation des professionnels libéraux, pour engager des mesures de régulation géographique plus coercitives qui sont rejetées par les médecins.
Au cours de l'examen du projet de loi de financement de la sécurité sociale pour 2017, le Sénat a ainsi été saisi de plusieurs amendements visant à réguler par la loi les installations de médecins dans les zones où est constaté un fort excédent en matière d'offre de soins, auxquels votre commission des affaires sociales, comme le gouvernement, ont donné un avis défavorable. A l'occasion de ces débats, notre collègue Jean-Marie Vanlerenberghe, rapporteur général, a suggéré qu'une mission soit conduite par la Mecss afin d' évaluer l'efficacité des dispositifs incitatifs mis en place pour attirer les professionnels de santé dans les zones sous-dotées .
Vos rapporteurs ont procédé, au cours des derniers mois, dans une approche concrète et pragmatique, à plusieurs auditions et à deux déplacements sur le terrain, pour identifier les initiatives - foisonnantes - engagées par les différents acteurs (État, collectivités territoriales, assurance maladie, professionnels de santé), évaluer leur portée et leurs limites.
Leur réflexion s'est centrée, d'une part, sur les soins primaires, ou de premier recours, et donc essentiellement les soins de ville au sein desquels l'enjeu de la présence médicale, singulièrement celle du médecin généraliste, occupe une place centrale. D'autre part, la situation générale des zones rurales est principalement abordée, à l'exclusion de celle plus spécifique de l'outre-mer, des quartiers prioritaires de la ville ou de zones isolées.
La principale conclusion tirée de ces travaux est qu' il ne semble pas exister, malheureusement, de « solution miracle » au problème des zones sous-dotées en offre de soins. Néanmoins, cela ne signifie pas qu'il faille céder à la fatalité et renoncer à toute action : mobiliser une palette d'outils dans un cadre territorial cohérent et concerté, faire confiance aux acteurs de terrain et accompagner les bonnes pratiques, innover pour faire évoluer l'organisation de notre système de santé vers plus de fluidité et d'efficience, seraient de nature à lever des freins et des rigidités qui pèsent sur les acteurs du système de santé et les empêchent de répondre au mieux aux défis d'aujourd'hui et de demain.
Tel est le sens des propositions formulées. Celles-ci se veulent opérationnelles, alors que le Sénat aura très probablement à débattre de nouveau de ces sujets dans les mois à venir. En effet, le Président de la République a annoncé, lors de la conférence nationale des territoires, sa volonté de voir bâtir une « stratégie territoriale d'accès aux soins » afin de remédier aux inégalités constatées. Les mesures envisagées, qui portent sur le développement des maisons de santé, le déploiement de la télémédecine et un assouplissement du numerus clausus, devraient être précisées et déclinées par la ministre des solidarités et de la santé en septembre prochain. Votre commission y sera particulièrement attentive.
SYNTHÈSE DES PROPOSITIONS
• Construire une approche
concertée au niveau des territoires de proximité avec les
professionnels et les élus
Proposition n° 1 : Confier aux ARS la mission de recenser l'ensemble des dispositifs existants au niveau des territoires de proximité, pour examiner la manière dont ils s'articulent, identifier les besoins insuffisamment pris en compte et favoriser les complémentarités. Associer les professionnels de santé et les élus locaux au suivi régulier et à l'évaluation des initiatives mises en place
Proposition n° 2 : Renforcer les moyens d'action des ARS par une plus forte modulation des crédits du fonds d'intervention régional (FIR), en tenant compte des besoins des territoires déficitaires en offre de soins
•
Bâtir une démarche
d'accompagnement personnalisé des professionnels de
santé
Proposition n° 3 : Généraliser de véritables « guichets uniques » auprès des ARS, pour informer et accompagner les professionnels de santé s'installant dans les zones sous-dotées ou envisageant de le faire (appui dans l'ensemble des démarches administratives liées à l'installation et au projet de vie, information sur les aides de toutes natures, y compris celles des collectivités territoriales et les mesures fiscales)
•
Rendre l'accès à
l'exercice libéral plus attractif, en favorisant les modes d'exercice
souples et diversifiés
Proposition n° 4 : Simplifier et valoriser le recours aux statuts intermédiaires comme celui d'adjoint ou de collaborateur, susceptibles de favoriser l'accès progressif à l'installation libérale des praticiens
Proposition n° 5 : Donner une reconnaissance conventionnelle au statut de médecin remplaçant
Proposition n° 6 : Développer l'exercice mixte en allégeant les charges sociales sur l'activité libérale des médecins salariés
Proposition n° 7 : Rendre plus attractif le cumul emploi-retraite dans les zones sous-dotées par la suppression de la cotisation de retraite
Proposition n° 8 : Poursuivre les réflexions sur l'amélioration de la protection sociale des professionnels libéraux, notamment pour abaisser le délai de carence en cas de maladie
•
Soutenir la création des
maisons de santé pluri-professionnelles et leur
fonctionnement
Proposition n° 9 : Créer des « cellules d'appui à l'ingénierie de projet » au sein des ARS pour assister les porteurs de projet en vue de réduire sensiblement les délais de réalisation
Proposition n° 10 : Accompagner la structuration des maisons de santé encore non éligibles aux financements de l'assurance maladie (appui juridique pour la transformation en société interprofessionnelle de soins ambulatoires-SISA, soutien à l'acquisition d'un système d'information partagé, aide à la coordination du travail en équipe...)
•
Accompagner les mutations de
l'exercice libéral
Proposition n° 11 : Aider à la structuration de réseaux de professionnels de santé et accompagner toute initiative - alternative aux maisons de santé - offrant des réponses plus adaptées aux besoins de certains territoires (permanence dans des cabinets distincts, exercice multi-sites...)
Proposition n° 12 : Favoriser le développement des coopérations entre professionnels de santé (délégations d'actes, pratiques avancées) par la définition, dans un cadre conventionnel interprofessionnel, d'un régime de financement incitatif
•
Exploiter le potentiel offert par la
télémédecine
Proposition n° 13 : Inscrire le financement des actes de télémédecine (téléconsultation, téléexpertise) dans le cadre tarifaire de droit commun de l'assurance maladie
Proposition n° 14 : Évaluer l'impact économique et thérapeutique du recours à la télémédecine dans les parcours de soins, notamment en termes d'amélioration de l'accès à des soins de qualité dans les zones sous-dotées
Proposition n° 15 : Former les professionnels de santé à l'usage de la télémédecine et les accompagner dans l'équipement en matériel et logiciels adaptés
•
Développer les stages ambulatoires
dans les zones sous-dotées, pour créer l'ancrage
géographique des futurs praticiens dès le stade décisif de
la formation
Proposition n° 16 : Engager une campagne de recrutement de maîtres de stage dans les zones sous-dotées et revaloriser le montant de l'indemnité compensatrice
Proposition n° 17 : Généraliser le stage de médecine générale de ville au cours de l'externat et en allonger la durée
Proposition n° 18 : Introduire dans la formation initiale une préparation concrète aux différents modes d'exercice de la médecine de ville (gestion administrative et financière du cabinet, animation d'équipe, relations avec les interlocuteurs...)
Proposition n° 19 : Assouplir les conditions d'agrément des lieux de stage hors de la subdivision de rattachement, pour répondre aux besoins des territoires situés dans des zones « frontières »
PREMIÈRE PARTIE - ASSURER L'ÉGALITÉ TERRITORIALE DANS L'ACCÈS AUX SOINS : UN CONSTAT D'URGENCE, DES ACTIONS INSUFFISAMMENT COORDONNÉES, LA NÉCESSITÉ DE MOBILISER LES ÉNERGIES LOCALES
Assurer l'accès aux soins sur l'ensemble du territoire est une priorité pour la cohésion nationale.
Or, si le nombre global de professionnels de santé est élevé, les inégalités dans leur répartition géographique sont persistantes. Dans ce contexte, la « crise de la démographie médicale » qui va affecter, à un horizon de cinq à dix ans, la médecine libérale et générale, point d'entrée des soins primaires, est préoccupante.
Après un diagnostic plutôt tardif des enjeux, de nombreuses initiatives ont été engagées, depuis près de dix ans, sans toutefois s'inscrire dans un cadre territorial réellement concerté et coordonné.
Quels sont, précisément, les enjeux ?
De quelle manière l'Etat, les collectivités territoriales, l'assurance maladie les ont-ils globalement appréhendés jusqu'à aujourd'hui ?
Quels sont les contours de la notion de « zone sous-dotée » ?
Comment créer une dynamique territoriale pour mobiliser l'ensemble des acteurs en faveur de cette priorité pour nos concitoyens ?
Telles sont les questions abordées dans cette première partie.
I. DES ENJEUX PLUS LARGES QUE LA SPHÈRE SANITAIRE, UN DÉFI À COURT TERME POUR LE SYSTÈME DE SANTÉ
A. UNE OFFRE DE SOINS IMPORTANTE MAIS INÉGALEMENT RÉPARTIE
1. Des effectifs de professionnels de santé en croissance régulière au cours des dernières années
Au cours des quarante dernières années, le nombre de professionnels de santé a connu une croissance régulière, plus dynamique que celle de la population. Tel est le cas des médecins, et plus encore des autres professions médicales ou paramédicales.
•
S'agissant des effectifs de
médecins
, cette croissance a été la plus forte
jusqu'en 1990, avec un quasi-triplement des effectifs entre 1968 et
1990 : ils sont passés, pour la France métropolitaine,
de 59 000 en 1968 - soit 1,2 praticien pour 1 000 habitant - à
173 000 en 1990, soit 3,1 médecins pour 1 000
habitants
3
(
*
)
. Elle s'est
ensuite poursuivie plus modérément, portée par un
numerus clausus
4
(
*
)
longtemps élevé, l'allongement de la durée des
carrières et les installations de médecins diplômés
à l'étranger.
Une étude publiée en mai 2017 par la Direction des recherches, des études, de l'évaluation et des statistiques (Drees) 5 ( * ) confirme ce constat, tout en notant un début d'infléchissement : « Au 1 er janvier 2015, la France comptait 216 700 médecins actifs de moins de 70 ans, ce qui constitue un maximum historique . De 1991 à 2005, la croissance a été particulièrement soutenue (1,2 % par an en moyenne). Elle était supérieure à celle de la population. Le nombre de médecins par habitant a donc augmenté au cours de cette période. Depuis 2006, les effectifs de médecins poursuivent leur progression mais à un rythme moindre (0,5 % par an en moyenne). Au cours de cette période, pour la première fois depuis 1991, le nombre de médecins par habitant a légèrement baissé, ce qui pose la question de la prolongation de cette tendance dans les prochaines années. »
La France se situe, en densité de médecins, dans la moyenne des pays de l'OCDE , avec un ratio de 3,3 médecins pour 1 000 habitants, contre 4,1 en Allemagne et 2,8 au Royaume-Uni 6 ( * ) .
•
L'augmentation des effectifs est plus
marquée s'agissant des autres professions de santé
.
Le nombre d 'infirmiers (638 200 au 1 er janvier 2015, dont 17 % exercent en libéral) a progressé en moyenne de plus de 4 % par an entre 2000 et 2015 , tandis que celui de masseurs-kinésithérapeutes (83 600 au 1 er janvier 2015, dont 80 % exercent en libéral) a augmenté de plus de 3 % par an en moyenne. À titre de comparaison, sur la même période, la croissance annuelle de la population française était de 0,7 %, et de 1,7 % pour les personnes âgées de 70 ans et plus.
L'augmentation des effectifs a été portée par le relèvement des quotas de places ouvertes dans les instituts de formation.
Pour les masseurs-kinésithérapeutes, comme l'a relevé la présidente de l'ordre auditionnée par vos rapporteurs, l'installation de professionnels diplômés à l'étranger , qui représentent un flux peu régulé, explique également une partie de cette évolution : ceux-ci - de nationalité française à 60 % - ont représenté près de 30 % des primo-installations en 2014 7 ( * ) .
•
Seuls les effectifs de
chirurgiens-dentistes stagnent
depuis la fin des années 1990,
avec une densité globale passée de 68 praticiens pour
100 000 habitants en 1999 à 63 praticiens pour
100 000 habitants en 2015.
2. Une présence territoriale inégale
Les effectifs globalement importants de professionnels de santé masquent des disparités géographiques importantes et persistantes : comme le note la Drees s'agissant de l'ensemble des médecins, on observe en 2016 un niveau d'inégalités semblable à celui de 1983.
a) Des disparités géographiques ciblées
•
La répartition des
médecins généralistes sur le territoire est
hétérogène, mais elle l'est moins que pour d'autres
spécialités médicales ou d'autres professions de
santé
; dans tous les cas, les disparités
s'observent le plus au niveau infra-régional.
À l' échelon régional , d'après les données du conseil national de l'ordre des médecins 8 ( * ) , la densité médicale métropolitaine va, pour l'ensemble des médecins, de 2,3 en région Centre à 3,5 médecins pour 1 000 habitants en région Provence-Alpes-Côte d'Azur (soit un rapport de 1 à 1,5), pour une moyenne de 2,8 ; pour la seule médecine générale, cette densité oscille, entre les mêmes régions, de 1,07 à 1,52 médecin pour 1000 habitants (soit un rapport de 1 à 1,4 ), pour une moyenne de 1,32.
À l' échelon départemental , la densité de médecins varie dans des proportions plus importantes : en médecine générale , pour la seule France métropolitaine, elle va de 0,94 médecin pour 1 000 habitants en Eure-et-Loir ou en Seine-et-Marne à 1,94 médecin pour 1 000 habitants dans les Hautes-Alpes ou à Paris, soit un rapport de 1 à 2 .
En outre, les disparités s'observent plus encore à un échelon plus fin : une étude de la Cour des comptes, précitée, relevait ainsi en 2011 que « pour les généralistes libéraux, 90 % des inégalités de répartition s'observent entre bassins de vie d'une même région » .
• Les
médecins
spécialistes
en accès direct (ophtalmologues,
gynécologues, pédiatres, psychiatres), concentrés dans les
pôles urbains, sont
plus inégalement
répartis
.
Dans son dernier portrait des professionnels de santé, la Drees note que l'accessibilité à ces spécialistes est « d'autant plus faible que l'on s'éloigne des pôles et que les pôles sont de moindre importance » : pour l'accès aux gynécologues ou ophtalmologues libéraux, l'offre disponible dans les grands pôles urbains est de 7 à 9 fois supérieure à celle disponible dans les communes isolées, dans lesquelles on ne dénombre, dans chacune de ces spécialités, qu'un équivalent temps plein pour 100 000 habitants.
Accessibilité des professionnels de santé
libéraux par type de commune
(en ETP pour 100 000
habitants, en nombre de pharmacies pour 100 000 habitants)
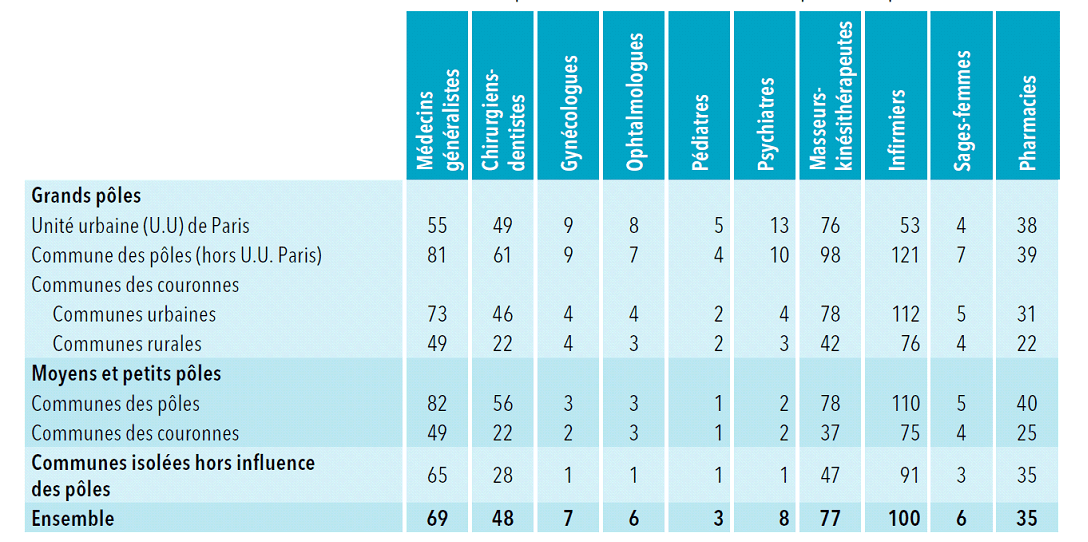
Source : Drees, Portrait des professionnels de santé - édition 2016, p. 51, juillet 2016
• Enfin,
les inégalités
territoriales sont élevées pour les autres professionnels de
santé
.
Les écarts de densité entre départements métropolitains - que la forte croissance des effectifs a peu contribué à corriger - vont de 1 à 4 pour les masseurs-kinésithérapeutes et de 1 à 7 pour les infirmiers.
Le nombre d'infirmiers libéraux ou en exercice mixte pour 1 000 habitants varie ainsi de 0,62 en Seine-Saint-Denis à 4,66 en Haute-Corse 9 ( * ) , et s'établit à 0,80 en Eure-et-Loir ou 0,86 dans le Loiret quand il atteint près de 3,45 dans les Bouches-du-Rhône. La densité de masseurs-kinésithérapeutes libéraux ou en exercice mixte est de l'ordre de 0,50 pour 1 000 habitants dans des départements comme l'Eure-et-Loir ou l'Oise tandis qu'elle est de plus de 2,12 dans les Hautes-Alpes.
• L'installation des
pharmacies
est
quant à elle réglementée par le code de la santé
publique, sans que leur répartition territoriale soit optimale pour
autant. Si 91% des officines se situent dans des zones en sur-densité,
97% de la population métropolitaine vit toutefois à moins de dix
minutes en voiture d'une officine
10
(
*
)
.
b) Des disparités décorrélées des besoins de santé
Les disparités géographiques de répartition des professionnels de santé ne s'accordent pas aux besoins de santé des territoires.
Ainsi, la densité médicale en région Hauts-de-France est plus faible que la moyenne nationale, avec des disparités parfois fortes (le département de l'Aisne se situe dans les 15 départements les moins dotés de France), alors que les indicateurs sanitaires sont parmi les plus inquiétants : la région présente une surmortalité de 21 % par rapport à la moyenne de la métropole et une surmortalité prématurée de 30 % par rapport au niveau métropolitain ; la surmortalité par cancer y est supérieure de plus de 18 % 11 ( * ) .
3. Le poids de l'attractivité des territoires
La répartition déséquilibrée des professionnels de santé sur le territoire est ancienne ; elle tient en partie au mode d'organisation du secteur de la santé en France, notamment le principe de libre choix d'installation des professionnels libéraux.
Elle est également le reflet de dynamiques de territoires dont les enjeux dépassent la seule sphère sanitaire . De ce point de vue, certaines personnes auditionnées par vos rapporteurs ont considéré que les attentes à l'égard du système de santé étaient surdimensionnées.
• Comme plusieurs interlocuteurs l'ont
relevé,
le domaine du soin est peu propice à
l'autorégulation : l'offre crée la demande
.
C'est notamment ce qu'ont relevé les représentants de l'ordre des infirmiers, en notant un développement des actes de nursing - relevant des actes infirmiers de soins (AIS) - dans les zones sur-dotées, alors que la part des actes médico-infirmiers (AMI) est plus importante ailleurs.
Dans un rapport de septembre 2015, la Cour des comptes soulignait ainsi une corrélation entre la densité des professionnels et la consommation de soins infirmiers et de masso-kinésithérapie en exercice libéral : « dans les Bouches-du-Rhône, le taux de recours des personnes âgées de plus de 75 ans aux AIS est de 19,2 %, soit un niveau significativement plus élevé que dans la Sarthe (où il est de 0,7 %). (...) Pour les masseurs-kinésithérapeutes, c'est la longueur des séries d'actes qui est affectée : en 2012, le nombre moyen de séances de rééducation pratiquées après une arthroplastie du genou était de 32 au plan national, mais dépassait systématiquement 35 dans les départements du littoral méditerranéen. » 12 ( * )
•
Les disparités
géographiques sont accentuées, de surcroît, par
des
dynamiques territoriales.
Les inégalités constatées traduisent un phénomène que plusieurs personnes entendues par vos rapporteurs ont désigné de « métropolisation » de l'offre de soins.
Certaines régions du territoire sont incontestablement plus attractives que d'autres pour les professionnels de santé : c'est notamment le cas des zones littorales de l'ouest. D'après les données du conseil national de l'ordre des médecins, sur les seuls treize départements de métropole ayant enregistré une hausse du nombre de médecins généralistes entre 2007 et 2016, la hausse est la plus forte en Loire-Atlantique (+ 8 %).
Les variations des effectifs des spécialistes en
médecine générale
en activité
régulière entre 2007 et 2016

Source : Atlas de la démographie médicale, 1 er janvier 2016, Cnom
Les professionnels de santé entendus par vos rapporteurs ont tous souligné le rôle déterminant de l'attractivité des territoires et de l'environnement social, culturel et économique, et, plus généralement, de la « qualité de vie », dans les choix d'installation .
Cet environnement conditionne l'accès à un emploi pour le conjoint, la proximité des établissements scolaires et universitaires pour les enfants, la disponibilité d'infrastructures culturelles ou de transports, etc.
Ces attentes ne sont pas différentes de celles exprimées par d'autres professionnels aux revenus comparables : en effet, la question de l'attractivité du territoire et de ses entreprises pour les ingénieurs ou les cadres se pose dans des termes proches.
De façon diamétralement opposée à la problématique des zones rurales, certains territoires urbains, notamment en centre-ville, sont également concernés par la désaffection de praticiens : la région Ile-de-France enregistre ainsi la plus forte diminution (- 18,7 %) du nombre de médecins généralistes en activité régulière sur la période 2007-2016, la baisse étant la plus forte à Paris (- 25 %).
B. UN « CHOC » DE LA DÉMOGRAPHIE MÉDICALE : DES TENSIONS ACCRUES SUR L'OFFRE DE SOINS AU COURS DES DIX PROCHAINES ANNÉES
1. Un creux démographique qui affecte principalement l'exercice libéral, et en particulier la médecine générale
Les inégalités de répartition de l'offre médicale s'inscrivent dans une tendance que des interlocuteurs ont qualifié de « choc » de la démographie médicale, dont les effets devraient être marqués à l'horizon de cinq à dix ans. Ce creux démographique contribuera à aviver les difficultés liées aux inégalités territoriales de répartition , d'autant qu'il devrait affecter principalement la médecine de ville.
• Le
vieillissement de la population
médicale
, qui devrait entraîner une concentration des
départs en retraite, en est l'un des premiers facteurs : au
1
er
janvier 2016,
27,1 %
des médecins
inscrits en activité régulière au tableau de l'ordre des
médecins sont
âgés de 60 ans et plus
,
tandis que les moins de 40 ans ne représentent que 18,6 % des
effectifs.
Cette situation est notamment la conséquence des fortes variations du numerus clausus , passé de 8 700 en 1977 à 3 500 en 1993 : la baisse de 20% entre 2000 et 2016 des effectifs de médecins de moins de 60 ans en exercice diplômés en France en est la conséquence directe 13 ( * ) .
Le déséquilibre de la pyramide des âges affecte principalement les professionnels libéraux : si leur part dans l'ensemble des médecins a légèrement diminué entre 2001 et 2015 (passant de 70 à 68 % chez les généralistes et de 51 à 48 % chez les spécialistes), on observe « une contraction significative de la part des médecins de moins de 50 ans exerçant en libéral , qui passe de 69 à 63 % pour les généralistes et de 49 à 36 % chez les spécialistes » 14 ( * ) .
Ainsi, d'après les données de l'ordre, 80,3 % des médecins ayant fait valoir leurs droits à retraite en 2015 exerçaient dans le secteur libéral.
Pyramide des âges des médecins en activité régulière - France entière
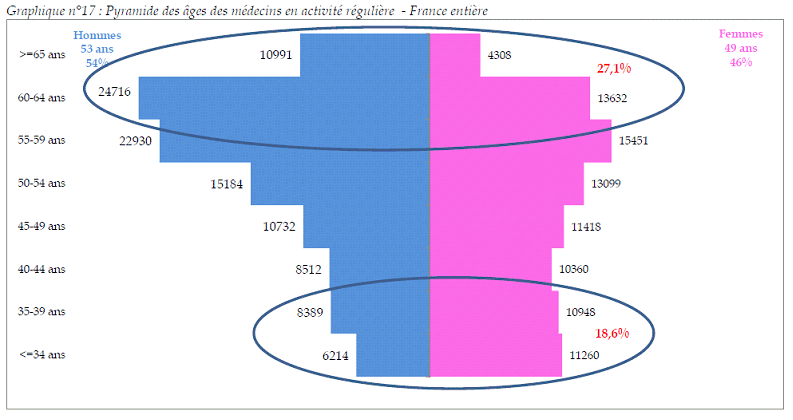
Source : Atlas de la démographie médicale, 1 er janvier 2016, Cnom
La Drees, dans une étude précitée sur « les médecins d'ici à 2040 », projette ainsi, selon différentes hypothèses, une baisse des effectifs de médecins libéraux « marquée et durable » jusqu'en 2027 : « à cette date, les libéraux exclusifs (hors remplaçants) seraient 24 % de moins qu'en 2012 et les libéraux ou mixtes (hors remplaçants) 8 % de moins. En parallèle, les effectifs de médecins salariés devraient poursuivre leur croissance dans les prochaines années sans connaître de période de baisse » 15 ( * ) .
Cette tendance serait durable quoique transitoire : « la densité médicale , c'est-à-dire le nombre de médecins pour 1 000 habitants, chuterait davantage que les effectifs en raison de l'augmentation de la population française de 10 % au cours de la période ; elle baisserait de 3,27 à 3,18 médecins pour 1 000 habitants entre 2015 et 2021, atteignant à cette date un point bas égal à la densité de 2006, avant de remonter pour retrouver en 2028 le niveau de 2015 . En 2040, la densité de médecins serait supérieure de 18 % à la densité de 2015. »
• La
médecine
générale
, porte d'accès aux soins primaires de
proximité, devrait être
la plus impactée par cette
crise démographique
.
La diminution du nombre de médecins généralistes est déjà une réalité : elle a concerné, d'après les données de l'ordre des médecins, 8,4 % des effectifs entre 2007 et 2016, tandis que les effectifs des autres spécialités médicales augmentaient dans le même temps de 7 %.
En outre, leur moyenne d'âge est plus élevée que celle des médecins spécialistes (52 ans contre 51 ans au 1 er janvier 2016) ; si la part des 60 ans et plus est sensiblement identique, celle des moins de 40 ans est en revanche bien inférieure chez les généralistes (16 %) que chez les spécialistes (20 %).
Pyramide des âges des médecins généralistes en activité régulière
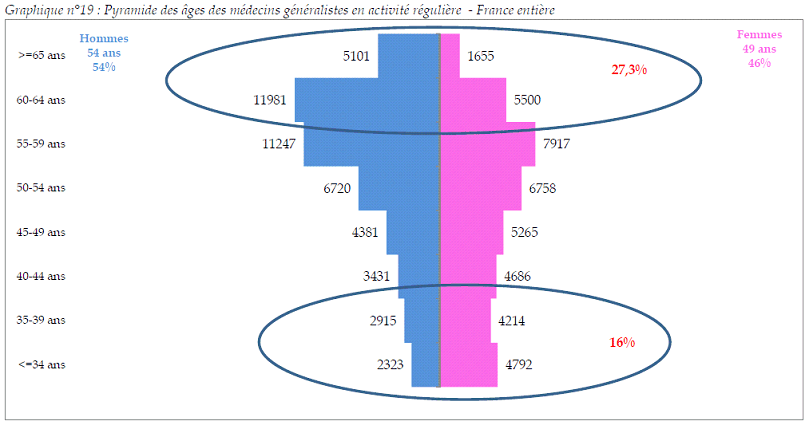
Source : Atlas de la démographie médicale, 1 er janvier 2016, Cnom
D'après ses analyses, l'ordre des médecins estime que la tendance à la baisse a « une forte probabilité de se confirmer jusqu'en 2025 » , pour atteindre à cette date 81 455 médecins généralistes en activité régulière, tous modes d'exercice confondus, contre 88 886 au 1 er janvier 2016 (soit une nouvelle diminution de plus de 8 %). Pour les seuls praticiens libéraux ou en exercice mixte - hors les médecins généralistes salariés dont le nombre devrait poursuivre sa hausse modérée - la diminution des effectifs a été de 13 % entre 2007 et 2016 et serait encore de 15 % entre 2016 et 2025.
• Il faut noter que le développement du
cumul emploi-retraite
, soutenu par la réforme des
retraites de 2003
16
(
*
)
,
peut contribuer à amortir la baisse du nombre de praticiens
libéraux, y compris des médecins
généralistes : au 1
er
janvier 2016,
26 % des médecins retraités continuent à exercer la
médecine, en majorité en activité libérale ou mixte
(57 %).
L'installation de médecins diplômés à l'étranger - qui pourraient représenter 6 % de l'ensemble des médecins en 2024 d'après la Drees -impacterait moins fortement cette diminution des effectifs de médecins généralistes libéraux, puisque ceux-ci sont à 80 % des spécialistes, et exercent essentiellement sous le statut de salarié.
• Globalement,
les effectifs des autres
spécialités médicales
devraient poursuivre leur
croissance (de l'ordre de 7 %), toutefois, celle-ci serait portée
essentiellement par le salariat
17
(
*
)
.
Plusieurs spécialités en accès direct, comme l' ophtalmologie , pour lesquelles le nombre de postes ouverts n'a été rehaussé que tardivement, devraient connaître des tensions accrues sur leurs effectifs : déjà en baisse de plus de 5 % depuis 2007, le nombre de praticiens - notamment libéraux - devrait encore diminuer jusqu'en 2025 (de plus de 6 % d'après les prévisions de l'ordre des médecins), compte tenu d'une moyenne d'âge élevée (54 ans).
Évolution prévisionnelle des effectifs de médecins spécialistes en accès direct par mode d'exercice
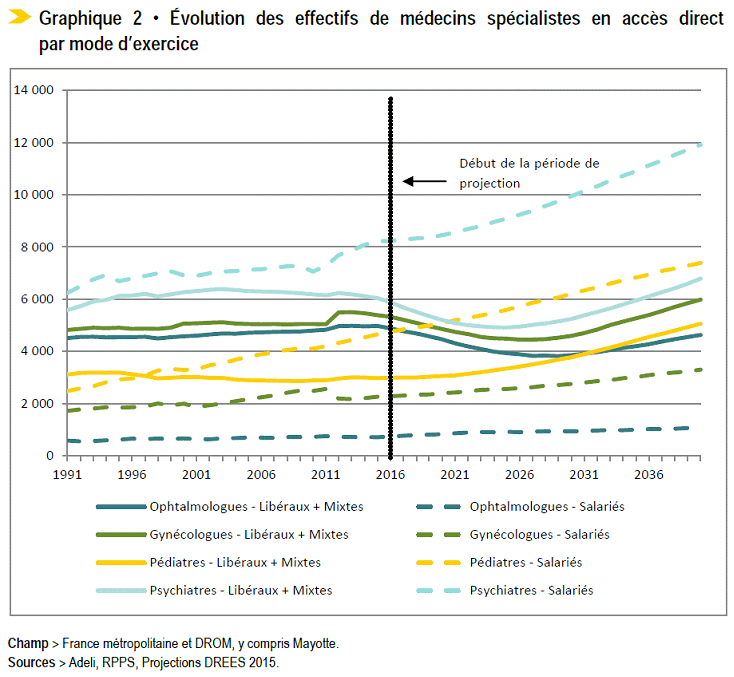
Champ : France métropolitaine et DROM, y compris Mayotte
Source : Adeli, RPPS, Projections Drees 2015
2. Un déséquilibre croissant entre l'offre et la demande de soins
Les données chiffrées relatives à la démographie médicale ne donnent qu'une indication partielle voire tronquée sur les déséquilibres réels entre l'offre et la demande de soins, en particulier dans les zones sous-dotées. D'autres éléments sont en effet à prendre en compte.
• D'une part, comme l'ont souligné
plusieurs professionnels de santé rencontrés par vos rapporteurs,
l'évolution des manières de travailler joue sur le temps
médical disponible
: la présidente du syndicat
national des jeunes médecins généralistes a
considéré qu'il fallait compter sur
1,5 voire 2
nouveaux médecins pour remplacer un départ en
retraite
; les jeunes médecins consacrent à la fois
un temps plus long aux consultations et privilégient, davantage que
leurs aînés, l'équilibre vie privée-vie
professionnelle.
Si le temps de travail des médecins se situe encore à un niveau globalement très élevé (57 heures en moyenne par semaine), les études confirment une évolution des pratiques, tenant aux souhaits des nouvelles générations de médecins mais également au développement des cumuls emploi-retraite : la Drees note ainsi que « l'offre de travail est actuellement plus faible pour les nouvelles générations, pour les médecins en fin de carrière et plus élevée pour les hommes. La féminisation 18 ( * ) et le renouvellement des générations devraient donc conduire à une baisse de l'offre de soins (c'est-à-dire du nombre de médecins converti en ETP) d'une ampleur plus importante que celle des effectifs : de 23 % (entre 2016 et 2027) pour la première contre 14 % pour les seconds. » 19 ( * )
• D'autre part,
confrontée aux
évolutions prévisibles de la demande de soins, la tension sur
l'offre devrait
s'accroître
.
En intégrant des besoins de soins plus élevés liés au vieillissement de la population, la Drees estime que la « densité médicale standardisée », calculée sur la base du recours par âge aux médecins de ville, « diminuerait de 3,21 à 3,06 médecins pour 1 000 habitants entre 2015 et 2023 et stagnerait autour de ce point bas - qui constitue un minimum depuis 1991 - jusqu'en 2025, amorçant ensuite une remontée pour retrouver en 2032 le niveau de 2015 » .
L'offre libérale rapportée à la demande serait la plus durement impactée, puisqu'elle baisserait, d'après les mêmes hypothèses, de 30 % entre 2016 et 2027 . En outre, « en 2040, rapportée à la demande, l'offre de soins en médecine libérale serait toujours inférieure de 18 % à celle observée en 2015 » .
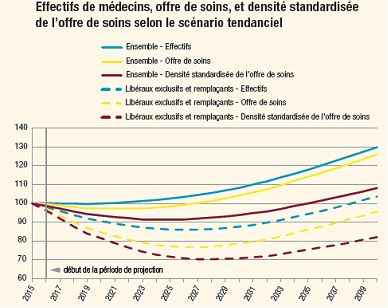
Source : Drees, Études et résultats, n° 1011, mai 2017, Les médecins d'ici à 2040
L'offre de soins correspond à des effectifs en équivalents temps plein (ETP). La densité standardisée est exprimée en nombre d'ETP pour 1 000 habitants, base 100 en 2015.
• Les associations de maires ainsi que les
représentants des usagers entendus par vos rapporteurs ont attiré
leur attention sur les
conséquences de ces évolutions en
termes d'accès géographique aux soins
.
Dans une étude sur la « fracture sanitaire » publiée en juin 2016, l'UFC-Que choisir relève ainsi qu' « en quatre ans, 27 % des Français ont vu leur accès géographique aux généralistes reculer, et jusqu'à 59 % pour les gynécologues » ; près de 15 millions de Français, soit 23 % de la population métropolitaine, ont des difficultés à consulter un médecin généraliste à moins de trente minutes de route de leur domicile ; pour les spécialistes étudiés (ophtalmologistes, gynécologues et pédiatres), l'accès dans un trajet maximal de 45 minutes est difficile pour 28 à 33 % de la population métropolitaine 20 ( * ) .
L'Union nationale des associations agréées d'usagers du système de santé (Unaass) 21 ( * ) a souligné, de même, combien ce sujet était au coeur des préoccupations de nombre de nos concitoyens : une de ses enquêtes a montré que 63 % des usagers avaient déjà été dans l'impossibilité d'obtenir un rendez-vous médical (généraliste ou spécialiste) dans un délai raisonnable, cette proportion étant de plus 47 % pour un rendez-vous chez un ophtalmologiste.
Le recours - souvent inapproprié - aux urgences hospitalières ou un renoncement aux soins peuvent être des « effets de bord » de cette situation, a fortiori alors que la « consommation » de soins n'échappe pas à l'exigence, accrue, d'immédiateté d'une partie des patients.
II. UN FOISONNEMENT D'INITIATIVES MAL COORDONNÉES : UN PILOTAGE À CLARIFIER
De nombreuses initiatives ont été mises en place, depuis dix ans, financées par l'Etat, les collectivités territoriales, l'assurance maladie, pour répondre aux enjeux de l'accès aux soins dans les zones fragiles.
Toutefois, mises en place en ordre dispersé, sans véritable stratégie d'ensemble, leur articulation est imparfaite et elles se sont superposées sans évaluation intermédiaire.
Une approche concertée au niveau des territoires de proximité constitue un préalable nécessaire pour agir plus efficacement.
A. UN ARSENAL DE MESURES MIS EN PLACE EN ORDRE DISPERSÉ
1. Une prise de conscience assez tardive des enjeux
Avec la notion de « cantons déficitaires», la France a pris conscience en 2003, plus tardivement que ses principaux partenaires, d'un phénomène commun aux pays développés.
Au Royaume-Uni, cette question aurait été appréhendée par les politiques publiques dès les années 1950 et en Allemagne dans les années 1970.
Ces pays restent néanmoins confrontés à la question des inégalités de répartition territoriale des professionnels de santé.
2. L'implication des collectivités territoriales pour pallier les carences de l'État
Le débat public sur la « désertification médicale » a été et demeure fortement porté par les élus : de nombreux maires, confrontés au départ en retraite non remplacé du « médecin de famille », ont tiré la sonnette d'alarme et sont passés à l'action bien que la santé ne soit pas une compétence communale obligatoire.
Vos rapporteurs ont entendu des élus de terrain, ainsi que les représentants de l'association des maires de France et de l'association des maires ruraux, exprimer leur inquiétude, parfois leur désarroi, face au problème d'accès aux soins d'une partie de la population.
De nombreuses initiatives ont été portées par les communes ou leurs groupements, mais aussi les départements et régions, dans une perspective d'aménagement du territoire.
La loi de 2005 relative au développement des territoires ruraux 22 ( * ) a fixé le cadre juridique aux interventions des collectivités territoriales et de leurs groupements en faveur de l'installation et du maintien de médecins dans des territoires sous-dotés.
En application de l'article L. 1511-8 du code général des collectivités territoriales, ces interventions peuvent concerner :
- l'attribution d'aides en faveur de l'installation ou du maintien de professionnels de santé dans les zones dans lesquelles est constaté un déficit en matière d'offre de soins ;
- l'attribution d'aides aux centres de santé, employant des professionnels de santé salariés ;
- la réalisation d'investissements immobiliers destinés à l'installation des professionnels de santé ;
- l'octroi d'indemnités de logement et de déplacement aux étudiants de médecine générale lorsqu'ils effectuent leurs stages dans les zones déficitaires ;
- l'octroi d'une indemnité d'étude et de projet professionnel à tout étudiant en médecine ou chirurgie dentaire, s'il s'engage à exercer au moins cinq années dans une zone déficitaire.
Les initiatives sont nombreuses et importantes ; le présent rapport n'a pas l'ambition de toutes les présenter. D'ailleurs, comme l'avaient constaté la Cour des comptes dans un rapport de septembre 2011, puis notre collègue Hervé Maurey dans son rapport d'information de février 2013 sur les déserts médicaux, aucun recensement exhaustif de ces initiatives n'a pu être fourni à vos rapporteurs par le ministère en charge de la santé .
|
Les collectivités territoriales
mobilisées en faveur de l'accès aux soins :
Dans le cadre du contrat de plan Etat-Région, la région a approuvé, dans une délibération de mars 2017, l'octroi de bourses individuelles de stage (2 400 euros par semestre de stage effectif) pour l'accueil de dix internes en médecine générale dans des zones rurales ou alpines identifiées comme « fragiles » par l'ARS. Ce soutien donne lieu à une convention avec l'ARS et les facultés de médecine de la région. Il s'ajoute aux aides à la création et à la structuration de maisons de santé et aux aides à l'installation en milieu rural déjà mobilisées.
Dans le cadre de ses nouvelles orientations stratégiques 2016-2021, le conseil général de la Manche a redéployé sa politique de démographie médicale engagée depuis plusieurs années (bourses d'étude, aides au déplacement, financement de structures collectives) autour de sept actions : - une prime forfaitaire pour les médecins ou dentistes effectuant des remplacements ou exerçant avec le statut de collaborateur ; - une indemnité de déplacement spécifique pour les étudiants en fin de cursus effectuant des remplacements dans des zones sous-dotées ; - des mesures d'appui à la recherche d'emploi pour les conjoints des professionnels de santé s'installant dans ces zones ; - l'accompagnement de l'arrivée des professionnels sur le territoire ; - le recensement des opportunités professionnelles en libéral ou salariat, via un site dédié ; - des mesures pour favoriser les stages étudiants (indemnité de déplacement ; soirées conviviales ; action de recrutement de maîtres de stage en partenariat avec le conseil de l'ordre départemental) ; - cofinancement de pôles de santé et maisons pluridisciplinaires.
Le conseil général de la Mayenne a mis en place en 2008 un « plan départemental en faveur de la démographie médicale », pour soutenir les étudiants en médecine et odontologie effectuant leur stage chez des praticiens libéraux, accompagner les nouveaux professionnels ou favoriser leur structuration. Dans le prolongement de cette action, une autre initiative a été conduite avec l'ouverture, le 15 juin 2017, d'un centre médical de proximité à Laval, pour répondre au déficit de médecins généralistes. Son fonctionnement repose sur une quinzaine de jeunes médecins retraités - partis depuis moins de 5 ans - qui assurent quelques permanences par mois chacun avec le statut de retraité actif, et des internes en stage ambulatoire de fin de formation. Le projet a été mis en place par le conseil départemental de l'ordre des médecins, la ville de Laval et le conseil général ; ces collectivités mettent à disposition une infirmière et une secrétaire. La faculté de médecine d'Angers a reconnu ce centre comme terrain de stage.
Lors de l'assemblée plénière du 22 juin 2017, a été examiné le principe du recrutement d'une trentaine de médecins généralistes salariés du département, sur la base de contrats à 35 heures, affectés dans un centre de santé multisites qui serait créé à l'échelle du territoire à l'horizon 2018. Ce projet serait réalisé en partenariat avec la fédération des centres de santé, en concertation avec la caisse primaire d'assurance maladie, l'ARS et l'ordre des médecins. Il fait suite au dispositif « installeunmedecin.com », instauré en 2013, qui a permis à 92 médecins de bénéficier d'une aide financière, pour un montant total d'un million d'euros. |
3. Des initiatives de l'assurance maladie
Comme le relevait la Cour des comptes dans un rapport de septembre 2015 portant sur la recomposition territoriale de l'offre de soins 23 ( * ) , « les négociations conventionnelles menées par la Caisse nationale d'assurance maladie des travailleurs salariés (Cnamts) avec les professionnels de santé n'ont que tardivement cherché à contribuer à une meilleure répartition géographique de ces derniers. »
L'assurance maladie dispose de plusieurs leviers d'actions, incitatifs ou plus coercitifs, qui portent sur la rémunération des professionnels de santé ou la régulation du conventionnement.
Le levier incitatif a été privilégié.
Les premières mesures ont été introduites pour les médecins, en 2007 24 ( * ) : elles ont instauré une majoration de 20 % de la rémunération des médecins généralistes libéraux exerçant en groupe dans les zones déficitaires ; ce dispositif est resté exclusivement incitatif : la contrepartie prévue - finalement jamais appliquée devant l'opposition du corps médical - consistait à minorer, de façon symétrique, de 20 % la participation de l'assurance maladie aux cotisations sociales des médecins généralistes décidant de s'installer dans les zones qualifiées de « très sur-dotées ».
Les dispositifs qui ont suivi, élargis progressivement, à compter de 2008, à d'autres professions médicales ou paramédicales, sont présentés dans la seconde partie du rapport et demeurent essentiellement fondés sur un mode incitatif. Seules deux mesures de régulation du conventionnement ont été mises en place dès 2008 pour les infirmiers puis les sages-femmes, afin de limiter les installations dans les zones sur-dotées.
4. La structuration progressive de l'action de l'État
a) Les premiers leviers : la démographie médicale et la territorialisation du système de santé
Contrairement aux dispositifs de planification de l'offre concernant les établissements de santé (carte sanitaire créée en 1970, schéma régional d'organisation sanitaire - SROS à partir de 1991), les dispositifs tendant à organiser l'offre dans le secteur ambulatoire, principalement d'exercice libéral, sont beaucoup plus récents.
Pour inciter une meilleure répartition des professionnels sur le territoire, le levier fiscal a été l'un des premiers mobilisé, avec des mesures introduites dans le cadre de la loi de 2005 précitée de développement des territoires ruraux.
Les autres mesures mises en place par l'Etat ont porté, outre l'adaptation de l'offre de soins primaires autour du rôle du médecin traitant créé par la loi du 13 août 2004 relative à l'assurance maladie, sur la démographie médicale et la territorialisation du système de santé.
• La question de la
démographie
médicale
est devenue une préoccupation à partir
du milieu des années 2000 : après des mesures
destinées à réguler une offre de soins
considérée comme trop abondante - abaissement du numerus
clausus médical, création en 1988 d'un mécanisme
d'incitation à la cessation d'activité (MICA) supprimé en
2003 - le relèvement du
numerus clausus
médical,
sur lequel vos rapporteurs reviendront dans la seconde partie, a
constitué un premier axe de réponse.
• Par ailleurs, la
loi HPST de juillet
2009
25
(
*
)
a
réaffirmé le rôle du médecin
généraliste comme « point d'entrée »
dans le système de soins. Elle a posé, en outre, les
prémices d'une structuration de l'action de l'État en
faveur d'une meilleure organisation territoriale de l'offre de soins
.
Les agences régionales de santé (ARS) nouvellement créées se sont vu confier des compétences pour organiser la territorialisation du système de santé :
- l'élaboration d'un volet ambulatoire du schéma régional de santé , jusqu'alors centré sur l'hôpital ; ses dispositions ne sont pas opposables aux professionnels de santé libéraux mais ont notamment conduit les ARS à définir les zones de mise en oeuvre des mesures incitatives visant à réduire les disparités territoriales ;
- le pilotage de la permanence des soins ;
- la signature des contrats d'engagement de service public (CESP) 26 ( * ) afin d'inciter, au-delà des aides des collectivités territoriales, les étudiants en médecine à s'installer dans les zones déficitaires.
La création d'un fonds d'intervention régional (FIR) par la loi de financement de la sécurité sociale pour 2012 a eu vocation à donner aux ARS un nouveau levier d'intervention.
En parallèle, l'État a accompagné l'évolution de l'organisation des soins ambulatoires, en particulier dans un objectif d'accès géographique aux soins sur le territoire, avec le soutien au développement des structures d'exercice regroupé : reconnues et définies par la loi HPST, les maisons de santé ont fait l'objet d'un plan d'équipement en milieu rural sur la période 2010-2013, dans un objectif d'aménagement du territoire.
b) Le « pacte territoire santé » : l'affichage d'un objectif de réduction des inégalités territoriales d'accès aux soins
Le « pacte territoire santé », lancé en novembre 2012, a eu pour objet de relancer les politiques en faveur de l'égal accès aux soins sur le territoire et de leur donner davantage de cohérence et de visibilité. Le deuxième volet, articulé autour de dix engagements, a été présenté en novembre 2015.
Dans un souci d'affichage dont votre commission des affaires sociales avait souligné l'absence de portée normative, la loi de modernisation de notre système de santé 27 ( * ) a inscrit son principe et ses objectifs à l'article L. 1434-14 du code de la santé publique. Aux termes de cet article, le pacte comporte des dispositions visant notamment à :
- promouvoir la formation et l'installation des professionnels de santé et des centres de santé en fonction des besoins des territoires ;
- accompagner l'évolution des conditions d'exercice des professionnels de santé, notamment dans le cadre des équipes de soins primaires (ESP) et des communautés professionnelles territoriales de santé (CPTS) créées par la même loi, qui se substituent aux pôles de santé créés par la loi HPST et ont vocation à structurer la coordination des soins au niveau des territoires.
Arrêté par le ministre chargé de la santé, le pacte territoire santé est mis en oeuvre par les ARS « après concertation avec les acteurs concernés ». Un comité national est chargé d'assurer le suivi de sa mise en oeuvre.
|
Les 10 engagements du Pacte Territoire Santé 2 - 2015-2017 Engagement 1 : Développer les stages des futurs médecins en cabinet de ville , pour atteindre en 2017 l'objectif d'un stage réalisé en médecine générale pour 100 % des étudiants de 2 ème cycle. Engagement 2 : Faciliter l'installation des jeunes médecins dans les territoires fragiles , par le déploiement des CESP (objectif de 1 700 d'ici 2017) et en favorisant l'installation de 1 000 médecins d'ici 2017 via les dispositifs contractuels de praticien de médecine générale (PTMG) ou ambulatoire (PTMA). Engagement 3 : Favoriser le travail en équipe, notamment dans les territoires ruraux et périurbains , en vue d'atteindre, d'ici 2017, l'objectif de 1 000 maisons de santé en fonctionnement, et en investissant dans la création ou la rénovation de maisons et de centre de santé dans les territoires urbains fragiles. Engagement 4 : Assurer l'accès aux soins urgents en moins de 30 minutes , en poursuivant le déploiement des médecins correspondants du Samu (MCS) pour atteindre l'horizon de fin 2017, 700 MCS sur tout le territoire. Engagement 5 : Augmenter de manière ciblée le numerus clausus régional pour l'accès aux études de médecine , dans 10 régions particulièrement en tension afin d'accompagner à moyen terme les politiques locales de soutien à l'installation. Engagement 6 : Augmenter le nombre de médecins libéraux enseignants , en doublant le nombre de postes de chefs de clinique des universités en médecine générale d'ici 2017 pour valoriser cette filière et en élargissant le statut de chef de clinique aux autres spécialistes libéraux. Engagement 7 : Soutenir la recherche en soins primaires , par la mise en place de maisons de santé et des centres de santé universitaires, ou encore en facilitant, pour les cabinets de ville, maisons et centres de santé l'accès aux dispositifs publics d'appui à la recherche clinique. Engagement 8 : Mieux accompagner les professionnels de santé dans leur quotidien , avec l'ouverture d'un portail d'accompagnement des professionnels de santé au niveau national et dans chaque région, en développer une gamme de services à destination des professionnels de santé et des tutorats Engagement 9 : Favoriser l'accès à la télémédecine pour les patients chroniques et pour les soins urgents , dans le cadre des expérimentations engagées et en déployant la télémédecine en EHPAD. Engagement 10 : Soutenir une organisation des soins de ville adaptée à chaque territoire et à chaque patient , en soutenant la mise en place d'équipes de soins primaires (ESP) ou la constitution de communautés professionnelles territoriales de santé (CPTS) et en accompagner financièrement les médecins libéraux qui innovent pour garantir une prise en charge des patients sans rendez-vous. |
Si ce pacte a représenté une tentative de structuration d'un plan d'actions global en faveur de l'accès aux soins dans les territoires sous-dotés, force est de constater qu'une réelle stratégie d'ensemble fait encore défaut.
B. UNE COHÉRENCE GLOBALE QUI POSE QUESTION
Avant d'entrer dans l'analyse détaillée des principaux dispositifs visant à améliorer l'accès géographique aux soins, l'examen global des actions conduites conduit vos rapporteurs à formuler plusieurs constats.
L'empilement, au fil du temps, des mesures forme, au final, une sorte de « méli-mélo » insuffisamment lisible et parfois peu cohérent.
La révision en cours des zonages identifiant les zones prioritaires et servant de fondement aux aides des pouvoirs publics offre, dans ce contexte, une opportunité de clarifier les politiques menées et d'engager une concertation au niveau territorial autour de ces enjeux.
1. Une pluralité d'initiatives dont l'articulation est imparfaite et le suivi complexe
a) Des initiatives et territoires « en concurrence »
De nombreux professionnels de santé rencontrés par vos rapporteurs au cours de leurs travaux ont souligné la faible lisibilité des actions conduites, pourtant en leur direction, par les pouvoirs publics pour répondre aux besoins d'accès aux soins dans les territoires les moins dotés.
Des efforts sont incontestablement à souligner : dans le cadre du pacte territoire santé, un référent installation a été mis en place en 2013 dans chaque région, pour accompagner les professionnels dans leur démarche ; par ailleurs, des sites internet, les portails d'accompagnement des professionnels de santé (PAPS), rassemblent des informations, jusqu'alors dispersées, sur la formation, l'installation ou les conditions d'exercice de neuf professions de santé.
Pour autant, plusieurs éléments contribuent à brouiller le paysage :
- le chevauchement imparfait des différents zonages , entre ceux servant de base d'application aux mesures fiscales, ceux définis par les ARS et ceux pris en compte par l'assurance maladie pour les aides conventionnelles, et leur déconnexion de la réalité des besoins parfois constatés sur le terrain : des élus ou professionnels entendus par vos rapporteurs ont contesté leur manque d'actualisation, ou la non prise en compte de situations particulières ayant un impact sur l'accès réel aux soins (par exemple le fait qu'un médecin travaille à temps partiel) ;
- la superposition de dispositifs concurrents entre eux, sans articulation évidente entre ceux financés par l'État, l'assurance maladie et les collectivités territoriales. Ainsi, quel que soit par ailleurs son intérêt, le contrat d'engagement de service public créé en 2009 est venu télescoper des mesures similaires proposées par les collectivités territoriales ;
- le manque de coordination entre les acteurs, qui laisse les professionnels de terrain face à une certaine incompréhension . Vos rapporteurs ont ainsi visité une maison de santé ayant obtenu une aide de la préfecture alors que celle de l'ARS lui avait été refusée.
Comme le relevait la Cour des comptes dans une étude précitée de septembre 2011 28 ( * ) , l'absence de recensement de l'ensemble des aides à l'installation accordées par les collectivités territoriales a « pour conséquence le risque de redondance et de concurrence entre territoires , en l'absence de coordination nationale , pour attirer de jeunes internes ou médecins » .
On peut noter, à cet égard, un risque de surenchère des aides destinées à attirer les professionnels de santé, peu favorable à l'objectif général d'optimisation de l'offre de soins sur le territoire.
b) Une absence d'évaluation globale
Vos rapporteurs ont par ailleurs constaté que les dispositifs s'étaient superposés et stratifiés, au fil du temps, sans faire l'objet d'une réelle évaluation.
Lors de leur audition, les chercheurs de l'Institut de recherche et de documentation en économie de la santé (Irdes) ont ainsi souligné que le suivi et l'étude des zones sous-dotées était rendus complexes par la pluralité des zonages créés et la pluralité des initiatives associées .
L'observatoire national de la démographie des professions de santé (Ondps) faisait le même constat dans un rapport de 2015 29 ( * ) : « On n'a pu que constater l'absence d'évaluation globale des politiques de régulation des conditions d'installation, ce qui peut s'expliquer par la multiplication et l'intrication des dispositifs qui s'ajoutent et se succèdent sans qu'on ait pris le temps de procéder à des évaluations intermédiaires. »
Vos rapporteurs ont pu constater qu'il n'existait pas de vision consolidée des moyens mobilisés en faveur du rééquilibrage territorial des professionnels de santé ; seules des données parcellaires et éparses sont disponibles, qu'ils se sont efforcés de rassembler, avec toutes les réserves de méthode et de périmètre qui doivent s'y attacher : quand les dispositifs (en grisé dans le tableau ci-après) ne sont pas propres aux zones sous-dotées, les chiffres concernent la France entière.
En dépit de ces imperfections de méthode, le récapitulatif des moyens mobilisés fait clairement apparaître la prépondérance des aides individuelles par rapport au soutien aux conditions d'exercice.
Coût des dispositifs en faveur du rééquilibrage territorial de l'offre de soins
|
Financeur |
Dispositif |
Montant |
|
ARS (FIR, pacte territoire santé) |
Dispositifs contractuels (PTMG) |
2,2 millions d'euros
|
|
Maisons de santé |
2,4 millions d'euros
|
|
|
Centres de santé |
0,65 million d'euros
|
|
|
Télémédecine
|
8,3 millions d'euros
|
|
|
Etat - Exonérations fiscales |
PDSA (article 151 ter CGI) |
19 millions d'euros (2015) |
|
ZRR |
12 millions d'euros (2015) |
|
|
Assurance maladie |
Aides conventionnelles (toutes professions) |
46,2 millions d'euros
|
|
Contrat d'engagement de service public |
17,7 millions d'euros
|
|
|
Nouveaux modes de rémunération (maisons de santé) |
18,2 millions d'euros
|
|
|
Collectivités territoriales |
Investissements immobiliers, bourses, aides aux stages... |
ND |
Source : commission des affaires sociales d'après rapport d'activité du FIR, DGFIP, DGOS et Cnamts
2. Les zones sous-dotées, un concept encore fluctuant
a) Des définitions variables dans l'espace et dans le temps
Au-delà de l'appellation « grand public » de « désert médical », davantage destinée à frapper les esprits qu'à rendre compte de la réalité de l'accès des populations aux soins primaires, la notion de zone sous-dotée ne faisait pas l'objet, jusqu'à une période récente, d'une définition communément admise et partagée .
Cette notion, très large, recouvre de fait, plusieurs réalités :
- elle fait l'objet de travaux académiques sur la démographie médicale et ses effets sur l'accès aux soins des populations ;
- elle est une réalité ressentie par les populations qui éprouvent des difficultés, ponctuelles ou récurrentes, à obtenir un rendez-vous médical ;
- elle est enfin une notion administrative puisqu'elle constitue le cadre de mise en oeuvre d'une politique publique.
C'est à cette dernière définition que se sont intéressés vos rapporteurs. Ils ont pu constater qu'elle avait varié à la fois dans l'espace et dans le temps mais aussi en fonction des dispositifs déployés.
Il peut en résulter un enchevêtrement et des divergences d'analyse entre les différents acteurs appelés à intervenir sur l'offre de soins.
Les premiers zonages sont apparus en 2003 avec la notion de « cantons déficitaires ». En 2004, un groupe de travail réunissant les différents régimes d'assurance maladie s'est attaché à définir les zones en difficulté et les zones fragiles. Les missions régionales de santé ont ensuite été chargées de définir les zones éligibles aux dispositifs d'aides à l'installation. Les zones ainsi définies n'étaient pas identiques aux zones précédentes, ni définies de façon homogène d'une région à l'autre.
En fonction des dispositifs, des zonages différents pouvaient trouver à s'appliquer : les contrats d'engagement de service public pouvaient être mis en oeuvre sur les mêmes territoires que les contrats de praticien territorial de médecine générale mais pas de façon systématique.
Plus récemment, et de façon plus homogène, les derniers zonages ont été définis par les ARS pour la période 2012-2016 dans le cadre des schémas régionaux d'offre de soins , les SROS ambulatoires, sans véritable processus de concertation avec les élus locaux, ni avec les professionnels de santé . Les ARS définissent librement les zones sur le fondement de critères socle (densité de médecins, activité, structure par âges...), complétés par des critères propres.
Certains dispositifs, comme les zones de revitalisation rurale (ZRR), dont les professions médicales bénéficient, poursuivent cependant des objectifs voisins avec des zonages différents.
La variabilité des zonages explique la difficulté à évaluer les dispositifs, faute de données homogènes.
b) L'indicateur d'accessibilité potentielle localisée (APL) : tenir compte de la proximité et de la disponibilité des médecins
En 2012, la Drees et l'Irdes ont développé un indicateur synthétique 30 ( * ) - l'accessibilité potentielle localisée (APL) -, utilisé depuis par plusieurs ARS, tenant compte à la fois de la proximité et de la disponibilité des médecins. Il prend en compte le temps d'accès mais intègre aussi une estimation de l'activité des médecins, de leur âge ainsi que de celui de la population locale.
L'accessibilité potentielle localisée est exprimée en nombre annuel de consultations par habitant avec des paramètres définis par un groupe de travail commun à la DGOS, la Cnamts, la Drees, l'Irdes, le Cget, plusieurs ARS ainsi que le secrétariat général des ministères sociaux.
L'indicateur prend en compte les médecins généralistes libéraux, les omnipraticiens, certains médecins à exercice particulier, les consultations des centres de santé et l'activité des remplaçants en fonction du nombre de consultations qu'ils pratiquent. Le nombre d'actes que peut proposer un médecin est plafonné à 6 000 par an, afin de ne pas intégrer dans le modèle des situations atypiques.
Un médecin est considéré comme accessible, avec une pondération, jusqu'à 20 minutes en voiture. Mesurée par l'APL, l'accessibilité moyenne aux médecins généralistes libéraux est de 4,11 consultations par an et par habitant en 2015, sachant que 22 % des assurés du régime général ne consultent pas dans l'année.
Sur le critère d'un nombre de consultations inférieur à 2,5 par an et par habitant, 8 919 communes sont situées dans des zones sous-dotées, soit une population de 5,2 millions de personnes et 8,1 % de la population.
Dans ces communes sous-denses, l'indicateur APL moyen est de 1,99 et l'APL médian de 2,14. Quel que soit le seuil retenu, les régions les plus touchées sont Antilles-Guyane, Corse, Centre Val-de-Loire, Auvergne Rhône-Alpes, Bourgogne Franche-Comté et Île-de-France.
Répartition des communes en fonction de l'indicateur APL
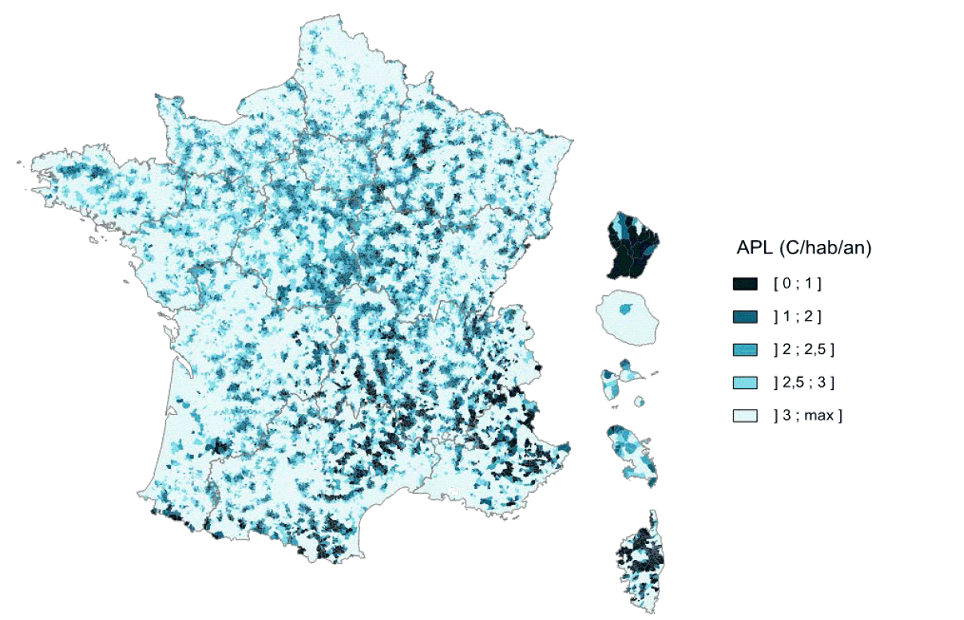
Source : Drees, les Déserts médicaux, op.cit. p 28
c) Une cartographie des zones sous-dotées sur le critère de moins de 2,5 consultations par an
En application de l'article L. 1434-4 du code de la santé publique et du décret n° 2017-632 du 25 avril 2017, la cartographie des zones fragiles pour l'attribution des aides incitatives des ARS et de l'assurance maladie va être renouvelée .
Le maillage retenu n'est pas celui de la commune mais celui des territoires de vie, sous-ensembles des bassins de vie, qui comportent plusieurs communes afin de tenir compte des mobilités au sein d'un même espace. La France métropolitaine est constituée de 2 739 territoires de vie, comprenant, en moyenne, 23 000 habitants.
Un territoire de vie est défini comme fragile si l'accessibilité aux médecins généralistes de moins de 65 ans y est inférieure au seuil de 2,5 consultations par an . Les territoires correspondant à ce critère représentent 6,6 % de la population hors Mayotte. Les ARS disposent d'une marge de manoeuvre sous plafond pour compléter les territoires ainsi définis par des zones dont l'accessibilité est inférieure à la moyenne et où la dynamique dans les prochaines années est défavorable. Ce « vivier » représente 55,8 % de la population hors Mayotte.
Territoires fragiles pour l'accès aux médecins généralistes
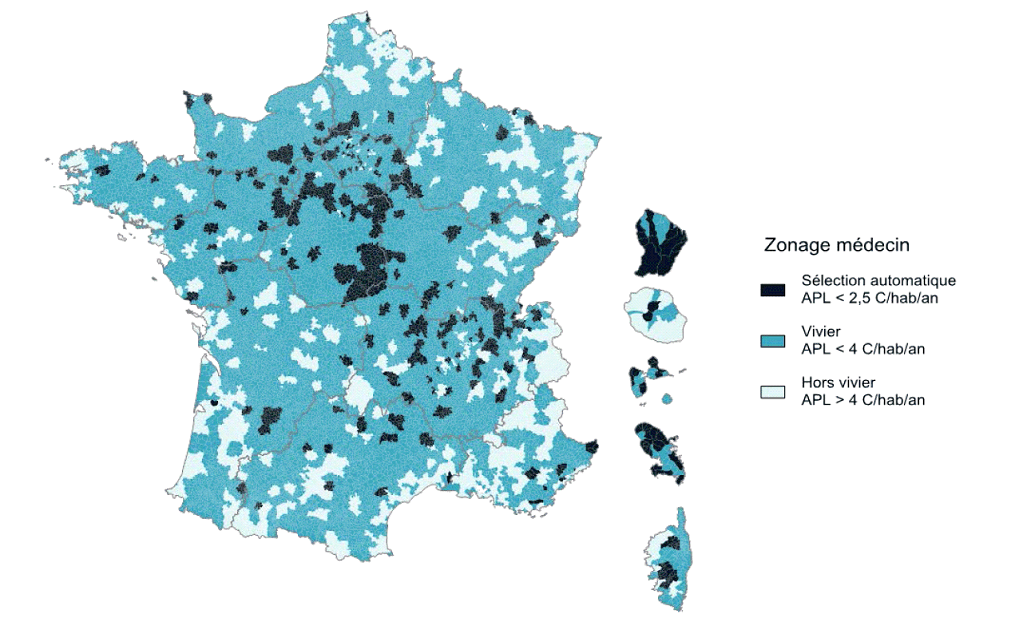
Source : Drees, les Déserts médicaux, op.cit. p 35
L'indicateur APL a le mérite de proposer une objectivation des zones fragiles en fonction de l'offre effectivement disponible, dans des territoires qui dépassent l'échelon communal .
Mesuré par professionnel, il ne dit rien des temps d'attente pour obtenir un rendez-vous, ni de la réalité des mobilités des patients qui peuvent avoir développé des stratégies propres pour accéder aux soins. Il ne prend pas non plus en compte la coopération entre professionnels de santé, ni l'accessibilité de certaines offres de premier recours (hôpitaux, pharmacies...) qui peuvent influer sur le ressenti des habitants d'un territoire.
Vos rapporteurs ont pu constater que l'état des travaux sur la définition des zones au sein du vivier était diversement avancé selon les régions. Ce travail peut constituer une opportunité pour un travail en commun avec les élus et les professionnels de santé .
C. CRÉER LES CONDITIONS D'UNE DYNAMIQUE DE TERRITOIRE
1. Faire confiance aux acteurs de terrain
Au cours de leurs travaux, vos rapporteurs ont pu constater un décalage entre les attentes des acteurs de terrain et l'approche du sujet par l'administration , à savoir notamment les ARS et les administrations centrales du ministère en charge de la santé.
Cette situation tient :
- d'une part, à des pratiques et doctrines hétérogènes entre les régions. Si une souplesse est nécessaire pour s'adapter aux situations locales, les variations d'approches et, par exemple, le caractère aléatoire du soutien à certaines initiatives d'un territoire à l'autre, crée de la confusion dans l'action de l'État et laisse aux acteurs de terrain - élus locaux ou professionnels de santé - un sentiment d'incompréhension ;
- d'autre part, à un fonctionnement perçu comme technocratique et rigide, du fait d'une réticence de certaines ARS à accompagner des idées sortant des cadres « classiques ». Les approches de la télémédecine en sont un exemple, comme cela sera souligné plus loin.
Face à ces constats, les propositions que vos rapporteurs sont amenés à formuler répondent à ce besoin général de mieux prendre en compte les initiatives du terrain, les accompagner et développer un cadre de confiance entre les professionnels et élus et l'administration .
Les ARS, dont il est indispensable de renforcer l'unité d'action, doivent jouer un rôle moteur en la matière.
Le président du conseil national de l'ordre des médecins, dans une brochure de janvier 2017 « Construire l'avenir à partir des territoires », dénonçait le caractère « hyper administré » et « totalement déconnecté des besoins des territoires » de notre système de santé : « Alors que le système est arrivé au point mort, incapable de se réinventer, naissent dans les territoires des initiatives courageuses qui certes s'affranchissent parfois des règles, mais démontrent qu'il est possible de bouger » .
Ces initiatives ont été recensées par le Cnom dans un intéressant rapport 31 ( * ) recensant des actions conduites dans différents domaines pour améliorer l'offre de soins. Nourrissant les analyses de vos rapporteurs, elles ouvrent des perspectives et montrent la mobilisation des professionnels et élus pour proposer des solutions nouvelles (regroupements de professionnels, réseaux, stages, télémédecine, délégations d'acte...).
2. Construire une approche concertée au niveau des territoires de proximité
Plusieurs interlocuteurs ont par ailleurs mis en avant la nécessité d'une action concertée et territorialisée en vue d'ajuster au mieux la « ressource » en offre de soins, et son organisation, aux besoins des populations, en s'attachant à valoriser les complémentarités, y compris entre les soins de ville et l'hôpital.
Si plusieurs outils existent, tels que les contrats locaux de santé prévus par la loi HPST ou les conseils territoriaux de santé, vos rapporteurs ont noté, comme l'ont notamment relevé les représentants des maires, que les contacts avec les élus locaux s'étaient noués à des degrés variables selon les ARS. Or, ce dialogue est essentiel pour poser un diagnostic partagé, identifier les besoins et coordonner les initiatives.
Le représentant du collège des directeurs généraux d'ARS a ainsi souligné les effets « dévastateurs » de la concurrence entre territoires et la nécessité de créer une dynamique de travail dans les territoires de proximité avec les professionnels et les élus . La révision des zonages en cours forme une opportunité d'engager cette concertation. L'échelle du territoire de vie retenue semble l'échelon de proximité pertinent pour mener des actions cohérentes et coordonnées.
Dans ce cadre, le recensement, par les ARS, de l'ensemble des dispositifs existants et de la manière dont ils s'articulent ou se concurrencent permettrait de disposer, à titre préalable, d'un état des lieux exhaustif des mesures engagées au niveau d'un territoire. Cela contribuerait à la fois à améliorer la connaissance et la lisibilité de l'ensemble des dispositifs, d'identifier les incohérences éventuelles entre eux ou les besoins insuffisamment pris en compte.
Cette analyse territoriale permettrait également de mettre en avant les bonnes pratiques éventuellement transposables à d'autres territoires.
En outre, l' évaluation systématique des actions engagées fait incontestablement défaut : la fonction de suivi de tous les dispositifs mis en place et de leur impact devrait être développée et ses résultats partagés.
Enfin, comme l'avait suggéré la Cour des comptes dans un rapport précité de septembre 2015 sur la recomposition territoriale de l'offre de soins, une modulation plus importante du montant des crédits délégués aux ARS via le FIR pourrait être envisagée, en tenant compte des besoins des territoires déficitaires en offre de soins.
|
- Confier aux ARS la mission de recenser l'ensemble des dispositifs existants au niveau des territoires de proximité. Associer les professionnels de santé et les élus locaux au suivi régulier et à l'évaluation des initiatives mises en place - Renforcer les moyens d'action des ARS par une plus forte modulation des crédits du fonds d'intervention régional (FIR) |
DEUXIÈME PARTIE
QUELS LEVIERS
D'ACTION ?
ACCOMPAGNER LES TRANSITIONS DE NOTRE
SYSTÈME DE SANTÉ POUR RÉPONDRE PLUS EFFICACEMENT AUX
BESOINS DE SOINS DANS LES TERRITOIRES
L'objectif de maintien de l'offre de soins primaires - principalement de la présence médicale - dans les zones sous-dotées a donné lieu à une palette de dispositifs , initiés par l'État, l'assurance maladie ou encore les collectivités territoriales.
Vos rapporteurs ont souhaité faire un bilan des différents leviers utilisés et en évaluer la portée :
- la régulation des « flux » de professionnels, via notamment le numerus clausus médical ;
- les aides financières incitatives ;
- la régulation géographique des installations ;
- le développement des structures d'exercice collectif ;
- la télémédecine ;
- la découverte des territoires au cours de la formation.
Si certains leviers apparaissent indéniablement plus efficaces ou plus porteurs que d'autres, les auditions et travaux conduits par vos rapporteurs leur ont apporté une conviction : il ne semble pas exister une « solution miracle » ou une voie d'action univoque .
Nombre de personnes entendues ont mis en avant l'intérêt de mobiliser une diversité d'outils, simultanément ; toutefois, cela doit se faire, cela a été souligné, dans un cadre territorial coordonné.
Face à ces constats, les axes de préconisations avancés par vos rapporteurs ont pour « fil rouge » la triple nécessité de privilégier un cadre d'action souple et une démarche pragmatique , de soutenir les initiatives des acteurs de terrain , et de faire des territoires un « laboratoire » d'innovations pour répondre au mieux aux besoins des patients et accompagner les mutations nécessaires de l'offre de soins.
I. LE NUMERUS CLAUSUS : UN LEVIER DE LONG TERME, UNE RÉPONSE INADAPTÉE EN L'ÉTAT ?
En France, la plupart des professions de santé font l'objet d'une régulation par les flux étudiants : tel est le principe du numerus clausus médical et du système des quotas appliqué aux professions paramédicales (infirmiers, masseurs-kinésithérapeutes, psychomotriciens, orthophonistes, audio-prothésistes et orthoptistes).
D'autres facteurs interfèrent toutefois sur les effectifs en activité : les choix de trajectoires professionnelles des diplômés, les installations de professionnels diplômés à l'étranger, les voies d'accès parallèles ou passerelles, les décisions de départ en retraite anticipé ou différé...
Si le numerus clausus reste un levier puissant pour influer sur la démographie globale des professions de santé, son impact ne se mesure qu'à long terme et ses effets sur les inégalités territoriales ne sont ni directs ni avérés. En outre, les trajectoires démographiques des différentes professions de santé incitent à envisager ce levier avec prudence, en tenant compte, au-delà des aspects seulement quantitatifs, des réflexions prospectives sur l'évolution des métiers.
A. LA RÉGULATION DES FLUX D'ÉTUDIANTS PROGRESSIVEMENT MISE AU SERVICE DE LA RÉDUCTION DES INÉGALITÉS TERRITORIALES
1. Les leviers de régulation de l'offre de soins
Dans un rapport de 2015 32 ( * ) , l'observatoire national de la démographie des professions de santé - chargé de proposer aux ministres compétents le nombre et la répartition des effectifs de professionnels de santé à former - note que du fait des principes de liberté d'installation et de liberté de choix des patients, « l'essentiel de la régulation de la médecine de ville est donc réalisée, en France, en amont de l'installation par le biais des dispositifs qui s'appliquent aux flux d'étudiants. »
• Le premier instrument est le
numerus clausus
, fixé chaque
année
par arrêté conjoint des ministres chargés de la
santé et de l'enseignement supérieur, pour chaque unité de
formation et de recherche (UFR) et chaque filière (médecine,
odontologie, pharmacie et maïeutique),
qui désigne le
nombre de places disponibles en deuxième année pour les
étudiants inscrits en première année commune aux
études de santé (PACES).
Mis en place pour la première fois en 1971 pour les études médicales, le numerus clausus , avait initialement pour objectif d'adapter le nombre d'étudiants aux capacités d'accueil des établissements hospitaliers universitaires chargés de leur formation.
Les objectifs qui lui sont assignés sont désormais plus nombreux puisque ce nombre doit tenir compte « des besoins de la population, de la nécessité de remédier aux inégalités géographiques et des capacités de formation des établissements concernés » 33 ( * ) .
Cet instrument est devenu pour l'Etat un moyen de réguler globalement l'accès aux professions médicales et, à terme, la démographie et donc l'offre de soins.
Après une baisse forte et continue dans les années 1980 et 1990 , les perspectives défavorables de la démographie médicale ont conduit les gouvernements successifs à décider de son relèvement, d'abord très net entre 2000 et 2006, puis plus modéré entre 2007 et 2015 : en médecine et en odontologie, la hausse s'établit, respectivement à +86 % et +50 % entre 2000-2001 et 2015-2016 .
Évolution du numerus clausus médical
Source : Drees, Portrait des professionnels de santé, 2016.
Évolution du numerus clausus des quatre professions de santé
Indice base 100 en 1972
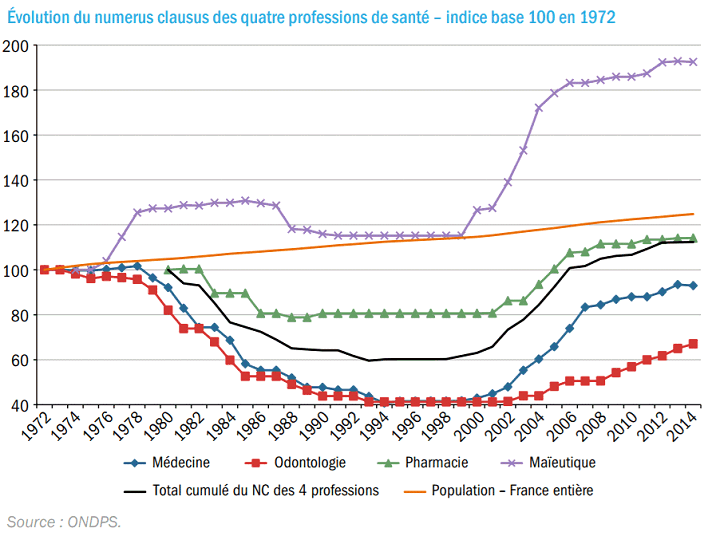
Source : Ondps
• Un second niveau de régulation est
ouvert, en médecine, à l'issue
des épreuves
classantes nationales
(ECN), lorsque les étudiants ayant
validé leur second cycle d'études, soit cinq ans après le
concours de fin de PACES, choisissent, en fonction de leur rang de classement,
un poste d'interne, c'est-à-dire à la fois une
spécialité parmi 30 et une subdivision géographique
(lieu de formation) parmi 28.
La répartition des postes est fixée « en fonction de la situation de la démographie médicale dans les différentes spécialités et de son évolution au regard des besoins de prise en charge spécialisée » 34 ( * ) .
2. Un relèvement du numerus clausus ciblé sur les régions déficitaires depuis 2012
Dans le cadre du pacte territoire santé, le gouvernement a joué sur ces leviers de régulation de façon plus ciblée , dans un objectif de rééquilibrage territorial :
- dès 2012, le nombre de postes d'internes a été relevé de 42 % à Dijon et à la Réunion, de 39 % à Caen, de 37 % aux Antilles et en Guyane, de 34 % à Clermont-Ferrand ;
- le numerus clausus médical est resté globalement stable entre 2012 et 2015, avant d'être relevé de 8 % entre les années universitaires 2014-2015 et 2016-2017, passant de 7 498 à 8 124 ;
- cette hausse a été ciblée, en 2015-2016, sur dix territoires (Antilles-Guyane, Auvergne, Basse-Normandie, Bourgogne, Centre, Haute-Normandie, Nord-Pas-de-Calais, Picardie, La Réunion, Rhône-Alpes) dans lesquels 131 places supplémentaires au total ont été ouvertes.
La hausse du
numerus clausus
dans les
régions ciblées
en pourcentage et en nombre de places
(2015)

Source : DGOS
|
Évolution du numerus clausus médical par région, entre 2015 et 2017 |
||||
|
Région |
2015 |
2016 |
2017 |
? 2017 / 2015 (en %) |
|
Alsace |
232 |
232 |
247 |
6 |
|
Aquitaine |
334 |
334 |
340 |
2 |
|
Auvergne |
178 |
196 |
196 |
10 |
|
Basse-Normandie |
193 |
200 |
200 |
4 |
|
Bourgogne |
214 |
229 |
229 |
7 |
|
Bretagne |
371 |
371 |
391 |
5 |
|
Centre |
235 |
255 |
255 |
9 |
|
Champagne-Ardenne |
201 |
201 |
201 |
0 |
|
Corse |
25 |
25 |
27 |
8 |
|
DOM-TOM |
210 |
237 |
267 |
27 |
|
Franche-Comté |
176 |
176 |
186 |
6 |
|
Haute-Normandie |
219 |
232 |
232 |
6 |
|
Île-de-France |
1 530 |
1 529 |
1 634 |
7 |
|
Languedoc-Roussillon |
209 |
209 |
224 |
7 |
|
Limousin |
128 |
141 |
141 |
10 |
|
Lorraine |
308 |
308 |
308 |
0 |
|
Midi-Pyrénées |
242 |
242 |
252 |
4 |
|
Nord - Pas-de-Calais |
552 |
562 |
588 |
7 |
|
Pays de Loire |
388 |
418 |
410 |
6 |
|
Picardie |
192 |
200 |
206 |
7 |
|
Poitou-Charentes |
197 |
197 |
205 |
4 |
|
Provence-Alpes Côte d'Azur |
442 |
442 |
519 |
17 |
|
Rhône-Alpes |
722 |
740 |
866 |
20 |
|
TOTAL France entière |
7 498 |
7 676 |
8 124 |
8 |
Source : DGOS
B. RELEVER LE NUMERUS CLAUSUS, UN LEVIER D'ACTION INDIRECT
1. Une cible inadaptée aux enjeux actuels dans les zones sous-dotées ?
Le relèvement du numerus clausus et la régionalisation des épreuves classantes sont fréquemment évoqués pour adapter la démographie médicale aux besoins de santé et ainsi améliorer l'adéquation entre l'offre et la demande de soins au niveau des territoires.
Quelle est l'efficacité de ce levier pour répondre aux enjeux de l'accès aux soins dans les zones sous-dotées ?
Vos rapporteurs en ont une appréciation nuancée.
• En préalable, les
capacités de formation
et d'accueil en stages y compris
ambulatoires
doivent pouvoir s'adapter, sans risque de
« saturation » pour en maintenir la qualité.
• En outre,
ni les variations
ciblées du
numerus clausus
, ni la répartition faite au
niveau des épreuves classantes nationales ne sont une
réponse directe aux inégalités
territoriales
.
Le choix des postes d'internat à l'issue des ECN entraîne une mobilité géographique importante (de l'ordre de 50 %), ce qui relativise les effets du relèvement ciblé par région du numerus clausus . D'après une étude de la Drees 35 ( * ) , pour près de 20 % des étudiants, cette mobilité peut s'interpréter comme une mobilité « contrainte », pour choisir une spécialité qui n'était plus disponible dans leur subdivision d'origine. C'est le cas notamment dans des lieux de formation jugés moins attractifs, qui ne pourvoient que de 85 % à 95 % des postes ouverts (Limoges, Poitiers, Besançon et Amiens) : ainsi, 61 % des étudiants qui viennent à Limoges et 44 % de ceux qui sont affectés à Amiens ne pouvaient obtenir la spécialité obtenue dans leur région d'origine.
De fait, si le lieu de formation peut déterminer le lieu d'exercice ultérieur des jeunes praticiens - selon le rapport 2014-2015 de l'Ondps, 63 % des primo-inscrits à l'ordre des médecins s'installent dans la région de leur diplôme - , « la fidélité des médecins à leur lieu de formation n'est évidemment pas totale et varie surtout beaucoup d'une région à l'autre » . Ce taux, qui a tendance à diminuer, varie de 80 % en Nord-Pas-de Calais à 40 % en Poitou-Charentes ; il est plus élevé pour les médecins généralistes que pour les spécialistes.
Comme vos rapporteurs l'ont souligné, les inégalités territoriales de répartition des médecins se jouent à un échelon bien plus fin que celui de la région. Si les leviers de régulation des flux d'étudiants peuvent marginalement contribuer à ancrer des praticiens dans des territoires fragiles, il n'y a pas de lien direct, a priori , entre le nombre de professionnels formés par région et la réduction des inégalités territoriales puisque rien ne les contraint à s'installer en zone sous-dotée. D'ailleurs, l'exemple d'autres professions de santé à la démographie dynamique (comme les infirmiers) a montré que la forte hausse des effectifs ne s'était pas traduite par une réduction des inégalités territoriales ( cf. première partie).
•
En outre, la
régulation des flux étudiants ne résout pas la moindre
attractivité de spécialités « en
tension », notamment la
médecine
générale.
Si le taux d'inadéquation (la différence entre les postes ouverts et les postes pourvus) a été réduit dans toutes les spécialités et notamment en médecine générale (16 % en 2011, 6 % en 2016), cette spécialité demeure l'une des moins attractives d'après l'indicateur développé par la Drees par agrégation des classements des étudiants choisissant la spécialité 36 ( * ) .
• Enfin et surtout, la régulation des flux
d'étudiants
ne produit ses effets que sur le long
terme
, compte tenu de la durée des études
médicales.
Or, comme vos rapporteurs l'ont souligné, le « creux » de la démographie médicale est d'abord une réalité de court terme, sur un horizon de cinq à dix ans.
2. Une stratégie de long terme à inscrire dans une réflexion globale sur les besoins de santé
La gestion du numerus clausus , par les effets de stop and go dont il a fait l'objet, n'a pas permis une régulation optimale, adaptée à la démographie projetée des professionnels de santé ou à l'évolution prévisible des besoins de santé.
En outre, pour certaines professions, le nombre important d'installation de professionnels formés à l'étranger est une donnée « extérieure » à prendre en compte : comme cela a été relevé par la présidente de l'ordre des masseurs-kinésithérapeutes, une meilleure régulation de ces flux serait utile pour préserver la qualité des soins, alors que les formations délivrées dans certains pays ne sont pas au niveau des standards français.
Ce sujet appelle une réflexion globale et une étude prospective croisée de la démographie des différentes professions de santé .
Comme l'a noté l'observatoire national de la démographie des professions de santé dans une étude sur les sages-femmes 37 ( * ) , « sur l'ensemble de la période de trente-huit ans qui va de 1993 à 2030 et dans l'hypothèse d'un maintien du numerus clausus [1000/an], l'effectif de sages-femmes serait multiplié par 2,10 et celui des naissances par 1,10 » , ce qui l'amène à constater « qu'un réel problème de sureffectif risque de se poser dans les quinze ans à venir » .
Ces constats, rapportés aux évolutions de la démographie médicale, invitent à réfléchir à de nouvelles formes de coopération entre professionnels de santé. Vos rapporteurs avancent plus loin des préconisations en ce sens.
Ils appellent plus généralement, comme le relève d'ailleurs l'Ondps dans l'étude précitée, à réfléchir précisément et de manière prospective à ce que doivent être l'offre et la densité de professionnels de santé pour couvrir des besoins de soins eux-mêmes en évolution.
II. LES AIDES FINANCIÈRES INDIVIDUELLES : UN IMPACT LIMITÉ, DES MODALITÉS À RÉINTERROGER
Cible privilégiée par les pouvoirs publics pour attirer les professionnels de santé dans les zones sous-dotées, les aides financières individuelles prennent des formes très diverses, de l'aide forfaitaire à l'incitation fiscale ; elles émanent à la fois de l'Etat, de l'assurance maladie et d'initiatives plus ponctuelles des collectivités territoriales.
Ce levier financier ne semble pas décisif sur les choix d'installation.
Des évolutions pourraient être envisagées, d'abord pour mieux faire connaître les aides existantes, ensuite pour agir en parallèle sur les conditions d'exercice, en favorisant des modes d'exercice plus souples et diversifiés - susceptibles d'aider les jeunes professionnels à envisager une installation - et en améliorant la protection sociale des libéraux.
A. UNE CIBLE PRIVILÉGIÉE PAR LES POUVOIRS PUBLICS
1. Les aides contractuelles à l'installation sous la forme de garantie de revenu
a) Le contrat de praticien territorial de médecine générale (PTMG)
Introduit dans le code de la santé publique (article L. 1435-4-2) par la loi de financement de la sécurité sociale pour 2013 38 ( * ) , le statut de praticien territorial de médecine générale répond directement à l'objectif de soutenir l'ancrage des jeunes omnipraticiens dans les zones sous-dotées.
Ce dispositif contractuel, géré par les ARS, vise principalement à aider les jeunes médecins à « sauter le pas » de l'installation libérale . Votre commission avait souscrit aux objectifs attachés à cette mesure : l'étude d'impact du projet de loi soulignait à cet égard que « la crainte de l'installation en libéral, en raison des formalités et des charges qui s'y attachent, est (...) l'un des freins qui empêche les jeunes médecins de s'installer spontanément dans cette forme d'exercice dès la fin de leurs études. La recherche quasi-systématique de formes d'exercices salariées ou de remplacement en début de carrière doit donc être prise en compte pour leur offrir un cadre d'exercice plus attractif en début de carrière. »
Le contrat de PTMG peut être conclu en cas de primo-installation ou si l'installation en cabinet libéral date de moins d'un an.
Il permet de bénéficier, pendant la durée du contrat - soit deux ans maximum - d'une double protection :
- d'une part, une garantie de revenu , à hauteur de 6 900 euros bruts mensuels pour une quotité de travail supérieure ou égale à neuf demi-journées par semaine 39 ( * ) (ce qui correspond à la rémunération de 300 consultations de médecine générale au tarif opposable) ;
- d'autre part, une protection sociale améliorée en cas de congé de maladie ou de maternité , par le maintien du versement d'une rémunération complémentaire forfaitaire :
• en cas de congé de maladie de plus de huit jours , son montant est de 1 552,50 euros bruts par mois en cas d'exercice neuf demi-journées par semaine ou plus 40 ( * ) ; le bénéfice de ce versement est limité à une période de trois mois par arrêt de travail ;
• en cas de congé de maternité , son montant est de 3 105 euros bruts par mois en cas d'exercice neuf demi-journées par semaine ou plus 41 ( * ) , pendant la période fixée par la législation de la sécurité sociale.
En contrepartie, le bénéficiaire s'engage :
- à exercer, pendant la durée du contrat, la médecine générale dans une zone caractérisée par une offre de soins insuffisante ou des difficultés dans l'accès aux soins, en tant que médecin installé en cabinet libéral ou médecin collaborateur libéral ;
- à pratiquer des tarifs opposables ;
- à effectuer un minimum d'actes par mois.
b) Les déclinaisons du dispositif
(1) Le contrat de praticien territorial de médecine ambulatoire (PTMA)
Instauré par la loi de financement de la sécurité sociale pour 2015 42 ( * ) , le statut de praticien territorial de médecine ambulatoire (PTMA) élargit la garantie offerte en cas d'interruption de l'activité pour maladie ou maternité à l'ensemble des médecins libéraux (toutes spécialités médicales) et au cas de congé pour cause de paternité.
La rémunération forfaitaire complémentaire est, dans ces situations, équivalente à celle que perçoivent les médecins sous contrat PTMG. En contrepartie, les bénéficiaires du contrat s'engagent, pour une durée allant de trois à six ans :
- à maintenir une activité médicale libérale dans une zone caractérisée par une offre médicale insuffisante ou des difficultés dans l'accès aux soins ;
- à respecter les tarifs opposables ou à limiter les dépassements d'honoraires, dans le cadre du contrat d'accès aux soins ;
- à se faire remplacer pendant toute la période de cessation de son activité en cas d'interruption pour cause de maternité ou de paternité.
La même loi a instauré un dispositif similaire, celui de « praticien isolé à activité saisonnière » (PIAS), pour répondre à la problématique spécifique de certaines zones isolées, notamment en montagne.
(2) Le contrat de praticien territorial médical de remplacement (PTMR)
Les dispositifs précédents ont été complétés en loi de financement de la sécurité sociale pour 2017 43 ( * ) par un nouveau contrat de praticien territorial médical de remplacement (PTMR), dans l'objectif de faciliter l'intervention des médecins remplaçants dans les zones sous-dotées.
Le bénéficiaire du contrat 44 ( * ) s'engage à exercer une activité libérale de remplacement, sur la base d'un volume minimum de consultations, dans un ou plusieurs cabinets médicaux implantés dans des zones sous-dotées, pour une durée allant de un à six ans.
Il bénéficie en contrepartie :
- d'une garantie minimale de rémunération pour couvrir les périodes d'interruption d'activité entre les remplacements, sous la forme d'une rémunération complémentaire forfaitaire (à hauteur de 200 consultations au tarif opposable pour une activité à temps plein, soit 4 600 euros), ou pour compenser, dans les mêmes conditions que les bénéficiaires d'un contrat de PTMG, les périodes de maladie, maternité et paternité ;
- d'un service d' appui administratif de la part des ARS pour la gestion des remplacements.
Votre commission avait donné un avis favorable à ce dispositif, susceptible de constituer un premier pas vers une installation dans ces zones, tout en offrant aux praticiens déjà installés une sécurisation de leurs remplacements en cas d'absence.
c) Des dispositifs de portée modeste
•Depuis son entrée en vigueur en août
2013,
795 contrats de PTMG ont été signés au
1
er
mars 2017
et
389
sont
actifs
à cette date
.
A la même date, seuls deux contrats de PTMA sont actifs, en région Auvergne-Rhône-Alpes.
Il en encore trop tôt pour disposer de données sur le contrat de PTMR, pour lequel un objectif initial - plutôt ambitieux - de 200 contrats par an a été retenu, ce qui correspond à environ 2 % des effectifs de médecins remplaçants en 2015.
• Une étude réalisée sur la base
des données 30 juin 2015 a esquissé le
profil
des médecins « PTMG » :
- deux tiers sont des femmes ;
- 77 % exercent dans une zone rurale ;
- 30 % exercent en cabinet individuel, 32 % en structure d'exercice coordonné et 38 % en cabinet de groupe ;
- près de la moitié étaient remplaçants avant de devenir PTMG, un tiers n'étaient ni interne, ni remplaçant (médecins en provenance de l'étranger pour la plupart) ; la part d'anciens internes est inférieure à 20 % ;
- la grande majorité des contrats (72 %) sont signés pour des quotités de travail supérieures ou égales à neuf demi-journées par semaine.
• Le bilan du dispositif de PTMG,
esquissé à vos rapporteurs par la DGOS, montre son
impact
économique limité
:
- seuls 40 % des contrats donnent lieu à un versement de complément de rémunération dans le mois ;
- le coût moyen mensuel d'un contrat est d'environ 700 euros , soit un montant faible comparé au montant potentiel dont peut bénéficier le praticien en complément de rémunération (3 100 euros) ;
- le coût total des contrats PTMG s'est établi à 1,8 million d'euros en 2016 , pris en charge sur les crédits du FIR.
La garantie joue donc peu dans les faits, essentiellement les premiers mois du contrat, le temps que le praticien nouvellement installé constitue sa patientèle. Dans les zones en tension, le volume d'activité supérieur au minimum garanti est atteint assez rapidement : ce n'est pas tant le manque d'activité qui pose question que parfois son trop-plein.
2. Les aides conventionnelles : un impact limité sur le rééquilibrage de l'offre de soins
Des mécanismes en faveur d'un rééquilibrage de l'offre de soins sur le territoire ont été prévus dans le cadre des négociations conventionnelles des professionnels de santé avec la Cnamts.
Si, pour certaines de ces professions, des mesures contraignantes ont été mises en place, de façon parallèle, pour réguler les installations dans les zones sur-dotées, celles visant à favoriser l'installation ou le maintien de professionnels dans les zones sous-dotées relèvent exclusivement de l'incitation, au travers d'aides financières individuelles.
a) Les instruments des conventions médicales de 2011 et 2016
• Deux dispositifs incitatifs ont
été intégrés dans la convention médicale
entrée en vigueur le 26 septembre 2011 :
- l'option « démographie » , ouverte à tout médecin s'engageant à s'installer ou à demeurer installé dans une zone sous-dotée, ou à proximité immédiate, et y exerçant, pour une durée de trois ans, au moins deux tiers de son activité en groupe ou au sein d'un pôle de santé : cette option ouvrait droit à une aide forfaitaire à l'investissement (5 000 euros par an pour les médecins exerçant en groupe, 2 500 euros par an pour ceux membres d'un pôle de santé) et une aide à l'activité (selon le mode d'activité, 10 % des honoraires annuels dans la limite de 20 000 euros par an ou 5 % des honoraires dans la limite de 10 000 euros par an) ;
- l'option « santé solidarité territoriale » , ouverte à tout médecin s'engageant à exercer, pendant trois ans, au minimum 28 jours par an dans une zone déficitaire sous la forme de vacations ; cette option ouvrait droit à une aide à l'activité (10 % des honoraires annuels dans la limite de 20 000 euros par an) et une prise en charge des frais de déplacement.
• Au vu du bilan modeste de ces dispositifs
(
cf.
ci-après) et des limites identifiées, de nouvelles
orientations ont été retenues dans la
convention
médicale de 2016
.
Celle-ci institue quatre types de contrats démographiques, dont les objectifs et les modalités sont présentés dans le tableau suivant.
Ces contrats tripartites, entre le médecin, l'assurance maladie et l'ARS, sont ouverts à l'ensemble des médecins conventionnés, quelle que soit leur spécialité. Les dispositifs ouvrent une possibilité de modulation des aides par les ARS , afin d'accorder une aide bonifiée dans des zones identifiées comme particulièrement fragiles, dans la limite de 20 % des médecins éligibles. Cela rejoint une recommandation de la Cour des comptes 45 ( * ) et donne une marge de souplesse aux ARS pour adapter la politique conventionnelle au contexte régional.
L'impact financier de ces mesures, qui marquent un renforcement assez substantiel des aides et leur diversification , est évalué par l'assurance maladie à 10 millions d'euros.
Les contrats issus de la nouvelle convention médicale
|
CAIM
Contrat d'aide
|
COSCOM Contrat de stabilisation et de coordination pour les médecins |
COTRAM
Contrat de transition
|
CSTM Contrat de solidarité territoriale médecin |
|
|
Objet |
Favoriser l'installation des médecins via une aide forfaitaire versée dès l'installation pour faire face aux frais d'investissement |
Valoriser la pratique des médecins s'inscrivant dans une démarche de prise en charge coordonnée des patients |
Soutenir les médecins préparant leur cessation d'exercice en accueillant un médecin nouvellement installé dans leur cabinet |
Favoriser l'intervention ponctuelle de médecins dans les zones fragiles |
|
Bénéficiaires |
Médecin conventionné secteur 1 ou Optam, primo-installant ou installé depuis moins d'un an |
Médecin conventionné,
|
Médecin conventionné,
|
Médecin conventionné,
|
|
Aides |
- jusqu'à 50 000 € pour un exercice d'au moins 4 jours/semaine - Majoration de 2 500 € en cas d'exercice partiel dans un hôpital de proximité |
- 5 000 €/an
- Majoration de 1 250 €/an en
cas
- Majoration de 300 €/mois en cas de maîtrise de stage et d'accueil de stagiaire |
- Valorisation de + 10 % des honoraires conventionnés, plafonnée à 20 000 €/an |
- Valorisation de + 10 % des honoraires conventionnés liés à l'activité en zone fragile, plafonnée à 20 000 €/an - Prise en charge des frais de déplacement engagés |
|
Engagements socles ou optionnels |
- S'installer en zone fragile et y exercer en libéral pendant 5 ans - Exercer au moins 2,5 jours/semaine - Participer à la permanence des soins (PDSA) - Réaliser une partie de l'activité au sein d'un hôpital de proximité ( optionnel ) |
- Être installé en zone fragile et y exercer une activité libérale conventionnée - Exercer en groupe ou en communauté professionnelle territoriale de santé (CPTS) ou équipe de soins primaires (ESP)
- Réaliser une partie de l'activité
- Exercer des fonctions de maître de stage ( optionnel ) |
- Être installé en zone fragile - Accueillir, au sein du cabinet, un médecin libéral conventionné âgé de moins de 50 ans qui s'installe dans la zone ou y est installé depuis moins d'un an et accompagner l'installation libérale de ce confrère |
- Etre installé hors d'une zone fragile - Exercer au minimum 10 jours par an en zone fragile (dans une ou plusieurs de ces zones) selon différentes modalités possibles |
|
Durée |
Contrat de 5 ans
|
Contrat de 3 ans
|
Contrat de 3 ans renouvelable une fois |
Contrat de 3 ans renouvelable par tacite reconduction |
Source : Cnamts, convention médicale 2016
b) Les « contrats incitatifs » à adhésion individuelle pour les autres professions médicales ou paramédicales
Dans les négociations de l'assurance maladie avec les autres professionnels de santé libéraux, les aides individuelles à l'installation dans les zones les plus fragiles se sont développées via les « contrats incitatifs », instaurés soit en parallèle de mesures de conventionnement sélectif dans les zones sur-dotées, soit indépendamment de telles mesures.
D'abord applicable aux infirmiers libéraux, depuis le 18 avril 2009, ce contrat à adhésion individuelle a été étendu aux masseurs-kinésithérapeutes, à compter du 15 juillet 2012 46 ( * ) , puis aux sages-femmes à compter du 15 septembre 2012 47 ( * ) , aux orthophonistes à compter du 6 novembre 2012 48 ( * ) , et aux chirurgiens-dentistes le 1 er février 2013 49 ( * ) .
Si les modalités varient quelque peu selon les professions, le principe demeure identique : le contrat incitatif permet, en cas d'installation dans une zone « très sous-dotée », de percevoir une aide forfaitaire annuelle et de bénéficier d'une prise en charge des cotisations sociales dues au titre des allocations familiales.
Le montant de cette aide, destinée à l'équipement du cabinet ou d'autres investissements professionnels comme l'achat d'un véhicule, est par exemple d'un montant maximum de 3 000 euros par an, pendant trois ans, pour les infirmiers libéraux.
En contrepartie, plusieurs conditions s'imposent aux professionnels, notamment - là aussi selon des modalités qui varient d'une convention à l'autre - l'exercice d'au moins les deux tiers de l'activité dans la zone sous-dotée, pendant au moins la durée du contrat, le recours à un remplaçant pour garantir la continuité des soins, la télétransmission des actes ou encore la participation à des objectifs de santé publique.
Les dispositifs des infirmiers et chirurgiens-dentistes sont ouverts aux professionnels des centres de santé depuis le 1 er janvier 2016.
c) Un bilan contrasté
Les données fournies par la Cnamts à vos rapporteurs permettent de dresser un bilan plutôt modeste ou contrasté de ces dispositifs.
• Fin 2016
50
(
*
)
, toutes professions concernées confondues, on
recense
9 176 adhérents
aux dispositifs
incitatifs, parmi lesquels
8 243
sont
éligibles à l'aide
(soit 89,8 % des
adhérents).
Bilan des dispositifs conventionnels incitatifs (fin 2016)
|
Profession |
Nombre d'adhérents |
Nombre d'éligibles aux aides (en % des adhérents) |
Montant moyen par professionnel |
Aide versée en 2017 au titre de 2016 |
% du montant total des aides versées |
|
|
Médecins |
Option démographie |
2 376 |
2 157 (91 %) |
14 866 € |
32,07 M€ |
69,4 |
|
Option SST |
31 |
16 (52 %) |
3 036 € |
0,49 M€ |
||
|
Chirurgiens-dentistes |
575 |
494 (86 %) |
15 000 € |
0,78 M€ |
1,7 |
|
|
Infirmiers |
2 381 |
2 074 (87 %) |
2 780 € |
5,77 M€ |
12,5 |
|
|
Masseurs-kinésithérapeutes |
2 152 |
1 931 (90 %) |
2 735 € |
5,28 M€ |
11,4 |
|
|
Sages-femmes |
649 |
600 (92 %) |
2 749 € |
1,65 M€ |
3,6 |
|
|
Orthophonistes |
1 012 |
971 (96 %) |
1 530 € |
0,65 M€ |
1,4 |
|
|
Total |
9 176 |
8 243 (90 %) |
5 610 € |
46,24 M€ |
100 |
|
Source : Cnamts - données prévisionnelles pour 2016
Le montant total des aides au titre de l'année 2016, hors prise en charge des cotisations sociales, s'établit à 46,2 millions d'euros (soit 5 610 euros en moyenne par adhérent éligible à l'aide). Ce montant est quasiment stable par rapport à 2015 mais de plus de 10 millions d'euros supérieur à celui versé au titre de l'année 2013.
Le nombre d'adhérents a progressé de 33 % depuis 2013 , avec des dynamiques néanmoins variables selon les professions.
Évolution du nombre d'adhérents et du
coût
des dispositifs conventionnels incitatifs
|
2013 |
2014 |
2015 |
2016 |
Évolution 2013/2016 |
|
|
Nombre d'adhérents |
6 891 |
7 925 |
8 773 |
9 176 |
+ 33 % |
|
dont médecins* |
2 243 |
2 142 |
2 381 |
2 407 |
+ 7 % |
|
chirurgiens-dentistes |
159 |
461 |
565 |
575 |
+ 261 % |
|
infirmiers |
2 003 |
2 216 |
2 332 |
2 381 |
+ 19 % |
|
masseurs-kiné |
1 592 |
1 880 |
2 028 |
2 152 |
+ 35 % |
|
sages-femmes |
282 |
432 |
554 |
649 |
+ 30 % |
|
orthophonistes |
612 |
794 |
913 |
1 012 |
+ 65 % |
|
Montant total des aides versées (en millions d'euros) |
35,84 |
40,02 |
46,51 |
46,24 |
+ 29 % |
Source : Cnamts
* Pour les médecins, sont comptabilisés, en 2013 et 2014, les derniers bénéficiaires du dispositif incitatif prévu par l'avenant n° 20 à la convention médicale de 2005, adoptée en 2007 (483 en 2013, 39 en 2014).
• Entre 2010 et 2016, la
part des
installations dans les zones
« très sous-dotées »
a
augmenté de
1,3 point pour les infirmiers libéraux
et de
6,2 points pour les sages-femmes
.
• S'agissant des
médecins
, les données de l'assurance maladie
(à fin 2014 à défaut de données plus
récentes transmises à vos rapporteurs) montrent que
l'option « démographie » a
bénéficié principalement à des médecins
déjà installés
dans les zones
sous-dotées : seuls
190 médecins nouvellement
installés en 2013 et 2014
dans les zones
concernées
(dont 185 généralistes)
ont
adhéré au dispositif ; ces derniers ont perçu un
montant moyen plus faible du fait de l'indexation des aides sur le volume
d'activité (11 300 euros par an - dont
4 902 euros pour l'aide forfaitaire et 6 392 euros pour
l'aide à l'activité - contre environ 15 600 euros
pour les praticiens déjà installés). En moyenne, les
nouveaux installés ont mis trois trimestres pour atteindre un niveau
d'activité stable.
Le nombre de médecins nouvellement installés dans les zones fragiles ayant bénéficié de l'option « démographie » ne représentait en 2014 que 39 % des nouveaux installés dans les zones concernées, probablement en raison d'une méconnaissance du dispositif ou d'une aide trop tardive par rapport à l'installation (versée plusieurs mois après l'installation).
Au total, l'évolution des installations des médecins en zone fragile ou non fragile a évolué dans un sens favorable aux premières, mais de façon peu significative.
Évolution des installations des médecins
libéraux
dans les zones fragiles entre
2010 et 2016
|
Nombre d'installations |
Part des installations |
||||
|
Zone fragile |
Zone non fragile |
Total |
Zone fragile |
Zone non fragile |
|
|
2010 |
246 |
2 320 |
2 566 |
9,6 % |
90,4 % |
|
2011 |
284 |
2 956 |
3 240 |
8,8 % |
91,2 % |
|
2012 |
436 |
3 884 |
4 320 |
10,1 % |
89,9 % |
|
2013 |
433 |
3 532 |
3 965 |
10,9 % |
89,1 % |
|
2014 |
419 |
3 622 |
4 041 |
10,4 % |
89,6 % |
|
2015 |
451 |
3 503 |
3 954 |
11,4 % |
88,6 % |
|
2016 |
425 |
3 797 |
4 222 |
10,1 % |
89,9 % |
|
+ 0,5 point |
- 0,5 point |
||||
Source : Cnamts
3. Les mesures fiscales
Il n'existe, à proprement parler, qu'un seul dispositif fiscal bénéficiant aux médecins exerçant en zones sous-dotées . Les médecins peuvent cependant être éligibles à d'autres dispositifs, comme celui des zones de revitalisation rurale (ZRR), qui poursuivent d'autres objectifs avec un zonage différent.
• En application de l'article 109 de la loi du
23 février 2005 relative au développement des territoires
ruraux, codifié à l'article 151
ter
du code
général des impôts, la rémunération
perçue au titre de la permanence des soins ambulatoires (PDSA)
exercée dans les zones sous-dotées est exonérée de
l'impôt sur le revenu, à hauteur de soixante jours par an.
Cette rémunération se compose d'une rémunération forfaitaire et d'astreinte , versée et définie, pour la régulation et les astreintes, par chaque ARS dans le cadre du cahier des charges de la permanence des soins et qui varie en fonction des périodes de l'année ou de la semaine, des zones concernées et de la durée de l'astreinte et d'une majoration spécifique des actes effectués prévue par l'article 10 et définie par l'annexe 9 de la convention du 25 août 2016 entre l'assurance-maladie et les médecins libéraux. Celle-ci varie de 26,50 euros pour une consultation en cabinet le samedi à 59,50 euros pour une visite à domicile de milieu de nuit.
Exonération d'impôt sur le revenu de la
rémunération perçue au titre
de la permanence des
soins par les médecins ou leurs remplaçants installés dans
certaines zones rurales ou urbaines
(en millions d'euros)
|
2013 |
2014 |
2015 |
2016 (p) |
2017 (p) |
|
|
Assiette de la dépense fiscale |
57 |
71 |
79 |
nd |
nd |
|
Coût de la dépense fiscale |
16 |
18 |
19 |
19 |
19 |
|
Nombre de bénéficiaires |
5 900 |
6 350 |
6 850 |
nd |
nd |
Source : DGFIP
La dépense fiscale associée à ce dispositif d'exonération était de 19 millions d'euros en 2015, pour un gain moyen de 2 773 euros par an et par professionnel de santé.
Ces montants étaient respectivement de 5 millions d'euros en 2011 et le conseil des prélèvements obligatoires, cité par le rapport de la Cour des comptes, en avait évalué le gain moyen à 1 500 euros par an et par professionnel de santé.
Bien qu'ayant connu une montée en puissance et atteignant une dépense globale significative, ces montants ne paraissent pas de nature à motiver une installation en zone sous-dense mais plutôt à fluidifier, pour les ARS, l'organisation de la PDSA. Les auditions de vos rapporteurs ont confirmé un fort attachement à ce dispositif.
• Les professionnels de santé
peuvent également bénéficier du dispositif
« ZRR » (zones de revitalisation rurale)
,
dispositif ancien créé par la loi d'orientation du
4 février 1995 relative à l'aménagement et au
développement du territoire, codifié aux articles 44
quindecies
et 1465 A du code général des impôts,
prolongé à plusieurs reprises et qui prévoit, pour les
entreprises installées dans ces zones avant le 31 décembre 2020,
une exonération fiscale totale pendant cinq ans, suivie, pour les trois
années suivantes, d'une exonération de 75 %, 50 % et
25 %. Ce dispositif se conjugue avec des exonérations de
cotisations sociales pour l'embauche de salariés.
D'après les informations fournies à vos rapporteurs, le recours à ce dispositif par les professionnels de santé a fortement progressé puisqu'il a pratiquement doublé entre 2013 et 2015 , pour une dépense multipliée par quatre.
Exonération d'impôt sur les
bénéfices dans les zones de revitalisation rurale
pour les
entreprises créées ou reprises
entre le 1
er
janvier 2011 et le 31 décembre 2020
(en millions d'euros)
|
2013 |
2014 |
2015 |
2016 (p) |
2017 (p) |
|
|
Assiette de la dépense fiscale |
28 |
69 |
141 |
nd |
nd |
|
dont assiette concernant
|
18 |
34 |
49 |
nd |
nd |
|
Coût de la dépense fiscale |
5 |
14 |
28 |
33 |
38 |
|
dont coût concernant
|
4 |
8 |
12 |
nd |
nd |
|
Nombre de bénéficiaire
|
2 000 |
3 8000 |
6 400 |
nd |
nd |
|
dont nombre de bénéficiaires professionnels de santé |
750 |
1 200 |
1 400 |
nd |
nd |
Source : DGFIP
Le rapport d'évaluation d'une mission conjointe d'inspections ministérielles, publié en juillet 2014, notait à propos du dispositif ZRR que « pour les professions libérales, en particulier dans le domaine médical, les perspectives de bénéfices dès les premières années sont importantes et rendent l'exonération attractive ; la décision de s'installer repose avant tout sur des critères tenant aux conditions d'exercice de leur métier (proximité d'un plateau technique et association avec des collègues pour ménager leur vie privée) mais l'exonération est connue et intervient dans les choix précis d'implantation .»
Ce dispositif est donc susceptible d'avoir un effet sur l'installation des médecins mais le zonage n'est pas établi en fonction des zones définies par les ARS mais sur des critères de fragilité économique.
A la comparaison des deux cartes, il apparaît que ces zones ne se recoupent que très partiellement. Le ciblage des dispositifs fiscaux devrait être amélioré en le concentrant sur les zones plus directement concernées par la désertification médicale.
Zones de revitalisation rurale bénéficiaires des effets du classement
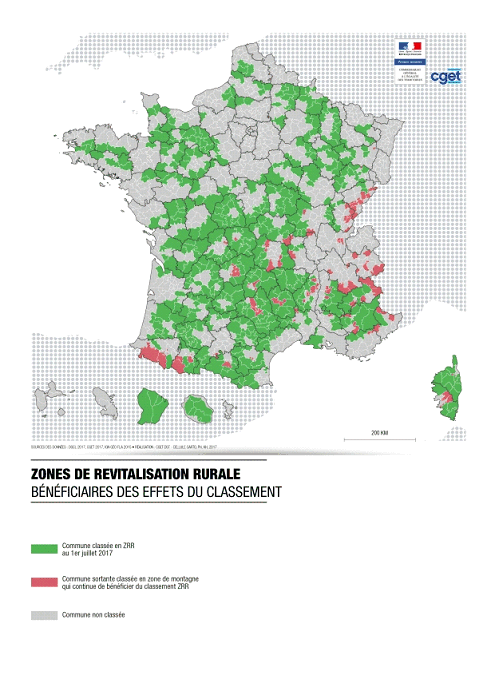
Par ailleurs, il a été indiqué à vos rapporteurs au cours de leurs déplacements que ce dispositif n'était pas toujours appliqué de la même façon par les directions régionales des finances publiques, s'agissant, notamment des reprises d'activité. Il en résulte une incertitude préjudiciable aux choix d'installation qui devrait pouvoir être levée par les ARS en liaison avec les services fiscaux.
B. DES MESURES LÉGITIMES MAIS INSUFFISANTES
1. Des ambitions louables qui se heurtent à des limites inhérentes : le levier financier n'est pas un déterminant principal des choix d'installation
La plupart des personnes entendues par vos rapporteurs ont fait part de leurs réserves quant à l'efficacité du levier financier pour inciter les médecins à venir s'installer dans les zones sous-dotées.
Dans leur choix de lieu d'exercice, les professionnels semblent privilégier, de plus en plus, la recherche d'une certaine qualité de vie , en termes à la fois d' organisation du travail mais aussi d'environnement social, économique et culturel pour eux et leur famille, plutôt qu'une rémunération plus élevée, une fois un certain niveau de revenu atteint.
Il n'existe pas d'enquête sur le temps de travail des médecins dans les zones sous-dotées mais il y est très probablement plus élevé qu'ailleurs, ce qui a été confirmé à vos rapporteurs par les personnes auditionnées. D'après une enquête citée par la Drees, les médecins généralistes interrogés en 2011 déclaraient travailler en moyenne 60 heures par semaine en zone rurale, contre 56 heures en zone urbaine. Le revenu est donc tiré à la hausse par le volume d'actes, ce qui réduit l'intérêt des dispositifs incitatifs.
Ce constat se reflète dans le bilan relativement modeste de plusieurs dispositifs présentés dans ce chapitre.
Pour autant, la légitimité des aides financières, contractuelles ou fiscales, n'est pas contestée : elles compensent légitimement l'effort fourni par les professionnels de santé décidant de s'installer dans une zone caractérisée par une offre de soins insuffisante.
Sans apparaître comme un levier déterminant des choix d'installation, elles peuvent aider certains jeunes praticiens à franchir le cap de l'installation en exercice libéral, en sécurisant le début de carrière en cabinet.
2. Généraliser l'accompagnement personnalisé des professionnels dans une logique de guichet unique
Par la diversité des intervenants (ARS, services fiscaux, collectivités territoriales, assurance maladie...), les différentes aides à destination des professionnels de santé dans les zones sous-dotées constituent un paysage assez peu lisible , ce qui entrave leur portée.
Plusieurs outils ont répondu à l'objectif d'améliorer l'information des professionnels en exercice ou en formation sur les aides existantes : la création des « plateformes d'appui aux professionnels de santé » (PAPS) permet d'informer et d'orienter les professionnels de santé vers les services proposés par les différents acteurs régionaux ; en outre, un référent installation a été nommé dans chaque région, à compter de février 2013.
Pour autant, comme vos rapporteurs l'ont constaté lors de leurs échanges et rencontres, ces avancées ne semblent encore répondre que trop partiellement aux besoins d'accompagnement des jeunes professionnels, pour les orienter dans les choix des lieux de stage ou d'installation et faciliter les démarches à effectuer pour bénéficier des aides existantes.
Ainsi, dans plusieurs départements - notamment l'Aisne depuis 2014 - des ARS ont souhaité aller plus loin, en expérimentant un guichet unique ; celui-ci ne s'étend pas toutefois à toutes les aides.
Le champ d'intervention de cet interlocuteur « véritablement unique » devrait comprendre l'information sur l'ensemble des aides, y compris les mesures fiscales et les aides des collectivités territoriales , et l'ensemble des démarches administratives liées à l'installation (démarche auprès de l'ordre, immatriculation à l'Urssaf et aux organismes de protection sociale, recherche de local, voire, comme le proposent déjà certains départements un appui au « projet de vie » - recherche de logement, inscription dans les écoles pour les enfants, ou encore appui à la recherche d'emploi du conjoint).
|
Généraliser de véritables « guichets uniques » auprès des ARS, pour informer et accompagner les professionnels de santé |
3. Des axes de réflexion à creuser pour consolider l'attractivité de l'exercice libéral
Vos rapporteurs ont noté l' attachement très fort porté par les jeunes professionnels de santé à la qualité de leurs conditions d'exercice du métier , plus encore qu'au niveau de revenu. En ce sens, plusieurs évolutions pourraient contribuer à renforcer l'attrait pour l'exercice libéral.
a) Développer les modes d'activité susceptibles de constituer une première étape vers une installation
Plusieurs professionnels de santé ont attiré l'attention de vos rapporteurs sur l'importance de renforcer l'attractivité de l'exercice libéral, en particulier en diversifiant les modes d'activité . Si cet enjeu dépasse pour partie la question des zones sous-dotées, il peut constituer un levier pour renforcer la présence médicale sur l'ensemble du territoire.
En effet, les jeunes praticiens peuvent privilégier, avant d'envisager une installation, d'autres modes d'exercice plus souples ou moins exclusifs.
•
Un grand nombre de jeunes
médecins optent ainsi pour le
remplacement
: c'est le cas, pour la médecine
générale, de
40 % des nouveaux inscrits
à l'ordre au cours de l'année 2015, tandis que 23 % ont fait
le choix d'exercer leur activité en exercice libéral, 35 %
en tant que médecin salarié et 2 % en exercice mixte
salarié-libéral.
De façon plus générale, les données de l'ordre des médecins montrent que la part des médecins temporairement sans activité ou avec une activité médicale intermittente (principalement des médecins effectuant des remplacements en libéral) représente près de 8 % des médecins en activité, et s'est fortement accrue (+ 46 % et + 17 % respectivement entre 2007 et 2016).
Le remplacement peut être une première étape vers l'installation ; en outre cela apporte un appui bienvenu à l'activité des professionnels dans les zones sous-dotées, créant une forme de cercle vertueux pour favoriser les installations dans ces zones. Ainsi, les actions valorisant ce mode d'exercice dans ces zones, via les nouveaux contrats de PTMR ou de l'assurance maladie, vont dans le bon sens.
D'autres initiatives sont intéressantes à relever :
- le conseil départemental de la Manche a annoncé, en janvier 2017, à l'initiative de son président notre collègue Philippe Bas, plusieurs mesures nouvelles pour renforcer son attractivité auprès des médecins ou dentistes. Certaines consistent à inciter les jeunes professionnels à venir découvrir la pratique dans les territoires et à tisser leur réseau professionnel avant d'envisager une installation : d'une part, une prime forfaitaire d'exercice s'adresse aux diplômés depuis moins de trois ans 51 ( * ) optant pour des remplacements ou le statut de collaborateur, en vue de les accompagner vers un projet progressif d'installation en liaison avec la caisse primaire d'assurance maladie ; d'autre part, une indemnité de déplacement spécifique a été mise en place pour les étudiants en fin de cursus n'ayant pas encore soutenu leur thèse qui s'engagent à effectuer des remplacements dans les zones sous-dotées pour l'équivalent d'un mi-temps au moins ;
- dans la région Hauts-de-France, l'association RemplaNor, qui gère une plateforme de mise en relation de médecins avec des remplaçants médicaux, a testé, dans les zones déficitaires, un contrat de médecin « remplaçant-assistant », validé par l'ARS et le conseil départemental de l'ordre des médecins, permettant à un remplaçant (thésé ou non) de travailler en même temps que le médecin qu'il assiste.
Ces dispositifs s'appuient sur des statuts, notamment celui de collaborateur ou d'adjoint, qui restent peu connus et exploités, alors qu'ils offrent un cadre moins restrictif que celui de remplaçant .
Vos rapporteurs saluent une récente avancée permettant de développer l'exercice en qualité d'adjoint de médecin dans les zones sous-dotées : une instruction ministérielle du 24 novembre 2016 adressée aux ARS a confirmé l'interprétation déjà mise en oeuvre par plusieurs conseils départementaux de l'ordre des médecins, en explicitant que le recours au statut d'adjoint, prévu « en cas d'afflux exceptionnel de population constaté par un arrêté du représentant de l'Etat dans le département » , puisse s'entendre « comme visant l'exercice dans des zones caractérisées par une situation de déséquilibre entre l'offre de soins et les besoins de la population, générant une insuffisance voire une carence d'offre de soins, dans une ou plusieurs spécialités. » 52 ( * )
|
L'exercice de la médecine en tant que
remplaçant,
- afin d'assurer la continuité des soins à ses patients, un médecin, indisponible, peut se faire temporairement remplacer par un confère ou un étudiant en médecine remplissant les conditions fixées par l'article L. 4131-2 du code de la santé publique (c'est-à-dire ayant suivi ou validé la totalité du deuxième cycle des études médicales, et validé, au titre du troisième cycle, un nombre de semestres déterminé selon la spécialité suivie) ; - le remplacement est personnel et ne concerne qu'un seul médecin ; - il est prévu pour un temps limité ; - le médecin remplacé doit cesser toute activité médicale libérale pendant la durée du remplacement ; - sauf clause contraire, un médecin ou un étudiant qui a remplacé un de ses confrères pendant trois mois consécutifs ou non, ne doit pas, pendant une période de deux ans, s'installer dans un cabinet où il puisse entrer en concurrence directe avec le médecin remplacé (art. R. 4127-86 du code la santé publique).
Il peut concerner des étudiants en médecine remplissant les mêmes conditions que celles mentionnées pour le remplacement. Les autorisations sont délivrées pour une durée maximum de trois mois renouvelable par le conseil départemental de l'ordre des médecins. Ce dispositif diffère du remplacement puisque le médecin et son adjoint peuvent exercer en même temps .
Chacun d'eux exercent leur activité médicale en toute indépendance, sans lien de subordination. |
Une autre avancée pourrait être étudiée, en réponse notamment à des propositions formulées par des représentants des internes et des jeunes médecins. Elle consisterait à reconnaître un statut conventionnel aux remplaçants , ce qui permettrait notamment de leur ouvrir droit aux nouvelles dispositions en cas de maternité ; d'après l'ordre des médecins, les remplaçants actifs sont principalement des femmes (57 %) et la plupart ont moins de 40 ans.
• En outre, la présidente du syndicat
national des jeunes médecins généralistes a attiré
l'attention de vos rapporteurs sur les
difficultés à
concilier une carrière salariée et une activité
libérale à temps partiel
, cette dernière
s'avérant insuffisamment rentable, en deçà d'un certain
volume d'activité, du fait du
poids des charges
sociales
.
Or, ce mode d'exercice mixte peut être apprécié des jeunes médecins, en maintenant un contact avec l'hôpital et les plateaux techniques, voire constituer une transition vers un exercice libéral à temps plein. Il pourrait également permettre de développer des partenariats avec les médecins spécialistes hospitaliers, pour assurer des consultations dans les territoires ruraux.
Vos rapporteurs souhaitent qu'une réflexion soit engagée afin d'alléger les charges sociales sur l'activité libérale des médecins salariés, lorsque cette activité concerne une zone sous-dotée .
Dans le même sens, le coût de la protection sociale en situation de cumul emploi-retraite peut être dissuasif, quand il s'agit de cotiser sans avoir de contrepartie à attendre en retour. Une évolution pourrait être envisagée pour rendre cette situation plus attractive.
|
- Simplifier et valoriser le recours aux statuts intermédiaires comme celui d'adjoint ou de collaborateur, susceptibles de favoriser l'accès progressif à l'installation libérale des praticiens - Donner une reconnaissance conventionnelle au statut de médecin remplaçant - Développer l'exercice mixte en allégeant les charges sociales sur l'activité libérale des médecins salariés - Rendre plus attractif le cumul emploi-retraite dans les zones sous-dotées par la suppression de la cotisation de retraite |
b) Poursuivre les avancées en matière de protection sociale
Vos rapporteurs sont par ailleurs sensibles au fait que, pour les jeunes médecins, d'autres éléments que la rémunération, notamment liés à la protection sociale, sont de nature à renforcer l'attractivité de l'exercice libéral.
• Une
première avancée
a été permise par la loi de financement de la protection sociale
pour 2017 (article 72) en matière de
congé de
maternité
. Cette mesure répondait à une
revendication récurrente de la profession, qui compte 44 % de
femmes et devrait être majoritairement féminine dès 2021.
L'avenant n° 3 à la convention médicale, signé en mars 2017 avec trois syndicats de médecins, instaure ainsi une aide financière complémentaire - avantage supplémentaire maternité (ASM) - versée pendant trois mois en cas de naissance ou d'adoption. L'indemnité pourra atteindre 3 100 euros bruts par mois pour les médecins exerçant aux tarifs opposables ou maîtrisés (secteur 1 ou secteur 2 avec option Optam), et sera modulée à 2 066 euros en secteur 2 sans tarifs maîtrisés.
Vos rapporteurs partagent la position alors exprimée par votre commission des affaires sociales, par la voix de son rapporteur général, estimant qu'une différenciation de cet avantage, selon le mode et le lieu d'exercice, n'était pas opportune : « le versement d'une aide financière au titre du congé de maternité ou paternité, qui constitue un élément fondamental de la protection sociale des travailleurs, ne saurait être considéré comme un avantage financier comme un autre, qui pourrait être attribué à certains professionnels en fonction de leur zone ou de leur secteur d'exercice » 53 ( * ) .
L'annonce, par le gouvernement, d'une réforme prochaine du congé de maternité, afin d'en uniformiser les conditions pour toutes les femmes quel que soit leur statut professionnel, va dans ce sens et votre commission restera attentive à ses modalités de mise en oeuvre.
• Selon la même approche que pour le
congé de maternité, une autre
avancée
,
demandée par les jeunes praticiens, mériterait d'être
étudiée : le
délai de carence
en cas
de congé de maladie, fixé actuellement à
90 jours
, pourrait être abaissé pour
sécuriser l'exercice des professionnels libéraux.
Cette réflexion devrait bien entendu être menée dans la concertation avec les professionnels de santé et notamment avec les représentants des jeunes médecins qui peuvent avoir, sur des sujets comme celui-ci, des approches différentes de celles de leurs aînés.
• Vos rapporteurs notent toutefois, tout en
saluant cette avancée, que l'évolution concernant le congé
de maternité - comme celle qui concernerait le délai de
carence en cas de maladie - conduit à
réinterroger
le contenu et l'attractivité des dispositifs de contrat de praticien
territorial
, dont le volet « protection sociale »
constitue pour les bénéficiaires - en majorité des
femmes - un élément de sécurisation de
l'installation.
|
Poursuivre les réflexions sur l'amélioration de la protection sociale des professionnels libéraux, notamment pour abaisser le délai de carence en cas de maladie |
III. LA RÉGULATION DES INSTALLATIONS DES PRATICIENS LIBÉRAUX : UN DISPOSITIF CONTRAIGNANT QUI DOIT REPOSER SUR L'ADHÉSION DES PROFESSIONNELS
Concernant les mesures plus contraignantes de régulation géographique des installations, en vigueur actuellement pour seulement deux professions de santé et dont l'extension aux médecins est parfois préconisée, votre commission des affaires sociales a exprimé une position constante que les travaux de vos rapporteurs ne les conduisent pas à remettre en question : sans négociation avec les professionnels de santé concernés et sans leur assentiment, une évolution de cette nature pourrait être inefficace au regard des enjeux des zones sous-dotées.
A. LES MESURES ISSUES DE LA NÉGOCIATION CONVENTIONNELLE ONT RÉPONDU À DES ENJEUX PROPRES À CERTAINES PROFESSIONS
1. Le conventionnement sélectif en vigueur pour les infirmiers et sages-femmes
Les négociations conventionnelles entre l'assurance maladie et certains professionnels de santé libéraux ont conduit à restreindre les principes de liberté d'installation et de conventionnement automatique afin de contribuer, en complément des aides individuelles visant à attirer les professionnels dans les zones sous-dotées, au rééquilibrage territorial de l'offre de soins.
Le dispositif de « conventionnement sélectif », effectif à ce jour pour deux professions (infirmiers et sages-femmes), conditionne l'accès au conventionnement dans les zones identifiées comme sur-dotées à la cessation définitive de l'activité libérale d'un confrère conventionné.
• Pour les
infirmiers
libéraux, cette mesure a été introduite dans
l'avenant n° 1 à la convention nationale approuvé en
octobre 2008, d'abord à titre expérimental pendant deux ans,
avant d'être pérennisée par l'avenant signé en
septembre 2011, avec un doublement des zones concernées.
Les représentants du conseil national de l'ordre des infirmiers ont rappelé à vos rapporteurs que la profession y était favorable . Cette mesure s'est inscrite dans un contexte de croissance très dynamique des effectifs. Corrélée à un enjeu de régulation des dépenses, elle a été le fruit d'un compromis dans la négociation (en contrepartie d'une hausse tarifaire) et un moyen de revaloriser la profession : comme cela a été souligné, les actes infirmiers de soins, ou nursing , avaient tendance à se développer dans les zones à forte densité, jouant un rôle de variable d'ajustement de l'activité, au détriment des actes « coeur de métier », les actes médico-infirmiers, plus importants dans les zones où la densité en professionnels est faible.
• Pour les
sages-femmes
libérales, également confrontées à une
croissance dynamique de leurs effectifs, un dispositif similaire a
été introduit, en même temps que le levier incitatif dans
les zones sous-dotées, par l'avenant n° 1 à la
convention nationale du 9 janvier 2012.
• Enfin, l'avenant n° 3 à la
convention nationale des
masseurs-kinésithérapeutes
libéraux, approuvé par l'arrêté du 10
janvier 2012, a prévu un dispositif similaire. Toutefois,
ces
dispositions ont fait l'objet d'une annulation par le Conseil d'État le
17 mars 2014
, ce qui montre, comme l'a rappelé la
présidente du conseil national de l'ordre des masseurs-
kinésithérapeutes lors de son audition, les réticences que
ce dispositif avait soulevé dans une partie de la profession, notamment
au vu des conditions très contestées de mise en place du
zonage.
Le Conseil d'État a considéré que ces mesures ne pouvaient être approuvées en l'absence d'une habilitation expresse du législateur. La base législative a été introduite à l'article 72 de la loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016 : sans imposer ce type de régulation pour les professions visées, l'article L. 162-9 du code de la sécurité sociale ouvre désormais la possibilité, pour les masseurs-kinésithérapeutes mais également les chirurgiens-dentistes, de fonder l'accès au conventionnement sur des critères géographiques.
Un nouveau projet d'avenant conventionnel , établi en mai 2017 à la suite des négociations engagées entre l'assurance maladie et les représentants des masseurs-kinésithérapeutes, envisage de rétablir le conventionnement sélectif dans les zones sur-dotées, en parallèle d'un renforcement des aides dans les zones sous-dotées et d'une revalorisation des actes. Toutefois, les deux syndicats ont annoncé, le 10 juillet, refuser de le signer , jugeant les revalorisations tarifaires insuffisantes.
2. Un impact encore marginal sur les inégalités territoriales
Les mesures de conventionnement sélectif ont permis un rééquilibrage, réel quoique modéré, de l'offre sur le territoire.
• En ce qui concerne les
infirmiers
libéraux, la part des installations dans les
zones « sur-dotées » a été
réduite de moitié entre 2010 et 2016 (passant de 25 %
à 12,4 %). Cependant, le mouvement s'est davantage fait au profit
des zones dites « intermédiaires », en dépit
des aides financières instituées en cas d'installation dans les
zones « très sous-dotées ».
En outre, la dynamique semble s'essouffler : la part des installations dans les zones sur-dotées reste stable, avec un nombre d'installations dans ces zones qui augmente même en valeur absolue depuis 2013.
Les représentants de l'ordre des infirmiers ont estimé les effets des mesures réels quoiqu'insuffisants (les écarts de densité sont passés d'un rapport de 1 à 9 à un rapport de 1 à 7). Ils ont noté des « effets de bord », avec un contournement des mesures par des installations dans des zones frontières des zones sur-dotées, ou l'utilisation du remplacement, qui limitent l'impact du dispositif .
• En ce qui concerne les
sages-femmes
, l'évolution de la part des installations
dans les zones sur-dotées est plus sensible, celle-ci étant
passée de près de 24 % en 2012, au moment de l'adoption de
la mesure de régulation, à moins de 10 % en 2016.
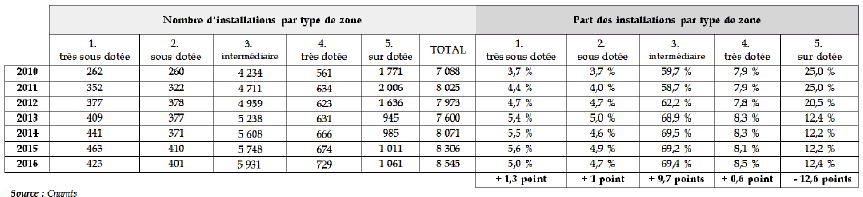
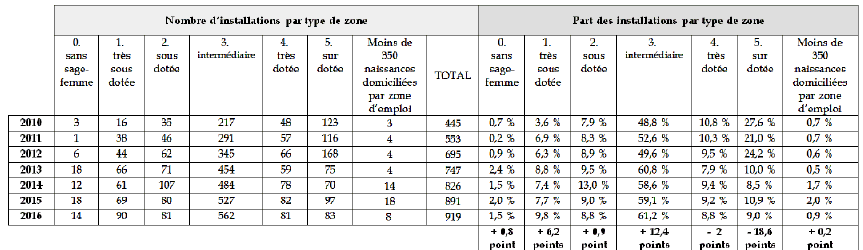
B. ÉTENDRE CES MESURES AUX MÉDECINS, LA PANACÉE ?
•
Vos rapporteurs se sont fait
l'écho, au cours de leurs auditions, de plusieurs propositions visant
à généraliser aux médecins libéraux le
dispositif de conventionnement sélectif dans les zones
sur-dotées
prévu pour les infirmiers.
Dans un rapport d'information sur l'aménagement du territoire présenté par son président Hervé Maurey et notre collègue Louis-Jean de Nicolaÿ 54 ( * ) , la commission de l'aménagement du territoire et du développement durable a récemment réitéré cette proposition , déjà formulée en 2013 par son groupe de travail relatif à la présence médicale sur l'ensemble du territoire 55 ( * ) .
Lors de leur audition par vos rapporteurs, le représentant de l'association des maires ruraux de France de même que les représentants des associations d'usagers du système de santé, ont également suggéré d'aller dans cette voie. Il faut noter que l'UFC-Que Choisir suggère de ne rendre le conventionnement possible dans les zones sur-dotées qu'en secteur 1, pour concilier les enjeux d'accès géographique et financier aux soins.
Vos rapporteurs sont attentifs aux arguments mis en avant par les promoteurs de cette mesure, lesquels considèrent :
- qu'une disposition plus coercitive s'impose, du fait du trop faible impact des dispositifs incitatifs jusqu'alors « testés » ;
- que le fait de circonscrire le conventionnement sélectif à certaines professions de santé, à l'exception d'autres et notamment des médecins, ne serait pas justifié ;
- que l'intérêt général de la population, en termes d'accès aux soins, doit primer sur les intérêts particuliers des professionnels libéraux et donc sur le principe de liberté d'installation ;
- enfin, que la sur-densité de professionnels de santé dans certaines zones du territoire serait à l'origine d'une sur-consommation de soins pesant sur la dépense collective de santé.
Ce dernier argument a été confirmé par la Cour des comptes dans une étude précitée portant sur les dépenses de soins infirmiers et de masso-kinésithérapie en exercice libéral de septembre 2015.
La Cour note en effet « une forte corrélation entre densité de professionnels et consommation de soins » : « dans les régions les mieux dotées, le nombre moyen de patients suivis par auxiliaire médical est très inférieur à la moyenne nationale, ce qui s'explique par l'abondance de l'offre. En revanche, le nombre d'actes pratiqués et les honoraires perçus par patient sont généralement très supérieurs à la moyenne nationale et inversement proportionnels au nombre de patients suivis. Pour les infirmiers, ils approchent ou dépassent 800 € par patient et par an en Corse et en Provence-Alpes-Côte d'Azur (PACA), contre 159 € en Pays-de-la-Loire ou 166 € dans le Centre. »
•
Le Sénat a eu à
débattre à de nombreuses reprises de propositions visant à
limiter le conventionnement des médecins dans les zones
sur-denses
tout en préservant le principe de libre
installation.
Votre commission des affaires sociales a toujours rappelé sa position défavorable à l'égard d'une mesure introduite par la voie législative et son souhait d'une négociation conventionnelle sur ce sujet.
À l'issue de leurs travaux, vos rapporteurs demeurent sceptiques quant à l'opportunité et à l'efficacité d'une telle mesure de régulation pour répondre au défi des zones médicalement sous-dotées .
D'une part, contrairement aux autres professions qui y étaient favorables, comme c'était le cas des infirmiers, le corps médical y est majoritairement hostile , y compris et surtout les jeunes et les internes qui seraient les principaux concernés. Le représentant du conseil national de l'ordre des médecins entendu par vos rapporteurs a estimé que cette mesure serait, dans ce contexte, inefficace.
Elle pourrait détourner des jeunes médecins de l'exercice en libéral, ce qui serait un effet contre-productif. C'est d'ailleurs en ce sens que la ministre des solidarités et de la santé a récemment exprimé son opposition à cette contrainte imposée aux jeunes médecins , qui pourrait les conduire à changer de métier ou à se diriger vers l'industrie pharmaceutique 56 ( * ) . En outre, comme l'avait d'ailleurs relevé Mme Marisol Touraine, ministre des affaires sociales et de la santé, lors des débats engagés sur ce sujet au cours de l'examen du PLFSS pour 2017, l'absence de conventionnement pourrait conduire certains patients à ne plus être remboursés par la sécurité sociale, favorisant l'instauration d'une « médecine à deux vitesses ».
D'autre part, l'instauration du principe « une installation pour un départ » dans les zones sur-dotées n'apporte nullement la garantie d'un rééquilibrage géographique de l'offre de soins au profit des zones sous-dotées .
Cette mesure ne dispense pas, d'ailleurs, pour les professions concernées, d'aides incitatives pour favoriser l'installation dans les zones sous-dotées. Elle ne peut en outre avoir un impact qu'à un horizon très lointain , puisque le conventionnement des médecins en exercice ne serait pas remis en question.
D'autres pays, confrontés à des difficultés en termes de démographie médicale, ont fait le choix de restreindre la liberté d'installation sans pour autant noter des effets significatifs sur la répartition géographique des médecins : c'est le cas de l' Allemagne , avec le « Bedarfsplan » dont le principe est de ne pas autoriser d'installation supplémentaire de médecins dans une zone dès lors que le nombre de médecins par habitant dépasse 110 % de la cible.
Comme le soulignait un récent rapport présenté au nom de la Mecss sur l'organisation et le financement de la médecine de ville en Allemagne 57 ( * ) , les interlocuteurs allemands ont fait le constat que ce dispositif « ne parvient pas à résoudre, d'une part, le manque de spécialistes et de généralistes dans les Länder de l'Est dont la population a baissé, et, d'autre part, l'excédent d'offre dans les Länder plus dynamiques de l'Ouest. En effet, si le conventionnement sélectif permet d'empêcher l'implantation de nouveaux médecins dans les zones sur-denses, il ne parvient pas à l'imposer dans les zones sous-denses . On constate, en fait, une fuite des médecins vers d'autres formes d'exercice, ou une implantation à la frontière des zones sur-denses. »
Comme souligné plus haut, le bilan des mesures existantes pour les infirmiers semble confirmer ces constats.
En outre, le contexte démographique et professionnel des professions concernées par ces mesures est différent de celui des médecins , en particulier de celui des médecins généralistes autour desquels se cristallisent les difficultés d'accès aux soins. Il est fort probable que les zones considérées comme sur-dotées en médecins généralistes soient rares et même de plus en plus rares. La ville de Paris, qui compte parmi les plus fortes densités en médecins généralistes, a vu leurs effectifs diminuer de près de 25 % entre 2007 et 2016, ce qui l'a conduit à engager, en 2015, un programme de soutien à l'installation en secteur 1. A l'inverse, comme l'a notamment reconnu la présidente de l'ordre des masseurs-kinésithérapeutes, la démographie très dynamique de certaines professions paramédicales peut créer des tensions sur les revenus d'activité de certains praticiens, voire des problèmes ponctuels de chômage.
• Plus généralement, vos rapporteurs
ont été attentifs aux attentes de plusieurs représentants
des professions de santé, et notamment du syndicat national des
dentistes des centres de santé, de voir préciser une
cartographie des besoins
pour évaluer ce que
pourrait être la bonne densité de professionnels sur un
territoire
.
Ce travail, qui devrait être engagé de façon concertée entre l'assurance maladie, les ordres et les syndicats, paraît en effet comme un préalable nécessaire à toute forme de contingentement des installations. Les représentants de l'ordre des infirmiers et de l'ordre des masseurs-kinésithérapeutes ont d'ailleurs souligné la nécessité de faire reposer ces dispositifs sur des données qui ne soient pas contestées et notamment d'assurer une actualisation régulière des zonages.
IV. LES POLITIQUES DE SOUTIEN AU REGROUPEMENT DES PROFESSIONNELS DE SANTÉ : ACCOMPAGNER LES MUTATIONS DU SYSTÈME DE SOINS
Le soutien à l'exercice regroupé, via le soutien au développement des centres de santé ou maisons de santé, constitue un levier d'action plus récent mais important des pouvoirs publics en faveur du maintien de l'offre de soins dans les zones fragiles.
Ce levier présente un double intérêt : il répond à la fois aux aspirations des jeunes professionnels en termes de conditions d'exercice du métier et aux besoins de prise en charge coordonnée des patients .
Si vos rapporteurs sont sensibles à l'intérêt de ces structures, souvent citées dans le débat public comme un « remède » à la question des zones sous-dotées, l'approche doit demeurer souple et pragmatique : le nécessaire soutien aux projets de centres ou maisons de santé ne doit pas faire oublier l'intérêt de promouvoir d'autres formes d'exercice en réseau répondant aux besoins de maillage territorial et aux attentes des professionnels.
A. L'ESSOR DES STRUCTURES D'EXERCICE REGROUPÉ
1. Le soutien au regroupement des professionnels de santé : une nouvelle priorité des pouvoirs publics
a) Un mouvement récent et dynamique
Dans son « Portrait des professionnels de santé » en 2016, la Drees relève une nette expansion, depuis le début des années 2000, de l'exercice en groupe (la plupart du temps au sein d'un cabinet mono-disciplinaire) chez la plupart des professionnels de santé libéraux : la proportion d'infirmiers exerçant dans ce cadre est passée de 33 % en 2001 à 38 % en 2015, et celle des médecins généralistes de 43 % à 51 % au cours de la même période.
Par ailleurs, s'il reste encore marginal, l'exercice sous forme pluri-professionnelle se développe rapidement .
Ces formes d'exercice recouvrent principalement les centres de santé, composés de personnels salariés, et les maisons de santé pluri-professionnelles, de création plus récente, qui réunissent des professionnels libéraux et se distinguent des cabinets de groupe traditionnels par leur caractère pluridisciplinaire et la formalisation d'un projet de santé.
• Les
maisons de santé
pluri-professionnelles
(MSP) ont connu un développement
rapide : alors qu'elles étaient 20 en 2008, leur
nombre a
été multiplié par plus de quatre entre mars 2013 (240
structures en fonctionnement) et mars 2017 (910 structures ouvertes et 334 en
projet)
.
Répartition par région
du nombre de
maisons de santé pluri-professionnelles
(données au 13 mars 2017)
|
Région |
Nombre de maisons de santé ouvertes |
Nombre
|
Total |
|
Auvergne-Rhône-Alpes |
144 |
24 |
168 |
|
Bourgogne-Franche-Comté |
87 |
21 |
108 |
|
Bretagne |
84 |
19 |
103 |
|
Centre Val de Loire |
62 |
4 |
66 |
|
Corse |
3 |
5 |
8 |
|
Grand Est |
80 |
30 |
110 |
|
Guadeloupe |
2 |
0 |
2 |
|
Guyane |
3 |
0 |
3 |
|
Hauts-de-France |
70 |
33 |
103 |
|
Ile-de-France |
42 |
40 |
82 |
|
La Réunion |
9 |
1 |
10 |
|
Martinique |
3 |
0 |
3 |
|
Normandie |
37 |
16 |
53 |
|
Nouvelle Aquitaine |
104 |
62 |
166 |
|
Occitanie |
86 |
31 |
117 |
|
Pays de la Loire |
73 |
19 |
92 |
|
Provence-Alpes-Côte d'Azur |
21 |
29 |
50 |
|
Total général |
910 |
334 |
1244 |
Source : DGOS - Observatoire des maisons de santé pluri-professionnelles
Au 13 mars 2017, 13 419 professionnels de santé y exercent, dont 3 536 médecins généralistes (soit environ 4 % de l'ensemble des médecins généralistes en activité et 7 % de ceux ayant une activité libérale exclusive), ce qui reste une part modeste de l'offre ambulatoire. En moyenne, chaque structure compte environ quinze professionnels.
Répartition des professionnels dans les MSP
(données au 13 mars 2017)
|
Effectifs dans les maisons ouvertes |
Nombre moyen de professionnels par MSP |
|
|
Personnels médicaux |
4297 |
5,0 |
|
dont médecins généralistes |
3536 |
|
|
Paramédicaux |
7771 |
9,1 |
|
dont infirmiers |
4334 |
|
|
dont masseurs kinésithérapeutes |
1717 |
|
|
Chirurgiens-dentistes |
541 |
1,6 |
|
Pharmaciens |
810 |
2,3 |
|
Total |
13 419 |
Source : DGOS - Observatoire des maisons de santé pluri-professionnelles
• Sur un total de
1 933 centres de
santé
en mars 2017,
474 ont une activité
pluri-professionnelle
et 217 une activité médicale
unique, la majorité de ces structures ayant exclusivement une
activité dentaire (676) ou infirmière (522). Près de
21 400 professionnels y exercent, dont la moitié environ sont des
paramédicaux ; les médecins généralistes
représentent moins de 9 % des effectifs dans ces structures
(1 888).
Fin 2012, on recensait 1 220 centres de santé (soit une augmentation depuis cette date de 58 %), dont 7 % étaient gérés par des collectivités territoriales, essentiellement des communes.
b) Des financements publics multiples
• D'abord issu d'initiatives locales de
professionnels de santé ou d'élus, le développement des
MSP, considéré comme un moyen de lutter contre la
« désertification » médicale, a
été
intégré à une politique publique
d'aménagement du territoire
et accompagné par des
financements de l'État, des collectivités territoriales
et des fonds européens
.
En 2010, le « plan d'équipement en maisons de santé en milieu rural », lancé à l'issue du comité interministériel d'aménagement et de développement du territoire du 11 mai 2010 et visant la création de 250 maisons de santé pluridisciplinaires entre 2010 et 2013 58 ( * ) , a marqué une accélération des politiques de soutien, d'abord engagées à travers les pôles d'excellence rurale en 2006 et 2009 et les contrats de plan Etat-Régions.
D'après un bilan publié en juillet 2016 par le commissariat général à l'égalité des territoires 59 ( * ) , ce plan d'équipement, élargi en 2013 à 50 nouveaux projets, a permis de cofinancer 303 maisons de santé (soit le tiers de la dynamique globale), dans des territoires peu dotés ou fragiles, pour une enveloppe totale d'environ 30,5 millions d'euros. Cette enveloppe correspond à 15,2 % de l'ensemble de financements publics d'investissement alloués aux projets entre 2010 et 2013, qui se répartissent entre l'État (44 %), les régions (22 %), les départements (15 %) et les fonds européens (15 %).
• Les ARS contribuent, à travers les
crédits du fonds d'intervention régional (FIR)
,
au financement des maisons et centres de santé, pour le démarrage
des projets (étude de faisabilité ou d'opportunité, aide
juridique) ou pour leur fonctionnement (acquisition de systèmes
d'information partagés, fonction de coordination,
équipement...).
Montant des crédits du FIR attribués par
les ARS
au soutien des maisons de santé pluri-professionnelles (MSP)
de 2012 à 2017 dans le cadre du pacte territoire
santé
|
Année |
Nombre de MSP concernées |
Montant total alloué (en euros) |
Montant moyen
|
|
2012 |
144 |
3 474 402 |
24 198 |
|
2013 |
186 |
4 382 965 |
23 564 |
|
2014 |
234 |
5 672 377 |
24 240 |
|
2015 |
109 |
2 675 639 |
24 547 |
|
2016 |
92 |
2 455 056 |
22 523 |
|
2017 (au 27 juin) |
6 |
98 992 |
16 498 |
|
868 |
18 759 431 |
22 580 |
Source : DGOS - Observatoire des maisons de santé pluri-professionnelles
• En parallèle, les structures
pluri-professionnelles de proximité peuvent recevoir des
aides
au fonctionnement de l'assurance maladie
, depuis
l'expérimentation de nouveaux modes de rémunération (NMR)
prévue à l'article 44 de la loi de financement de la
sécurité sociale pour 2008.
Ces nouveaux modes de rémunération permettent de prendre en compte le travail en équipe coordonnée (temps de coordination autour des dossiers de patients en situation complexe, de création de protocoles de suivi de pathologies chroniques, de gestion du système d'information, de réunion et de gestion d'équipe...), que le paiement à l'acte ne permet pas de valoriser.
Généralisés par le règlement arbitral du 23 février 2015 60 ( * ) , ils ont été pérennisés et renforcés dans l'accord conventionnel interprofessionnel relatif aux structures de santé pluri-professionnelles signé le 20 avril 2017 par 17 syndicats représentatifs des professionnels de soins primaires.
D'après les données de la Cnamts, la rémunération annuelle allouée aux 444 structures éligibles fin 2016 (soit environ la moitié des structures existantes) a représenté en moyenne plus de 41 000 euros par structure . Avec le nouvel accord conventionnel, une structure type de 13 professionnels de santé et 4 000 patients atteignant l'ensemble des engagements proposés verra sa rémunération passer de 51 800 euros dans le règlement arbitral à 73 500 euros, soit une hausse de 42 % .
|
Les nouveaux modes de rémunération
(NMR) :
L'accord conventionnel interprofessionnel (ACI) du 20 avril 2017 vise à renforcer l'accompagnement des structures de santé pluri-professionnelles, en poursuivant, tout en la rendant plus attractive, la rémunération par l'assurance maladie de l'exercice coordonné, via les nouveaux modes de rémunération (NMR).
- les maisons de santé mono-site ou multi-sites constituées sous une forme juridique permettant de percevoir une rémunération de l'assurance maladie notamment en société interprofessionnelle de soins ambulatoires (SISA), ou dont les membres s'engagent à se constituer sous cette forme dans un délai maximum de six mois à compter de la signature du contrat ; - les centres de santé n'ayant pas adhéré à l'accord national des centres de santé du 30 septembre 2015. Ces structures doivent avoir élaboré un projet de santé en cohérence avec le projet régional de santé.
Accès aux soins : - indicateur socle : les horaires d'ouverture (8 h à 20 h en semaine et le samedi matin) et l'accès à des soins non programmés chaque jour ouvré ; - indicateurs optionnels : . l'offre d'une diversité de services de soins : présence d'au moins une profession médicale hors médecine générale - spécialités médicales, sages-femmes, chirurgiens-dentistes, pharmaciens d'officine - et/ou de trois professions paramédicales différentes) ; organisation de consultations de second recours ou sages-femmes ou chirurgiens-dentistes ou pharmaciens par des professionnels extérieurs à la structure ; . l'intervention au sein de la structure d'au moins un médecin signataire d'un contrat de solidarité territoriale médecin ; . la réalisation de missions de santé publique ; . la mise en place d'outils permettant d'évaluer la satisfaction des patients. Travail en équipe et coordination : - indicateurs socles : l'existence d'une fonction de coordination ; l'élaboration de protocoles pluri-professionnels pour la prise en charge et le suivi des patients nécessitant une prise en charge coordonnée ; l'organisation d'une concertation pluri-professionnelle autour du cas des patients complexes (au moins 6 réunions par an) ; - indicateurs optionnels : la formation des jeunes professionnels ; la coordination externe (transmission des données de santé nécessaires à la prise en charge des patients à l'extérieur de la structure). Système d'information : - indicateur socle : disposer d'un système d'information labellisé « standard » par l'ASIP Santé (dossiers patients informatisés et partagés) ; - indicateur optionnel : disposer d'un système d'information labellisé « avancé » par l'ASIP Santé (fonctionnalités supplémentaires).
L'atteinte de chaque indicateur donne lieu à l'attribution de points fixes définis à l'ACI : la valeur du point est fixée à 7 euros. Certains indicateurs sont valorisés, en tout ou partie, par un nombre de points variables : dans ce cas (par exemple pour l'indicateur sur les missions de service public, ou ceux portant sur la coordination interne et externe), le calcul des points est proratisé en fonction de la patientèle de la structure (rapporté à une patientèle de référence de 4 000 patients, correspondant à la patientèle moyenne des maisons de santé) ou du nombre de professionnels (pour la part variable de l'indicateur sur le système d'information). |
Concernant les centres de santé, l'accord conventionnel national de 2015 a contribué à améliorer un modèle financier dont un rapport de l'Igas de 2013 61 ( * ) avait souligné la fragilité financière.
2. Une contribution au maintien de l'offre de soins dans les territoires fragiles
• Une étude publiée en octobre
2015
62
(
*
)
a mis en avant
la
contribution des maisons de santé au
rééquilibrage et au maintien de l'offre de soins dans les zones
fragiles
:
- celles-ci sont principalement localisées dans les bassins de vie à dominante rurale (près des trois quarts des structures), moins bien dotés en termes d'offre de soins ou dans lesquels l'offre est plus fragile, avec des médecins plus âgés et une diminution de l'offre ;
- elles sont davantage localisées dans ces espaces que les médecins généralistes (un tiers y exercent) ;
- la mise en place de maisons de santé dans les espaces à dominante rurale a permis d'observer « une évolution favorable, même si non significative, de la densité de médecins généralistes (...) mais aussi de la dynamique d'évolution pour les types d'espaces les plus défavorisés en offre de soins. »
•
Ces
nouveaux modes d'exercice
répondent par ailleurs aux aspirations des jeunes praticiens
.
Au cours de leurs auditions et de leurs déplacements, vos rapporteurs ont perçu l'intérêt des jeunes générations de professionnels de santé pour l'exercice collectif et coordonné.
Les données de la Drees 63 ( * ) corroborent ce constat, puisque les deux tiers des généralistes de moins de 40 ans exercent en groupe, contre moins de la moitié de leurs confrères de 60 ans ou plus .
En particulier, les structures pluri-professionnelles d'exercice coordonné sont perçues par les jeunes praticiens comme un cadre de travail plus attractif que l'exercice isolé : elles permettent une mise en commun des moyens et des mutualisations (en particulier pour le secrétariat), offrent des conditions de travail plus souples (pour l'organisation des remplacements notamment) et une meilleure maîtrise de la charge de travail ; elles facilitent enfin le travail en équipe et les coopérations entre professionnels.
Comme l'a souligné le président de la fédération française des maisons et pôles de santé lors de son audition, les maisons de santé ne sont pas seulement un « partage des murs », elles sont fondées sur un projet de santé , validé par les ARS, tourné vers une prise en charge globale des besoins des patients, nécessaire en particulier pour le suivi des pathologies complexes ou des malades chroniques.
B. UN MOUVEMENT À ACCOMPAGNER : S'ADAPTER AVEC SOUPLESSE AUX BESOINS DES TERRITOIRES ET AUX ATTENTES NOUVELLES DES PROFESSIONNELS DE SANTÉ
1. Les maisons de santé, des projets encore complexes à mener à bien et à faire vivre : soutenir l'ingénierie de projet et la coordination des équipes
• En dépit du développement des
aides à la création des maisons de santé
pluri-professionnelles, qui a indéniablement servi
d'accélérateur à leur mise en place,
le montage de
ces projets reste complexe et leur concrétisation peut prendre de trois
à cinq ans
.
Nombre de personnalités entendues par vos rapporteurs ont insisté sur la nécessaire conjonction, pendant ce temps long de maturation, de deux facteurs de réussite :
- le rôle d'impulsion d'au moins un professionnel de santé, en général un médecin, et son engagement tout au long du processus ;
- une bonne collaboration avec les élus partenaires, pour s'accorder sur le montant des loyers, la configuration des locaux adaptée aux besoins en plateaux techniques des professionnels, etc.
Comme cela a été relevé, les « murs » ne suffisent pas à faire venir les professionnels de santé .
A ce stade préliminaire, l'appui à l'ingénierie de projet (appui à la rédaction du projet de santé, assistance technique, juridique et financière...) joue un rôle déterminant pour accompagner professionnels et élus. Or, comme l'a relevé le président de la fédération française des maisons et pôles de santé, si certaines ARS ont déployé des moyens importants en ce sens, parfois en s'appuyant sur le relais de consultants ou sur la fédération, cette fonction d'accompagnement a été développée diversement selon les régions. Le développement de ces structures implique de mobiliser les ARS sur ces fonctions d'accompagnement des porteurs de projet , ce qui pourrait se faire en liaison avec la fédération des MSP voire les unions régionales de professionnels de santé (URPS).
• En outre, le
fonctionnement
de ces structures entraîne des
coûts
importants
, supérieurs à ceux de l'exercice isolé
ou regroupé.
En particulier, faire démarrer le travail en équipe représente une étape parfois délicate à franchir. Comme l'a souligné le représentant du collège des directeurs généraux d'ARS, l'« étincelle » peut prendre difficilement, alors qu'elle est essentielle à la réussite du projet : elle suppose d'une part, l'émergence d'un leader et, d'autre part, la capacité collective à assumer des coûts de fonctionnement élevés, pour financer une fonction de coordonnateur, un secrétariat, ou acquérir un système d'information partagé.
Comme vos rapporteurs ont pu le constater lors de leur déplacement dans l'Aisne, en visitant plusieurs maisons de santé, la fonction de coordonnateur, notamment, occupe un rôle clé : occupée par des titulaires d'un master en santé publique, un médecin ou parfois un infirmier, elle permet l'animation du travail en équipe, la coordination des parcours des patients, le suivi de l'utilisation du système d'information partagé, les relations avec les institutions et partenaires extérieurs ; au-delà de créer une dynamique de travail en équipe, elle dégage du temps disponible aux soins pour les professionnels de santé membres de la structure.
Le financement de ces postes a été pris en charge, à titre exceptionnel, par quelques ARS. Il repose surtout, comme l'ensemble des coûts de fonctionnement et des frais liés au travail en équipe, sur les nouveaux modes de rémunération dont l'accord conventionnel interprofessionnel d'avril 2017 renforce, de façon bienvenue, la portée. Toutefois, ce dispositif est perçu comme compliqué et bureaucratique. En outre, il ne s'applique qu'à la moitié environ des structures .
Le soutien par les ARS au fonctionnement des maisons de santé les moins structurées, y compris celles ne répondant pas au départ à tous les critères (présence d'un seul médecin au lieu de deux ou uniquement de professionnels paramédicaux), pourrait servir d'accélérateur à leur développement, notamment en vue de les rendre éligibles aux financements de l'assurance maladie (transformation en société interprofessionnelle de soins ambulatoires - SISA, acquisition d'un système d'information partagée, aide à la coordination du travail en équipe....).
|
- Créer des « cellules d'appui à l'ingénierie de projet » au sein des ARS pour assister les porteurs de projet en vue de réduire sensiblement les délais de réalisation - Accompagner la structuration des maisons de santé encore non éligibles aux financements de l'assurance maladie (appui juridique pour la transformation en SISA, soutien à l'acquisition d'un système d'information partagé, aide à la coordination du travail en équipe...) |
2. Promouvoir des réponses alternatives et innovantes adaptées aux besoins des territoires et aux aspirations des professionnels
Si le soutien à la création des maisons et centres de santé apparaît pour beaucoup comme une réponse centrale à la problématique des zones déficitaires, vos rapporteurs estiment qu'il ne peut s'agir d'une réponse univoque. D'autres formes d'organisation des professionnels de santé émergent et peuvent constituer des réponses plus souples et mieux adaptées aux besoins de certains territoires.
En outre, le développement de coopérations entre professionnels de santé apporte des réponses innovantes à explorer pour ajuster au mieux la ressource disponible aux besoins de santé, en particulier dans les zones sous-dotées.
a) Soutenir d'autres formes d'exercice adaptées aux besoins des territoires
Comme l'a relevé la présidente du syndicat national des jeunes médecins généralistes lors de son audition, les maisons de santé pluri-professionnelles sont une forme d'exercice intéressante, mais elles ne doivent pas être considérées comme la norme unique , ou une forme de panacée, au risque de perdre en souplesse.
En effet, certains professionnels préfèrent s'organiser différemment. Une jeune femme médecin rencontrée lors du déplacement de vos rapporteurs dans le Loiret a estimé qu'une installation en cabinet libéral ne signifiait pas forcément un exercice solitaire de la médecine : elle peut s'inscrire dans un fonctionnement en réseau avec d'autres professionnels de santé, en utilisant les outils numériques voire dans le cadre d'un projet de santé, pour répondre aux besoins de prise en charge globale des patients.
A cet égard, le foisonnement des offres de logiciels, pas toujours compatibles entre eux et coûteux, est un frein au développement du travail en réseau entre professionnels de santé. Les URPS pourraient fournir des recommandations dans ce domaine.
En outre, comme l'a rappelé le président de la fédération des maisons et pôles de santé, les maisons de santé doivent atteindre une taille critique suffisante pour que leur modèle économique fonctionne.
Une structure multi-sites peut constituer dans certains cas une réponse plus adaptée, ou d'autres organisations permettant de conserver un maillage territorial de l'offre de soins primaires : l'étude précitée sur les maisons de santé pluri-professionnelles 64 ( * ) relève ainsi que « l'engouement pour ces structures ne doit pas laisser de côté les questions de la pertinence de leur localisation géographique et de leurs conséquences sur les dynamiques d'offre de soins » ; dans certaines zones, leur installation peut favoriser une « polarisation de l'offre au détriment des espaces environnants » .
Le déploiement des équipes de soins primaires (ESP) et communautés professionnelles territoriales de santé (CPTS), prévues par la loi de modernisation de notre système de santé, pourra apporter une réponse si ces outils sont utilisés avec souplesse : 2 millions d'euros ont été délégués en 2017 aux ARS pour l'appui aux projets, dans le cadre du FIR.
En liaison avec les ordres des professions médicales et paramédicales, d'autres formes d'exercice pourraient être facilitées, en accompagnant les initiatives des professionnels de santé dès lors qu'elles répondent positivement aux besoins d'accès aux soins .
Ainsi, dans des communes reculées, l'organisation d'une permanence dans des cabinets distincts , en exercice multi-sites , peut être une solution plus adéquate pour maintenir une offre de soins ponctuelle. Dans un rapport précité recensant les initiatives en faveur de l'accès aux soins dans les territoires, le Cnom note par exemple un projet, conduit en liaison avec le conseil départemental de la Côte d'Or, de détachement de deux ou trois médecins d'une maison de santé pour assurer une présence hebdomadaire dans des villages plus éloignés. D'autres formes plus originales ont été mentionnées par la présidente de l'ordre des masseurs-kinésithérapeutes, par exemple le projet d'un professionnel d'exercer sous forme itinérante. Enfin, les ponts avec l'hôpital pourraient être développés.
|
Aider à la structuration de réseaux de professionnels de santé et accompagner toute initiative - alternative aux maisons de santé - offrant des réponses plus adaptées aux besoins de certains territoires (permanence dans des cabinets distincts, exercice multi-sites...) |
b) Développer les coopérations entre professionnels de santé
L'évolution des pratiques des professionnels de santé offre des solutions nouvelles et pragmatiques pour répondre aux enjeux de l'accès aux soins : les délégations d'acte, coopérations ou pratiques avancées permettent d'optimiser le temps médical, de réduire les délais d'attente pour l'accès à certaines spécialités ou encore de prendre en charge de façon plus efficace, voire moins coûteuse pour l'assurance maladie, les besoins des patients.
Vos rapporteurs ont pu mesurer l' intérêt des jeunes générations de médecins pour ces pratiques , qui, notamment dans les maisons de santé pluri-professionnelles, se développent spontanément. En favorisant une meilleure répartition des compétences, elles répondent par ailleurs aux aspirations des autres professionnels de santé à davantage d'autonomie, de reconnaissance et de possibilité d'évolution de carrière.
Comme l'avaient souligné le Président Alain Milon et notre collègue Catherine Génisson dans un rapport 65 ( * ) sur les coopérations entre professionnels de santé engagées sur le fondement de l'article 51 de la loi HPST de 2009 66 ( * ) , ces pratiques contribuent à « valoriser l'ensemble des professions de santé tout en améliorant la qualité des soins » .
Ils avaient toutefois noté que le cadre juridique contraignant et la question du financement était encore « une source de blocage » .
En effet, les protocoles de coopération validés demeurent rares, ce qui limite, à défaut de modes de financement adaptés, le déploiement des pratiques spontanées.
Pourtant, l'exemple de la coopération entre ophtalmologistes et orthoptistes, qui permet une délégation de certains actes, illustre l'intérêt de ces pratiques pour réduire les délais d'accès à certaines spécialités médicales « en tension », en l'occurrence supérieurs à six mois dans certaines régions.
Vos rapporteurs regrettent par ailleurs que l' exercice en pratique avancée , introduit par l'article 119 de la loi de modernisation de notre système de santé du 26 janvier 2016 67 ( * ) , ne soit toujours pas rendu opérationnel, dix-huit mois après l'adoption de cette loi, à défaut de publication des textes d'application : votre commission avait salué le principe de cette mesure, préconisée dans le rapport d'information précité.
La définition d'un régime de financement incitatif pour les pratiques avancées et délégations d'acte entre professionnels de santé serait une condition préalable à leur plus large déploiement. Cela devra passer par une négociation interprofessionnelle.
Au-delà, vos rapporteurs rappellent que d'autres propositions étaient avancées par votre commission des affaires sociales, dans le rapport précité, afin de développer les coopérations entre professionnels de santé, et conservent leur pertinence. Notamment, pourrait être envisagé, pour certains professionnels de santé au cadre d'exercice réglementé, une définition de leurs attributions en termes de « missions de santé », potentiellement plus souple et évolutive.
|
Favoriser le déploiement des coopérations entre professionnels de santé par la définition, dans le cadre d'une négociation interprofessionnelle, d'un régime de financement incitatif |
V. LES AVANCÉES BRIDÉES DE LA TÉLÉMÉDECINE : SOUTENIR L'INNOVATION DANS LES TERRITOIRES
La télémédecine ouvre la voie à une transformation profonde de notre système de santé. Or, son potentiel demeure insuffisamment exploité.
Certes, la télémédecine ne remplacera pas le contact physique intrinsèque à l'exercice même de la médecine. Certes, elle ne peut constituer une réponse unique aux difficultés d'accès aux soins dans les zones sous-dotées. Toutefois, elle offre des solutions nouvelles intéressantes : il convient de les accompagner sans a priori pour que nos territoires et nos concitoyens puissent profiter à plein des innovations en santé .
Vos rapporteurs ont noté avec attention l'engagement du Président de la République, lors de la conférence nationale des territoires, de soutenir le déploiement de la télémédecine et la couverture numérique de l'ensemble du territoire qui doit nécessairement aller de pair.
L'intérêt de cette voie dépasse le champ de ce rapport, puisqu'il s'agit plus globalement de mettre les moyens technologiques d'aujourd'hui au service d'une meilleure prise en charge des patients.
A. UN POTENTIEL POUR ÉLARGIR L'ACCÈS AUX SOINS
1. Une pratique médicale reconnue et encadrée
Introduit par la loi HPST du 21 juillet 2009, l'article L. 6316-1 du code de santé publique définit la télémédecine comme « une forme de pratique médicale à distance utilisant les technologies de l'information et de la communication » , mettant en rapport, « entre eux ou avec un patient, un ou plusieurs professionnels de santé, parmi lesquels figure nécessairement un professionnel médical ».
Le décret n° 2010-1229 du 19 octobre 2010 définit cinq types d'actes médicaux relevant de la télémédecine :
- la téléconsultation , qui a pour objet de permettre à un professionnel médical de donner une consultation à distance à un patient ;
- la téléexpertise , qui permet à un professionnel médical de solliciter à distance l'avis d'un ou de plusieurs professionnels médicaux, en raison de leur formation ou de leurs compétences particulières ;
- la télésurveillance médicale , dont l'objet est de permettre à un professionnel médical d'interpréter à distance les données nécessaires au suivi médical d'un patient et, le cas échéant, de prendre des décisions relatives à la prise en charge de ce patient ;
- la téléassistance médicale , qui permet à un professionnel médical d'assister à distance un autre professionnel de santé au cours de la réalisation d'un acte ;
- enfin, la régulation médicale .
Vos rapporteurs ont pu constater l'intérêt de la télémédecine - à travers ces trois premières catégories d'actes - à la fois pour les professionnels de santé et pour les patients dans les zones sous-dotées :
- elle répond à certaines des attentes des jeunes praticiens , en développant le travail en réseau, les échanges et les coopérations entre professionnels de santé ;
- elle facilite l'organisation de la prise en charge des patients ; les représentants des associations d'usagers du système de santé ont ainsi souligné que le suivi à distance était essentiel pour faciliter le quotidien et le confort des patients atteints de maladies chroniques, en particulier dans les territoires ruraux ;
- elle apporte une réponse cruciale pour l'accès aux spécialités médicales , en permettant à deux professionnels d'avoir un dialogue pour orienter le patient et lui assurer une prise en charge plus rapide en cas de besoin.
2. Des expériences de terrain ouvrent la voie à des solutions innovantes
La télémédecine suscite encore quelques réticences chez des professionnels de santé, attachés à la primauté du contact direct et physique avec le patient. D'autres interlocuteurs ont exprimé la crainte que la télémédecine serve de palliatif à la « désertification » médicale, en constituant une forme de « sous-médecine » qui accentuerait l'isolement des habitants des zones sous-dotées.
Bien entendu, il ne s'agit pas d'en faire la solution unique à la question de l'accès aux soins dans ces zones : pour autant, la télémédecine ouvre la voie à de nouvelles pratiques susceptibles d'améliorer l'accès aux soins , comme le montrent plusieurs exemples.
• Lors de leur déplacement dans l'Aisne,
vos rapporteurs ont eu connaissance de plusieurs initiatives :
- une expérimentation de télédermatologie pour la détection des tumeurs cutanées, déployée à compter d'octobre 2015 dans l'Oise puis étendue dans les départements de l'Aisne et de la Somme en 2016 ; 92 médecins généralistes et 11 dermatologues y participent.
Cette action de téléexpertise permet un accès rapide au diagnostic, pour des patients situés prioritairement dans les zones fragiles, avec des avis rendus en moyenne dans un délai de 3,5 jours. Portée par l'ARS et l'URPS, cette expérimentation est financée par le FIR (acquisition du matériel, formation des acteurs, rémunération des acteurs - le médecin requérant et le dermatologue -, évaluation du dispositif) ;
- à l'hôpital de proximité de Guise, un acte de téléradiologie est organisé avec l'hôpital de Saint-Quentin : les clichés sont réalisés par un manipulateur puis interprétés par un radiologue à distance. Les frais sont partagés entre les deux structures (70 % pour le service requérant et 30 % pour le service de radiologie). Cette coopération nécessite un abonnement à une ligne sécurisée pour la transmission des clichés.
Des projets de ce type nécessitent une forte implication des professionnels de santé parties prenantes et une capacité de leur part à s'organiser : de ce point de vue, les ARS ont un rôle important à jouer pour faciliter ou impulser la structuration du réseau .
• Sur le champ de la
téléconsultation, vos rapporteurs ont par ailleurs eu la
démonstration, lors de leur déplacement dans le Loiret, du
fonctionnement d'une
plateforme mobile
ou chariot
de
télémédecine
.
Ce projet porté par la commune, né dans un contexte médical tendu, présente une innovation intéressante pour faciliter l'accès aux soins et pour optimiser le temps médical. En effet, sa mise en oeuvre opère un partage des tâches entre l'infirmier ou auxiliaire médical, qui accueille le patient, et le médecin, mobilisé huit minutes en moyenne, pour les tâches qui nécessitent le plus son expertise.
Cependant, le soutien des ARS au lancement de ce type de projet est inégal et il est parfois nécessaire de passer outre les blocages rencontrés pour démarrer des initiatives , en laissant aux communes la charge de mobiliser les financements. Or, cette intervention précoce pourrait favoriser l'intégration de ces projets dans le territoire de santé et au réseau des professionnels et établissements de santé.
|
Le projet de télémédecine de La Bussière (Loiret)
- la partie conversationnelle : accueillir, écouter, interroger (la caméra permettant de répondre à ces fonctions) ; - l'examen physique : observer, inspecter, palper, percuter, ausculter (il faut alors, par exemple, remplacer le sens tactile du médecin par l'échographie).
Par rapport à une cabine de télémédecine, il permet de répondre aux besoins des patients alités ; il peut par exemple être emmené de chambre en chambre dans un Ehpad.
- la question du canal de transmission des informations. En l'espèce, l'organisme prestataire a décidé de se servir du dossier médical partagé (DMP) à titre principal pour gérer les téléconsultations ; - la question du transfert des ordonnances. Le DMP est utilisé comme plateforme de confiance : le pharmacien peut contrôler l'ordonnance présentée par le patient par rapport à l'image PDF figurant dans le DMP.
|
B. UN DÉPLOIEMENT FREINÉ PAR UN CADRE INADAPTÉ : CONTRUIRE UN MODÈLE DE FINANCEMENT INCITATIF
1. Les limites du cadre expérimental
L'article 36 de la loi de financement de la sécurité sociale pour 2014 a ouvert la voie à des expérimentations portant sur le déploiement de la télémédecine en dehors de l'hôpital, au bénéfice de patients pris en charge en ville ou en structure médico-sociale.
Ces expérimentations, engagées à compter du 1 er janvier 2014 pour une durée de quatre ans, dans neuf régions pilotes 68 ( * ) , avaient notamment pour objectif de proposer des modes de financement préfigurateurs - pris en charge par le FIR 69 ( * ) - et devaient donner lieu à une évaluation scientifique par la Haute Autorité de santé (HAS), en vue d'une généralisation.
Or, le cadre initial des expérimentations a été modifié à plusieurs reprises, signe de la grande confusion qui a entouré sa mise en oeuvre :
- alors qu'un premier cahier des charges portant sur les « plaies chroniques et/ou complexes » avait été publié en avril 2015, première étape d'une approche thématique séquentielle qui devait porter sur cinq autres thèmes (dermatologie, gérontologie, psychiatrie, néphrologie et cardiologie), une approche « générique » a ensuite été privilégiée par la DGOS : de nouveaux cahiers des charges, élargissant le périmètre des expérimentations, ont été publiés en avril 2016 sur la prise en charge par téléexpertise ou téléconsultation 70 ( * ) , en décembre 2016 sur la prise en charge par télésurveillance 71 ( * ) , et enfin en avril 2017 sur la prise en charge par télésurveillance du diabète 72 ( * ) ;
- l'article 57 de la loi de financement de la sécurité sociale pour 2015 a posé le principe d'une évaluation médico-économique par la HAS, préalable à l'inscription accélérée des actes de télémédecine à la nomenclature en vue de leur remboursement ;
- l'article 91 de la loi de financement de la sécurité sociale pour 2017 a prolongé d'un an le cadre expérimental, et l'a étendu à l'ensemble du territoire. Il permet par ailleurs à la HAS de valider l'évaluation des expérimentations plutôt que de la réaliser elle-même.
Ce cadre est trop peu réactif pour tester des projets d'innovation sur le territoire. A fortiori , les évolutions qui l'ont affectées ont sans doute contribué à retarder le lancement des projets : ainsi, dans son rapport d'évaluation qui devait être transmis au Parlement avant fin septembre 2016, la HAS note que « le démarrage des expérimentations n'étant pas effectif à ce jour, [elle] n'a pas été en mesure d'en réaliser l'évaluation. »
En outre, de l'avis de nombreuses personnes auditionnées par vos rapporteurs, le cadre expérimental mis en place, contrairement à son objectif, bride le déploiement de la télémédecine : les modes de financement prévus sont contestés, du fait notamment de l'absence de rémunération du médecin requérant pour les actes de téléexpertise.
2. Un déploiement conditionné à une clarification des modes de financement
Alors que la télémédecine est reconnue, depuis 2009, comme une pratique médicale à part entière, son déploiement a été trop longtemps retardé en France. Pour vos rapporteurs, l'absence de mode de financement pérenne est aujourd'hui un obstacle à lever afin de permettre une prise en charge tarifaire adéquate pour les professionnels de santé.
• La
prise en charge par l'assurance
maladie
est pour l'instant ciblée sur seulement deux
actes concernant les résidents des établissements
d'hébergement pour personnes âgées dépendantes
(Ehpad). L'avenant n° 2 à la convention
médicale, signé le 1
er
mars 2017, reconnaît
deux types d'actes :
- un acte de téléexpertise entre l'ancien et le nouveau médecin traitant pour un patient admis en Ehpad, valorisé à hauteur de 15 euros pour chacun des deux praticiens ;
- un acte de téléconsultation d'un résident en Ehpad par le médecin traitant, à la demande d'un professionnel de santé de l'établissement, valorisé à hauteur d'une consultation, en appliquant éventuellement les majorations applicables, notamment dans le cadre de la permanence des soins.
• Cette
première avancée dans le champ conventionnel percute le cadre
expérimental issu de la LFSS pour 2014 et montre l'intérêt,
désormais, d'en sortir.
Vos rapporteurs notent avec satisfaction, en ce sens, les récentes déclarations du directeur général de la Cnamts en faveur d'une négociation conventionnelle avec les médecins libéraux, en 2018, en vue d'inscrire le financement des actes de télémédecine dans le cadre tarifaire de droit commun . D'après le rapport « charges et produits » présentant les propositions de l'assurance maladie pour 2018, cette négociation pourrait s'ouvrir « soit dans le cadre d'avenants aux actuelles conventions conclues avec les professions de santé, soit dans le cadre d'un accord interprofessionnel » .
Il est souhaitable que ces négociations conduisent à définir, en accord avec les professionnels de santé, des modes de financement adaptés. Un cadre interprofessionnel paraît par ailleurs à privilégier compte tenu des pratiques de coopération entre les professionnels de santé que la télémédecine favorise. Cette réflexion devrait inclure, en outre, les établissements de santé, qui sont aussi impliqués dans la démarche, afin de valoriser au mieux les complémentarités au niveau des territoires.
• Cette évolution devrait s'accompagner
de l'
indispensable évaluation de l'impact du recours à la
télémédecine dans les parcours de soins, à la fois
en termes économique et thérapeutique
.
L'article 57 de la loi de financement de la sécurité sociale pour 2015, qui a rendu possible la prise en charge de ces actes par l'assurance maladie, prévoit d'ailleurs que celle-ci se fait sous réserve des résultats de l'évaluation médico-économique réalisée par la HAS, qui doit notamment déterminer si ces actes sont « susceptibles d'avoir un impact significatif sur l'organisation des soins et les dépenses de l'assurance maladie » 73 ( * ) .
Cette évaluation devrait notamment porter sur l 'impact de la télémédecine en termes :
- d'amélioration de l' accès aux soins dans les zones sous-dotées (le recours à la téléexpertise ou à la téléconsultation est-il de nature à faciliter l'accès à l'offre de soins, dans des délais raisonnables ?) ;
- de satisfaction des patients (qualité des prises en charge, améliorations de la qualité de vie par une réduction des déplacements, levée d'éventuels renoncements aux soins...) ;
- et enfin d' efficience (coûts évités - par exemple du fait d'une réduction du recours aux urgences ou transports sanitaires - ou au contraire augmentation de la consommation de soins du fait de doublonnements des consultations « virtuelles » et « physiques »).
• Enfin, une
formation des
professionnels de santé
à l'usage de la
télémédecine doit accompagner cette évolution, pour
dissiper les réticences et reconnaître à terme de nouvelles
qualifications.
|
- Inscrire le financement des actes de télémédecine (téléconsultation, téléexpertise) dans le cadre tarifaire de droit commun de l'assurance maladie - Évaluer l'impact économique et thérapeutique du recours à la télémédecine dans les parcours de soins, notamment en termes d'amélioration de l'accès à des soins de qualité dans les zones sous-dotées - Former les professionnels de santé à l'usage de la télémédecine et les accompagner dans l'équipement en matériel et logiciels adaptés |
VI. LA FORMATION INITIALE : UN MOMENT-CLÉ POUR CRÉER L'ANCRAGE GÉOGRAPHIQUE DES FUTURS PROFESSIONNELS
Pour un grand nombre de personnes entendues par vos rapporteurs, les études médicales forment un moment-0clé pour créer l'ancrage géographique des jeunes praticiens.
Deux types de réponses ont été développés pour inciter les étudiants à s'orienter, dès cette phase de formation, vers les zones sous-dotées :
- les systèmes de bourses d'étude : dans le prolongement des aides instaurées par des collectivités territoriales, le contrat d'engagement de service public , créé au plan national, a constitué, on l'a vu, l'une des premières mesures législatives pour lutter contre les inégalités territoriales de répartition des professionnels médicaux ;
- le développement des stages en médecine de ville pendant la formation, pour permettre une découverte précoce des différents modes et lieux d'exercice.
Si des avancées sont à saluer, des marges de progression existent. Pour vos rapporteurs, faire porter des efforts sur ce levier d'action doit constituer une priorité.
A. LE CONTRAT D'ENGAGEMENT DE SERVICE PUBLIC : UNE ATTRACTIVITÉ À CONSOLIDER
1. Les objectifs : inciter les étudiants et internes en médecine à s'orienter vers les zones du territoire sous-dotées
Instauré par la loi HPST du 21 juillet 2009 au bénéfice des étudiants et internes en médecine et prévu à l'article L. 632-6 du code de l'éducation, le contrat d'engagement de service public (CESP) vise à orienter, sur la base du volontariat, les jeunes praticiens vers les zones du territoire sous-dotées en ressources médicales. Ce contrat peut être signé à compter de la deuxième année et à tout moment de la formation, avant la dernière année d'internat.
Le CESP a été étendu aux étudiants en odontologie par la loi de financement de la sécurité sociale pour 2013 74 ( * ) .
• En contrepartie d'une
allocation
mensuelle
d'un montant brut de
1 200 euros
75
(
*
)
, les bénéficiaires s'engagent à
exercer leurs fonctions, à la fin de leur formation dans une zone
sous-dotée et à appliquer les tarifs conventionnels (secteur 1).
Le choix se construit au cours du cursus :
- à l'issue des épreuves classantes nationales, les étudiants ayant signé un CESP choisissent, selon leur rang, leur poste d'interne, sur une liste spécifique établie chaque année par arrêté, qui cible les spécialités et les régions en difficulté ;
- au cours de la dernière année de leurs études, les internes ayant signé un CESP choisissent leur lieu d'exercice sur une liste nationale établie par le centre national de gestion (CNG) sur proposition des ARS ; ils peuvent se porter candidats à cinq lieux d'exercice, classés par ordre de préférence.
La durée de l'engagement est égale à celle du versement de l'allocation et ne peut être inférieure à deux ans . Le bénéficiaire peut exercer ses fonctions à titre libéral, salarié (dans un centre de santé) ou sous la forme de remplacements.
En cas de désengagement avant le terme de l'obligation d'exercice, le bénéficiaire doit s'acquitter d'une indemnité dont le montant est dégressif et au plus égal aux sommes perçues au titre du contrat, majorée d'une pénalité 76 ( * ) .
2. Une montée en charge progressive
•Le CESP est
entré en vigueur à
compter de l'année universitaire 2010-2011
pour les
étudiants et internes en médecine, et à compter de
l'année universitaire 2013-2014, pour les étudiants en
odontologie.
Le nombre de contrats offerts, réparti entre UFR, est fixé chaque année par arrêté.
Sur les 400 contrats « médecine » proposés la première année, seul un tiers environ a trouvé signataire, du fait d'une notoriété réduite. Le dispositif est progressivement monté en puissance :
- le nombre de postes offerts aux étudiants et internes en médecine est passé à 478 en 2016-2017 (soit + 19 %) ;
- en parallèle, pour l'odontologie, le nombre de contrats proposés est passé de 50 la première année (2013-2014) à 112 en 2016-2017 ;
- entre 2010-2011 et 2014-2015, sur un total de 2 134 CESP proposés aux étudiants et internes en médecine, 1 141 contrats ont été signés (soit 53,5 % des contrats offerts), au profit de 743 étudiants et de 398 internes ;
- le taux de signature des contrats a augmenté : globalement pour la médecine et l'odontologie, il est de plus de 80 % en 2015-2016, mais marque un léger recul en 2016-2017.
Pour mettre ces données en perspective, le nombre de CESP offerts aux seuls étudiants en médecine (262) en 2016-2017 représente de l'ordre de 3 % du total des admis en deuxième année de médecine (8 124 postes).
Évolution du nombre de CESP
offerts et
signés par année universitaire (en médecine puis en
médecine et odontologie à compter de 2013-2014)
• Un bilan du CESP
« médecine » établi en février
2016
77
(
*
)
montre que
les étudiants sont plus nombreux à opter pour ce contrat
que les internes
. L'âge moyen à l'entrée dans le
dispositif est, sur la période 2010-2014, de 24,3 ans pour les
étudiants et 26,3 ans pour les internes.
Si les entrées dans le dispositif des étudiants se sont faites de façon globalement équilibrée entre les deuxième et sixième années, ce sont dans une large majorité les internes en médecine générale qui ont signé le CESP (plus de 89 % des contrats signés par les internes), le plus souvent dès la première année d'internat.
• Le CESP est financé par l'assurance
maladie, à l'origine à travers le fonds d'intervention pour la
qualité et la coordination des soins (Fiqcs -supprimé par la loi
de financement de la sécurité sociale 2014), puis au titre de
l'enveloppe « fonctionnement ». Les charges liées
à ce dispositif font partie du périmètre du
septième sous-objectif de l'Ondam.
D'après les données transmises à vos rapporteurs par la DGOS, le coût du dispositif (réel ou prévisionnel) est retracé dans le tableau suivant.
Coût du dispositif de CESP
(en
cumulé par an)
(en millions d'euros)
|
Année |
Coût |
|
2013 |
8,5 |
|
2014 |
12,9 |
|
2015 |
18,0 |
|
2016 ( prévisionnel ) |
22,8 |
|
2017 ( prévisionnel ) |
28,1 |
Source : DGOS
3. Améliorer l'accompagnement des bénéficiaires
a) Donner de la visibilité aux étudiants et renforcer leur suivi
Le recul sur le devenir professionnel des bénéficiaires du CESP est encore insuffisant pour évaluer réellement la portée de ce dispositif , notamment à travers la réalisation effective de l'engagement et la stabilité des installations des jeunes praticiens dans les zones sous-dotées.
L'attention de vos rapporteurs a néanmoins été attirée sur plusieurs signes de fragilité :
- les aléas qui entourent les conditions de l'engagement peuvent susciter des réticences en donnant aux étudiants le sentiment de « signer un chèque en blanc » : lorsqu'ils s'engagent, les étudiants ne connaissent pas les postes ciblés et les lieux d'exercice potentiels ;
- des ruptures de contrat interviennent principalement au moment du choix du poste d'interne, à l'issue des épreuves classantes nationales : sans que cela ne représente un volume massif, 20 ruptures de contrat ont été enregistrées entre 2012 et 2014, principalement en raison d'une inadéquation entre les postes proposés et les projets des contractants. 15 ruptures ont été enregistrées en 2015, ce qui traduit peut-être le volontarisme des ARS dans la signature des contrats et une certaine incompréhension des signataires devant la nature des engagements souscrits.
Des éléments de souplesse ont été introduits en 2013 78 ( * ) , telles que la dispense de pénalité en cas de rupture du contrat lorsque la zone indiquée dans le projet professionnel du bénéficiaire communiqué à l'ARS n'est plus identifiée en tant que zone sous-dotée, ou la précision selon laquelle l'engagement à exercer en zone sous-dotée porte sur la seule activité de soins (les bénéficiaires pouvant donc exercer des activités de recherche ou d'enseignement sur tout le territoire).
Le dispositif, s'il répond à une ambition louable, présente encore des marges d'amélioration, pour être mieux connu des étudiants et plus attractif . Si le nombre de contrats signés a augmenté année après année, un quart des contrats proposés aux étudiants et internes en médecine pour l'année universitaire 2016-2017 n'était pas pourvu au 20 mars 2017.
Pour certaines personnes entendues, la possibilité de mieux cibler, dès la signature du contrat, les zones d'activité permettrait de donner aux étudiants et internes une meilleure visibilité quant à la portée de leur engagement.
En outre, le suivi de ces bénéficiaires par les ARS, en liaison avec les universités, est essentiel :
- d'une part, en amont et tout au long du contrat, pour bien informer les étudiants et internes sur la nature de l'engagement, de façon à éviter les déconvenues par la suite, et pour leur proposer un accompagnement individuel aux différentes étapes de leur parcours et notamment au moment de la préparation de l'installation ;
- d'autre part, pour suivre, a posteriori , les trajectoires professionnelles des bénéficiaires et permettre une évaluation précise de l'efficacité de ce dispositif.
b) En amont, expérimenter le tutorat ?
Lors du déplacement dans l'Aisne, l'ARS des Hauts-de-France a mis en avant une initiative de « filière d'excellence » engagée en 2014 en Picardie en partenariat avec le rectorat et l'université. Cette expérimentation instaure un tutorat de lycéens originaires de territoires déficitaires pour les accompagner vers la réussite en première année commune aux études de santé (PACES). 30 élèves, sélectionnés sur dossier scolaire, lettre de motivation et critères sociaux, bénéficient de cet accompagnement mis en place depuis septembre 2016 ; cette mesure est financée par le FIR.
Vos rapporteurs notent avec intérêt cette initiative, qui part du constat selon lequel les jeunes issus des territoires ruraux sont plus enclins à revenir s'y installer. Elle prolonge, en amont, la logique du CESP. Son extension à d'autres territoires volontaires pourrait être envisagée, en fonction des résultats qui pourront être tirés de son évaluation.
B. LE RÔLE DÉTERMINANT DES STAGES : POURSUIVRE ET ACCOMPAGNER LA DIVERSIFICATION DES PARCOURS D'INTERNAT
Pour la plupart des personnes entendues, la variété des stages et les bonnes conditions de l'accomplissement de ces périodes de contact direct avec la pratique sont des étapes déterminantes dans les décisions de lieux et de modes d'exercice des futurs praticiens.
Dans le prolongement des mesures déjà mises en place, par l'Etat et les collectivités territoriales, pour faciliter l'accueil de stagiaires dans les zones sous-dotées, engager une action plus déterminée en faveur d'une découverte précoce de l'exercice de la médecine de ville dans ces zones apparaît comme un levier d'action essentiel.
1. Des études médicales encore principalement hospitalo-centrées
Si des avancées ont permis de développer des stages en ambulatoire au cours de la formation initiale, les études de médecine se déroulent en grande majorité en milieu hospitalier, y compris pour la formation des spécialistes en médecine générale.
Or, les internes, notamment ceux qui se destinent à la médecine générale, plébiscitent les stages en ville qui leur offrent un contact avec la diversité des pratiques, une approche plus globale et plus humaniste de la relation patient-médecin : d'après une enquête du conseil national de l'ordre des médecins, 64 % des étudiants de deuxième cycle ayant fait un tel stage déclarent qu'il leur « a donné envie de faire médecine générale » 79 ( * ) et cette proportion est de 84 % en fin de cursus ; en outre, 34 % déclarent avoir envie d'exercer la médecine générale dans une commune rurale.
• Le principe d'un
stage
- obligatoire - d'initiation à la médecine
générale
, qui se déroule au sein d'un cabinet ou
d'une maison ou centre de santé sur une durée maximale de trois
mois, a été introduit dans le deuxième cycle des
études médicales il y a vingt ans
80
(
*
)
.
Mais l'objectif qu'il soit réalisé par 100 % des étudiants demeure une cible affichée en 2015 par le pacte territoire santé : cet objectif n'est atteint que dans deux régions en 2015-2016, comme le montre le tableau suivant.
Pourcentage d'étudiants, par
région,
ayant effectué le stage de médecine
générale de 2
ème
cycle (2015-2016)
|
Grand Est |
100 % |
|
Bretagne |
100 % |
|
Bourgogne - Franche-Comté |
93 % |
|
Pays-de-la-Loire |
89 % |
|
Centre Val de Loire |
84 % |
|
Nouvelle-Aquitaine |
84 % |
|
Auvergne - Rhône-Alpes |
81 % |
|
Hauts-de-France |
71 % |
|
Occitanie |
65 % |
|
Provence-Alpes-Côte d'Azur |
63 % |
|
Normandie |
50 % |
|
Ile-de-France |
42 % |
|
TOTAL |
71 % |
Source : DGOS
• Créé en 2004, sans être
obligatoire, le stage ambulatoire en soins primaires en autonomie
supervisée (SASPAS), d'un semestre, a permis de compléter la
formation pratique, en milieu ambulatoire, des étudiants en
médecine générale, alors que, dans cette
spécialité, le troisième cycle ne comportait jusqu'alors
qu'un seul stage en situation de pratique de ville.
• Enfin, la
réforme du
troisième cycle
des études de médecine
engagée par le décret n° 2016-1597 du 25 novembre 2016,
qui entrera en vigueur à l'automne 2017, permettra d'offrir aux
étudiants la possibilité d'accomplir des stages en ambulatoire
dans des spécialités autres que la médecine
générale (notamment en gynécologie ou pédiatrie),
conformément d'ailleurs à l'un des engagements du pacte
territoire santé.
Il apparaît important dans le cadre de cette réforme qu'une priorité soit donnée à la diversification des parcours d'internat et notamment au développement des stages dans les zones déficitaires, en mobilisant de façon coordonnée les moyens nécessaires à leur déploiement.
2. Faciliter la découverte précoce des territoires et des pratiques
De nombreuses collectivités territoriales ont perçu l' intérêt de « fidéliser » le plus tôt possible les étudiants et internes en médecine, en offrant des conditions propices à l'accueil de stagiaires dans les zones fragiles (bourses, indemnités de transport, mise à disposition de logements ou d'une aide financière à l'hébergement, voire, comme le département du Gers, l'organisation de « journées de découverte » du territoire en direction des internes), en plus des aides au transport prévues par l'Etat 81 ( * ) . Ces actions sont importantes et à encourager.
Toutefois, d'autres données conditionnent le déploiement des stages. Pour les acteurs de terrain rencontrés par vos rapporteurs, l'intérêt de renforcer les actions en ce sens est majeur dans les zones sous-dotées, puisque ces stages se révèlent souvent être un moyen, pour un professionnel en fin de carrière, de former un successeur.
a) Diversifier les terrains de stage, en engageant une campagne de recrutement de maîtres de stage
Une condition première au déploiement des stages est le renforcement du nombre de maîtres de stage des universités agréés pour accueillir des étudiants en formation.
Leur nombre a déjà plus que doublé, passant de 2 197 en 2011-2012 à 4 657 deux ans plus tard, d'après les données de la DGOS. Toutefois, il reste encore insuffisant pour permettre le développement des stages ambulatoires.
Certaines collectivités ont mis en place des actions proactives, en partenariat avec les antennes locales du conseil de l'ordre des médecins, en vue de recruter des maîtres de stage susceptibles d'accueillir les internes et de les former : c'est par exemple le cas du département de l'Aveyron, dont l'ordre a souligné, au cours de son audition, l'exemplarité, puisqu'une inversion de tendance a été constatée, le nombre d'installations nouvelles dépassant désormais le nombre des départs.
Une campagne active de recrutement dans les zones sous-dotées pourrait être organisée par les ARS, en liaison avec les universités et les conseils régionaux et départementaux de l'ordre.
En particulier, les structures d'exercice collectif, telles que les maisons de santé pluri-professionnelles, offrent un cadre propice pour l'accueil de stagiaires, parfois plus adapté en termes d'encadrement et de locaux ; elles peuvent ouvrir les internes à d'autres modes d'exercice, avec un apprentissage de l'interprofessionnalité.
L'accord conventionnel signé en 2017, comme le règlement arbitral de 2015 qu'il remplace, ne fait de la formation qu'un indicateur optionnel 82 ( * ) pour le versement des financements de l'assurance maladie. Une action ciblée sur ces structures pourrait être menée prioritairement, voire en envisageant un renforcement des mesures conventionnelles, avec la présence obligatoire d'un maître de stage.
Enfin, une valorisation de la fonction de maître de stage devrait être envisagée : les praticiens agréés maîtres de stage reçoivent à l'heure actuelle, par les UFR, une indemnité de compensation de 600 euros bruts par mois de stage, pour chaque étudiant ou interne en stage auprès d'eux ; ce montant pourrait être réévalué pour compenser l'effort de transmission engagé par les professionnels, en particulier dans les zones sous-dotées où la charge de travail des libéraux est déjà très lourde.
|
Engager une campagne de recrutement de maîtres de stage et revaloriser le montant de l'indemnité compensatrice |
b) Confronter le plus tôt possible et le plus possible les futurs professionnels à la pratique ambulatoire
• Plusieurs intervenants ont attiré
l'attention de vos rapporteurs sur l'intérêt de confronter les
futurs praticiens, le plus tôt possible dans leur cursus, à la
diversité de pratiques médicales.
De ce point de vue, la généralisation effective du stage de médecine générale au cours de l'externat (deuxième cycle des études, soit de la quatrième à la sixième année de formation) est un objectif prioritaire. La durée de ce stage - moins de trois mois - pourrait par ailleurs être étendue pour permettre par exemple aux étudiants de découvrir plusieurs lieux de stage.
Enfin, la réforme du troisième cycle doit être une opportunité de renforcer la place des stages pratiques en ville, pour faire découvrir les différentes facettes de la médecine générale ou ambulatoire.
• En outre, introduire, dans la formation initiale,
une
préparation concrète aux différents modes
d'exercice de la médecine de ville
, notamment en cabinet,
pourrait être utile. Cela permettrait de lever certaines
réticences que suscite l'installation en libéral (charges de
gestion, fiscalité...), mais aussi d'outiller des futurs praticiens
à la conduite de projet que constitue par exemple un engagement dans la
création d'une maison de santé pluri-professionnelle.
|
- Généraliser le stage de médecine générale de ville au cours de l'externat et en allonger la durée - Introduire dans la formation initiale une préparation concrète aux différents modes d'exercice de la médecine de ville |
c) Assouplir les conditions des stages pour répondre à la situation de certains territoires
Les conditions d'accomplissement des stages forment un cadre contraint et pourraient être assouplies afin de répondre aux besoins de certains territoires. Lors de leur déplacement dans l'Aisne, vos rapporteurs ont noté que la répartition et le choix des lieux de stage par subdivision géographique ne facilitait pas l'attractivité du département comme terrain de stage pour les étudiants et internes : il est en effet moins accessible depuis l'université d'Amiens, dont il dépend, que depuis celle de Reims.
La possibilité d'agréer des lieux de stage hors de la subdivision de rattachement pourrait être ouverte dans le cas de zones « frontières » . Le décret du 25 novembre 2016 précité 83 ( * ) a rendu cela possible : cette faculté devrait être favorisée et simplifiée en particulier pour l'accomplissement d'un stage dans une zone déficitaire.
|
Assouplir les conditions d'agrément des lieux de stage, pour répondre aux besoins de territoires dans des zones « frontières » |
EXAMEN EN COMMISSION
Réunie le mercredi 26 juillet 2017 sous la présidence de M. Alain Milon, président, la commission entend la communication au nom de la mission d'évaluation et de contrôle de la sécurité sociale de MM. Jean-Noël Cardoux, président de la Mecss, et Yves Daudigny.
M. Alain Milon , président . - Nous passons à l'examen du rapport d'information de MM. Jean-Noël Cardoux et Yves Daudigny, au nom de la Mecss, sur l'état des lieux et les perspectives des mesures incitatives au développement de l'offre de soins primaires dans les zones sous-dotées.
M. Jean-Noël Cardoux , rapporteur . - Les mêmes causes produisant les mêmes effets, il y a beaucoup de recoupements entre ce qui vient d'être évoqué et notre rapport. Nous avons travaillé en parfaite harmonie avec Yves Daudigny. La fracture médicale est une réalité. Il n'y a pas de solutions miracles ; on a observé un foisonnement d'initiatives à tous les échelons (de l'État aux collectivités territoriales), sans coordination, ni guichet unique, ni évaluation. Enfin, il existe un fossé, sur ce sujet, entre le terrain et les agences régionales de santé (ARS). Nous le regrettons de même que nous déplorons le manque manifeste de coordination dans l'action des ARS.
M. Yves Daudigny , rapporteur. - Le sujet des zones sous-dotées, communément désignées dans une approche « grand public » par la formule-choc de « déserts médicaux », est présent dans le débat public depuis plus d'une décennie. En 2007, notre collègue Jean-Marc Juilhard attirait ainsi l'attention, dans un rapport présenté à la commission des affaires sociales, sur les perspectives de la démographie médicale.
Ce sujet a été très présent dans la séquence électorale qui vient de s'achever et figure au premier rang des priorités des élus et des habitants des zones concernées. Portant sur la santé, pour laquelle il existe, dans notre pays, un attachement très fort pour une prise en charge solidaire, il cristallise un sentiment d'abandon, voire de relégation.
Notre communication d'aujourd'hui est directement issue des débats du projet de loi de financement de la sécurité sociale (PLFSS) et, avant cela, de la loi « Santé », au cours desquels ont été présentés des amendements tendant à mettre en place un conventionnement sélectif des médecins dans les zones surdenses.
La commission des affaires sociales - et avec elle le Sénat, comme le Gouvernement - a rejeté ces amendements, tout en proposant que la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) examine les initiatives prises, dans les territoires, pour favoriser le développement de l'offre de soins primaires.
Au risque de décevoir, mais cela nous semble important de l'exposer d'emblée, nous n'avons pas identifié de « solution miracle » à ce défi : les zones sous-dotées sont des marqueurs de fragilités plus grandes et la manifestation d'une fracture territoriale plus large que la politique sanitaire ne saurait réparer à elle seule, même si elle doit, bien sûr, y contribuer. Nombre de nos interlocuteurs ont ainsi considéré que les attentes à l'égard du sanitaire leur semblaient surdimensionnées et qu'on lui faisait porter des défis plus vastes d'aménagement du territoire et d'attractivité.
En revanche, il nous est clairement apparu, au fil des auditions et des rencontres, que l'on pouvait faire plus, mieux et plus vite sur ce sujet.
Les constats démographiques sont bien établis et, nous semble-t-il, bien connus. Rappelons-les brièvement.
Notre pays ne manque pas de professionnels de santé : au 1 er janvier 2015, la France comptait 216 700 médecins de moins de 70 ans, ce qui constitue un maximum historique. Avec 3,3 médecins pour 1 000 habitants, notre pays se situe dans la moyenne de l'OCDE.
Leur répartition territoriale est en revanche très inégale : 3,5 médecins pour 1 000 habitants en Provence-Alpes-Côte d'Azur, 2,3 en région Centre. Ces écarts régionaux ne rendent pas compte, à l'intérieur des départements, des zones sous-dotées, dont le maillage est plus fin.
Ces disparités ne sont pas corrélées aux besoins de santé des populations : la densité médicale des Hauts-de-France est inférieure à la moyenne nationale, alors que la surmortalité par cancer y est par exemple supérieure de plus de 18 % à la moyenne de la France métropolitaine.
Pour les professions de santé, le principe de la libre installation conduit à privilégier certaines régions, comme pour d'autres professions et pour les mêmes raisons. C'est le cas, notamment, des zones littorales de l'ouest de la France.
Cette répartition inégale sur le territoire se conjugue, de surcroît, avec un triple phénomène : le vieillissement de la population médicale, singulièrement pour la médecine générale ; une diminution du temps médical liée à l'évolution des pratiques et des modes de vie qui se conjugue à une désaffection pour l'exercice libéral. Les médecins travaillent beaucoup (57 heures par semaine en moyenne), mais comme l'a souligné une jeune médecin, il faut tout de même 1,5 médecin pour remplacer un départ à la retraite ; enfin, une augmentation de la demande de soins liée au vieillissement de la population.
En intégrant ces éléments, la Direction de la recherche, des études, de l'évaluation et des statistiques du ministère de la santé, la Drees, estime que la « densité médicale standardisée, calculée sur la base du recours par âge aux médecins de ville, va diminuer à 3 médecins pour 1 000 habitants en 2023 pour amorcer une remontée à partir de 2025 et retrouver en 2032 son niveau de 2015 ». L'offre libérale serait plus durement affectée : après une baisse de 30 % entre 2016 et 2027, elle resterait inférieure de 18 % à son niveau de 2015.
Le constat est donc connu et, si les difficultés sont d'ores et déjà présentes, elles atteindront leur point haut à très court terme, d'ici cinq ans.
M. Jean-Noël Cardoux , rapporteur. - D'après nos interlocuteurs, la prise de conscience des effets des évolutions de la démographie médicale a été plus tardive en France que dans d'autres pays européens.
Des initiatives nombreuses ont néanmoins été prises, en particulier par les collectivités territoriales, à qui la loi de 2005 sur le développement des territoires ruraux a donné un cadre. L'assurance maladie a mis en place des incitations financières et l'État, à sa suite, a instauré des dispositifs fiscaux et confié aux ARS des compétences pour organiser la territorialisation du système de santé. Le pacte territoire-santé de 2012 a tenté de structurer les différents dispositifs dans un plan d'ensemble.
Toutefois, sans s'inscrire dans une réelle stratégie globale, ni même partir d'un diagnostic partagé, les dispositifs restent foisonnants, non coordonnés, parfois concurrents et ont en commun de n'avoir donné lieu à aucune évaluation. L'institut de recherche et documentation en économie de la santé (IRDES) nous a ainsi indiqué que, faute de données, il n'avait pas été capable d'évaluer les mesures prises depuis 2003. Nul besoin de vous dire que nous avons été surpris...
Cela peut susciter l'incompréhension des acteurs. Ces constats mettent en évidence la nécessité d'un meilleur pilotage et d'une plus grande concertation entre les ARS, les collectivités territoriales et les professionnels de santé. Il s'agit de valoriser les complémentarités entre les territoires plutôt que d'aboutir à des concurrences néfastes.
La notion même de zonage en fonction des différents objectifs de politiques publiques fait question. À l'initiative du précédent gouvernement, une révision est en cours, sur le critère, plus objectif, du nombre de consultations disponibles par habitant, ce qui devrait permettre de donner une plus grande cohérence à l'action des pouvoirs publics. Lorsqu'on discute avec les élus, on voit bien que le zonage ne correspond pas aux réalités locales, par exemple en ne prenant pas en compte le fait que des médecins ne travaillent qu'à temps partiel. En outre, il n'est pas toujours mis à jour.
D'une manière générale, nous avons constaté un décalage considérable entre les positions et les réflexions des acteurs de terrain et les institutionnels, en particulier les différentes agences concernées et les ARS. De plus, les politiques mises en oeuvre peuvent varier sensiblement entre les ARS et selon leurs directeurs.
Ce constat étant posé, nous avons tenté, à partir des informations recueillies au cours de nos auditions et de nos déplacements, de hiérarchiser les différents leviers d'action afin d'en tirer des préconisations.
Le premier levier identifié, évoqué la semaine dernière par plusieurs de nos collègues en commission, est celui du relèvement du numerus clausus.
Ce levier a été actionné par les gouvernements, fortement au début des années 2000 (+ 86 % entre 2000 et 2006), plus modérément ensuite (+ 50 % entre 2007 et 2015), puis de façon ciblée, sur dix territoires à partir de 2012, dans le cadre du pacte territoire-santé.
Il appelle de notre part plusieurs remarques.
En premier lieu, comme nous l'avons déjà évoqué, il n'y a pas de lien automatique et direct entre le nombre de professionnels de santé et la qualité de leur répartition territoriale. Si tel était le cas, nous n'aurions pas, à l'heure actuelle, de problème de zones sous-dotées.
Dans d'autres professions paramédicales, comme les infirmiers ou les masseurs-kinésithérapeutes, la forte croissance des effectifs ne s'est pas accompagnée d'un rééquilibrage territorial. Les syndicats de médecins ont estimé qu'un nouveau relèvement du numerus clausus conduirait au même constat s'agissant de leur profession. On peut également mentionner le fait qu'une partie des étudiants qui sortent de médecine n'exercent finalement pas la profession pour laquelle ils ont été formés.
En second lieu, les capacités de formation doivent pouvoir s'adapter, notamment pour proposer des terrains de stage à tous les étudiants.
En outre, la régulation des flux étudiants ne résout pas la question de la désaffection pour certaines spécialités comme la médecine générale. De même, l'augmentation ciblée sur certaines régions ne garantit pas que les étudiants s'installeront sur place, ni même qu'ils s'installeront, au sein de la région de leur formation, dans une zone sous-dotée.
Enfin, le numerus clausus est un instrument à relativement long terme, alors que nos difficultés les plus criantes sont à un horizon de 5-10 ans. Au-delà, l'offre de soins se redresse nettement, même si elle ne retrouve pas, pour les médecins en exercice libéral, son niveau de 2015.
Pour conclure sur ce sujet du numerus clausus, que le Président de la République a qualifié d'injuste et inefficace, nous pensons que toute une série de raisons peut plaider en faveur de son relèvement. Une approche libérale pourrait consister à laisser l'offre de médecins se réguler d'elle-même, par les revenus ou par les débouchés, ou à ne pas écarter si brutalement du métier de leurs rêves des étudiants motivés. En revanche, sauf à ce que les étudiants supplémentaires ainsi formés, incités ou contraints, aillent exercer dans une zone sous-dotée, difficile à déterminer 10 ans à l'avance, il ne nous semble pas constituer une réponse adaptée à la question qui nous intéresse aujourd'hui.
M. Yves Daudigny , rapporteur. - Le second levier que nous avons examiné est celui des aides financières individuelles. Elles prennent des formes diverses : garantie de revenu, démarrage de l'activité, aides à l'installation... Les aides incitatives financées par l'assurance maladie atteignaient un montant total de 46,2 millions d'euros en 2016, toutes professions confondues.
Pour ce qui concerne les mesures fiscales, les montants sont significatifs : 19 millions d'euros au titre des exonérations pour la permanence des soins et 12 millions d'euros au titre des zones de revitalisation rurale. Sur ce dernier dispositif, déjà ancien et bien installé dans le paysage des exonérations fiscales, il semble que l'exonération soit connue et qu'elle intervienne dans les choix d'installation, même si elle n'est pas la motivation première.
Les dispositifs de garanties de revenu (contrat de praticien territorial de médecine générale) ont été déclinés par la loi de financement de la sécurité sociale pour 2015 en ce qui concerne le maintien de l'activité (contrat de praticien territorial de médecine ambulatoire) et par la loi de financement pour 2017 en ce qui concerne la facilitation des remplacements (contrat de praticien territorial médical de remplacement). Le bilan de ces dispositifs, il est vrai encore très récents, reste modeste. Dans les faits, la garantie de revenu joue peu et se limite aux premiers mois d'activité, ce qui s'explique par le profil de l'activité médicale dans les zones sous-dotées. Ce n'est pas le défaut d'activité qui pose problème, mais plutôt son trop-plein, qui laisse peu de place à la vie privée et familiale.
La quasi-totalité de nos interlocuteurs a souligné que le revenu n'était pas un élément décisif. Dès l'instant où un revenu cible est atteint, ce qui peut être le cas pour les médecins, quelle que soit la zone d'installation, le revenu marginal supplémentaire n'est pas forcément incitatif. Cela ne remet pas en cause à nos yeux la légitimité de ces aides, qui compensent des sujétions particulières pour les médecins exerçant en zone sous-dotée.
Nous sommes réticents à l'idée qu'une protection sociale différenciée puisse s'appliquer aux médecins en fonction de leur zone d'exercice, ce qui était le cas jusqu'à récemment pour la protection maternité. En revanche, il nous semble qu'une réflexion devrait s'engager sur le coût de la protection sociale des professionnels de santé en exercice mixte, qui veulent exercer une activité libérale alors qu'ils sont déjà salariés, ou en situation de cumul emploi-retraite. Le coût de la protection sociale à acquitter peut être dissuasif, notamment pour les médecins retraités, quand il s'agit de cotiser sans avoir de contrepartie à attendre en retour.
Devant le constat que les conditions d'exercice peuvent primer sur le revenu dans les décisions d'installation des médecins, les aides financières individuelles ont été complétées par des aides à l'investissement et au fonctionnement. Relativement modestes dans la convention médiale de 2011 - pour les aides à l'activité -, ces aides ont été reconfigurées par la convention de 2016 en quatre contrats démographiques, dont le montant peut être en partie modulé par les ARS. Les aides deviennent très significatives, puisqu'elles peuvent aller jusqu'à 55 000 euros.
Les différentes aides constituent cependant un ensemble devenu peu lisible. Nous avons pu constater dans l'Aisne que l'ARS avait mis en place un dispositif de guichet unique pour informer les candidats à l'installation sur les aides qui existent et sur les différentes démarches à accomplir, que ce soit auprès du conseil de l'ordre, de l'assurance maladie ou des services fiscaux ; il s'agit aussi de faciliter ces démarches. Le guichet unique ne s'étend toutefois pas aux aides dispensées par les collectivités territoriales, dont il n'existe aucun recensement exhaustif. S'il est déjà difficile d'estimer l'effort financier global consenti par l'État et l'assurance maladie en faveur du rééquilibrage territorial de l'offre de soins, aucun document ne retrace les nombreuses initiatives prises dans ce domaine par les collectivités territoriales.
Nous préconisons de généraliser ces dispositifs de guichet unique et de les élargir aux aides servies par les collectivités territoriales.
M. Jean-Noël Cardoux , rapporteur . - Nous avons indiqué que le bilan des mesures incitatives, récemment orientées vers les aides au fonctionnement, était encore modeste et ne s'était pas traduit par des statistiques d'installation en forte hausse dans les zones sous-dotées. Faut-il alors passer à des mesures plus coercitives et quel pourrait en être le contenu ?
Certains de nos interlocuteurs, comme l'association des maires ruraux et les représentants d'associations d'usagers ou certains de nos collègues, encore récemment Hervé Maurey et Louis-Jean de Nicolaÿ dans un rapport au nom de la commission de l'aménagement du territoire et du développement durable, soutiennent la mise en place d'un conventionnement sélectif. Il s'agirait de n'autoriser le conventionnement d'un médecin dans les zones surdotées qu'en cas de remplacement d'un départ à la retraite. Cette mesure s'imposerait, face à la faible efficacité des mesures incitatives, par le fait qu'elle s'applique à d'autres professions de santé et qu'elle est justifiée par l'intérêt des populations et par une surconsommation de soins dans les zones surdotées.
Au terme de nos auditions, nous restons sceptiques sur cette option, qui a d'ailleurs été repoussée avec constance par notre commission au fil des différents textes, considérant qu'une mesure de ce type ne pourrait être mise en place que par la voie conventionnelle, c'est-à-dire dans le cadre d'une négociation avec les intéressés.
Cette mesure s'applique pour le moment aux sages-femmes et aux infirmiers dans le cadre de leur convention avec l'assurance maladie, de manière négociée et à la demande de ces professions pour des raisons liées à leur forte évolution démographique. Rappelons que les médecins y sont hostiles, qu'une telle mesure pourrait détourner les jeunes médecins de l'exercice libéral sans écarter le risque d'une médecine « à deux vitesses ». Je rappelle en outre que la convention des masseurs-kinésithérapeutes, qui prévoyait une telle mesure, a été attaquée en justice.
Surtout, cette mesure ne nous paraît pas garantir, parallèlement, les installations en zones sous-dotées pour plusieurs raisons. Compte tenu du vieillissement de la population médicale, évoquée au début de notre propos, les départs en retraite dans les zones surdotées ne seront pas rares dans les années à venir, limitant fortement l'impact d'un conventionnement sélectif. En outre, l'ordre des infirmiers ne nous a pas caché les « aménagements » auxquels donnait lieu le conventionnement sélectif : abus du statut de remplaçant dans les zones surdotées, installations en lisière des zones surdotées... Ce sont les mêmes phénomènes qui ont été relevés en Allemagne après l'instauration d'un conventionnement sélectif. La régulation des installations dans les zones surdotées n'a pas eu pour corollaire une augmentation dans les zones sous-dotées.
M. Yves Daudigny , rapporteur . - Sur la base de ce constat, il nous a semblé plus expédient de s'appuyer sur les besoins de santé des populations et les aspirations des médecins. Celles-ci sont bien documentées : les jeunes médecins privilégient l'exercice collectif ou, à tout le moins, l'exercice en réseau.
C'est à ce besoin que répondent les maisons de santé pluriprofessionnelles (MSP) qui, même si elles ne représentent encore qu'une part modeste de l'offre ambulatoire (4 % des médecins généralistes en activité, 7 % de ceux qui exercent en libéral), ont connu un développement très rapide : de 20 en 2008, elles sont aujourd'hui plus de 900 et devraient prochainement dépasser les 1 200.
Le développement des MSP est à la fois soutenu et encadré par les pouvoirs publics. Elles bénéficient d'aides de l'État, via le fonds d'intervention régional (FIR). Des aides de l'assurance maladie - les « nouveaux modes de rémunération », qui permettent de valoriser le travail en équipe - ont été généralisées en 2015 et renforcées par l'accord conventionnel interprofessionnel du 20 avril 2017. En 2016, ces aides représentaient en moyenne 41 000 euros par structure, mais seule la moitié d'entre elles y sont éligibles.
Les maisons de santé contribuent au rééquilibrage de l'offre de soins. Leur mise en place a permis d'observer une évolution favorable dans les espaces ruraux. Structurées autour d'un projet de santé - c'est un point essentiel, nous en reparlerons -, ces structures prennent en compte les besoins de suivi des patients ; par la mutualisation des fonctions supports (entretien, informatique, secrétariat...), ces organisations permettent d'augmenter le temps médical disponible.
D'après les visites que nous avons faites, le modèle est assez séduisant : il s'agit d'espaces modernes, spacieux, bien équipés et attractifs.
Nous avons pu constater, cependant, la part très importante que prenait le leadership dans ces opérations : devant la complexité et les lourdeurs à surmonter pour mettre en place un tel projet, il faut une personnalité fédérative, souvent un médecin, dotée d'une forte capacité d'entrainement, qui rencontre un engagement résolu des élus locaux. Autant dire que l'installation d'une maison de santé ne se décrète pas.
La contrepartie est qu'il s'agit d'installations coûteuses, qui se traduisent par des loyers élevés pour les professionnels. Il faut être vigilant au calibrage des coûts afin de ne pas créer de « mini-hôpitaux » dans certains territoires.
Enfin, les cahiers des charges sont très - voire trop - exigeants et les ARS parfois peu aidantes. Nous comprenons bien l'opportunité pour les pouvoirs publics de structurer l'offre ambulatoire en apportant un soutien aux MSP, mais nous considérons qu'il faut savoir faire preuve d'une certaine souplesse pour avancer. Le soutien à des structures secondaires, où peuvent venir exercer ponctuellement certains professionnels, ou le soutien au regroupement de paramédicaux ou à l'amorçage d'une structure comprenant un seul médecin nous paraît aussi devoir être encouragé. Il faut positionner les ARS en appui et en accompagnement, et non pas seulement en contrôle des porteurs de projets.
Les maisons de santé constituent une réponse intéressante, mais ce n'est pas la seule. D'une manière générale, il faut développer la coopération entre médecins, en ville et à l'hôpital, et entre professionnels de santé. Il nous semble à cet égard que le foisonnement des offres de logiciels, sans labellisation ou normes imposées, est un frein au développement du travail en réseau entre professionnels de santé. Les logiciels sont très nombreux, rarement compatibles entre eux et souvent coûteux. Les unions régionales de professionnels de santé (URPS) pourraient fournir des recommandations dans ce domaine.
L'évolution démographique des différentes professions de santé pourrait aussi constituer une opportunité pour optimiser le temps médical en développant les délégations d'actes, les coopérations entre professionnels et d'autres pratiques avancées. À la différence des générations précédentes, les jeunes médecins y sont tout à fait favorables. Il est regrettable que, depuis la loi « Santé », l'exercice en pratique avancée ne soit toujours pas possible, faute de texte réglementaire. Un financement incitatif reste encore à mettre en place.
M. Jean-Noël Cardoux , rapporteur. - Le financement est également le principal frein au déploiement de la télémédecine.
Introduite dans le code de la santé publique par la loi HPST de 2009, la télémédecine offre un potentiel considérable pour les zones sous-dotées, comme nous avons pu le constater dans le Loiret, au cours d'une démonstration sur le fonctionnement d'un chariot de télémédecine. Celui-ci fait intervenir un infirmier ou auxiliaire médical pour l'examen physique du patient, tandis que le médecin n'est mobilisé à distance que pour le temps qui exige son expertise et ses compétences. La démonstration était particulièrement impressionnante.
En matière de télémédecine, l'expérimentation prévue par les lois successives (lois de financement de la sécurité sociale pour 2014, puis pour 2017) n'a eu que des effets dilatoires sur le déploiement de ces techniques, alors que la dernière convention médicale s'est engagée sur la prise en charge de deux types d'actes dans les EHPAD.
Nous avons été pour le moins surpris, lorsque le directeur général de la Haute autorité de santé nous a indiqué que le critère d'évaluation des actes de télémédecine était la durée de vie des patients pris en charge de cette manière par rapport aux autres patients. Ce critère n'a pas plus de sens pour la télémédecine que s'il était appliqué à une consultation ordinaire. Il ne s'agit plus d'évaluer les apports de la télémédecine, mais bien de définir comment doit intervenir sa prise en charge.
Là encore, il ne s'agit pas d'une réponse unique, mais d'un outil dont il ne faut plus retarder le déploiement.
Nous en terminerons avec le levier considéré comme le plus efficace par nos différents interlocuteurs, celui qui consiste à tisser un lien entre un futur médecin et un territoire au cours de sa formation, via des bourses d'études et des stages.
Nous avons pu le constater au cours de nos déplacements, les installations de professionnels sont toutes issues d'histoires personnelles : le hasard d'un remplacement, la découverte d'un territoire au cours d'un stage, le retour dans sa famille, le suivi d'un conjoint...
La loi HPST a créé le contrat d'engagement de service public afin d'inciter les étudiants et internes en médecine à s'installer en zone sous-dotée. L'aide est importante, 1 200 euros par mois, mais le bilan reste modeste malgré le volontarisme des ARS ; le nombre de ruptures de contrat va croissant (15 en 2015), les allocations étant remboursées en fin d'études malgré le montant élevé des pénalités prévues en pareil cas. Les étudiants reprochent au dispositif son manque de lisibilité - ils ne savent pas sur quelle zone ils s'engagent - et la faiblesse de l'accompagnement : ils n'ont parfois aucun contact avec l'ARS pendant la durée du contrat.
Il nous semble qu'il faut personnaliser et accompagner davantage cet engagement, qui ne doit pas être une simple bourse d'études. Dans les conditions actuelles, on comprend que les étudiants hésitent. Il faut vraiment faire du sur-mesure dans ce type de dispositif.
Enfin, le développement des stages de médecine générale en ville est une impérieuse nécessité. Introduit il y a 20 ans dans le deuxième cycle des études médicales, pour une durée de trois mois, il n'est pas encore généralisé.
Le soutien au recrutement de maîtres de stage et la valorisation de cette fonction nous semblent indispensables, de même que la généralisation et l'augmentation de la durée du stage de médecine générale au cours de l'externat. Certains assouplissements semblent également nécessaires, notamment sur la possibilité d'agréer des lieux de stage hors de la zone de rattachement de l'université dans les zones « frontière ». Il nous a semblé absurde qu'un étudiant venu de Reims ne puisse pas effectuer son stage dans l'Aisne, alors que peinent à y venir les étudiants de la faculté d'Amiens.
En conclusion, même si nous n'avons pas identifié de grande mesure phare susceptible de résoudre à court terme tous les problèmes de démographie médicale, les leviers d'incitation au développement de l'offre de soins dans les zones sous-denses existent. Ils appellent, de la part des pouvoirs publics et des territoires, souplesse et imagination, sans nécessairement chercher à reproduire l'existant.
Le modèle du médecin de campagne dévouant sa vie à ses patients plus de 70 heures par semaine est sans doute en voie de disparition, mais il peut être remplacé par un autre modèle pluriprofessionnel en réseau et pour partie à distance, sans sacrifier pour autant les besoins de santé des populations.
Il reste que la politique sanitaire ne peut répondre isolément à l'ensemble des défis d'aménagement du territoire dans notre pays. Elle doit s'inscrire dans un plan d'ensemble pour les zones qui comportent bien d'autres facteurs de fragilité.
Voici, monsieur le président, mes chers collègues, les principales observations et recommandations que nous souhaitions vous présenter.
M. Alain Milon , président . - Je vous remercie pour cette présentation. Dans le rapport que j'ai préparé avec Jacky Le Menn en 2014 sur les agences régionales de santé, nous avions déjà relevé qu'il existait finalement autant de politiques de santé que de directeurs d'ARS...
Mme Catherine Deroche . - Je souhaite également remercier les auteurs de ce rapport. Nous savons bien qu'avec la fracture numérique, la question des déserts médicaux reste en tête des préoccupations des élus locaux. Dans la région Pays de la Loire, le président Retailleau m'a chargé de mettre en place un plan d'accès aux soins, qui comporte différents aspects complémentaires, et je retrouve ici l'analyse que nous avons faite pour imaginer ce plan.
Vous l'avez dit, le zonage est en cours de révision, il détermine naturellement les aides financières et on peut imaginer que les zones éligibles seront réduites. Il faut aussi être conscient qu'un zonage de ce type connaît des limites évidentes, parce que la situation évolue à la fois dans le temps et dans l'espace.
En ce qui concerne les maisons de santé pluriprofessionnelles, les élus doivent bien intégrer le fait que le projet médical est essentiel. Construire une maison de santé - même belle ! - sans un tel projet ne peut pas fonctionner.
Dans les Pays de la Loire, l'ARS soutenait la construction, si bien que la région a choisi de se concentrer sur d'autres aspects, par exemple l'aide à l'ingénierie ou le soutien à des structures multisites. Tandis que l'ARS a plutôt pour interlocuteurs les professionnels de santé, nous nous tournons plus naturellement vers les élus pour les aider à adapter leurs projets aux besoins, mais nous soutenons aussi l'association des pôles et maisons de santé libéraux des Pays de la Loire, qui vient en appui des professionnels eux-mêmes.
Vous avez évoqué la télémédecine. À ce sujet, on bute sur des questions de facturation et de réglementation. Nous avons créé un fonds régional d'accompagnement de l'innovation en santé ; dans ce cadre, j'ai encore récemment vu l'exemple d'un projet de téléconsultation à distance, notamment destiné à des zones rurales, auquel l'ARS s'est opposé pour des raisons réglementaires. Il faut vraiment lever ces blocages.
Il est aussi très important de mettre en avant l'exercice pluriprofessionnel rassemblant médecins, infirmiers, masseurs-kinésithérapeutes... Pour cela, il est nécessaire de faire travailler ensemble les différents instituts de formation. C'est ce que nous faisons dans les Pays de la Loire.
Dans le même état d'esprit, la région cofinance des projets de recherche en soins primaires qui rassemblent les CHU et les universités, mais aussi les professionnels qui exercent en maison de santé.
Comme vous le disiez, il n'existe pas de solution miracle, il faut multiplier les actions et lever les blocages réglementaires encore trop nombreux. Au sujet d'éventuelles obligations liées à l'installation des médecins, il me semble que seul le conventionnement peut véritablement fonctionner.
M. Dominique Watrin . - Je remercie les rapporteurs pour leur présentation. Il me semble tout d'abord que les statistiques disponibles sont insatisfaisantes et peuvent difficilement, en l'état, aboutir à des conclusions sur la question du manque de médecins ou de leur mauvaise répartition. Il faudrait aller plus loin pour savoir combien de jeunes diplômés s'installent effectivement et combien fuient la profession ou restent remplaçants. Il faudrait aussi mieux appréhender la question du temps partiel. Seule une évaluation exprimée en heures de disponibilité effective auprès des usagers peut nous permettre d'avoir une vue claire des choses.
Les rapporteurs n'ont pas évoqué un point qui me semble important : la présence ou non d'un CHU. Dans ma région, il n'y a pas de véritable problème dans un rayon de 30-40 kilomètres autour du CHU de Lille, mais les difficultés sont fortes pour faire venir des médecins dans le Pas-de-Calais. Vous l'aurez compris, je milite pour l'ouverture d'un CHU dans mon département...
Par ailleurs, si nous voulons que des médecins s'implantent dans des villes ou quartiers populaires, il faut inciter les jeunes issus de milieux modestes à accéder aux études médicales. Il ne s'agit donc pas seulement d'accompagner financièrement, mais aussi de diffuser largement les informations pertinentes, voire de travailler sur le contenu des études médicales et des examens. Chacun connaît les critiques récurrentes sur le bachotage...
J'ai un autre regret sur ce rapport : vous évoquez les maisons de santé pluriprofessionnelles, dont on connaît la fragilité, mais vous ne parlez pas du tout des centres de santé. Certaines ARS ou régions aident ces structures, pas d'autres, ce qui entraîne d'importantes inégalités territoriales. Si l'élaboration des projets régionaux de santé s'effectuait en toute transparence, cette préoccupation pourrait être avancée mais ce n'est pas le cas !
Enfin, pour lutter contre la désertification médicale, il me semble que c'est aussi le rôle de la sécurité sociale et des organismes complémentaires de réinvestir la question du maillage territorial.
Mme Nicole Bricq . - Dans leur proposition n° 1, les rapporteurs veulent confier aux ARS la mission de recenser l'ensemble des dispositifs existants au niveau des territoires de proximité, mais ils ont eux-mêmes indiqué dans leur présentation que les ARS connaissent mal l'existant. N'est-ce pas contradictoire ? Les agences ont été créées en 2009 et je ne suis pas certaine qu'elles feront correctement un tel travail, sauf - peut-être - si la ministre prend clairement la main. Je constate en effet qu'il s'agit d'abord de machines très technocratiques. Ne vaudrait-il donc pas mieux confier cette mission à un autre organisme ?
Toujours en ce qui concerne les ARS, les rapporteurs proposent qu'elles accompagnent mieux les professionnels de santé qui s'installent. La définition actuelle de leurs missions le permet-il ? Aujourd'hui, elles ne savent pas et ne veulent pas le faire. Rappelons-nous que les ARS ont d'abord été construites comme des préfets de la santé et des bras armés de l'assurance maladie ! On constate aussi qu'elles mènent des politiques très différentes selon la personne qui les dirige.
En ce qui concerne les maisons de santé, le montant d'aides que vous mentionnez (41 000 euros) inclut-il l'ensemble des aides qu'elles reçoivent ? Incluez-vous celles versées par les collectivités territoriales, qui sont importantes et parfois indirectes ?
Dominique Watrin a raison de relever l'importance de la présence d'un CHU ; c'est aussi le cas dans mon département : à proximité d'Henri-Mondor, il n'y a pas de problème, mais dans le reste du département, notamment sa partie rurale, ce n'est pas la même chose !
N'y a-t-il pas aussi une sorte de mode des maisons de santé, car on constate qu'elles ne sont pas toujours placées là où elles devraient l'être ? Je connais l'exemple d'une belle maison de santé, excentrée, dont les médecins sont partis au bout de quelques années.
Le candidat Emmanuel Macron, que j'ai soutenu, a beaucoup insisté sur ces questions durant la campagne présidentielle et la nouvelle ministre des solidarités et de la santé, Mme Buzyn, elle-même professionnelle de santé, a évoqué ce sujet très vite après sa nomination. Nous serons naturellement très attentifs aux moyens dont elle se dote pour répondre aux préoccupations des Français.
Mme Catherine Génisson . - La ministre a confirmé qu'elle entendait piloter la politique de santé, ce qui va clarifier le rôle de chacun. Les ARS sont le bras armé de la ministre et la Cnam est le service gestionnaire et payeur.
La création des ARS est récente et chaque ARS dépend de la personnalité de son dirigeant. Dans la région Nord-Pas-de-Calais, nous avons eu un directeur remarquable, Jean-Yves Grall.
En revanche, certains directeurs se sont conduit comme de petits caporaux. Mme la ministre devrait y mettre bon ordre. Il est surprenant de constater que les ARS n'évaluent pas les dispositifs mis en place tant par les pouvoirs publics que par les collectivités territoriales.
Les projets de maisons de santé doivent reposer sur la volonté des professionnels et non des seuls élus locaux qui s'étonnent ensuite de voir leurs bâtiments se vider. N'oublions pas non plus les médecins qui veulent exercer seuls leur métier. Un effort d'accompagnement serait souhaitable.
Les centres de santé sont également indispensables.
Vous avez beaucoup insisté sur le formatage des études médicales et sur le mode de sélection des étudiants en médecine. Un recrutement social devrait également être envisagé : quasiment aucun fils d'ouvrier ne suit des études de médecine.
Il faudrait également revenir à un internat de région qui permettrait de sédentariser les étudiants y ayant suivi leurs études.
M. Alain Milon , président . - Faut-il un CHU par département ou par région ?
Mme Catherine Génisson . - Dans le Nord-Pas-de-Calais, il y a 1,5 million d'habitants. Je vous renvoie à l'intervention de M. Watrin.
M. Daniel Chasseing . - Comme cela a été dit, il y a plus de 3 médecins pour 1 000 habitants. Mais n'y a-t-il pas beaucoup de médecins qui ont entre 50 et 70 ans ? Comme vous, je pense qu'il faut former 1,5 médecin pour chaque départ.
Plus de 70 % des médecins sont des femmes : or, la plupart travaillent à temps partiel. Je milite donc pour un relèvement du numerus clausus.
En milieu rural, des masseurs-kinésithérapeutes et des infirmiers commencent à s'installer : il n'y a donc plus de pénurie.
Il faudra sans doute arriver à un conventionnement sélectif pour éviter une fracture territoriale insupportable.
Comme l'a dit Mme Deroche, il faut accompagner la création des maisons de santé. Mais les procédures avec les ARS sont particulièrement longues. Un peu plus de souplesse ne nuirait pas.
D'accord pour la télémédecine, à condition d'avoir le haut débit.
Les ARS doivent informer les lycéens qu'ils peuvent percevoir une bourse de 1 200 euros par mois si, une fois médecins, ils s'installent en milieu rural.
Au cours des études médicales, il n'y a que trois semaines de stage en médecine générale sur six stages de six semaines : c'est insuffisant.
Enfin, je suis tout à fait favorable à un internat de région.
M. René-Paul Savary . - Merci pour ce rapport qui, hélas, est désolant. Il y a cinq ou six ans, si nous avions augmenté le numerus clausus, nous n'aurions plus que trois ans à attendre. Il nous faut augmenter de 50 % la formation des nouveaux médecins. L'internat de région est le seul moyen pour y parvenir.
Plutôt que de multiplier les aides étatiques et locales et les intervenants, il serait plus judicieux de former plus de médecins. La concurrence les forcerait à s'installer sur tout le territoire. Du fait du numerus clausus, un certain nombre d'étudiants vont se former à l'étranger, comme le font les vétérinaires. Allez expliquer à nos concitoyens qu'ils versent des impôts pour payer des médecins qui ont suivi 10 ans d'études afin qu'ils s'installent en zones sous-dotées ! En outre, ces médecins vont payer 40 % d'impôts...
Comme pour les retraites, une réforme systémique s'impose.
Mme Françoise Gatel . - Ce sujet - véritable marronnier - témoigne de la fracture territoriale et devrait être traité dans le cadre de la Conférence nationale des territoires.
Chaque élu local veut pour son village une épicerie, une poste et un médecin, d'où la multiplication des maisons médicales. Il faut accompagner ces élus, car ces maisons ne peuvent exister que si un professionnel porte le projet.
Présidente de l'association des maires de mon département, il m'arrive de dire aux élus locaux qu'il est déraisonnable de vouloir dans chaque village une maison de santé. Un chef de file est indispensable pour mener ces projets à terme et la mobilité pour l'accès aux soins ne doit pas être oubliée, avec la mise en place de taxis ou de navettes.
Mme Évelyne Yonnet . - Je crois aux centres municipaux de santé (CMS) qui permettent une médecine pour tous. Dans ma commune de Seine-Saint-Denis, il en coûte 1,3 million à la collectivité. Comme l'a dit M. Watrin, les CMS sont les grands oubliés. Cette médecine est accessible à tous et elle correspond à la demande des jeunes médecins qui veulent sauvegarder leur vie de famille. Nous avons également mis en place un bus santé axé sur la prévention et qui va au contact de la population.
Ce rapport a toute sa place dans le futur Conseil des territoires. Les maisons de santé ne sont pas la seule solution : de nombreuses collectivités innovent en ce domaine, mais ces initiatives ne sont pas connues. Un effort d'information est nécessaire.
Les ARS ne sont pas toujours conciliantes mais elles mènent des initiatives intéressantes, notamment sur le diabète, l'obésité, le VIH.
Plutôt qu'une multiplicité d'aides qui ne satisfont personne, pourquoi ne pas prévoir une aide unique de l'État ?
Personne n'a parlé des contrats locaux de santé, imposés par les ARS. En Seine-Saint-Denis, ces contrats portent sur la démographie médicale et les pathologies spécifiques. Hier, M. Tourenne a évoqué l'indice de développement humain, qui permet de mieux connaître les pathologies, les logements, le travail et le niveau d'éducation.
Les schémas régionaux d'organisation sanitaire (SROS) ont été catastrophiques car ils n'ont pas tenu compte des moyens de transport pour les patients. Les suivis médicaux en ont souffert. La cartographie mise en place ne répond pas aux attentes des malades.
Mme Corinne Imbert . - Je partage les réflexions de M. Savary et de Mmes Deroche et Gatel.
Sur les maisons de santé pluridisciplinaires, je commence à en avoir assez de la pensée unique : non, les MSP ne sont pas la solution et j'ai apprécié les réserves de certains de mes collègues. Il s'agit de beaux bâtiments où il est agréable de travailler mais qui ne répondent pas à tous les problèmes. Ces projets doivent avant tout être initiés par des professionnels. Élue d'un territoire rural, ma communauté de communes abonde le budget annexe des MSP à partir de son budget principal, car des loyers ne rentrent pas.
Comme l'Allier, notre département verse des bourses à des étudiants en médecine qui acceptent de s'installer pendant au moins quatre ans dans des zones prédéterminées avec l'Ordre départemental des médecins. Comme l'a dit Mme Deroche, le conventionnement est une piste intéressante mais quelles sont les définitions objectives des zones sous et sur dotées ? À l'automne dernier, j'ai demandé au directeur général de la Cnam de me donner la définition des zones sur-denses : il m'a répondu qu'il n'en existait pas. En outre, il faudrait prendre en compte le taux de personnes âgées, de jeunes enfants...
Contrairement à certains doyens de faculté, je suis favorable à l'augmentation du numerus clausus mais les conséquences ne se feront sentir que dix ans plus tard. Et puis, il faudra s'assurer des capacités d'accueil des facultés, des hôpitaux et des CHU. Comme le dit le rapport, arrêtons d'écarter brutalement les étudiants réellement motivés par ce métier.
Le rapport de l'IGF et de l'Igas rappelle que 97 % de la population se trouve à moins de 10 minutes d'une officine et que seulement 0,5 % se trouve à plus de 15 minutes. Il faut se servir de cette colonne vertébrale.
Mme Laurence Cohen . - Les ARS sont nées de la loi HPST et le ministre en nomme les directeurs qui ne rendent compte qu'à lui. Depuis 2011, je réclame des contre-pouvoirs afin de partager les décisions et d'éviter cette toute-puissance.
Les nouveaux plans régionaux de santé sont en cours d'achèvement : ni les parlementaires, ni les directeurs d'hôpitaux n'y ont été associés.
Le numerus clausus ne concerne pas que les médecins, mais aussi les professions paramédicales, notamment les orthophonistes dont le manque est criant.
Les étudiants en médecine sont excellents en maths et en physique, mais parfois beaucoup moins bons en sciences humaines. Il faudrait revoir les enseignements.
Je regrette que ce rapport se focalise sur les MSP : il aurait également fallu parler de l'exercice individuel de la médecine et des centres de santé. Dans une MSP, les professionnels exercent une médecine libérale tandis que dans les centres, ils sont salariés et le tiers-payant est pris en charge. Je souhaite un maillage suffisant de ces diverses structures pour répondre aux besoins de notre population.
M. Jérôme Durain . - Ce rapport est inquiétant. Non, les médecins ne vont pas s'installer là où plus personne ne vit. Cette question d'aménagement du territoire doit être prise en main par l'État. Ces sujets sont mal documentés et le déficit de pilotage central est patent.
N'oublions pas non plus la question de la concentration de médecins en périphéries de villes au détriment des centres, ce qui pose problème aux personnes âgées qui ne peuvent se déplacer.
Élu de Bourgogne, j'ai connu des maisons de santé vides, des participations à des salons à l'étranger pour faire venir des médecins, les difficultés pour trouver du travail au conjoint des praticiens, les échecs de dispositifs incitatifs. Toutes ces initiatives doivent être coordonnées pour un meilleur maillage territorial.
Pourquoi ne pas repenser la médecine foraine ?
Président de centre de gestion de la fonction publique territoriale, je n'arrivais pas à trouver des médecins du travail pour les fonctionnaires territoriaux. Nous avons proposé des compléments d'activité à des médecins libéraux pour régler ce problème.
Enfin, mon département vient d'annoncer le recrutement de 30 médecins salariés pour les répartir sur tout le territoire.
Mme Michelle Meunier . - Avec ce rapport, nous avons un programme de mission d'évaluation pour le prochain mandat. Pourquoi ne pas demander à Mme la ministre de venir devant notre commission pour présenter une évaluation de la politique menée depuis la création des ARS ?
M. Alain Milon , président . - Chacun d'entre vous connaît bien le sujet.
Rien ne se fera sans la participation active des professionnels. S'il y a eu des échecs de maisons médicales, c'est parce que les médecins sont partis seuls, sans les élus, ou l'inverse.
Comme l'a dit Mme Imbert, il faudrait partir du maillage territorial des 24 000 officines et des 4 millions de patients qui s'y rendent quotidiennement. J'ai rapporté la proposition de loi de M. Fourcade qui créait les sociétés interprofessionnelles de soins ambulatoires (Sisa) : les pharmaciens pouvaient participer aux maisons de santé et inversement.
Je rejoins beaucoup d'entre vous au sujet des ARS. Dans ma région, lors de sa création, l'ARS comptait 400 fonctionnaires ; ils sont aujourd'hui 600 et le travail n'a pas augmenté pour autant.
Je suis tout à fait favorable à la création d'un internat régional afin de fixer les internes sur la région.
Maisons de santé, centres de santé, installations individuelles : toutes les formules sont intéressantes. Seules les intercommunalités peuvent signer des contrats locaux de santé avec les ARS. C'est sans doute regrettable.
J'ai demandé un rapport à la Cour des comptes sur les CHU. Les CHU sont souvent aussi des hôpitaux de proximité alors qu'ils devraient se cantonner à l'excellence et au dernier recours. N'oublions pas que les CHU coûtent extrêmement cher. Le directeur général des hospices civils de Lyon nous avait rappelé qu'une bronchiolite coûtait 25 euros chez le médecin généraliste, 250 euros aux urgences d'un centre hospitalier et 1 500 euros aux urgences d'un CHU. Il faut donc remettre l'hôpital de proximité et le CHU à leurs places respectives.
L'Institut Montaigne a publié une étude passionnante sur l'évolution de la médecine : d'ici cinq à dix ans, 80 % des diagnostics se feront directement par smartphone. Le rôle des médecins va donc profondément évoluer, d'où l'importance des sciences sociales dont nous avons parlé. En outre, Google travaille sur cette problématique au niveau mondial : nous risquons de perdre notre autonomie.
M. Jean-Noël Cardoux , rapporteur . - Mme Deroche nous a dit que son ARS s'opposait à la mise en place de la télémédecine. Dans mon département, ce n'est pas du tout le cas. Il y a donc divergences entre ARS.
Les nouveaux zonages que sont en train de définir les ARS devront être réactualisés régulièrement : pour ce faire, l'expérience de terrain des élus locaux sera indispensable.
Nous ne disposons pas de statistiques sur le devenir des jeunes médecins, monsieur Watrin.
Nous avons reçu les représentants d'un centre de santé de chirurgiens-dentistes de Seine-Saint-Denis : les collectivités doivent compenser les pertes financières et il s'agit d'un modèle plutôt urbain.
Certaines tâches de la compétence des médecins pourraient être déléguées à d'autres personnels, comme des infirmiers.
Depuis la création des ARS, personne ne sait si les préfets ont un pouvoir hiérarchique sur les directeurs des ARS. Le quiproquo demeure et les élus locaux brillent par leur absence. Il va donc falloir clarifier les compétences, fixer l'ordre hiérarchique et instaurer une logique de guichet unique.
En ce qui concerne le coût du dispositif en faveur du rééquilibrage territorial de l'offre de soins, nous ne disposons d'aucune donnée chiffrée globale sur les aides des collectivités territoriales, qu'il s'agisse des investissements immobiliers, des bourses ou des aides aux stages.
Les élus veulent tous leur MSP, surtout en fin de mandat. Il faut plus de cohérence et une vision globale. Les ARS pourraient disposer d'une cellule dédiée à l'installation des jeunes médecins, cellule composée d'élus locaux et de représentants de l'Ordre des médecins.
En outre, il faut une politique globale pour les jeunes qui veulent se lancer dans les études médicales et qui manquent d'accompagnement. Le préfet de région devrait devenir le supérieur hiérarchique du directeur de l'ARS pour transmettre les instructions du ministère de la santé. Il est indispensable d'en finir avec les féodalités régionales en fonction des intuitions et des approches personnelles des directeurs des ARS.
M. Yves Daudigny , rapporteur . - Je veux rendre hommage à la pertinence, à la densité et à la richesse de vos interventions.
Aujourd'hui, les territoires connaissent des situations très contrastées en matière démographique, économique et culturelle si bien que les réactions à un même problème diffèrent. Dans un département de 800 communes, la mise en place de maisons de santé pluridisciplinaires est ressentie par la population comme un progrès de service public. Dans d'autres départements, où la densité de communes est moins importante et où chaque village avait son médecin, ces mêmes maisons sont perçues comme une régression.
Les nouveaux zonages prennent en compte l'âge des médecins.
Notre rapport, axé sur les zones rurales, porte plutôt sur les maisons de santé mais, rassurez-vous, je suis tout à fait favorable aux centres de santé, qui concernent plutôt les zones urbaines. Le rapport les mentionne également.
Les ARS ont le mérite d'exister et de proposer, sur certains territoires, des solutions. Dans certains départements, l'ARS travaille avec le rectorat pour sensibiliser les lycéens des zones rurales dès la seconde aux professions médicales.
Au 1 er janvier 2016, 27,1 % des médecins avaient plus de 60 ans tandis que les moins de 40 ans ne représentaient que 18,6 %. La moyenne d'âge des médecins généralistes était plus élevée que celle des spécialistes : 52 ans contre 51 ans. La part des moins de 40 ans était de 16 % chez les généralistes contre 20 % chez les spécialistes.
J'ai été bluffé par la présentation qui nous a été faite de la télémédecine dans le Loiret. Le dispositif permet un examen médical de qualité par la présence d'un infirmier mais aussi par les matériels de mesure utilisés. Le médecin dispose ainsi d'éléments d'appréciation très précis.
Mme Catherine Génisson . - Ne pourrions-nous faire une proposition en faveur du cumul emploi retraite des médecins lors du prochain projet de loi de financement de la sécurité sociale ?
M. Alain Milon , président . - Le Sénat a voté à plusieurs reprises un tel amendement, à l'initiative de Jean-Noël Cardoux, mais l'Assemblée nationale s'y est opposée.
La commission autorise la publication du rapport d'information.
LISTE DES DÉPLACEMENTS
___________
Jeudi 27 avril 2017 (Aisne)
• Agence régionale de santé des Hauts-de-France
Christine Vankemmelbeke , directrice de l'offre de soins
Anne-Claire Mondon , responsable du pôle territorial de l'Aisne
• Maison de santé « les hirondelles » , Le Nouvion-en-Thiérache
Dr Denise Desmet et l'équipe de la maison de santé, les élus locaux
• Centre hospitalier de Guise
Jean-Baptiste Dehaine , directeur délégué, et l'équipe de direction
• Maison de santé du Pays de la Seine , Marle
Dr Vincent Modric et Dr Mohamad Zreika
• Maison médicale, Rozoy-sur-Serre
Dr Aymeric Deballon et l'équipe de la maison médicale
Nicolas Fricoteaux , président du conseil départemental de l'Aisne
José Flucher , maire
Jeudi 4 mai 2017 (Loiret)
• Projet de télémédecine, La Bussière
Alain Bertrand , maire
Jean-Pierre Door , député, maire de Montargis
et les représentants de Resosoins.net
• Maison de santé rurale, Viglain
René Hodeau , maire, et l'équipe de la maison de santé
LISTE DES PERSONNES AUDITIONNÉES
____________
Institut de recherche et de documentation en économie de la santé (Irdes)
Julien Mousquès , économiste, directeur de recherche
Véronique Lucas-Gabrielli , géographe, directrice de recherche
Guillaume Chevillard , géographe, chargé de recherche
Direction de la recherche, des études, de l'évaluation et des statistiques (Drees)
Franck von Lennep , directeur
Muriel Barlet , adjointe à la sous-directrice de l'observation de la santé et de l'assurance maladie
Conseil national de l'ordre des infirmiers
Yann de Kerguenec, directeur
Jean-Yves Garnier , trésorier
Haute Autorité de santé (HAS)
Dominique Maigne , directeur
Dr Marie-Hélène Rodde-Dunet , chef du service évaluation de la pertinence des soins et amélioration des pratiques et des parcours.
Conseil national de l'ordre des masseurs- kinésithérapeutes
Pascale Mathieu , présidente
Syndicat national des chirurgiens-dentistes de centres de santé (SNCDCS)
Dr Frédéric Nadolny,
secrétaire général
Dr Alexandra
Molteni
, membre du bureau
Association des maires ruraux de France (AMFR)
Dominique Dhumeaux , maire de Fercé-sur-Sarthe
Syndicat national jeunes médecins généralistes (SNJMG)
Dr Emilie Frelat , présidente
Direction générale de l'offre de soins (DGOS)
Anne-Marie Armenteras-de Saxcé , directrice
Clémence Charras , cheffe du bureau des premiers recours à la sous-direction de la régulation de l'offre des soins
Michel Varroud-Vial , conseiller médical « offre de soins primaires »
Nathalie Schneider, chargée de mission sur le pacte territoire santé
David Michel, chargé de mission sur la régulation territoriale des professions de santé
Caisse nationale d'assurance maladie des travailleurs salariés (Cnamts)
Hedda Weissmann , responsable du département des professionnels de santé
Hervé Maurey, s énateur de l'Eure, président de la commission de l'aménagement du territoire et du développement durable
Conseil national de l'ordre des médecins
Dr François Simon , président de la section exercice professionnel
Association des maires de France (AMF)
Isabelle Maincion , maire de la Ville-aux-Clercs
Sarah Reilly , conseillère technique
Collège des directeurs généraux des agences régionales de santé (ARS)
Christophe Lannelongue , directeur général de l'ARS Grand Est
Fédération française des maisons et pôles de santé
Dr Pascal Gendry, président
Union nationale des associations agréées du système de santé (Unaass)
Gérard Raymond , membre du bureau, président de la fédération française des diabétiques
Magali Leo, chargée de mission assurance maladie
UFC Que choisir
Matthieu Escot
, responsable du service
études, chargé des dossiers santé
Karine de
Crescenzo
, responsable des relations institutionnelles
ANNEXE
CONTRIBUTIONS DES SÉNATEURS
- Jérôme Bignon , Somme (Hauts-de-France)
- Catherine Deroche , Maine-et-Loire (Pays de la Loire)
- Thani Mohamed Soilihi , Mayotte (Mayotte)
- Bruno Retailleau , Vendée (Pays de la Loire)
- Catherine Troendlé , Haut-Rhin (Grand Est)
- Jean-Marie Vanlerenberghe , Pas-de-Calais (Hauts-de-France)
* 1 « Offre de soins : comment réduire la fracture territoriale ? », rapport d'information n° 14 (2007-2008), présenté au nom de la commission des affaires sociales par M. Jean-Marc Juilhard, Sénat, 3 octobre 2007.
* 2 « Déserts médicaux : agir vraiment », rapport d'information n° 335 (2012-2013), présenté au nom de la commission du développement durable, des infrastructures, de l'équipement et de l'aménagement du territoire, par M. Hervé Maurey, Sénat, 5 février 2013.
* 3 Rapport sur l'application des lois de financement de la sécurité sociale (Chapitre V - La répartition territoriale des médecins libéraux), Cour des comptes, septembre 2011.
* 4 Instauré en 1971, le numerus clausus désigne le nombre d'étudiants admis à poursuivre les études médicales au-delà de la première année.
* 5 « Les médecins d'ici à 2040 : une population plus jeune, plus féminisée et plus souvent salariée », Études et Résultats n° 1011, Drees, mai 2017.
* 6 OCDE, Panorama de la santé 2015. Ces données incluent, pour la France ou d'autres pays, non seulement des médecins dispensant des soins, mais aussi des médecins exerçant dans d'autres secteurs de la santé en tant qu'administrateur, professeur, chercheur.
* 7 Rapport sur l'application des lois de financement de la sécurité sociale (chapitre IX), Cour des comptes, septembre 2015.
* 8 Atlas de la démographie médicale au 1 er janvier 2016, conseil national de l'ordre des médecins.
* 9 Drees, données pour 2016.
* 10 Voir sur ce sujet le rapport de l'Inspection générale des finances et de l'Inspection générale des affaires sociales, « La régulation du réseau des pharmacies d'officine », octobre 2016.
* 11 « L'état de santé de la population en France », édition 2017, Drees et Santé publique France.
* 12 Rapport sur l'application des lois de financement de la sécurité sociale (Chapitre IX), Cour des comptes, septembre 2015.
* 13 Source : Drees, étude précitée, « Les médecins d'ici à 2040 ».
* 14 Portrait des professionnels de santé en 2016, Drees. Données issues des répertoires Adeli et RPPS.
* 15 Comme le souligne la Drees, ces simulations ne prennent pas en compte une éventuelle évolution de l'offre de postes salariés (à l'hôpital essentiellement) qui pourrait contraindre les choix des médecins.
* 16 La loi n° 2003-775 du 21 août 2003 portant réforme des retraites a autorisé les médecins libéraux ressortissant de la Carmf à cumuler leur retraite des trois régimes avec une activité libérale sous quelle que forme que ce soit, à condition que le revenu net tiré de cette activité soit inférieur au plafond de la Sécurité Sociale. La loi de financement de la sécurité sociale pour 2009 a libéralisé ce dispositif en supprimant le plafond de ressources autorisées.
* 17 Les projections de la DREES ne tiennent pas compte toutefois d'une saturation éventuelle des postes salariés et prennent pour hypothèse un flux constant de médecins diplômés à l'étranger.
* 18 D'après les données du conseil national de l'ordre des médecins, les femmes représentent, en 2015, 58% des médecins nouvellement inscrits à un tableau de l'ordre. Parmi les médecins âgés de moins de 30 ans, les femmes représentent 66% des effectifs.
* 19 Étude précitée « Les médecins d'ici à 2040 », mai 2017.
* 20 Réalisée à partir des données de l'assurance maladie sur la localisation des médecins libéraux, disponibles sur son « annuaire santé », l'étude adopte la classification suivante : l'accès aux médecins est considéré comme difficile quand la densité médicale est de plus de 30 % inférieure à la moyenne nationale.
* 21 Ex-CISS (collectif interassociatif sur la santé), l'Unaass est devenue « France Assos Santé ».
* 22 Loi n° 2005-157 du 23 février 2005 relative au développement des territoires ruraux.
* 23 « Vingt ans de recomposition territoriale de l'offre de soins : un bilan décevant », Cour des comptes, rapport sur l'application des lois de financement de la sécurité sociale, septembre 2015.
* 24 Avenant n° 20 à la convention médicale de 2005, approuvé par l'arrêté du 23 mars 2007.
* 25 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 26 Voir seconde partie.
* 27 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 28 Rapport sur l'application des lois de financement de la sécurité sociale, Chapitre V - La répartition territoriale des médecins libéraux, op. cit.
* 29 « Les conditions d'installation des médecins en ville en France et dans cinq pays européens », Ondps, mars 2015.
* 30 Voir dans la collection « les dossiers de la Drees », « Déserts médicaux, comment les définir ? Comment les mesurer ? », par Noémie Vergier et Hélène Chaput, en collaboration avec Ingrid Lefebvre-Hoang, mai 2017.
* 31 « Améliorer l'offre de soins : initiatives réussies dans les territoires », rapport de mission du Dr François Arnault, Cnom, décembre 2016.
* 32 « Les conditions d'installation des médecins en ville en France et dans cinq pays européens », Ondps, mars 2015.
* 33 Article L. 631-1 du code de l'éducation.
* 34 Article R. 632-6 du code de l'éducation.
* 35 « En 2016, 7 700 étudiants affectés à l'issue des premières épreuves classantes nationales informatisées », Etudes et Résultats, n° 1006, Drees, mars 2017.
* 36 Drees, op. cit. n° 1006, mars 2017.
* 37 « Les sages-femmes, une profession en mutation », Ondps (ouvrage collectif), mai 2016.
* 38 Loi n° 2012-1404 du 17 décembre 2012. Les modalités d'application ont été précisées par le décret n° 2013-736 du 14 août 2013 et l'arrêté du même jour relatif au contrat type de praticien territorial de médecine générale.
* 39 Le revenu garanti s'établit à 3 450 euros bruts mensuels pour une quotité de travail inférieure à neuf demi-journées par semaine.
* 40 Soit la moitié de la différence entre les montants du plafond d'honoraires et du seuil minimal d'activité. Ce montant est de 776,25 euros bruts lorsque le bénéficiaire du contrat de PTMG exerce moins de neuf demi-journées par semaine.
* 41 Soit la différence entre les montants du plafond d'honoraires et du seuil minimal d'activité. Ce montant est de 1 552,50 euros bruts lorsque le bénéficiaire du contrat de PTMG exerce moins de neuf demi-journées par semaine.
* 42 Loi n° 2014-1554 du 22 décembre 2014 - article 54. Cf. article L 1435-4-3 du code de la santé publique.
* 43 Loi n° 2016-1827 du 23 décembre 2016 - article 73. Cf. article L. 1435-4-5 du code de la santé publique.
* 44 Aux termes du décret n° 2017-703 du 2 mai 2017, ceux-ci doivent être autorisés à effectuer des remplacements en tant qu'interne ou avoir soutenu avec succès leur thèse en médecine depuis moins de trois ans à la date de signature ou de reconduction du contrat.
* 45 « Vingt ans de recomposition territoriale de l'offre de soins : un bilan décevant », Rapport sur l'application des lois de financement de la sécurité sociale, Cour des comptes, septembre 2015.
* 46 Avenant n° 3 à la convention nationale des masseurs-kinésithérapeutes libéraux du 30 novembre 2011.
* 47 Avenant n° 1 à la convention nationale des sages-femmes libérales du 9 janvier 2012.
* 48 Avenant n° 13 à la convention nationale des orthophonistes libéraux du 29 mars 2012.
* 49 Avenant n° 2 à la convention nationale des chirurgiens-dentistes libéraux du 16 avril 2012.
* 50 Données prévisionnelles.
* 51 La prime forfaitaire est d'un montant de 4 200 euros par semestre lors des trois premiers semestres, pour l'équivalent d'au moins un mi-temps de remplacement ou de collaboration auprès de confrères, dans des cabinets de groupe ou en zone sous-dotée ; la prime est maintenue à ce niveau, les trois semestres suivants, si le professionnel s'engage dans une collaboration, ; en revanche, elle est réduite de moitié s'il ne continue à faire que des remplacements.
* 52 Instruction n° DGOS/RH2/2016/349 du 24 novembre 2016 du directeur général de l'offre de soins.
* 53 Rapport n° 114 (2016-2017) fait au nom de la commission des affaires sociales sur le projet de loi de financement de la sécurité sociale pour 2017, Sénat, 9 novembre 2016.
* 54 « Aménagement du territoire : plus que jamais une nécessité », rapport d'information n° 565 (2016-2017) de MM. Hervé Maurey et Louis-Jean de Nicolaÿ, fait au nom de la commission de l'aménagement du territoire et du développement durable, Sénat, 31 mai 2017.
* 55 « Déserts médicaux : agir vraiment », rapport d'information précité.
* 56 Interview de Mme Agnès Buzyn, ministre des solidarités et de la santé, Le Parisien, 16 juin 2017.
* 57 Rapport d'information n° 867 (2015-2016) de MM. Jean-Marie Vanlerenberghe et Yves Daudigny, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, Sénat, 30 septembre 2016.
* 58 Circulaire du 27 juillet 2010 relative au lancement d'un plan d'équipement en maisons de santé en milieu rural.
* 59 Bilan du plan d'équipement en maisons de santé en milieu rural 2010-2013, commissariat général à l'égalité des territoires, juillet 2016.
* 60 Arrêté du 23 février 2015 portant approbation du règlement arbitral applicable aux structures de santé pluriprofessionnelles de proximité.
* 61 « Les centres de santé : situation économique et place dans l'offre de soins de demain », Inspection générale des affaires sociales, juillet 2013.
* 62 « Mesure de l'impact d'une politique publique visant à favoriser l'installation et le maintien de médecins généralistes : l'exemple du soutien au développement des maisons et pôles de santé en France », par Guillaume Chevillard et al., Revue d'économie régionale et urbaine, Cairn.info.
* 63 « Portrait des professionnels de santé », édition 2016.
* 64 Etude de Guillaume Chevillard et al. précitée.
* 65 Rapport d'information n° 318 (2013-2014) de Mme Catherine Génisson et M. Alain Milon, fait au nom de la commission des affaires sociales, Sénat, 28 janvier 2014.
* 66 En application de ces dispositions, codifiées à l'article L. 4011-1 du code de la santé publique, « les professionnels de santé peuvent s'engager, à leur initiative, dans une démarche de coopération ayant pour objet d'opérer entre eux des transferts d'activités ou d'actes de soins ou de réorganiser leurs modes d'intervention auprès du patient. Ils interviennent dans les limites de leurs connaissances et de leur expérience ainsi que dans le cadre des protocoles définis aux articles L 4011-2 à L. 4011-3 ». Ces protocoles sont soumis à l'ARS, qui en autorise la mise en oeuvre après avis conforme de la Haute Autorité de santé et d'un collège des financeurs, composé de représentants de l'Etat et de l'assurance maladie. Ils peuvent donner lieu à des modes de financement dérogatoire.
* 67 Ce dispositif, prévu à l'article L. 4301-1 du code de la santé publique, permet à des auxiliaires médicaux, notamment au sein d'une équipe de soins primaires coordonnée par un médecin, de se voir confier la réalisation de certains actes (activités d'orientation, d'éducation, de prévention ou de dépistage, actes techniques et de surveillance clinique, certaines prescriptions...), sous réserve qu'ils soient titulaires d'un diplôme ad hoc délivré par une université habilitée à cet effet.
* 68 . Alsace, Basse-Normandie, Bourgogne, Centre, Haute-Normandie, Languedoc-Roussillon, Martinique, Pays de la Loire, Picardie (liste fixée par l'arrêté du 10 juin 2014).
* 69 Le montant des crédits délégués aux ARS au titre des expérimentations (crédits du FIR) s'est établi à 4,1 millions d'euros en 2014, 6,6 millions d'euros en 2015 et 8,3 millions d'euros en 2016 et en 2017 (données DGOS).
* 70 Arrêté du 28 avril 2016 portant cahier des charges des expérimentations relatives à la prise en charge par téléconsultation ou téléexpertise mises en oeuvre sur le fondement de l'article 36 de la loi n° 2013-1203 de financement de la sécurité sociale pour 2014.
* 71 Arrêté du 6 décembre 2016 portant cahiers des charges des expérimentations relatives à la prise en charge par télésurveillance mises en oeuvre sur le fondement de l'article 36 de la loi n° 2013-1203 de financement de la sécurité sociale pour 2014.
* 72 Arrêté du 25 avril 2017 portant cahier des charges des expérimentations relatives à la prise en charge par télésurveillance du diabète mises en oeuvre sur le fondement de l'article 36 de la loi n° 2013-1203 de financement de la sécurité sociale pour 2014.
* 73 Article L. 162-1-7-1 du code de la sécurité sociale.
* 74 Loi n° 2012-1404 du 17 décembre 2012. Article L. 634-2 du code de l'éducation.
* 75 Cette allocation, imposable, peut se cumuler avec les rémunérations auxquelles les étudiants et internes peuvent prétendre du fait de leur formation.
* 76 Avant l'obtention du DES, cette pénalité s'élève à 200 euros par mois de perception de l'allocation et ne peut être inférieure à 2 000 euros. Après l'obtention du DES, cette pénalité s'élève à 20 000 euros.
* 77 « Bilan de la mise en place des contrats d'engagement de service public (étudiants et internes en médecine) - campagnes 2010-2011 à 2014-2015 », centre national de gestion (CNG) des praticiens hospitaliers et des personnels de direction de la fonction publique hospitalière, février 2016.
* 78 Décret n° 2013-734 du 14 août 2013 relatif aux modalités de passation et d'exécution du contrat d'engagement de service public durant les études médicales, modifiant le décret n° 2010-735 du 29 juin 2010.
* 79 Les résultats de cette enquête réalisée auprès de 2732 étudiants de 2 ème et 3 ème cycle ont été publiés dans l'Atlas de la démographie médicale au 1 er janvier 2016.
* 80 Arrêté du 4 mars 1997 relatif au 2 ème cycle des études médicales.
* 81 L'arrêté du 4 mars 2014 a fixé le montant d'une indemnité forfaitaire de transport pour les internes qui accomplissent un stage ambulatoire à plus de 15 km du CHU et du domicile (130 euros mensuels bruts). Cette indemnité n'est pas cumulable avec d'autres dispositifs de prise en charge totale ou partielle des frais de transports.
* 82 « La structure constitue un terrain de stages de formation pour les professionnels de santé, à raison d'au moins deux stages par an (quelle que soit la profession de santé) et selon les modalités propres à chaque profession ».
* 83 L'article R. 632-34 du code de l'éducation prévoit qu'un arrêté des ministres chargés de l'enseignement supérieur et de la santé fixe les conditions dans lesquelles les étudiants en médecine peuvent être autorisés, notamment, à accomplir des stages dans une subdivision autre que celle dans laquelle ils ont été affectés.