Rapport d'information n° 685 (2016-2017) de Mmes Laurence COHEN , Catherine GÉNISSON et M. René-Paul SAVARY , fait au nom de la commission des affaires sociales, déposé le 26 juillet 2017
Disponible au format PDF (2,7 Moctets)
-
SYNTHÈSE DES PROPOSITIONS
-
AVANT-PROPOS
-
SYNTHÈSE
-
I. DES SERVICES DÉBORDÉS ET SOUVENT
DÉMUNIS FACE À L'ÉVOLUTION DU NOMBRE ET DE LA NATURE DES
DEMANDES DE SOINS D'URGENCE
-
A. LE MOUVEMENT D'AUGMENTATION CONTINUE DE LA
FRÉQUENTATION DES URGENCES MASQUE DE FORTES DISPARITÉS SELON LES
TERRITOIRES ET LES ETABLISSEMENTS
-
1. Un constat unanime et alarmant : une
croissance dynamique et régulière du nombre de passages aux
urgences, difficilement soutenable à long terme
-
2. Des délais d'attente variables d'un
établissement à l'autre, les tensions se concentrant sur les
établissements les plus importants
-
3. La question de l'accessibilité à
l'aide médicale urgente reste posée en zones rurales
-
1. Un constat unanime et alarmant : une
croissance dynamique et régulière du nombre de passages aux
urgences, difficilement soutenable à long terme
-
B. L'EVOLUTION DES MOTIFS DE DEMANDES DE SOINS
URGENTS REMODELE PEU À PEU LA MISSION DES URGENCES
-
1. En dépit d'une forte stabilité du
profil des patients accueillis et de la prévalence des consultations
pour traumatologie, les prises en charges effectuées aux urgences
tendent à se diversifier
-
2. Une dimension « hors soin »
de plus en plus prégnante dans le quotidien des équipes
-
3. La question des passages inutiles aux
urgences : un faux problème
-
a) Une notion difficile à objectiver,
recouvrant bien souvent des difficultés réelles des usagers du
système de soins
-
b) Le recours aux urgences, une solution
« de confort » pour une minorité de patients
-
(1) La commodité de l'accès aux
services des urgences est évoquée comme un motif de recours par
certains patients
-
(2) Une évolution sociétale
valorisant l'immédiateté de l'accès aux soins
-
c) Face à ces tendances de fond, donner les
moyens aux services des urgences d'accueillir l'ensemble des demandes
-
a) Une notion difficile à objectiver,
recouvrant bien souvent des difficultés réelles des usagers du
système de soins
-
1. En dépit d'une forte stabilité du
profil des patients accueillis et de la prévalence des consultations
pour traumatologie, les prises en charges effectuées aux urgences
tendent à se diversifier
-
A. LE MOUVEMENT D'AUGMENTATION CONTINUE DE LA
FRÉQUENTATION DES URGENCES MASQUE DE FORTES DISPARITÉS SELON LES
TERRITOIRES ET LES ETABLISSEMENTS
-
II. LES SERVICES D'ACCUEIL DES URGENCES OFFRENT UNE
RÉPONSE INADAPTÉE AUX CARENCES DE LA MÉDECINE DE VILLE
-
A. LA CONTINUITÉ DES SOINS DE VILLE REMISE
EN QUESTION
-
B. LA PERMANENCE DES SOINS : UNE ORGANISATION
CONFUSE CONTRIBUANT AU REPORT DES PATIENTS SUR LES URGENCES
HOSPITALIÈRES
-
1. L'offre de soins fonctionnant aux horaires de
la PDSA doit mieux répondre aux attentes des patients
-
a) Une mobilisation déclinante des
professionnels de ville dans l'organisation de la PDSA
-
(1) Une érosion continue de
l'attractivité de la permanence des soins pour les
médecins
-
(2) Des évolutions marginales de la PDSA
sont possibles à court terme
-
b) Les maisons médicales de garde n'offrent
pas pour l'heure de réponse alternative satisfaisante
-
(1) Une formule a priori intéressante, qui
ne parvient cependant pas à se développer largement
-
(2) L'efficacité des maisons
médicales de garde en débat
-
a) Une mobilisation déclinante des
professionnels de ville dans l'organisation de la PDSA
-
2. L'urgence d'un meilleur encadrement de la
régulation médicale
-
a) En dépit de son caractère
indispensable, la régulation médicale apparaît encore
largement sous-employée
-
b) Une organisation à clarifier
-
(1) Une défiance quasi-unanime face
à la mise en place du nouveau numéro 116 117 dédié
à la PDSA
-
(2) Créer les conditions d'une bonne
collaboration entre les professionnels exerçant au centre 15
-
c) Une indispensable professionnalisation de
l'assistance à la régulation médicale
-
a) En dépit de son caractère
indispensable, la régulation médicale apparaît encore
largement sous-employée
-
3. Rendre le patient acteur de son parcours de
soins
-
1. L'offre de soins fonctionnant aux horaires de
la PDSA doit mieux répondre aux attentes des patients
-
A. LA CONTINUITÉ DES SOINS DE VILLE REMISE
EN QUESTION
-
III. LES SERVICES DES URGENCES, PORTE
D'ENTRÉE DE L'HÔPITAL ET SERVICES À PART
ENTIÈRE
-
A. DE BONNES PRATIQUES ORGANISATIONNELLES À
GÉNÉRALISER
-
B. REVOIR LE MODE DE FINANCEMENT DES URGENCES
HOSPITALIERES
-
C. DÉSENCOMBRER LES URGENCES PAR UNE
MEILLEURE GESTION DE L'AVAL DES SERVICES
-
D. REVALORISER L'EXERCICE SOIGNANT EN
MÉDECINE D'URGENCE
-
A. DE BONNES PRATIQUES ORGANISATIONNELLES À
GÉNÉRALISER
-
I. DES SERVICES DÉBORDÉS ET SOUVENT
DÉMUNIS FACE À L'ÉVOLUTION DU NOMBRE ET DE LA NATURE DES
DEMANDES DE SOINS D'URGENCE
-
EXAMEN EN COMMISSION
-
LISTE DES PERSONNES AUDITIONNÉES
-
LISTE DES DÉPLACEMENTS
-
ANNEXE
N° 685
SÉNAT
SESSION EXTRAORDINAIRE DE 2016-2017
|
Enregistré à la Présidence du Sénat le 26 juillet 2017 |
RAPPORT D'INFORMATION
FAIT
au nom de la commission des affaires sociales (1) sur les urgences hospitalières ,
Par Mmes Laurence COHEN, Catherine GÉNISSON et M. René-Paul SAVARY,
Sénateurs
|
(1) Cette commission est composée de : M. Alain Milon , président ; M. Jean-Marie Vanlerenberghe , rapporteur général ; M. Gérard Dériot, Mmes Colette Giudicelli, Caroline Cayeux, M. Yves Daudigny, Mme Catherine Génisson, MM. Jean-Pierre Godefroy, Gérard Roche, Mme Laurence Cohen, M. Gilbert Barbier, Mme Aline Archimbaud , vice-présidents ; Mme Agnès Canayer, M. René-Paul Savary, Mme Michelle Meunier, M. Jean-Louis Tourenne, Mme Élisabeth Doineau , secrétaires ; M. Michel Amiel, Mme Nicole Bricq, MM. Olivier Cadic, Jean-Pierre Caffet, Mme Claire-Lise Campion, MM. Jean-Noël Cardoux, Daniel Chasseing, Olivier Cigolotti, Mmes Karine Claireaux, Annie David, Isabelle Debré, Catherine Deroche, M. Jean Desessard, Mme Chantal Deseyne, M. Jérôme Durain, Mmes Anne Émery-Dumas, Corinne Féret, MM. Michel Forissier, Jean-Marc Gabouty, Mmes Françoise Gatel, Frédérique Gerbaud, M. Bruno Gilles, Mmes Pascale Gruny, Corinne Imbert, MM. Éric Jeansannetas, Georges Labazée, Mmes Hermeline Malherbe, Brigitte Micouleau, Patricia Morhet-Richaud, MM. Jean-Marie Morisset, Philippe Mouiller, Mmes Catherine Procaccia, Stéphanie Riocreux, M. Didier Robert, Mme Patricia Schillinger, MM. Michel Vergoz, Dominique Watrin, Mme Évelyne Yonnet . |
SYNTHÈSE DES PROPOSITIONS
____________
Améliorer le fonctionnement concret des services d'urgences hospitaliers...
• par une évolution de la tarification incitant les services à se recentrer sur la prise en charge des situations les plus graves
Proposition n° 1 : Utiliser le levier financier pour inciter les services d'urgences à se concentrer sur la prise en charge des patients nécessitant une intervention hospitalière, en modulant le montant du financement à l'activité en fonction de la gravité des pathologies et des actes réalisés, et en créant un forfait de réorientation vers les structures de ville.
• par la généralisation de bonnes pratiques existant dans certains établissements de santé
Proposition n° 2 : Développer les circuits courts de prise en charge, ou fast-tracks , dans l'ensemble des services d'accueil des urgences, en veillant à ce que leur gestion soit assurée par des praticiens expérimentés.
Proposition n° 3 : Généraliser la fonction de gestionnaire des lits, ou bed manager , à l'ensemble des établissements hospitaliers, le cas échéant à l'échelle des groupements hospitaliers de territoire (GHT).
Proposition n° 4 : Mettre fin aux fermetures de lits dans les services de médecine et de chirurgie générales, et leur rendre une place suffisante pour absorber les variations de prise en charge en aval des urgences.
Proposition n° 5 : Développer les services de gériatrie aiguë dans les établissements de santé et, chaque fois que cela est possible et pertinent, favoriser l'admission directe des personnes âgées dans ces services sans passer par les urgences.
Proposition n° 6 : Développer l'usage des équipements de biologie médicale embarquée dans les Smur.
Proposition n° 7 : Conforter les prises en charge filiarisées existant pour l'infarctus du myocarde et l'AVC, et étendre cette organisation à d'autres pathologies.
• par une meilleure prise en compte des conditions de travail des équipes
Proposition n° 8 : Généraliser la mutualisation trifonctionnelle des équipes médicales (Smur / régulation / accueil des urgences), et favoriser l'extension de cette organisation aux professions paramédicales sur la base du volontariat.
Proposition n° 9 : Mieux prendre en compte la fonction d'accueil dans la formation initiale des soignants et la définition des effectifs exerçant aux urgences.
Proposition n° 10 : Ouvrir le débat quant à la création d'une spécialité d'infirmier urgentiste.
Améliorer la coordination entre la médecine d'urgence hospitalière et la prise en charge des soins non programmés en ville...
• en développant les possibilités de prise en charge non programmée sans avance de frais en dehors des services d'urgences hospitaliers
Proposition n° 11 : Elargir les horaires de la permanence des soins ambulatoires (PDSA) au samedi matin.
Proposition n° 12 : Renforcer le maillage du territoire en centres de santé et assurer leur ouverture plus large à l'accueil des urgences, notamment par l'extension de leur amplitude horaire.
Proposition n° 13 : Renforcer l'information des patients sur les acteurs de la permanence et de la continuité des soins, ainsi que l'éducation des personnes sur la conduite à tenir en cas de problème de santé inopiné (s'agissant notamment des parents, des assistants maternels ou encore des personnels de crèche), dans le cadre d'une politique de prévention.
Proposition n° 14 : Expérimenter une exonération totale du ticket modérateur pour l'ensemble des patients s'adressant à un professionnel de ville aux horaires de la permanence des soins ambulatoires (PDSA).
Proposition n°15 : Privilégier la proximité, voire l'adossement des maisons médicales de garde (MMG) à un service d'urgences, et encourager la conclusion de protocoles de réadressage entre les structures.
Proposition n° 16 : Généraliser le tiers-payant intégral dans l'ensemble des maisons médicales de garde (MMG).
• en mettant en place une tarification incitative à la prise en charge des urgences légères par les médecins libéraux
Proposition n° 17 : Créer une lettre clé spécifique pour les consultations non programmées prises en charge par les médecins libéraux, et mieux valoriser les visites à domicile effectuées par les médecins généralistes.
• en renforçant la qualité de la régulation médicale
Proposition n° 18 : Revenir sur la mise en place du numéro 116 117 pour l'accès à la régulation médicale de la permanence des soins.
Proposition n° 19 : Généraliser la mutualisation de la régulation médicale entre les équipes de l'aide médicale urgente et les professionnels libéraux.
Proposition n° 20 : Mettre en place une formation initiale obligatoire et standardisée d'au moins deux ans, incluant des périodes de stage et sanctionnée par un diplôme qualifiant, pour l'exercice de la profession d'assistant de régulation médicale (ARM).
AVANT-PROPOS
Mesdames, Messieurs,
Au cours de la dernière législature, la commission des affaires sociales a fréquemment été confrontée, à l'occasion de ses différents travaux, au problème aigu que pose pour notre système de santé l'organisation de la prise en charge des situations d'urgence.
C'est que la problématique des urgences se trouve à l'interface de nombreux enjeux de notre politique de santé publique : l'évolution des modes d'exercice des médecins de ville et l'organisation de la permanence des soins, l'avenir des missions et des budgets hospitaliers, l'égalité d'accès aux soins sur notre territoire, la promotion du parcours de soins et de la meilleure pertinence des actes, la souffrance des soignants hospitaliers au travail, la métamorphose des besoins de santé de la population, ou encore et plus généralement la place du soin non programmé dans notre système de soins sont autant d'occasions de questionner le fonctionnement et les missions des services d'urgences. En ce sens, les urgences hospitalières offrent un reflet de l'ensemble des dysfonctionnements de notre système de santé.
Il s'agit par ailleurs d'une question qui touche nos concitoyens de près : plus de 10 millions de personnes se rendent aux urgences chaque année, soit près d'un Français sur six , pour certains d'entre eux à plusieurs reprises. Pour ces patients, les services d'urgences constituent la garantie d'une prise en charge sanitaire de haut niveau, mais également un filet de sécurité face à l'ensemble des situations de détresse, y compris, parfois, sur le plan social. De ce point de vue, le service public des urgences présente cette particularité de se trouver à l'interface de la médecine et des maux de la société , ce qui constitue à la fois son originalité et un facteur de sa vulnérabilité.
Si les services d'urgences sont donc un maillon-clé du système de soins, plusieurs cris d'alarme ont été poussés au cours des dernières années quant à leur avenir . La difficulté la plus visible, en ce qu'elle est à la fois ressentie par les Français et relayée par les médias, est celle de l'engorgement des services, notamment lors des pics épidémiques hivernaux.
Il s'agirait cependant de la partie la plus visible d'un mal plus profond , qui, notamment selon les organisations représentatives des professionnels des urgences, remettrait en cause à moyen terme la soutenabilité de notre modèle actuel de prise en charge des urgences 1 ( * ) . Si les services ont jusqu'ici fait la preuve d'une forte résilience face à l'accumulation des difficultés, il existerait aujourd'hui un vrai risque de remise en cause de leur fonctionnement, dont la multiplication des burn-out parmi les personnels et l'exacerbation des tensions au quotidien entre soignants et patients constitueraient des signaux alarmants.
• C'est dans ce contexte que votre commission des affaires sociales a résolu de conduire un travail spécifique et transpartisan sur la question des services d'urgences hospitaliers.
Une telle mission pourrait, à première vue, apparaître redondante avec les nombreux travaux réalisés au cours des dernières années sur le sujet. Depuis le rapport Steg de 1993 2 ( * ) , fondateur des services des urgences unifiés et médicalisés tels que nous les connaissons aujourd'hui, nombreux sont en effet les rapports produits sur cette question, soulevant bien souvent les mêmes interrogations, établissant des constats identiques, et avançant des propositions similaires . Se sont ainsi succédé au cours des dernières années, pour ne citer que ces travaux, une importante étude statistique 3 ( * ) de la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) des ministères sociaux, qui a permis d'objectiver de manière quasi-exhaustive la situation des urgences hospitalières ; une étude de référence de la Cour des comptes en 2014 4 ( * ) , qui a relancé le débat autour de la pertinence des prises en charge aux urgences ; un rapport spécifiquement centré sur la question de la territorialisation des services d'urgences 5 ( * ) , remis à la ministre de la santé Marisol Touraine en 2015, dans le cadre des travaux entourant l'adoption de la loi « santé » 6 ( * ) ; un rapport de 2013 portant spécifiquement sur l'aval des urgences 7 ( * ) ; le livre blanc sur l'avenir des urgences de l'association Samu-Urgences de France précité, publié en 2015.
Vos rapporteurs ne prétendent pas effectuer un travail aussi exhaustif que la somme de ces différentes études, qui représentent un outil particulièrement précieux pour alimenter la réflexion. Afin de proposer une perspective nouvelle sur un sujet déjà largement rebattu, ils ont choisi de privilégier une approche de terrain, dans le but de proposer des solutions concrètes, ancrées dans l'exercice quotidien des personnels, et dont la mise en oeuvre est possible à court terme . Les nombreuses auditions conduites au Sénat ont ainsi notamment permis de rencontrer les responsables des principaux services d'urgences parisiens, ainsi que les directeurs de plusieurs établissements. Plusieurs déplacements ont également été effectués dans des établissements de santé de toute taille, au cours desquels vos rapporteurs ont veillé à donner la parole à l'ensemble des personnels soignants comme administratifs.
• Au terme de ces quelques mois de travaux, ils souhaitent avant tout souligner la grande qualité du service public des urgences français, qui fait face à des défis colossaux tout en continuant à assurer une prise en charge de pointe . La qualité et la sécurité des soins, telles que le rapport Steg de 1993 les appelait de ses voeux, sont aujourd'hui bel et bien une réalité.
L'on oublie trop souvent que les services d'urgences tels que nous les connaissons aujourd'hui n'ont pas toujours existé dans nos hôpitaux, et ne sont d'ailleurs pas si anciens. Jusqu'en 1995, il n'existait pas d'activité individualisée d'accueil et de traitement des urgences dans les établissements ; les médecins assurant ces fonctions étaient des internes de médecine ou de chirurgie effectuant un semestre dans un service clinique de l'établissement, et qui assuraient à tour de rôle une garde pour l'accueil des soins non programmés.
Les services d'accueil des urgences n'ont été véritablement structurés qu'en 1995 8 ( * ) , sous le format d'un service individualisé bénéficiant de la présence continue d'équipes dédiées, au sein de locaux permettant des premiers soins, dont ceux dits de « déchocage ». Ils ont depuis lors connu plusieurs évolutions, notamment dans le cadre du plan Urgences mis en oeuvre entre 2004 et 2008, leur organisation et leur unification actuelles résultant de deux décrets intervenus en 2006 9 ( * ) .
Ils constituent depuis lors, en application de l'article R. 6123-1 du code de la santé publique, des unités trifonctionnelles assurant à la fois la régulation des appels adressés au service d'aide médicale urgente (Samu), la prise en charge in situ des détresses médicales et la réalisation de soins d'urgence avant et durant le transport du patient, dans le cadre des services mobiles d'urgence et de réanimation (Smur) régulés par le Samu, ainsi que l'accueil continu et sans sélection des personnes se présentant en situation d'urgence dans les établissements de santé.
Il s'agit aujourd'hui, le plus souvent, de services structurants pour les établissements de santé , une large partie des admissions hospitalières se faisant par le biais des urgences.
Les missions assurées par les services d'urgences ont également fortement évolué depuis leur apparition . Il ne s'agit plus seulement aujourd'hui d'assurer la prise en charge des urgences vitales et de la traumatologie grave résultant, en majeure partie, des accidents de la route. Si cet aspect continue de constituer un élément important de la vie des services, les accueils effectués semblent progressivement se décentrer vers la prise en charge des complications liées à des pathologies chroniques ou multiples, vers la confrontation à des problématiques socio-sanitaires, tandis que se pose la question de la réponse à apporter aux nouvelles habitudes de consommation de soins, qui tendent à valoriser l'immédiateté.
Le constat d'un bon fonctionnement global du service rendu à la population par cette organisation est objectivé par les résultats de ces structures dans la procédure de certification des établissements de santé conduite par la Haute Autorité de santé (HAS). En effet, si le fonctionnement des urgences et la prise en charge des soins non programmés constituent l'un des vingt critères prioritaires pour la certification des établissements, ce ne sont pas ces services qui concentrent la majorité des réserves émises : 22 % des services font l'objet de recommandations, 6 % d'une obligation d'amélioration, et 1 % de réserves. Le plus souvent, ces dernières sont formulées en raison de problèmes de disponibilité des ressources humaines ou de conformité des locaux. Le triage effectué à l'entrée des services constitue également un point d'amélioration, tandis que le lien et la coopération entre services d'urgences et avec les Smur sont relevés par la Haute Autorité comme fonctionnant notablement bien.
Vos rapporteurs soulignent que ces bons résultats sont avant tout rendus possibles par l'investissement exceptionnel des équipes exerçant au sein des urgences hospitalières, qui réunissent des métiers très divers. C'est grâce à leur compétence, à leur dévouement, parfois même à leur abnégation que nos concitoyens continuent de disposer d'une prise en charge de pointe, en dépit des difficultés nombreuses auxquelles font face les services - devant lesquels ils réagissent avec adaptabilité, inventivité, ingéniosité, et un sens profond du service public.
• À l'issue de leurs travaux, vos rapporteurs ont acquis la conviction que les problèmes rencontrés ne pourront être résolus tant que les services d'urgences continueront d'être seulement considérés comme un point d'entrée défaillant dans le système de santé. Ils constituent au contraire l'aboutissement de trajectoires individuelles dans ou en dehors du système de soins, et sédimentent à ce titre l'ensemble des problématiques sanitaires et sociales accumulées au cours des différents parcours de santé .
En somme, les difficultés des services d'urgences doivent être regardées comme un miroir grossissant des dysfonctionnements de l'ensemble de notre système de santé, en amont comme en aval des urgences - et peut-être même, plus largement, de notre système d'accompagnement social.
Ce constat, qui a fondé l'ensemble de la réflexion de vos rapporteurs, explique qu'il n'existe pas de solution miracle pour refonder notre système d'accueil des urgences. Tout comme les problèmes rencontrés par les équipes, les solutions qui peuvent y être apportées sont multifactorielles, et dépendent bien souvent également des structures, des organisations et des personnes . En tout état de cause, elles doivent prendre en compte à la fois l'amont et l'aval des services - ce qui supposerait d'étendre potentiellement la réflexion à l'ensemble de notre système de soins, en ville comme à l'hôpital.
Sur ce point, vos rapporteurs n'ignorent pas que la question de la réforme des urgences renvoie in fine aux choix majeurs d'organisation et de structuration de notre système de santé qui devront être effectués au cours des prochaines années, s'agissant notamment de la prise en charge des soins non programmés. Cet aspect crucial excède cependant le champ du présent rapport, qui entend avant tout mettre en avant des évolutions pragmatiques, approuvées par les professionnels de terrain, et dont la mise en oeuvre sera possible à court terme.
Il s'agit au total de permettre à la médecine d'urgence de continuer à assurer sa mission, ainsi décrite avec élégance par le rapport Steg de 1993 : « Elle vient au secours de l'homme dans toutes les dimensions de sa brutale épreuve, souffrance physique, détresse morale et souvent misère sociale. Elle vaut que tout soit fait pour en assurer la qualité. Elle vaut que la collectivité concentre ses efforts et consente des sacrifices afin que chacun soit assuré qu'en cas de malheur, tout sera entrepris au plus vite par les meilleurs, dans les meilleures conditions de sécurité ».
SYNTHÈSE
I. DES SERVICES DÉBORDÉS ET SOUVENT DÉMUNIS FACE À L'ÉVOLUTION DU NOMBRE ET DE LA NATURE DES DEMANDES DE SOINS D'URGENCE
Abondamment établie par les nombreux rapports qui se sont succédé depuis plus de deux décennies, amplement relayée par les médias à chaque pic épidémique, et trop souvent expérimentée par les patients 10 ( * ) , la question de la fréquentation des services d'accueil des urgences peut apparaître comme un passage obligé largement banalisé dans le débat public - sans pour autant, paradoxalement, qu'elle soit véritablement prise en compte par les décideurs, dans la mesure où les services parviennent encore (mais pour combien de temps ?) à absorber l'accroissement de la demande.
Vos rapporteurs tiennent cependant à traiter ce problème de manière approfondie, pour au moins deux raisons. En premier lieu, le dynamisme de l'évolution annuelle des passages aux urgences, envisagé d'un point de vue quantitatif, a d'emblée été abordé par l'ensemble des acteurs rencontrés comme un motif d'inquiétude forte . Il apparaît dès lors indispensable de prendre à sa juste mesure l'alarme tirée par les professionnels , qu'il s'agisse des soignants exposés en première ligne, des personnels administratifs ou des représentants d'organes de réflexion et d'évaluation.
En second lieu, l'analyse des motifs de recours, dans une approche plus qualitative , tend à faire apparaître qu'à l'évolution de la demande correspond celle des missions assurées en pratique par les services . Celles-ci tendent à s'éloigner de plus en plus de la seule prise en charge des urgences vitales et de la traumatologie grave, pour laquelle ils avaient été principalement conçus et pensés.
Ce double mouvement fait peser une tension très forte sur les services, d'un point de vue à la fois organisationnel et capacitaire, et sur leurs personnels, qui doivent assurer des prises en charge pour lesquelles ils n'ont pas nécessairement été formés. De l'avis de nombreux professionnels, si les services d'urgences ont fait preuve d'une résilience forte au cours des dernières années face à l'accroissement des défis, ils seraient proches aujourd'hui du point de rupture . C'est en somme la question de l'avenir des services d'urgences qui se trouve ici posée, s'agissant à la fois de leur capacité à accueillir l'ensemble des demandes et de la diversification de leurs missions.
A. LE MOUVEMENT D'AUGMENTATION CONTINUE DE LA FRÉQUENTATION DES URGENCES MASQUE DE FORTES DISPARITÉS SELON LES TERRITOIRES ET LES ETABLISSEMENTS
Les travaux de vos rapporteurs interviennent alors que plusieurs études finement documentées ont été menées au cours de la période récente , portant notamment sur la question de la fréquentation des services d'accueil des urgences. Deux études, en particulier, permettent de disposer de données représentatives, voire exhaustives : le chapitre consacré par la Cour des comptes aux urgences hospitalières dans le cadre du rapport d'application sur les lois de financement de la sécurité sociale (RALFSS) de septembre 2014 ; l'enquête nationale conduite par la Drees sur les structures des urgences hospitalières en juin 2013. Dans l'un et l'autre cas, vos rapporteurs ont pu bénéficier d'une présentation actualisée de ces résultats par les organismes compétents.
|
L'enquête « Urgences » de la Drees (2013) Vos rapporteurs ont principalement pu bénéficier, pour la conduite et l'objectivation de leurs travaux, des données très riches et des résultats inédits de l'enquête menée en 2013 par la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) des ministères sociaux. Cette enquête nationale a été conduite selon une méthodologie originale qui a permis de garantir son exhaustivité. Menée sur une période de 24 heures sur « un jour donné » (du 11 juin 2013 à 8h au 12 juin 2013 à 8h), elle a en effet porté sur l'ensemble des 734 services d'urgences de France métropolitaine et des Dom (le taux de réponse des structures étant de 97 %), et sur la quasi-totalité des patients ayant fréquenté ces structures au cours de cette période (des données ayant été collectées pour 93,6 % d'entre eux). Les conclusions de cette étude, qui a mobilisé un nombre important de personnels, notamment au sein des services hospitaliers, sont très précieuses à la fois pour la connaissance des motifs de recours aux urgences, pour l'analyse des prises en charge réalisées, ainsi que pour la mise en évidence des difficultés rencontrées par les services. Vos rapporteurs soulignent cependant qu'une telle étude, aussi précieuse soit-elle, ne saurait remplacer un suivi et un pilotage au jour le jour des structures d'urgences par le biais des services d'informations hospitaliers , qui demeurent toutefois encore très lacunaires. Ainsi le PMSI ne renseigne-t-il pas, par exemple, sur le temps de passage des patients dans les services, ni sur les motifs de recours, du fait de la faible exploitation des résumés de passage aux urgences (RPU) 11 ( * ) . En attendant l'indispensable développement de tels outils statistiques, les conclusions de l'étude « un jour donné » constituent donc la base des travaux de vos rapporteurs. |
Le suivi de ces résultats, qui mettaient déjà en évidence une fréquentation très importante dans certains établissements, offre un nouveau motif d'inquiétude : l'évolution du nombre de passages annuels connaît une forte dynamique , qui ne semble pas devoir s'interrompre au cours des prochaines années. Surtout, en dépit des constats alarmants tirés de ces études et des préconisations formulées depuis déjà plusieurs années, la situation ne semble pas évoluer - la Cour des comptes a même évoqué, à propos de la situation générale des services d'urgences hospitaliers, un « paysage figé ».
1. Un constat unanime et alarmant : une croissance dynamique et régulière du nombre de passages aux urgences, difficilement soutenable à long terme
• Selon l'enquête nationale conduite par la Drees, on recensait en 2013 plus de 18 millions de passages annuels aux urgences. En 2014, ce nombre atteignait 19,7 millions de passages, soit une évolution de 4 % en un an . Il est à noter que cette croissance intervient à nombre de structures quasiment inchangé, puisque l'on recensait 723 services d'urgences en 2015, contre 736 au moment de l'enquête.
Selon les éléments transmis lors de l'audition de la Drees par vos rapporteurs, la fréquentation annuelle des services d'urgences a atteint 20,3 millions de passages en 2015, soit 42 % de plus qu'en 2002 , et 3 % de plus qu'en 2014.
Près d'un Français sur 6 s'est ainsi rendu aux urgences en 2015 - ce nombre de passages correspondant à plus de 10 millions de personnes, une partie d'entre eux étant effectuée par des patients revenant plusieurs fois.
Au total, depuis 1996, le nombre annuel de passages aux urgences est en moyenne en augmentation de 3,5 % chaque année.
Évolution du nombre de passages aux urgences depuis 1996
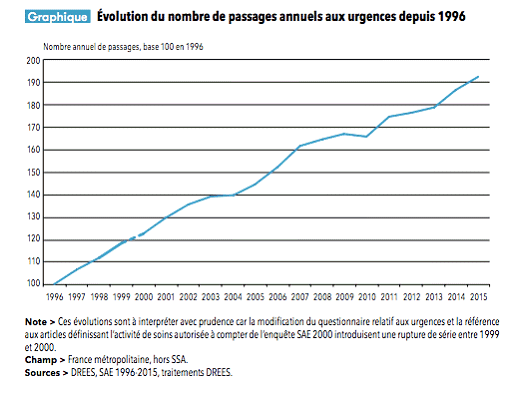
Source : Drees, Panorama des établissements de santé 2015
Le livre blanc de l'organisation Samu-Smur de France fait par ailleurs état d'une augmentation de 29 % du nombre des passages en services d'urgences sur la période 2003-2013.
Selon la même source, l'activité des Smur a crû de 12 % dans le même temps pour atteindre 763 844 interventions en 2013 12 ( * ) .
• La perception des responsables de services et directeurs d'établissements entendus par vos rapporteurs corrobore ces relevés statistiques. Selon les indications fournies par son directeur, le CHU de Poitiers a ainsi connu une hausse d'activité de 20 % de son service des urgences sur les quatre dernières années.
Les professionnels font par ailleurs observer que la hausse de la fréquentation des urgences se traduit par une affluence tendant à devenir plus permanente que strictement saisonnière , à l'occasion des pics épidémiques hivernaux. Les services sont ainsi placés sous une forte tension pendant sept mois par an plutôt que pendant deux mois, comme on l'observait il y a encore quelques années. Il en résulte une disparition des périodes de respiration , particulièrement épuisante pour les équipes.
• Ainsi que l'a indiqué la Drees, cette progression générale « va bien au-delà des seuls besoins liés à l'évolution démographique de la population français e » , ce qui tend à indiquer qu'il n'y a aucune raison pour qu'elle ralentisse spontanément au cours des prochaines années.
• Vos rapporteurs soulignent que ce mouvement continu d'augmentation des passages doit être replacé dans le contexte d'une tendance générale à la fréquentation accrue des services d'urgences dans l'ensemble des pays occidentaux . Une étude de l'OCDE 13 ( * ) a ainsi mis en évidence une augmentation des passages dans presque tous les pays de l'organisation entre 2001 et 2011, selon une dynamique de 5,2 % en moyenne sur la période. Cette évolution est d'autant plus remarquable qu'elle concerne des pays très différents, et surtout des systèmes de santé très divers.
Du point de vue de la dynamique annuelle moyenne du nombre de passages aux urgences, la France se situe plutôt dans la moyenne de l'OCDE , avec une croissance annuelle de 2,5 % par an entre 2001 et 2011, contre 2,4 % en moyenne dans l'ensemble des 19 pays étudiés.
Augmentation annuelle moyenne du nombre de passage aux
urgences
entre 2001 et 2011 dans les pays de l'OCDE
14
(
*
)
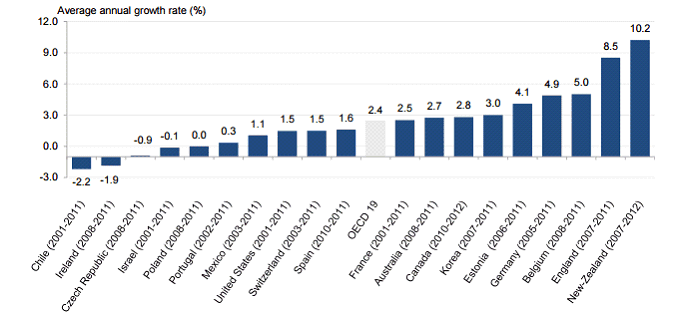
Source : OCDE
2. Des délais d'attente variables d'un établissement à l'autre, les tensions se concentrant sur les établissements les plus importants
De manière assez contre-intuitive , compte tenu de la prégnance des images médiatiques de files d'attente interminables dans les services d'urgences, la prise en charge est en réalité très rapide dans la majorité d'entre eux. Lors de son audition par vos rapporteurs, la Drees a indiqué que la perception de délais d'attente insoutenables aux urgences résulterait d'une vision trop « parisiano-centrée », ou en tous cas « franciliano-centrée » de la question.
Vos rapporteurs ont ainsi eu la surprise d'apprendre dans l'étude conduite par la Drees que, pour 70 % des patients, la prise en charge débute en moins d'une heure : l'enregistrement, très rapide, intervient en moins de 15 minutes dans 95 % des cas, suivi d'une évaluation dans les 30 minutes suivant leur arrivée pour 9 patients sur 10, avant le début de la prise en charge proprement dite. La moitié des patients évalués attendent même moins de 20 minutes avant le début des soins. Au total, 50 % des passages durent moins de 112 minutes au total .
Vos rapporteurs soulignent cependant que, alors que la société française de médecine d'urgence (SFMU) recommande de ne pas dépasser 30 minutes entre l'arrivée des patients et leur triage ou évaluation, ce délai n'est pas respecté pour 10 % des patients.
Délais de passages aux urgences en 2013
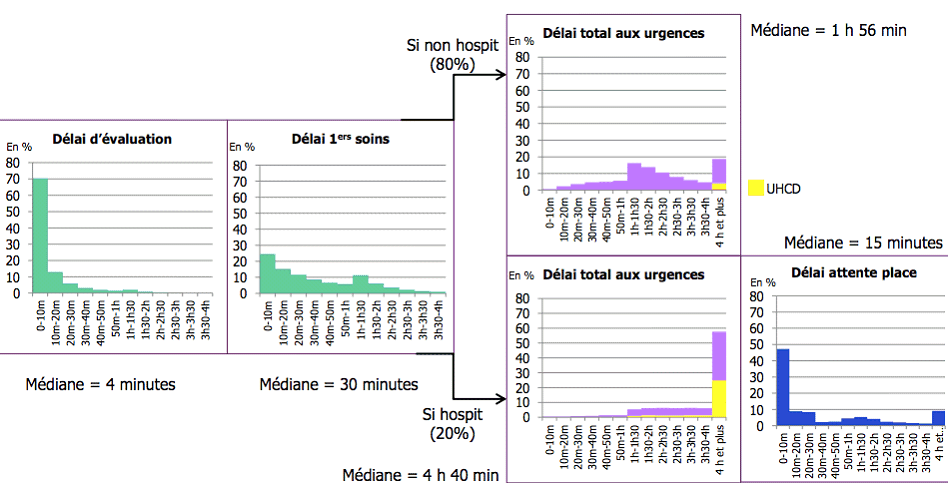
Source : Drees
• Les situations diffèrent cependant selon les caractéristiques des établissements et de leur patientèle . Les délais de passage dépendent de multiples facteurs, parmi lesquels le moment de la journée, l'affluence, la densité du personnel par rapport aux patients, le degré de gravité des pathologies, l'âge des patients, et enfin la nature des soins à réaliser, en fonction notamment du recours ou non au plateau technique.
L'étude de la Drees 15 ( * ) fait apparaître que la prise en charge est la plus rapide pour les patients ayant un diagnostic de lésions traumatiques ou d'empoisonnements. Elle est en revanche plus longue pour les patients présentant des symptômes de malaises, de fatigues, de céphalées ou des symptômes digestifs, respiratoires ou circulatoires. Leur prise en charge nécessite en effet des investigations plus importantes, qui se traduisent par un plus grand nombre d'examens à visée diagnostique ou de recours à des avis spécialisés.
Plusieurs des équipes rencontrées ont pointé le problème de la réalisation des examens complémentaires, qui peut allonger considérablement les délais d'attente , dans la mesure où la plupart des services n'ont pas de plateau technique à disposition - d'autant qu'il faut ajouter, au délai d'accès au plateau technique, le délai de restitution des résultats. A Reims, il ne serait ainsi pas rare qu'il faille compter jusqu'à neuf heures d'attente pour accéder à un scanner.
|
Le problème spécifique des examens
complémentaires « inutiles »
Plusieurs des interlocuteurs de la mission ont mis en avant un problème de pertinence des actes effectués dans les services d'urgences, où seraient pratiqués de nombreux examens aussi inutiles que coûteux . Cette appréciation, si elle peut en effet recouvrir certaines situations problématiques - le cas de certains établissements privilégiant la réalisation d'examens aux urgences, où ils sont facturés à l'acte, plutôt que dans les services, où leur coût est intégré dans les GHS, ayant été rapporté -, doit cependant être appréciée avec nuance. Il a ainsi été rappelé qu'il pouvait être utile, voire indispensable, de procéder à des examens immédiats dans certaines pathologies : en cas de risque d'embolie pulmonaire, par exemple, une investigation technique permet d'éliminer la suspicion et ainsi d'éviter l'hospitalisation. Il a par ailleurs été largement souligné que la réalisation de nombreux examens décrits comme inutiles provient en réalité d'une lacune des systèmes d'information : le dossier médical partagé n'est pas encore une réalité, sans même parler d'un système d'information commun ou simplement interopérable entre établissements. |
Le problème est tel que certaines équipes ont organisé des programmes d'action spécifiques sur ce sujet : les professionnels exerçant à Lariboisière ont ainsi mis en place une réunion d'équipe journalière visant à limiter le recours aux examens. Il s'agit de définir en commun une nouvelle manière de prendre en charge les patients, la philosophie en étant que les examens réalisés doivent permettre de confirmer une hypothèse formulée a priori , et non de tâtonner à la recherche de pistes.
Au total, en dehors des patients hospitalisés en unités d'hospitalisation de courte durée (UHCD) 16 ( * ) , 12,3 % des patients restent aux urgences entre quatre et six heures, 5,1 % entre six et huit heures, et 4,3 % plus de huit heures.
Il faut enfin souligner que le passage par une UHCD, qui concerne 8 % des patients, augmente considérablement le temps de présence aux urgences. C'est notamment le cas pour les personnes âgées , singulièrement lorsque ce passage précède une hospitalisation : compte tenu des difficultés pour trouver un lit d'aval, le temps passé aux urgences peut alors être multiplié par 10 par rapport à un passage aux urgences simple avant retour à domicile, pour atteindre une vingtaine d'heures.
• En tout état de cause, les dysfonctionnements constatés dans la prise en charge des urgences sont très loin de constituer la majorité des cas. C'est en réalité leur concentration sur certains établissements qui pose problème . Il faut en effet rappeler qu'un quart des services d'urgences (soit 187 établissements) accueillent moins de 40 patients par jour, tandis que les 95 services ayant l'activité la plus importante doivent prendre en charge plus de 120 passages journaliers.
Ainsi le problème des délais d'attente est-il particulièrement aigu en Ile-de-France , où les délais médians sont supérieurs de 50 % à ceux de presque toutes les autres régions hexagonales. On rencontre une situation du même ordre dans les départements d'outre-mer (Dom). D'une manière générale, les établissements régionaux importants sont également concernés.
Déjà surchargés en temps normal, ces établissements se trouvent rapidement débordés en cas de pics épidémiques. Il est ainsi déjà arrivé en de telles occasions que certains services d'accueil des urgences pédiatriques parisiens ou franciliens n'aient eu d'autre choix que de transférer des enfants en dehors de l'Ile-de-France.
Surtout, cette situation serait susceptible de remettre en cause la qualité, voire la sécurité des soins , selon les inquiétudes formulées par certaines des équipes soignantes rencontrées par vos rapporteurs. Dans ces services, il ne serait en effet pas rare que l'affluence entraîne un tel débordement des équipes que les prises en charge ne puissent plus être hiérarchisées avec toute l'efficacité nécessaire, ce qui ferait parfois passer à côté de véritables urgences. Il serait également courant que certains patients échappent à la vue et donc à la vigilance des équipes soignantes, ce qui pose particulièrement problème lorsque sont en cause des pathologies psychiatriques.
3. La question de l'accessibilité à l'aide médicale urgente reste posée en zones rurales
• L'un des engagements de campagne du précédent Président de la République portait sur la généralisation de l'accès aux soins urgents en moins de trente minutes pour l'ensemble de la population.
Selon les informations transmises par la DGOS, cet accès a en effet été amélioré pour 1,3 million de personnes depuis 2012 , notamment par une légère augmentation du nombre de Smur, et par un accroissement du nombre de médecins correspondants du Samu - leur nombre ayant été multiplié par 4 au cours du quinquennat précédent, pour atteindre 580 professionnels. De nouveaux moyens ont par ailleurs été mobilisés, notamment les HéliSmur et les hélicoptères de sécurité civile 17 ( * ) .
|
Les médecins correspondants du Samu Les 580 médecins correspondants du Samu (MCS) sont des médecins de premier recours formés à l'urgence qui interviennent en avant-coureur du Smur , sur demande de la régulation médicale, dans des territoires où le délai d'accès à des soins urgents est supérieur à trente minutes, et où l'intervention rapide d'un MCS constitue un gain de temps et de chance pour le patient (ces territoires étant déterminés par les ARS). Leur intervention est déclenchée de manière systématique et simultanée à l'envoi d'un Smur. Leur rôle est d'assurer la prise en charge du patient dans l'attente de l'arrivée du véhicule d'urgence, en lien continu et permanent avec le Samu-Centre 15. Leurs missions ainsi que leur mode d'intervention sont définis par un arrêté du 12 février 2007 relatif aux médecins correspondants du service d'aide médicale urgent. La fonction de MCS repose sur le volontariat des médecins ; elle ne constitue ni un statut ni un mode d'exercice particulier. Elle est accessible à tout professionnel médical, quel que soit son statut ou son mode d'exercice. Le médecin volontaire pour exercer les fonctions de MCS signe cependant obligatoirement un contrat avec l'établissement siège du SAMU pour définir les conditions de son intervention ; il s'agit donc d'interventions protocolisées. Les MCS bénéficient d'une contrepartie financière à la contrainte de disponibilité à laquelle ils sont astreints, qui prend la forme ou d'un complément de rémunération versé pour chacune de ses interventions, ou d'une indemnité d'astreinte. Selon la Drees, le développement des MCS a permis en 2016 de placer 200 000 personnes supplémentaires à moins de 30 minutes d'un dispositif d'aide médicale urgente. Source : Guide de déploiement des MCS édité par la DGOS en juillet 2013 |
Pour autant, la couverture de l'ensemble de la population n'est pas encore acquise. Selon la Drees, près de 4 millions de personnes, soit 6 % de la population, résidaient encore à plus de 30 minutes d'un service d'urgences ou d'un Smur fin 2015 18 ( * ) . 2,7 millions de personnes, soit 4,1 % de la population, se trouvaient à plus de 30 minutes d'un service d'urgences, d'un Smur ou d'un MCS au 1 er novembre 2016. 1 million de personnes enfin, soit 1,5 % de la population, se trouvaient également à plus de 30 minutes d'un hélicoptère d'urgences.
• Vos rapporteurs ont pu mesurer cette réalité lors de leur déplacement au centre hospitalier de Romilly-sur-Seine. Celui-ci est rattaché au groupement hospitalier Aube-Marne, qui, en sus du service d'accueil des urgences implanté à Romilly-sur-Seine, dispose d'antennes de petite taille assurant une prise en charge des urgences de proximité, notamment à Sézanne.
Vos rapporteurs soulignent que le maintien de telles structures, même lorsqu'elles ont une activité faible, permet de garantir le maillage de la population et d'assurer une certaine sécurité sanitaire .
En raison de l'organisation actuelle du financement des services d'urgences, la faiblesse de leur activité entraîne cependant des suppressions de crédits mécaniques qui remettent en question leur survie . Le financement des structures d'urgences se fait en effet par site et non au niveau global de l'établissement ou du groupement hospitalier de territoire (GHT), ce qui interdit toute mutualisation et pénalise nécessairement les petites structures.
Les zones rurales se trouvent d'autant plus pénalisées que l'un des principaux acteurs de la permanence des soins non hospitaliers, SOS Médecins, ne fonctionne qu'en zone urbaine et péri-urbaine . Le modèle de fonctionnement de l'association nécessite en effet une certaine densité de population afin de générer un nombre suffisant d'actes 19 ( * ) . Si 90 % des villes de plus de 100 000 habitants sont couvertes par SOS Médecins, il n'en va pas de même en zone rurale - bien que l'association tente de répondre à la demande par la mise en place de points fixes de consultations, insuffisants cependant pour garantir un maillage satisfaisant de la population. À cet état de fait s'ajoute l'érosion du volontariat des médecins libéraux pour assurer les gardes, que l'on constate en zone rurale comme en zone urbaine 20 ( * ) .
Face à ces difficultés, plusieurs pistes d'évolution ont été avancées devant vos rapporteurs par des responsables de petites structures. L'une d'elles consisterait à mettre en place des autorisations d'exercice plus modulables pour les services d'urgences à faible activité , qui permettraient aux services de proximité de fonctionner 12 heures par jour, par exemple, plutôt que 24 heures sur 24. Vos rapporteurs observent que cette demande correspond à l'une des préconisations exprimées par le rapport Grall, selon lequel il serait nécessaire de « revisiter le niveau de prise en charge des urgences » en distinguant « trois types de structures représentant quatre niveaux de prise en charge » ; parmi ces structures figureraient notamment « des antennes de service d'urgence, dont l'ouverture serait de principe permanente, des adaptations d'amplitudes par dérogation de l'ARS étant possibles ».
B. L'EVOLUTION DES MOTIFS DE DEMANDES DE SOINS URGENTS REMODELE PEU À PEU LA MISSION DES URGENCES
1. En dépit d'une forte stabilité du profil des patients accueillis et de la prévalence des consultations pour traumatologie, les prises en charges effectuées aux urgences tendent à se diversifier
• La Cour des comptes comme la Drees ont souligné devant vos rapporteurs qu'il existait une forte stabilité des caractéristiques de la patientèle accueillie par les services d'urgences .
On observe depuis plusieurs décennies, en premier lieu, une concentration des patients des urgences aux âges extrêmes de la vie , qui tend à se renforcer.
Selon l'enquête de la Drees, les patients âgés de 75 ans ou plus représentent 12 % des passages (soit 2 millions de patients), et 17 % des passages de patients âgés de 15 ans ou plus - alors que ce groupe d'âge ne constitue que 11 % des 15 ans ou plus en population générale. 44 % de ces patients sont âgés de 85 ans ou plus, contre 32 % en population générale.
La prépondérance de ces profils ne découle donc pas seulement de la croissance de la part des personnes âgées dans la population, mais également de leur profil pathologique particulier, caractérisé par une plus forte prévalence des maladies chroniques et des polypathologies. Dans les établissements relevant de l'AP-HP, une hausse de 6 % de la fréquentation des services d'urgences par les personnes âgées a été relevée sur la seule année 2016.
Les moins de 18 ans représentent quant à eux 5 millions de passages, soit 27 % d'entre eux.
En second lieu, avec près de 40 % des diagnostics (hors UHCD), les lésions traumatiques et les empoisonnements représentent le premier motif de recours aux urgences , notamment aux âges médians de la vie.
La patientèle accueillie aux urgences en
2013 :
taux de recours selon la pathologie diagnostiquée et
l'âge du patient
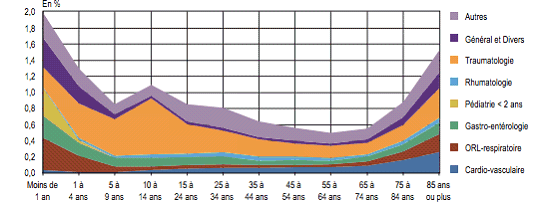 Source
: Drees
Source
: Drees
En d'autres termes, une large partie des patients accueillis aux urgences continuent de correspondre au coeur de métier de ces services , ainsi que l'a souligné le Pr Carli devant vos rapporteurs. Il s'agit là des patients nécessitant une prise en charge immédiate suivie, le cas échéant, d'une hospitalisation spécialisée.
• Au-delà de ces tendances générales, il existe une notable évolution du profil des patients, établie notamment par l'organisation Samu-Urgences de France dans son livre blanc.
Celui-ci relève que la prise en charge des accidentés de la route, qui se trouvait au centre du concept d'organisation des urgences dans les années 1970, est aujourd'hui en net déclin . A cette décroissance répond une augmentation de « nouvelles priorités » des urgences, et notamment, d'une part, des pathologies cardiovasculaires et neurologiques , et, d'autre part, des complications aiguës des cancers et des maladies chroniques . Dans le premier cas, s'il existe une efficace filiarisation 21 ( * ) des prises en charge aiguës au sein de structures dédiées, les séquelles des accidents traités (par exemple, la survenance d'une insuffisance cardiaque aiguë après un infarctus du myocarde) nécessitent fréquemment une prise en charge au sein des services d'urgences. La deuxième configuration s'expliquerait par le fait que les progrès de la médecine permettent à de nombreux patients en traitement chronique lourd de séjourner en dehors de l'hôpital ; les services d'urgences se trouvent dès lors en première ligne pour la prise en charge des complications intercurrentes graves.
Le Pr Carli a également souligné que le développement des prises en charge ambulatoires ne pouvait déboucher que sur un accroissement des demandes de soins d'urgences.
Plusieurs des professionnels rencontrés par vos rapporteurs ont, par ailleurs, relevé la plus forte prévalence de patients se présentant dans un état sanitaire très dégradé . Il s'agit pour nombre d'entre eux d'une première demande de soins, formulée lorsqu'ils n'ont plus d'autre choix, en l'absence complète d'autre suivi. Ces patients se présentent notamment avec des pathologies complexes, ou encore au stade très avancé de maladies graves, comme par exemple des cancers, une tuberculose, le palud ou encore le VIH. Les équipes de Lariboisière ont ainsi indiqué qu'il arrivait que des patients décèdent aux urgences après s'y être présentés au stade terminal de telles pathologies.
Cet état de fait est souvent associé à des situations sociales difficiles, découlant d'une très forte précarité, voire d'une certaine marginalisation, dont il résulte que les patients se trouvent fréquemment en dehors de tout parcours de soins lorsqu'ils se présentent aux urgences.
2. Une dimension « hors soin » de plus en plus prégnante dans le quotidien des équipes
a) Des situations d'urgence sociale de plus en plus visibles
• Si cette évolution n'apparaît pas forcément très nettement dans les enquêtes statistiques récentes 22 ( * ) - ce qui pourrait en partie résulter de leur caractère déclaratif -, le renforcement de la demande sociale, en sus ou en lieu et place de la demande strictement sanitaire, est cependant nettement perçu par les soignants, qui mettent en avant la très grande précarité d'une part non négligeable des patients accueillis .
Le chef des services des urgences du centre hospitalier d'Arras a ainsi indiqué que si le profil des patients accueillis ne présentait pas de gravité médicale systématique, la gravité sociale était en revanche de plus en plus fréquente . Selon lui, cette évolution est reflétée par le taux d'hospitalisation de son service, qui n'est que de 14 à 15 %, alors qu'il atteint plutôt 20 % en moyenne nationale.
Selon les témoignages recueillis par vos rapporteurs, la précarité des patients accueillis aux urgences se traduit de deux manières contradictoires .
Elle est tout d'abord particulièrement visible, ainsi qu'indiqué plus haut, chez les personnes se présentant avec des pathologies très avancées, faute de prise en charge antérieure - ce qui peut notamment traduire une certaine marginalisation.
Mais elle peut également être détectée chez des patients arrivant dans un service d'urgences pour des motifs relevant d'une consultation simple, faute d'avoir pu trouver une autre solution, que ce soit en raison de difficultés à s'orienter dans le parcours de soins ou du fait de l'absence de professionnels médicaux à proximité de leur lieu de résidence. Cette dernière situation a notamment été soulignée à l'hôpital Avicenne, qui se trouve en Seine-Saint-Denis, au coeur d'une zone sous-dotée en professionnels de santé, notamment en spécialistes 23 ( * ) .
b) Des services déstabilisés face à l'urgence sociale
Quoiqu'elles réussissent à y faire face avec beaucoup de dévouement, ces situations ne sont pas sans poser problème aux équipes médicales, d'autant que les soignants ne reçoivent pas de formation spécifique à ces problématiques qui débordent largement le champ médical.
• Il faut tout d'abord souligner que l'accueil de ce profil de patients est particulièrement consommateur de temps , dans des services qui se trouvent bien souvent déjà débordés.
En l'absence de dossier médical et de suivi antérieur, il est en effet nécessaire de reconstituer l'historique du patient, ce qui n'est pas toujours aisé. Les soignants ont par ailleurs indiqué qu'ils n'avaient parfois pas d'autre solution que de réaliser de très nombreux examens, au-delà du motif de consultation initial, dans la mesure où le patient accueilli risque ensuite de sortir à nouveau du parcours de soins ; il est alors nécessaire de procéder à un bilan sanitaire complet.
Peut par ailleurs se poser un problème de communication résultant d'une barrière linguistique, qui complexifie encore davantage le travail des équipes : à Avicenne, il a été indiqué que la patientèle accueillie parlait plus de 80 langues différentes.
Enfin, certaines situations sociales (handicap non pris en charge, forte précarité) nécessitent de trouver une solution d'accueil social ou médico-social en aval (établissement spécialisé, hébergement d'urgence), ce qui n'est pas toujours possible dans l'immédiat, tandis que le patient ne peut se retrouver livré à lui-même. Il arrive ainsi que des services doivent abriter pendant plusieurs jours des situations d'urgence sociale qui ne correspondent pas à leur mission première.
• Plusieurs équipes se sont par ailleurs déclarées préoccupées de la réponse à apporter à des situations de fin de vie au sein des services des urgences . Celles-ci relèveraient en réalité de la compétence de services spécialisés, mais surtout des services de soins palliatifs. Lorsque des patients se présentent au stade terminal de certaines affections graves, il est cependant difficile de les transférer dans de telles structures, dans la mesure où ils ne relèvent pas d'un parcours de soins - dans les services d'oncologie, la priorité va ainsi aux patients suivant une chimiothérapie.
Les décès, sans être pléthoriques, ne seraient dès lors pas rares au sein des services d'urgences, qui ne sont cependant pas toujours configurés pour y faire face. Il serait en effet nécessaire de pouvoir fournir une chambre isolée, ou au moins un box, pour y accueillir la famille du patient dans des conditions permettant le respect de la dignité humaine, ce qui n'est pas toujours possible. Dans de telles situations, le décès survenant sur un brancard dans le couloir, s'il reste heureusement rare, est toujours très mal vécu par les soignants comme par les proches des défunts.
Ceux-ci doivent en outre assurer un accompagnement de fin de vie qui ne correspond ni à leur métier, ni à leur compétence , et peut se révéler très éprouvant. Vos rapporteurs soulignent que ces situations correspondent par ailleurs à une évolution plus large de notre société, qui accepte mal la mort, et tend à faire de l'hôpital le lieu où surviennent la majeure partie des décès.
3. La question des passages inutiles aux urgences : un faux problème
Il apparaît enfin difficile de traiter de l'évolution des motifs de recours aux urgences sans évoquer le phénomène très largement commenté - et décrié - des « passages inutiles » aux urgences, qui a déjà fait couler beaucoup d'encre, et occupé une part non négligeable des entretiens conduits par vos rapporteurs.
Résumés en termes peu policés, les termes du débat sont les suivants : les services d'urgences feraient face à un accroissement des demandes relevant de la « bobologie », qui auraient le double tort de contribuer inutilement à l'engorgement des services et d'entraîner des dépenses élevées, alors même qu'elles pourraient obtenir une réponse à moindre coût en ville.
Dans son étude de 2014, la Cour des comptes avait ainsi établi qu'il existait « une réorientation éventuellement possible de l'ordre de 3,6 millions de passages annuels vers une prise en charge en ville », estimant la possible économie associée à quelques 500 millions d'euros.
Au terme de leurs travaux, vos rapporteurs insistent sur le fait que la question des passages dits « inutiles » ou « non pertinents » 24 ( * ) aux urgences doit être traitée avec une grande précaution , et qu'il faut se garder sur ce point de conclusions comme de préconisations hâtives.
a) Une notion difficile à objectiver, recouvrant bien souvent des difficultés réelles des usagers du système de soins
• Sur un plan méthodologique en premier lieu, la notion de passage « inutile » elle-même apparaît difficile à définir, sinon a posteriori , ce qui la rend difficilement opérante. Le Dr Marc Giroud, ancien président de l'association Samu-Urgences de France, évoque à ce propos une « introuvable définition » de la médecine d'urgence 25 ( * ) .
L'étude de l'OCDE précitée met d'ailleurs en évidence la variabilité de la définition du recours non pertinent aux services d'urgences selon les pays . Ainsi, dans certains États comme la Belgique, le passage aux urgences n'est considéré comme approprié que dans les cas où le patient y est adressé par un généraliste ou par la régulation médicale. Le critère premier y est donc celui de la bonne intégration dans le parcours de soins.
La Cour des comptes s'appuie quant à elle, à partir des travaux de la Drees, sur le critère de la gravité de l'état des patients , évaluée au travers du référentiel de la classification clinique des malades aux urgences (CCMU) établi par la société française de médecine d'urgence (SFMU) - étant considéré que les patients relevant de la catégorie CCMU 1 auraient pu être réorientés vers la médecine de ville. Cette approche est parfois croisée avec celle reposant sur le taux d'hospitalisation : en moyenne, seuls 20 % des patients accueillis aux urgences présentent un état de santé nécessitant une hospitalisation.
|
La classification clinique des malades des urgences La CCMU classe les patients relevant de l'urgence pré-hospitalière (Smur) et ou se présentant à l'accueil des urgences hospitalières selon 7 degrés de gravité, déterminés par le médecin à l'issue de l'examen clinique initial.
CCMU 1
:
État
lésionnel et/ou pronostic fonctionnel jugés stables.
CCMU 2 : État lésionnel et/ou pronostic fonctionnel jugés stables. Réalisation d'un acte complémentaire diagnostique ou thérapeutique. CCMU 3 : État lésionnel et/ou pronostic fonctionnel jugés susceptibles de s'aggraver aux urgences ou durant l'intervention du Smur, sans mise en jeu du pronostic vital. CCMU 4 : Situation pathologique engageant le pronostic vital. Prise en charge ne comportant pas de manoeuvres de réanimation immédiate. CCMU 5 : Situation pathologique engageant le pronostic vital. Prise en charge comportant la pratique immédiate de manoeuvres de réanimation. CCMU P : Patient présentant un problème psychologique et/ou psychiatrique dominant en l'absence de toute pathologie somatique instable. CCMU D : Patient décédé. Pas de réanimation entreprise par le médecin du Smur ou du service des urgences. Source : Observatoires régionaux des urgences |
Par définition, une telle classification des patients ne peut cependant être faite qu'au terme d'un premier examen clinique , qui permet d'éliminer toute suspicion de pathologie plus grave. Elle ne permet pas de distinguer en amont les passages aux urgences médicalement justifiés de ceux qui ne le seraient pas.
• Or, si certains patients ne présentent pas de pathologie justifiant objectivement et a posteriori un passage par les urgences, la difficulté des personnes à gérer leur propre angoisse comme la tendance à la perception aggravée du trouble ressenti ne permet cependant pas toujours d'envisager d'autre solution que le recours à l'accueil des urgences.
C'est également le cas pour les patients présents aux urgences parce qu'ils n'ont pas trouvé de solution alternative dans le cadre de l'offre médicale de premier recours ou de la permanence des soins ambulatoires (PDSA), soit qu'elle n'existe pas (notamment dans les déserts médicaux), soit que ces patients ne sachent pas qu'elle existe - ce qui revient du reste au même. D'autres facteurs résultant d'une situation de précarité ou d'un défaut d'organisation familiale peuvent contribuer à faire du recours aux urgences la seule solution perçue comme possible.
Il apparaît au total bien difficile de distinguer l'urgence médicalement justifiée de l'urgence ressentie , ou simplement de l'urgence constituée par l'absence de solution identifiée de prise en charge alternative . Le livre blanc édité par l'association Samu-Urgences de France l'exprime en ces termes : « l'urgence en matière de santé est définie par le patient lui-même ou par son entourage, inquiet devant des signes d'apparition brutale, mais aussi lorsqu'il ne trouve pas de réponse ailleurs à son problème de santé ». Le Dr Giroud, dans son intervention précitée, ne dit pas autre chose en déclarant que « l'absence d'offre adaptée constitue l'urgence », et que c'est certainement là « la meilleure définition de la médecine d'urgence ».
• En tout état de cause, ces deux types de situations sont la plupart du temps traités de la même façon par les professionnels chargés de l'orientation à l'accueil des urgences. Lorsqu'un patient se présente en alléguant un trouble de son état de santé, la crainte de l'engagement de la responsabilité du professionnel, face à des patients décrits comme de plus en plus procéduriers, incite en effet les équipes à mettre en oeuvre une sorte de « principe de précaution » consistant à répondre à l'ensemble des demandes afin d'écarter tout risque.
b) Le recours aux urgences, une solution « de confort » pour une minorité de patients
Vos rapporteurs n'ignorent cependant pas l'existence de recours qui pourraient être qualifiés comme des solutions « de confort » . Si ce profil de patient est perçu par les soignants comme étant en augmentation, il demeure cependant loin d'être majoritaire, d'autant que les motivations du recours aux urgences sont souvent loin d'être univoques .
(1) La commodité de l'accès aux services des urgences est évoquée comme un motif de recours par certains patients
Dans le cadre de l'enquête nationale réalisée le 11 juin 2013, la Drees a pu recueillir des éléments d'information sur les motivations des patients à recourir aux urgences, retracées dans le graphique ci-dessous. Il est à noter que ces motivations peuvent être multiples, les deux tiers des patients interrogés ayant avancé au moins deux raisons.
Motifs de recours aux urgences avancés par les patients
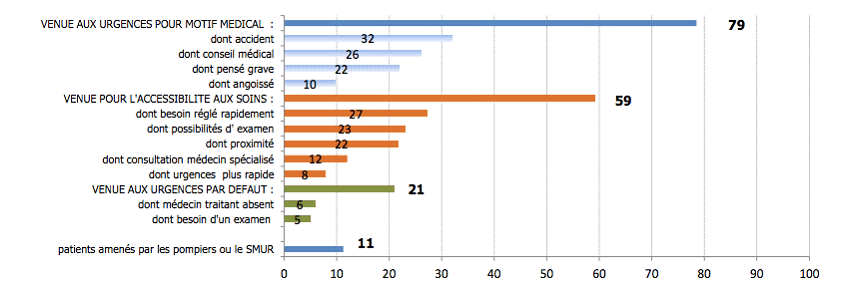
Source : Drees, Panorama des établissements de santé 2014
• Il faut avant tout relever que près de huit patients sur dix décrivent leur venue aux urgences comme « clairement décidée pour un motif médical », ce qui signifie qu'ils considèrent les urgences comme le lieu de soins médicalement le plus adapté à leur problème de santé - que cette adaptation soit réelle ou supposée.
Tandis qu'un tiers des patients s'est rendu aux urgences à la suite d'un accident, et 26 % des patients interrogés à la suite d'un conseil médical, 22 % d'entre eux indiquent ainsi qu'ils ont jugé leur situation grave, tandis que 10 % se déclarent « angoissés ».
• L'absence d'autre solution de prise en charge identifiée, principalement dans le parcours de médecine de ville, est par ailleurs avancée par un patient sur cinq . 6 % des personnes interrogées pointent l'absence de leur médecin traitant, et 5 % l'impossibilité d'obtenir rapidement un rendez-vous pour des examens complémentaires.
• 59 % des personnes interrogées, enfin, évoquent la commodité du recours aux urgences comme un motif de leur présence dans le service.
Parmi ces patients privilégiant l'accessibilité aux soins offerte par les urgences, 27 % mentionnent le besoin d'un règlement rapide de leur problème de santé, 23 % la possibilité de réaliser des examens complémentaires au sein du service, 22 % la proximité géographique de l'hôpital, et enfin 12 % l'accès offert à un médecin spécialiste.
Vos rapporteurs soulignent qu'il peut cependant être difficile de distinguer ces motivations de celles qui résulteraient de difficultés d'accès ou d'orientation dans le parcours de médecine de ville . De nombreux professionnels ont d'ailleurs souligné devant vos rapporteurs la satisfaction, voire le soulagement de certains patients de pouvoir bénéficier d'une prise en charge globale dans un délai somme toute raisonnable - qui n'excède en tout cas pas le temps qui pourrait être passé à obtenir des rendez-vous et à passer des examens équivalents en ville.
Au total, s'ils existent bel et bien, les recours motivés par de strictes raisons de convenance personnelle apparaissent largement minoritaires . Seules 3 % des personnes interrogées relèvent la prise en charge en dehors des horaires de travail comme l'une des raisons ayant présidé à leur venue, tandis que 2 % énoncent la « gratuité » des services d'urgence.
(2) Une évolution sociétale valorisant l'immédiateté de l'accès aux soins
Vos rapporteurs soulignent cependant que la perception des équipes soignantes ne corrobore pas nécessairement ces résultats statistiques . S'il est indéniable que ceux-ci fournissent des informations extrêmement précieuses, il n'est pas inintéressant de les confronter aux évolutions perçues par les professionnels de terrain.
• Plusieurs praticiens entendus par vos rapporteurs ont en effet souligné une modification importante dans le profil et les demandes des patients reçus aux urgences, qui se trouvent de plus en plus souvent dans une quête d'immédiateté - cette évolution correspondant par ailleurs à une évolution sociétale de fond. Ces patients souhaitent ou obtenir une réponse rapide à une question de santé, ou être pris en charge à l'horaire qui leur convient, ou encore pouvoir effectuer l'ensemble de leurs examens au même endroit et au même moment, quitte à attendre plusieurs heures pour cela.
Face à ce type de demande consumériste , qui entretient la confusion entre situation d'urgence et volonté d'obtenir une réponse médicale dans un délai resserré, il est indéniable que les services d'accueil des urgences, qui offrent une réponse complète en quatre à cinq heures, présentent une attractivité notable. De ce point de vue, l'excellence du service public de l'accueil des urgences est aussi ce qui fait sa faiblesse !
La fréquentation des services d'urgences pour raisons de convenance personnelle serait par ailleurs un phénomène commun à l'ensemble des pays occidentaux, selon l'étude de l'OCDE précitée.
• Contrairement aux résultats de l'enquête conduite par la Drees, les professionnels estiment quasi unanimement que l' absence d'avance de frais , perçue (à tort !) comme une forme de gratuité des soins par les patients, joue un rôle important dans le choix du recours aux urgences.
• Plusieurs professionnels ont également mis en avant une difficulté excessive des personnes à gérer l'angoisse associée à la maladie ou à la douleur , notamment lorsque des enfants sont concernés.
Ainsi, selon un responsable d'un service des urgences pédiatriques, trois quarts des passages dans ce type de services correspondraient en réalité à une « fonction dispensaire », du fait de l'incapacité des parents à gérer des situations considérées comme sans gravité particulière par les soignants (notamment en cas de fièvre). Cette incapacité résulterait en partie d'une absence de connaissance et donc d'éducation thérapeutique.
De ce point de vue, les services d'urgences se trouvent par ailleurs en première ligne pour gérer les mouvements massifs résultant d'une inquiétude sociale face à une menace sanitaire. Les professionnels ont notamment pu le constater au moment des préoccupations liées au virus Ebola ou encore à la grippe H1N1.
c) Face à ces tendances de fond, donner les moyens aux services des urgences d'accueillir l'ensemble des demandes
Face à ces évolutions, plusieurs des professionnels entendus par vos rapporteurs ont plaidé pour un changement de regard sur la mission des services d'urgences, ainsi que pour la mise en place de solutions pragmatiques à court terme pour gérer l'afflux de patients et la diversification des demandes.
Il est indéniable que de profondes modifications de notre système de santé sont nécessaires pour limiter au maximum la part des urgences réellement évitables. Quelle que soit la qualité de notre système de prise en charge des urgences, cela ne signifie pas qu'il doive absorber l'ensemble des soins non programmés, d'autant que son fonctionnement est coûteux . Vos rapporteurs soulignent cependant que ces modifications devront passer par un réaménagement en profondeur de l'organisation des soins de ville comme des soins hospitaliers, qui ne pourra être envisagé que sur le temps long. La majorité des passages décrits comme inutiles s'expliquent en effet par l'insuffisance de l'offre existant en amont (notamment s'agissant de la médecine de ville) et en aval (faible disponibilité de lits dans les services spécialisés, manque de solutions de prise en charge pour les personnes âgées et les personnes handicapées).
En attendant, ainsi que l'ont rappelé plusieurs des chefs de service auditionnés, la prise en charge efficace de l'ensemble des personnes qui se présentent aux urgences constitue un élément important de l'excellence du système sanitaire français, en ce qu'elle garantit une certaine sécurité sanitaire à l'ensemble de la population. En d'autres termes, il importe de considérer les structures d'urgence comme une solution face à l'évolution des demandes de soins de la population, et non pas seulement comme un problème à résoudre .
Selon les professionnels, la véritable question qui se pose de manière opérationnelle pour les prochaines années est dès lors celle de l'organisation et des moyens permettant de répondre à l'ensemble des demandes adressées au service public.
C'est pourquoi vos rapporteurs estiment indispensable, face à l'évolution de fait de l'activité et des missions des services d'urgences, qui semble correspondre à une tendance sociétale de fond, de donner aux urgentistes et aux professionnels paramédicaux l'ensemble des outils nécessaires pour assurer, avec le maximum d'efficacité et de sécurité pour les patients, le « juste soin » 26 ( * ) pour tous les types d'urgence.
C'est le sens des propositions formulées par vos rapporteurs dans la suite du présent rapport, qui entendent à la fois ouvrir des pistes pour répondre aux dysfonctionnements du système de soins dont les urgences ne sont que le miroir, et fournir des réponses pragmatiques aux difficultés aujourd'hui rencontrées par les équipes.
II. LES SERVICES D'ACCUEIL DES URGENCES OFFRENT UNE RÉPONSE INADAPTÉE AUX CARENCES DE LA MÉDECINE DE VILLE
Vos rapporteurs ont relevé, chez les professionnels des urgences entendus, le sentiment largement partagé de subir les conséquences de dysfonctionnements extérieurs à leur service , notamment s'agissant, en amont, de l'organisation de la médecine de ville. En d'autres termes, l'évolution des modes d'exercice libéraux ne permet plus de répondre à l'ensemble des demandes, qui se reportent de ce fait sur les urgences hospitalières.
Auditionnés par vos rapporteurs, les médecins de ville ont quant à eux reconnu, par la voix de leurs syndicats, un certain « désengagement » des professionnels libéraux quant à la prise en charge des soins non programmés . Ce désinvestissement serait en partie consécutif à la fin de l'obligation individuelle de garde, décidée en 2003, et résulterait également des nouveaux choix d'organisation privilégiés par les médecins libéraux.
Il en résulte que le périmètre de compétence des services d'urgences se trouve a priori illimité : en pratique, ils prennent en charge l'ensemble des soins que la médecine de ville ne peut ou ne veut plus assurer.
Il ne fait cependant pas de doute que la médecine de ville peut et doit prendre sa part des soins non programmés - non pas seulement dans le but de désengorger les urgences, mais avant tout afin d'améliorer le parcours et le suivi des patients . Il semble d'ailleurs que les professionnels libéraux en soient demandeurs, à la condition de pouvoir répondre aux demandes dans des conditions satisfaisantes.
Vos rapporteurs se sont ainsi intéressés à la manière de donner aux professionnels de ville les moyens d'assurer leurs missions tant de continuité que de permanence des soins , en examinant la possibilité de proposer au patient, dans l'un et l'autre cas, une alternative au recours aux urgences.
Une telle évolution permettrait en outre de contourner le risque de création d'un appel d'air qui pourrait découler de l'allocation de moyens supplémentaires aux services d'urgences, pointé par plusieurs des acteurs entendus. Vos rapporteurs estiment que l'amélioration du fonctionnement des urgences doit aller de pair avec un renforcement de l'interface entre la ville et l'hôpital , et notamment de la régulation médicale.
A. LA CONTINUITÉ DES SOINS DE VILLE REMISE EN QUESTION
1. L'évolution des modes d'exercice libéral ne permet plus de répondre à l'ensemble des demandes
a) Les demandes de soins non programmés ne sont pas absorbées par les cabinets libéraux
• Les statistiques collectées par la Drees comme par les observatoires régionaux des urgences (ORU) font apparaître que la majeure partie des passages aux urgences a lieu aux horaires d'ouverture des cabinets de ville .
Selon la Cour des comptes, 43 % des passages aux urgences relèvent d'une simple consultation médicale, et 35 % auraient pu obtenir une réponse auprès d'un médecin généraliste.
La Cour des comptes a souligné devant vos rapporteurs que l'on ne pouvait pas pour autant parler d'un « réflexe » vers les urgences de la part de nos concitoyens : on retrouve en effet parmi les patients des services un pourcentage important de personnes ayant entamé un parcours de soins en médecine libérale, et qui, n'y ayant pas trouvé de réponse (ou alors une réponse jugée inadaptée, s'agissant par exemple des délais de rendez-vous) se tournent vers les services d'accueil des urgences. Selon l'étude de la Drees, près d'un tiers (32 %) des patients accueillis ont fait des démarches auprès de professionnels de santé dans les 24 heures précédant leur arrivée au service , le plus souvent auprès d'un médecin (76 % de ces patients).
L'association SOS Médecins, dont le coeur de métier résidait traditionnellement dans les prises en charge complémentaires de celles du médecin traitant, c'est-à-dire le soir et le week-end, a enfin indiqué que son activité tendait de plus en plus à se déployer en continu pour faire face à l'accroissement de la demande de soins non programmés. Les pics d'appel interviennent ainsi entre 8 heures et 10 heures et entre 17 heures et 20 heures - soit avant et après les journées de travail, mais aux horaires d'ouverture des cabinets libéraux. Au total, l'activité de continuité des soins de l'association a augmenté de 35 % sur les quatre dernières années .
• Ces statistiques sont corroborées par le témoignage des soignants des urgences quant à l'évolution de leur exercice, qui indiquent que la part de leur activité consacrée à des actes relevant de la permanence ou de la continuité des soins est bien plus importante que celle consacrée à la prise en charge de l'aigu. Ce glissement de l'activité des services de la médecine d'urgence vers une plus grande part de médecine de premier recours est mis en avant par l'ensemble des acteurs entendus.
Il existe donc un phénomène de vases communicants entre la (non) prise en charge des soins non programmés par les médecins de ville, et celle assurée par les services d'urgences - et ce en dépit de l'activité soutenue des cabinets de ville. Ainsi, l'une des raisons expliquant l'engorgement des services d'urgences par les malades touchés par l'épidémie de grippe de l'hiver 2016 réside dans la fermeture pendant les vacances de Noël de certains cabinets libéraux, qui avaient auparavant assuré la prise en charge de la grande majorité des malades touchés par l'épidémie.
Le Dr Marc Giroud, dans son intervention précitée, l'exprime en ces termes : « L'urgentiste ne revendique pas toute la demande, mais il accepte, sans limite, tous les patients qui arrivent dans son service. Cette patientèle est donc constituée d'urgences vraies mais aussi d'une demande ne trouvant pas d'offre. Cette demande devient donc de l'urgence. Cela constitue une problématique d'amont. Un bon exemple est la période de Noël. Il y a, d'année en année, une augmentation des visites dans les services d'urgences. Les pathologies n'ont pas pourtant pas changé. C'est l'offre de ville qui rétrécit. »
b) Les nouveaux modes d'exercice des professionnels libéraux ne sont pas organisés pour répondre à l'urgence
Le terme de « désengagement » des médecins libéraux face à l'urgence, utilisé par plusieurs des acteurs entendus par vos rapporteurs, renvoie en réalité au développement des nouveaux modes d'exercice privilégiés par les nouvelles générations de professionnels libéraux .
Ceux-ci sont largement connus et documentés, et viennent s'ajouter à l'évolution naturelle de la démographie médicale : généralisation des consultations sur rendez-vous, raréfaction des visites à domicile, allongement des délais de rendez-vous, poursuite de la désertification médicale, réduction du temps d'exercice et progression du temps partiel, densité de l'activité en cabinet pendant la journée et complexité du parcours de soins en ville expliquent que les demandes de soins d'urgences et non programmés ne puissent pas toujours trouver de réponse auprès des professionnels de ville.
Au total, le modèle du médecin de famille aux horaires extensifs, dont une large part de l'activité était consacrée aux visites à domicile, a vécu, sans que l'évolution du numerus clausus n'ait anticipé ce basculement . Cette évolution semble parfois mal vécue par certains praticiens des urgences, qui jugent sévèrement les pratiques consistant à se décharger sur les services d'urgences des cas jugés trop lourds ou trop complexes (notamment dans le cas de polypathologies), ou survenant à des horaires peu commodes (juste avant la fermeture du cabinet). Selon certains des professionnels auditionnés, de telles pratiques, dont vos rapporteurs n'ont pu évaluer l'étendue, remettent en cause la traditionnelle complémentarité de l'exercice de ville et de l'exercice hospitalier .
Le cas de la pédiatrie médicale offre une illustration très parlante de la non organisation d'un bon nombre de cabinets de ville pour accueillir les soins non programmés. Selon les responsables de services d'urgences pédiatriques entendus par vos rapporteurs, cette situation est due à la fois à l'insuffisance numérique des pédiatres exerçant en ville pour faire face aux épidémies ou à un volume important de demandes de prise en charge en urgence, et aux horaires d'ouverture des cabinets, qui ne permettent pas aux familles d'y conduire leurs enfants à l'issue d'une journée de travail.
Il en résulte une particulière concentration des passages aux urgences pédiatriques entre 18 heures et 22 heures, les familles n'ayant alors pas d'autre ressource que de se tourner vers l'hôpital, d'autant que les maladies infantiles suscitent souvent des angoisses importantes chez les parents.
2. Fluidifier l'accueil des soins non programmés par les praticiens de ville
Face à ces constats, il apparaît indispensable de développer l'offre de ville pour la prise en charge en journée des soins non programmés .
Vos rapporteurs estiment que les évolutions à mettre en oeuvre en ce sens devraient à la fois permettre un rééquilibrage de l'accueil de ces soins entre les services d'urgences et la médecine de ville, et assurer une meilleure reconnaissance du rôle des professionnels de ville dans ce cadre - rôle dont ils sont au demeurant demandeurs, à condition toutefois de pouvoir l'exercer dans de bonnes conditions.
Ils proposent en ce sens deux actions à mettre en place à court terme , sans ignorer qu'une large partie de la solution au problème résiderait dans une réorganisation plus profonde de la médecine libérale (développement des transferts de tâche et des coopérations entre professionnels de santé, inscription de la continuité des soins dans le cadre des nouvelles communautés professionnelles territoriales de santé (CPTS), etc .), qui paraît cependant excéder le champ de cette seule mission.
a) Mieux valoriser la prise en charge des soins non programmés par les médecins libéraux
• Une première piste, explicitement énoncée par les professionnels libéraux, et mise en avant par plusieurs des acteurs entendus par votre mission, réside dans la meilleure valorisation financière de l'accueil des soins non programmés par les praticiens médicaux exerçant en ville .
Cette préconisation figure par ailleurs dans le rapport Grall précité, qui recommande d' « inciter les médecins libéraux à recevoir de façon imprévue pendant les horaires de consultation en créant une lettre clé spécifique ».
• Les pouvoirs publics ont déjà commencé à s'emparer du sujet , en mettant en place une incitation financière à destination des médecins libéraux pour le développement d'une prise en charge rapide et non programmée.
Cette incitation est cependant mise en oeuvre de manière plus timide que la préconisation formulée par le rapport Grall. Dans le cadre de la dernière convention médicale du 26 août 2016, la caisse nationale d'assurance maladie (Cnam) s'est ainsi engagée à verser une majoration d'urgences aux médecins traitants et correspondants qui effectueraient une prise en charge non programmée dans deux cas :
- une majoration de 15 euros pour les médecins correspondants qui reçoivent sous 48 heures un patient adressé par son médecin traitant (MCU), à laquelle correspond une majoration de 5 euros pour le médecin traitant ayant adressé le patient (MUT) ;
- une majoration de 15 euros pour la prise en charge par le médecin traitant d'un de ses patients à la suite d'une demande du centre de régulation médicale des urgences (MRT).
On comprend bien qu'il s'agit d'impliquer les médecins de ville dans l'accueil des soins non programmés, en raccourcissant le délai de prise en charge et en améliorant le chaînage entre les praticiens. Vos rapporteurs s'interrogent cependant sur l'efficacité de ces mesures, qui ont certes le mérite de s'inscrire dans le dispositif du parcours de soins, mais qui pourraient se révéler inopérantes face à certains profils de patients. Il semble que dans certains cas, le développement de plages de rendez-vous non programmés constitue une solution plus efficace, afin de répondre à l'exigence d'immédiateté souvent à l'oeuvre dans le recours aux urgences. Vos rapporteurs n'ont cependant pas pu obtenir de données précises auprès de la Cnam quant au bénéfice attendu de ces mesures incitatives.
• Vos rapporteurs insistent par ailleurs fortement
sur la
nécessité de mieux valoriser les visites à
domicile
,
toujours indispensables à certaines
catégories de la population, mais de moins en moins pratiquées
par les professionnels
.
Selon la Drees, la part des visites dans le nombre total d'actes pratiqués par les médecins libéraux est en diminution régulière et marquée depuis une dizaine d'années : elles représentaient 14 % de leur activité en 2005, 12 % en 2010 27 ( * ) , et 10 % en 2013 28 ( * ) . Ces moyennes masquent cependant d'importantes disparités selon les praticiens et leur zone d'exercice : un médecin sur cinq consacre moins de 2 % de son activité de consultation aux visites, tandis que celles-ci représentent plus de 20 % de leurs consultations pour 14 % des médecins.
Pourtant, la permanence d'un recours aux associations de permanence de soins effectuant des déplacements à domicile, comme par exemple SOS Médecins, tend à démontrer que les patients continuent d'être demandeurs de visites . Ce constat pourrait être d'autant plus vrai dans le contexte d'un développement croissant des prises en charge ambulatoires, qui ont pour contrepartie un accroissement du besoin de suivi à domicile.
|
Proposition : Créer une lettre clé spécifique pour les consultations non programmées prises en charge par les médecins libéraux, et mieux valoriser les visites à domicile effectuées par les médecins généralistes. |
b) S'appuyer davantage sur les centres de santé
Les auditions conduites par vos rapporteurs ont par ailleurs permis de constater que les centres de santé pouvaient offrir une complémentarité intéressante à la médecine de ville pour la prise en charge des soins non programmés .
Le mode de fonctionnement des quelques 1 600 centres de santé répartis sur le territoire national semble en effet p ouvoir répondre aux nouveaux besoins de la population , qui paraissent évoluer vers une demande de structures d'exercice collectif (qui autorisent ainsi une prise en charge coordonnée rapide), observant une large amplitude horaire, et dotées d'un équipement technique minimal (qui permet de faire réaliser la majeure partie des examens disponibles en un même lieu). Cette offre de soins de premier recours est par ailleurs facilement accessible d'un point de vue financier, dans la mesure où les centres de santé sont tarifés en secteur 1 et appliquent le tiers payant.
L`accord national du 8 juillet 2015 prévoit que les horaires des centres de santé doivent permettre d'assurer la continuité des soins , en indiquant que « les horaires d'ouverture couvrent toute la période de recours aux soins non incluse dans le dispositif de permanence des soins ambulatoires » ; ces structures fonctionnent donc en principe entre 8 heures et 20 heures, ainsi que le samedi matin.
Il a par ailleurs intégré dans le socle des conditions encadrant le fonctionnement des centres de santé l'obligation d'accueillir les demandes de soins non programmés , en prévoyant que « le centre de santé est organisé de telle sorte que les professionnels de santé y exerçant reçoivent chaque jour ouvré les patients ayant besoin de soins non programmés ».
Les centres de santé peuvent en outre participer à la permanence des soins ambulatoires (PDSA) , en bénéficiant à ce titre d'une rémunération adaptée. L'accord national prévoit en effet que « dans le cadre de son exercice salarié, le médecin du centre de santé peut participer au dispositif de la permanence des soins ambulatoires » ; « le médecin salarié du centre de santé participant au dispositif est mentionné sur le tableau de permanence des soins et est inscrit sur le tableau tenu par le conseil départemental de l'Ordre des médecins. Le centre de santé perçoit à ce titre une rémunération forfaitaire fixée dans le cadre du cahier des charges défini par l'ARS ». Certains centres de santé prennent même la forme de maisons médicales de garde (MMG) aux horaires de la PDSA.
Ce mode de fonctionnement apparaît particulièrement intéressant, dans la mesure où il permet de ne pas multiplier les interlocuteurs, et ainsi d'assurer un parcours de soins simplifié du patient pour tout type de demande de soins. Vos rapporteurs estiment dès lors envisageable d'étendre les horaires d'ouverture des centres de santé afin d'assurer en continu l'accueil d'une part de soins non programmés.
Selon les témoignages recueillis par vos rapporteurs, plusieurs éléments font cependant encore obstacle au développement des centres de santé . Il apparaît en premier lieu que, en l'absence de directive nationale sur ce point, l'aide apportée aux centres de santé par les agences régionales de santé (ARS) est très variable selon les régions et les personnes concernées. Il serait en second lieu très difficile d'implanter des centres de santé en zone rurale, où ils n'existent d'ailleurs que peu, et où ils pourraient pourtant utilement répondre aux demandes de soins programmés ou non des populations.
|
Proposition : Renforcer le maillage du territoire en centres de santé et assurer leur ouverture plus large à l'accueil des urgences, notamment par l'extension de leur amplitude horaire. |
B. LA PERMANENCE DES SOINS : UNE ORGANISATION CONFUSE CONTRIBUANT AU REPORT DES PATIENTS SUR LES URGENCES HOSPITALIÈRES
• En application de l'article L. 6314-1 du code de la santé publique, la permanence des soins ambulatoires (PDSA) est une mission de service public assurée par les médecins de ville en lien avec les établissements de santé. Reposant sur le volontariat des médecins , elle couvre les plages horaires correspondant aux heures de fermeture des cabinets libéraux et des centres de santé (soit, globalement, le soir et la nuit de 20 heures à 8 heures, les week-ends et les jours fériés).
La permanence des soins en médecine ambulatoire repose par ailleurs sur une régulation préalable à l'accès au médecin de permanence . Cette régulation des appels peut être assurée soit par des centres hospitaliers de régulation (Samu-Centre 15), soit par des centres libéraux de régulation interconnectés avec le Samu-Centre 15 (qui peuvent être gérés par des associations de permanence des soins, comme par exemple SOS Médecins).
La mise en place de cette organisation repose en pratique sur un cahier des charges régional établi par les agences régionales de santé (ARS), en lien avec les professionnels de santé.
• Cette organisation, qui résulte de la réforme de 2002 29 ( * ) , a déjà été très largement décrite comme insatisfaisante , notamment par la Cour des comptes 30 ( * ) et par l'Assemblée nationale 31 ( * ) . Sans donc procéder à une nouvelle analyse d'ensemble de cette politique, sur laquelle ils n'ont d'ailleurs pas conduit d'auditions spécifiques, vos rapporteurs se contenteront d'observer qu'elle pourrait être qualifiée d' « introuvable », tant elle a semblé concentrer les critiques et la perplexité des acteurs entendus .
Le dispositif actuellement en vigueur depuis maintenant quinze ans a pourtant fait l'objet d'aménagements successifs, au niveau législatif tout d'abord (loi de financement de la sécurité sociale pour 2003, et loi dite « HPST » de 2009 32 ( * ) ), mais également au travers de plusieurs décrets, des conventions médicales qui se sont succédé sur la période, ainsi que dans le cadre des textes assurant la déclinaison territoriale du dispositif. La dernière réforme en date est celle qui, en application de la loi « santé » de 2016 33 ( * ) , entend mettre en place un nouveau numéro d'appel pour la permanence des soins, distinct du 15.
Et pourtant, l'érosion continue du volontariat des médecins libéraux, le faible succès du modèle des maisons médicales de garde (MMG) comme et surtout la méconnaissance persistante du dispositif par le public, qui se tourne de ce fait vers les urgences, traduisent l'impasse dans laquelle semble aujourd'hui se trouver l'organisation de la PDSA.
Dans ce contexte, vos rapporteurs ont souhaité formuler des propositions ponctuelles et pragmatiques sur trois points critiques, qui pourraient faire l'objet de réformes à court terme : l'organisation et le financement des périodes de garde, le fonctionnement des maisons médicales de garde (MMG) ainsi que l'encadrement de la régulation médicale.
1. L'offre de soins fonctionnant aux horaires de la PDSA doit mieux répondre aux attentes des patients
a) Une mobilisation déclinante des professionnels de ville dans l'organisation de la PDSA
(1) Une érosion continue de l'attractivité de la permanence des soins pour les médecins
• La réforme dite « Mattei » de 2002 a mis fin au système de gardes reposant sur la responsabilité déontologique individuelle des médecins, pour lui substituer un système hybride, consistant en une obligation collective reposant sur le volontariat individuel des praticiens. En pratique, cette réforme a mis fin à l'obligation de garde (« tour de garde ») incombant aux médecins libéraux .
Le contexte de cette réforme fondamentale a été largement rappelé par la Cour des comptes dans son étude précitée. Elle est venue mettre fin à un mouvement de grève des gardes lancé en 2001, qui a donné lieu à un conflit long et sévère. Selon la Cour, les raisons de cette évolution « sont à rechercher dans l'explosion de la demande de soins, l'inégalité entre médecins généralistes, sur qui la garde, non rémunérée, reposait de fait exclusivement, et médecins spécialistes, les différences de situation entre les villes et les campagnes et l'aspiration, chez les nouvelles générations de médecins, à moins de contraintes ».
• Depuis lors, l'ordre des médecins n'a eu de cesse, dans son bilan annuel de la permanence des soins, d'alarmer les pouvoirs publics sur l'avenir de cette mission de service public.
En 2014, il constatait ainsi que si les missions liées à la PDSA étaient « globalement assurées par les médecins généralistes libéraux », le système tendait cependant à « s'épuiser » . Il pointait ainsi l'érosion continue du volontariat des praticiens ; le rapport de l'Assemblée nationale précité relève que le pourcentage des volontaires dans l'ensemble des effectifs de généralistes ne reste supérieur à 60 % que dans les deux tiers des départements en 2013, contre 85 % d'entre eux en 2005. L`enquête de l'ordre des médecins pour 2016 soulignait une nouvelle baisse du nombre de médecins volontaires.
Selon l'ordre, cette tendance résulte à la fois de l'évolution de la démographie médicale, de la densité des tâches effectuées par les praticiens durant la journée, de la faiblesse des nouvelles installations en exercice libéral, de la surcharge de travail administratif ressentie par les médecins, ainsi que et surtout de la faible attractivité de l'exercice en permanence des soins. Celui-ci ne permettrait en effet de ne réaliser qu'un faible nombre d'actes, tandis que la rémunération des astreintes est régulièrement dénoncée comme étant insuffisante.
Ce mouvement n'a pu être enrayé par les resectorisations successives des territoires de garde, dont le nombre est passé de 2 834 en 2005 à 1 764 en 2013, dans le but affiché de diminuer leur nombre et donc le nombre de volontaires nécessaires. Selon Catherine Lemorton, cette diminution a au contraire contribué à renforcer la désaffection des médecins, qui se trouvaient dès lors « chargés de couvrir des pans du territoire de plus en plus grands avec une relation de proximité progressivement distendue ».
• Cette situation pose un problème majeur : ainsi que l'a exprimé Jean-Yves Grall lors de son audition par vos rapporteurs, il paraît à la fois difficile et non souhaitable de bâtir une politique publique sur l'aléa que constitue le volontariat individuel des médecins .
Il ne paraît pour autant ni possible ni souhaitable de rétablir l'obligation de garde . Outre qu'une telle mesure serait politiquement et pratiquement difficile à mettre en oeuvre compte tenu de l'évolution des modes d'exercice, le faible nombre d'appels reçus et d'actes pratiqués entre minuit et huit heures 34 ( * ) , période pendant laquelle les patients se tournent plutôt vers les services d'urgences, rend parfois difficilement justifiable la mobilisation de la ressource médicale.
(2) Des évolutions marginales de la PDSA sont possibles à court terme
En attendant donc une réforme majeure, peut-être à venir, de l'architecture et de l'organisation de la permanence des soins ambulatoires (PDSA) permettant de clarifier la situation, les entretiens conduits par vos rapporteurs ont permis de faire émerger deux pistes d'évolution largement partagées par les professionnels.
• Il paraîtrait intéressant, en premier lieu, d'assouplir les horaires de la permanence des soins au-delà de ceux imposés par le code de la santé publique. L'article R. 6315-1 précise en effet que la mission de permanence des soins a pour objet de répondre aux besoins de soins non programmés tous les jours entre 20 heures et 8 heures, les dimanches et jours fériés de 8 heures à 20 heures, ainsi que, en fonction des besoins de la population, le samedi à partir de midi, le lundi lorsqu'il précède un jour férié, et enfin le vendredi et le samedi lorsqu'ils suivent un jour férié.
Or, il semble que des besoins existent dans les faits le samedi matin tant pour l'effection que pour la régulation, compte tenu de la fermeture de la majeure partie des cabinets libéraux sur cette plage horaire . Le centre 15 de Lille, en particulier, a indiqué qu'il lui serait extrêmement précieux de pouvoir mobiliser les médecins libéraux dès le samedi matin et non pas seulement à midi, au regard du volume d'appels reçus.
La mise en place de plages de régulation le samedi matin, voire d'effection, constitue du reste déjà une réalité constatée par l'enquête annuelle de l'ordre des médecins pour 2016. Celle-ci relève que des plages de régulation du samedi matin sont mises en place chaque année « pour répondre à un besoin réel lorsque les cabinets médicaux sont fermés ». L'ouverture du samedi matin dépend cependant de chaque ARS.
D'une manière plus générale, vos rapporteurs estiment qu'il n'y a guère de sens à faire porter les horaires de la PDSA sur une partie seulement du week-end, ce qui peut contribuer à entretenir la confusion de la population sur l'organisation de ce dispositif . Il a par ailleurs été indiqué que cette limitation allait à l'encontre de plusieurs initiatives de terrain visant à un fonctionnement en continu en fin de semaine.
|
Proposition : Élargir les horaires de la permanence des soins ambulatoires (PDSA) au samedi matin. |
• Afin d'inciter les patients à se tourner vers la permanence des soins ambulatoires, il a par ailleurs été recommandé par les professionnels libéraux de mettre en place une exonération totale du ticket modérateur aux horaires de la PDSA.
Compte tenu des débats existant autour de l'aspect financier des motivations des patients se tournant vers les urgences, vos rapporteurs ne voient pas d'opposition à ce qu'une telle mesure puisse être expérimentée.
|
Proposition : Expérimenter une exonération totale du ticket modérateur pour l'ensemble des patients s'adressant à un professionnel de ville aux horaires de la permanence des soins ambulatoires (PDSA). |
b) Les maisons médicales de garde n'offrent pas pour l'heure de réponse alternative satisfaisante
(1) Une formule a priori intéressante, qui ne parvient cependant pas à se développer largement
• Aux termes de la circulaire de la DGOS du 23 mars 2017, les maisons médicales de garde (MMG) sont « des lieux fixes déterminés de prestation de médecine générale, fonctionnant uniquement aux heures de la permanence des soins et assurant une activité de consultation médicale non programmée ».
La formule paraît a priori intéressante. La Cour des comptes, dans son étude précitée sur la permanence des soins, relève d'ailleurs plusieurs avantages à ces structures par rapport à l'astreinte telle que traditionnellement réalisée en cabinet médical : elle souligne notamment que les infrastructures et l'équipement dont disposent la MMG permettent une meilleure prise en charge des patients, ce qui contribue par ailleurs à « créer une dynamique de mobilisation des médecins pour la permanence des soins ». Cette organisation permet en effet aux professionnels de bénéficier d'un tour de garde moins fréquent, d'un exercice en réseau, et d'une activité plus importante. Le caractère fixe de la maison de garde doit par ailleurs lui permettre d'être mieux identifiée par les patients.
Surtout, lorsqu'elles sont proches d'un service d'urgences, voire accolées à un établissement de santé, les MMG peuvent accueillir en toute sécurité les patients dont l'état de santé ne requiert a priori pas la mobilisation des moyens hospitaliers , mais une simple consultation doublée, le cas échéant, d'actes techniques ne nécessitant pas d'équipement lourd.
En ce qu'elles peuvent ainsi devenir l'acteur privilégié de l'interface entre la ville et les services des urgences , le développement des MMG, considérées comme une « solution d'avenir », a fait l'objet d'un net consensus de la part des pouvoirs publics, et a notamment été encouragé par les dotations du fonds d'aide à la qualité des soins de ville (FAQSV) 35 ( * ) puis, à compter de 2007, du fonds d'intervention pour la qualité et la coordination des soins (FIQCS).
• En dépit de ces avantages indéniables, on observe une certaine stagnation du développement des MMG depuis leur apparition au début des années 2000 . La Cour des comptes a ainsi souligné devant vos rapporteurs que les dernières données disponibles laissaient voir un « essoufflement » dans la progression numérique de ces structures , dont l'évolution semble aujourd'hui tangenter une limite : on comptait ainsi 414 maisons médicales de garde en 2014.
Entendus par vos rapporteurs, les responsables des MMG parisiennes ont indiqué que la ville de Paris ne comptait que six structures, pour 8 394 consultations en 2016, et que leur nombre n'avait que très faiblement progressé au cours des dernières années.
(2) L'efficacité des maisons médicales de garde en débat
• Vos rapporteurs ont été frappés de constater que plusieurs des professionnels entendus ont fait part de leur scepticisme quant à l'efficacité de la formule des MMG, qui pourraient au total ne faire que déplacer, sans le résoudre, le problème de l'afflux de patients aux urgences.
Sans souscrire totalement à ce sévère constat, ils relèvent cependant plusieurs pistes d'explication au relatif insuccès des MMG - tout en soulignant que ces constats d'ordre général recouvrent des situations très différentes selon les structures, qui dépendent notamment de la personnalité des acteurs impliqués et de leurs relations, plus ou moins formalisées, avec les établissements hospitaliers.
Il semble, par exemple, que la formule des MMG du Val-de-Marne, où elles ont été constituées sous la forme de 12 services médicaux d'accueil initial (Sami), présente un fonctionnement globalement satisfaisant. Les médecins généralistes y assurent leurs gardes en lien avec la régulation du Samu-centre 15, les collectivités locales fournissant les locaux et assurant la prise en charge des personnels de sécurité.
• L' absence de plateau technique sinon complet, du moins étoffé, constitue tout d'abord un élément majeur 36 ( * ) . Il en résulte en effet que les examens de radiologie et de biologie, de même que les soins de traumatologie légère, et plus généralement tous les examens d'investigation, ne peuvent pas être pratiqués directement au sein d'une MMG. De ce point de vue, l'offre existant en MMG ne diffère pas de celle de la médecine de ville, et la visite doit être doublée d'un passage aux urgences en cas d'examen complémentaire à réaliser. Pour de nombreux patients, la visite dans une MMG ne peut donc constituer qu'un préalable à un passage aux urgences de toute façon nécessaire et qui se trouve dès lors retardé, ce qui n'est satisfaisant ni en cas de d'urgence avérée, ni lorsqu'il s'agit de dissiper une inquiétude.
• Plusieurs acteurs ont par ailleurs regretté le manque de collaboration entre les services d'urgences et les MMG .
Ce constat doit être d'emblée nuancé : certains établissements, comme l'hôpital Saint Joseph à Paris, ont mis en place des relations protocolisées avec la maison médicale de garde située à proximité, qui semblent rencontrer un certain succès.
Il est cependant permis de penser, à l'issue des travaux réalisés, que cet exemple n'est pas nécessairement illustratif de la majorité des situations, et que les réadressages des patients arrivant aux urgences vers les MMG demeurent très minimes .
Outre que cette pratique ne contribue en rien à résoudre le problème de l'engorgement des services d'urgences, elle prive les maisons de garde d'une source importante de patientèle, d'autant plus dommageable que les coûts de fonctionnement de ces structures sont souvent importants.
À l'exception notable de la MMG du 14 ème arrondissement, qui fonctionne en synergie avec le service d'urgences de l'hôpital Saint-Joseph précité, les représentants des MMG parisiennes ont ainsi présenté leur absence de contact avec les hôpitaux comme le principal point d'achoppement pour le développement de leur projet. Selon les informations transmises à vos rapporteurs, l'essentiel des patients des MMG parisiennes s'y rendent après un appel au centre 15 (10 à 12 % d'entre eux 37 ( * ) ) ou un passage par la pharmacie.
Deux raisons principales semblent pouvoir expliquer cette absence de coopération entre MMG et services d'urgences : en premier lieu, un élément financier , les hôpitaux n'ayant aucun intérêt au réadressage des patients du fait de leur mode de financement ; en second lieu, un problème de responsabilité , les professionnels chargés de l'accueil et de l'orientation craignant de laisser partir un patient dont l'état de santé pourrait in fine se révéler dégradé. Vos rapporteurs soulignent cependant que l'un et l'autre point pourraient être résolus, d'une part par une réforme du financement des services d'urgences 38 ( * ) , d'autre part par la conclusion de protocoles formalisés entre les services d'urgences et les MMG voisines - ce dernier point étant cependant fortement dépendant de la personnalité des acteurs impliqués.
En tout état de cause, les auditions conduites par vos rapporteurs ont fait ressortir que la formule qui apparaît comme la plus efficace et la plus pertinente est sans conteste celle dans laquelle la MMG se trouve adossée à l'hôpital et fonctionne, dans les faits, comme un circuit court . La proximité des structures permet en effet, dans le cadre d'un protocole prédéfini, à la fois un réadressage de la part du service d'urgences, et un transfert vers les urgences dans le cas où les ressources de la MMG ne suffiraient pas à régler la situation.
|
Proposition : Privilégier la proximité, voire l'adossement des maisons médicales de garde (MMG) à un service d'urgences, et encourager la conclusion de protocoles de réadressage entre les structures. |
• Plusieurs autres raisons ont été avancées par les professionnels entendus. Il semble en premier lieu que l'obligation d'effectuer l'avance des frais lors d'une consultation en MMG, tandis que le règlement des factures se fait de manière différée après une visite dans un service d'urgences, pourrait constituer un critère important pour certains patients.
|
Proposition : Généraliser le tiers-payant intégral dans l'ensemble des maisons médicales de garde (MMG). |
La méconnaissance des MMG par la population a également été pointée. Selon les responsables des maisons parisiennes, cette situation s'expliquerait en partie par l'amplitude horaire de leur fonctionnement, qui ne couvre pas l'intégralité de la période de la PDSA : il en résulte que ces structures ne sont que faiblement identifiables comme un moyen de recours. Elle découlerait également du manque de communication sur ce point auprès des citoyens, notamment de la part de l'ARS et des caisses primaires d'assurance maladie (CPAM).
La faiblesse de l'activité qui résulte de cet ensemble de raisons - en tous cas à Paris - entretient par ailleurs un cercle vicieux : il est peu attractif pour un médecin d'assurer une garde dans une MMG si celle-ci n'a que peu d'activité.
2. L'urgence d'un meilleur encadrement de la régulation médicale
a) En dépit de son caractère indispensable, la régulation médicale apparaît encore largement sous-employée
L'organisation de la PDSA repose sur le principe d'une régulation téléphonique préalable , qui s'analyse comme un acte médical individuel visant à définir la réponse optimale à apporter à une demande de soins non programmée . Le médecin régulateur, au terme d'un entretien avec le patient ou une personne se trouvant à ses côtés, peut ainsi délivrer un conseil médical, demander l'intervention d'un médecin de permanence, orienter le patient vers un service d'urgences, ou encore autoriser le déclenchement d'une équipe Smur. Elle peut être assurée par les centres 15 rattachés au Samu, par les médecins libéraux, ou encore par des associations de permanence des soins telles que SOS Médecins.
|
La régulation libérale effectuée par SOS Médecins L'association, en activité 24 heures sur 24 et 7 jours sur 7, reçoit chaque année 6 millions d'appels générant 3 millions d'actes (sous la forme de visites et de consultations). Ces actes sont tarifés dans les conditions du secteur 1 de la convention médicale, soit 82,50 euros pour une visite à domicile en période horaire de « nuit profonde », et 28 euros aux points fixes de consultation. 60 % de cette activité, soit 2,4 millions de dossiers, intervient aux horaires de la PDSA, 2 millions d'actes étant réalisés sur cette tranche horaire (dont 1,2 million de visites et 670 000 consultations). La régulation médicale est effectuée en première ligne par des assistants de régulation médicale (ARM) formés en interne aux protocoles de l'association. Selon les indications des responsables de l'association, il s'agit en majorité de personnels expérimentés avec peu de turn-over . Ce fonctionnement explique qu'il n'y ait pas nécessairement de colloque singulier avec un médecin régulateur, des indications pouvant être fournies par les ARM. Vos rapporteurs soulignent que l'activité professionnelle chez SOS Médecins, longtemps accessoire à une pratique libérale en ville, tend à devenir une forme d'exercice à part entière - au point que l'on pourrait poser la question de développer des maîtrises de stage dans ce type de structures. |
Il s'agit donc d'une fonction-clé dans l'organisation et la prise en charge des urgences , qui doit garantir à la fois le bon aiguillage des patients vers la réponse de santé optimale, ainsi que l'adéquation des prises en charge à la compétence de chacun des acteurs.
Selon les informations transmises par la DGOS, la régulation médicale constitue un outil précieux pour éviter les passages aux urgences non médicalement justifiés : dans la majorité des cas, la régulation, notamment libérale, se traduit en effet par un simple conseil téléphonique.
Le recours de la population à la régulation médicale a d'ailleurs largement augmenté au cours des dernières années. Selon le livre blanc édité par l'association Samu-Urgences de France, le nombre d'appels auprès du Samu-Centre 15 a crû de 10 % entre 2007 et 2014, pour atteindre 31 millions d'appels annuels à cette date.
Pour autant, la généralisation d'une régulation préalable systématique des demandes de soins d'urgences semble encore loin d'être une réalité . Si l'on observe une progression s'agissant de la régulation préalable des actes réalisés en période de PDSA (71 % d'entre eux étant régulés), la DGOS indique également que les deux tiers des patients qui se rendent aux urgences ne sont pas passés par une régulation préalable .
Selon la Cour des comptés, cette situation résulte de l'absence d'appropriation du dispositif par la population , en raison notamment de sa trop grande complexité : « c'est le fonctionnement de la régulation médicale qui est le plus opaque pour la population, alors qu'elle conditionne l'accès aux soins aujourd'hui » 39 ( * ) .
b) Une organisation à clarifier
(1) Une défiance quasi-unanime face à la mise en place du nouveau numéro 116 117 dédié à la PDSA
• Ainsi que la commission des affaires sociales du Sénat l'avait souligné lors de l'examen de la loi dite « santé » de 2016 40 ( * ) , un certain flou entoure l'organisation de la régulation médicale, qui obéit à plusieurs schémas selon les territoires , en fonction des décisions prises par les ARS.
Jusqu'à la loi de modernisation de notre système de santé, l'article L. 6314-1 du code de la santé publique prévoyait que la régulation téléphonique de la permanence des soins était accessible par trois types de numéros : un numéro de téléphone national commun avec celui de l'aide médicale urgente (le 15) ; les numéros des associations de permanence des soins disposant de plateformes d'appel interconnectées avec ce numéro national, comme par exemple SOS Médecins ; des numéros de régulations régionales et départementales à 10 ou 4 chiffres.
Plusieurs départements avaient cependant fait le choix de mutualiser les deux régulations de l'aide médicale urgente et de la permanence des soins ambulatoires sous le même numéro 15.
Cette situation de coexistence d'une multiplicité de numéros d'appel , qui plus est différents d'un département à l'autre, n'était évidemment pas satisfaisante, et nuisait bien entendu à la lisibilité de la permanence des soins.
La solution retenue par l'article 75 de la loi « santé » n'apparaît cependant guère meilleure. Le système adopté a certes mis fin à la coexistence des différents numéros de régulation régionale et départementale à quatre ou dix chiffres. Subsistent cependant trois numéros pour l'accès à une prise en charge non programmée : outre les numéros des associations de permanence des soins, qui continuent d'être joignables à leur propre numéro, le texte prévoit en effet que la régulation médicale est accessible est accessible gratuitement par un numéro national de permanence des soins (le 116 117 41 ( * ) ) ou par le numéro national d'aide médicale urgente (le 15).
Il revient au directeur de l'ARS de décider lequel est utilisé, étant précisé que, dans le cas où le numéro 15 a été retenu, l'accès à la régulation téléphonique de permanence des soins ambulatoires reste toutefois accessible par le numéro national de permanence des soins.
• L'ensemble des acteurs auditionnés par vos rapporteurs, dans une unanimité quasi-parfaite, ont regretté la mise en place du nouveau numéro 116 117 en raison de la confusion qu'elle apporte dans un paysage déjà peu lisible.
Il semble tout d'abord que cette réforme ait été très peu discutée et préparée avec les professionnels concernés ; le problème de l'absence de concertation préalable a été très largement dénoncé.
Surtout, pour les équipes ayant fait l'effort de mettre en place une régulation partagée avec les libéraux au centre 15, voire ayant lancé des campagnes de communication sur le sujet, cette modification ne peut en effet qu'être source de complexité supplémentaire.
Certains des professionnels entendus ont même évoqué une « erreur historique » à propos de cette décision, dans la mesure où elle enterrerait toute possibilité de mise en place d'un numéro unique d'urgence en santé 42 ( * ) .
Sans aller aussi loin, vos rapporteurs relèvent que la formule plébiscitée par les acteurs semble être celle d'une régulation mutualisée au sein d'un même lieu où coopèrent médecins libéraux et médecins du Samu, un tri préalable étant effectué par des assistants de régulation médicale (ARM) correctement formés, et accessible par un numéro unique autour duquel organiser la communication.
Ils ont en effet pu constater, à l'occasion de leurs différents déplacements sur le terrain, qu'un centre de régulation unique présente plusieurs avantages. Outre qu'il permet de décliner rapidement la palette des solutions adaptées à chaque cas particulier, grâce à la coopération de l'ensemble des acteurs concernés, les professionnels ont souligné que la population n'avait pas toujours suffisamment compétence pour définir a priori le circuit dont relève leur problème de santé. Cette solution présente dès lors l'avantage de la simplicité, de la lisibilité et de la sécurité pour les patients.
|
Proposition : Revenir sur la mise en place du numéro 116 117 pour l'accès à la régulation médicale de la permanence des soins. |
|
Proposition : Généraliser la mutualisation de la régulation médicale entre les équipes de l'aide médicale urgente et les professionnels libéraux. |
Vos rapporteurs relèvent enfin que la nécessité précédemment évoquée d'étendre au samedi matin les horaires de la PDSA, sur lesquels sont calqués ceux de la régulation médicale, a été largement soulignée par les professionnels opérant en centre 15 . Cet élargissement, qui pourrait même concerner les soirées à partir de 18 heures, devrait permettre de couvrir l'ensemble des plages de fermeture des cabinets. A terme, il pourrait même être envisagé d'assurer une régulation en PDSA 24 heures sur 24 afin de s'adapter aux nouveaux modes de vie, d'exercice et de recours à la médecine.
(2) Créer les conditions d'une bonne collaboration entre les professionnels exerçant au centre 15
Le succès de l'organisation d'un exercice collaboratif de la régulation médicale entre les médecins urgentistes hospitaliers et les professionnels libéraux nécessite toutefois que les conditions d'un exercice harmonieux soient réunies, ce qui n'est pas toujours le cas sur le terrain.
• En premier lieu, le bon fonctionnement de la régulation médicale suppose que les régulateurs puissent s'appuyer sur des effecteurs de terrain en nombre suffisant afin d'assurer une coopération rapide - ce qui n'est semble-t-il pas toujours une réalité.
• En second lieu, vos rapporteurs ont pu observer qu'il pouvait exister, en certains points du territoire, de fortes tensions s'agissant du financement et de la rémunération associés à l'activité de régulation médicale . Il apparaît tout d'abord que les professionnels hospitaliers et libéraux exerçant au sein d'une même structure de régulation ont parfois des niveaux de rémunération très significativement différents pour une même activité. Une clarification au plan national du financement de la permanence des soins serait ensuite sans doute très bienvenue, l'indemnisation des gardes et de la régulation médicale n'étant pas nécessairement harmonisée sur tous les territoires.
Si vos rapporteurs n'ont pu obtenir d'informations précises, globales et chiffrées sur ces différents points, la constance avec laquelle les différents interlocuteurs rencontrés ont abordé ces sujets laisse à penser qu'il s'agit de barrières importantes.
c) Une indispensable professionnalisation de l'assistance à la régulation médicale
• Le bon fonctionnement de la régulation médicale repose avant tout sur les assistants de régulation médicale (ARM), qui répondent aux appels vers le 15 ou le 112, et constituent donc les premiers maillons de la chaîne des secours d'urgence . Il leur revient notamment, sous la responsabilité du médecin régulateur, de procéder à une analyse immédiate du degré d'urgence de l'état des appelants et de transmettre les informations au médecin régulateur, d'assurer le suivi des interventions en cours, de guider des gestes de secourisme par téléphone, et parfois même de déclencher les secours médicaux en cas d'indisponibilité du médecin régulateur ou d'urgence vitale avérée, dans le cadre d'un protocole préétabli. Ils doivent également être capables d'apaiser l'angoisse des appelants.
Au terme de leurs travaux, vos rapporteurs estiment que la fonction d'ARM est insuffisamment valorisée et encadrée, en dépit de son importance cruciale. Il s'agit en effet d'un métier très difficile et extrêmement stressant, que l'on fait pourtant bien souvent exercer par des personnes manquant d'expérience, quand ce n'est pas tout simplement d'une formation initiale .
S'il existe deux établissements proposant une formation au métier d'ARM en France, qui dispensent un cursus sanctionné par un diplôme de niveau bac +1, celle-ci n'est cependant pas obligatoire pour l'exercice de la fonction . Les professionnels sont directement recrutés par les établissements de santé selon leurs propres critères. Selon les informations transmises à vos rapporteurs, ce recrutement intervient fréquemment comme une mesure de reclassement des paramédicaux de l'établissement rencontrant des difficultés dans leur exercice quotidien, auxquels seule une formation minimale est dispensée.
En outre, alors que la difficulté de la mission justifierait l'organisation d'un tutorat systématique au bénéfice des nouveaux professionnels, il est le plus souvent impossible à mettre en place en pratique du fait de la faiblesse des effectifs.
Selon les indications transmises par les responsables de services, le volume d'appels au centre 15 de Paris nécessiterait la présence d'au moins 45 ARM ; ils ne sont pourtant que 29. Ce sous-effectif chronique , que l'on retrouverait dans de nombreux départements, entraîne des délais de réponse très différents selon les centres de régulation : tandis que, dans certains d'entre eux, le but est de limiter le délai d'attente à moins d'une minute, il arriverait dans certaines agglomérations que le temps d'attente atteigne 7 à 8 minutes, ce qui est bien évidemment inacceptable en contexte d'urgence. Les responsables de service ont par ailleurs souligné qu'il est très difficile de remplacer un ARM en cas d'absence, ce qui contribue à déstabiliser périodiquement le fonctionnement des centres de régulation. L'ensemble de ces difficultés explique par ailleurs le turn-over important de ces professionnels .
• Alarmés par les constats faits sur le terrain, vos rapporteurs estiment indispensable de mettre en place dans les plus brefs délais une formation initiale standardisée d'au moins deux ans, sanctionnée par la délivrance d'un diplôme obligatoire pour l'exercice de la profession d'ARM .
Celle-ci devrait notamment inclure, outre une formation minimale aux gestes de premiers secours, des cours d'anglais, dans la mesure où un nombre non négligeable d'appels passés auprès des numéros d'urgence le sont par des personnes non francophones. Elle devrait également inclure des périodes de stage obligatoire d'au moins six mois.
|
Proposition : Mettre en place une formation initiale obligatoire et standardisée d'au moins deux ans, incluant des périodes de stage et sanctionnée par un diplôme qualifiant, pour l'exercice de la profession d'assistant de régulation médicale (ARM). |
3. Rendre le patient acteur de son parcours de soins
Il va de soi que l'ensemble des mesures proposées pour l'amélioration des prises en charge en amont des urgences ne pourront porter leurs fruits en l'absence d'implication des patients, qui plus est dans un contexte de démographie médicale contrainte et de moyens financiers limités pour les prochaines années.
C'est pourquoi la quasi-totalité des acteurs auditionnés ont évoqué l'impérieuse nécessité de mettre en place de mesures d'éducation et d'information de la population . L'objectif en serait de rendre les patients acteurs de leur parcours de soins et à même d'identifier les conditions d'un juste recours aux services d'urgences , sans quoi ceux-ci continueront à se substituer de facto à l'offre de soins de premier recours de ville.
• Il s'agirait, en premier lieu, de mieux informer les patients sur les solutions disponibles et à privilégier en cas de besoin de santé urgent , dans le cadre de la permanence comme de la continuité des soins. Une enquête TNS-Sofres de 2014 sur l'accès aux soins non programmés en Ile-de-France 43 ( * ) avait ainsi mis en évidence que plus d'un Francilien sur deux (54 % des personnes interrogées) ne savait pas quelle était la conduite à tenir en cas de problème de santé imprévu. Il semble par ailleurs que les patients soient peu au fait du fonctionnement des centres de santé et des maisons médicales de garde (MMG). D'une manière générale, les auditions conduites ont mis en évidence un fort manque de visibilité des acteurs de ville aux horaires de la PDSA .
La même étude avait mis en évidence une importante méconnaissance du fonctionnement de la régulation médicale , 66 % des personnes interrogées estimant que le numéro 15 était réservé aux cas les plus graves. Alors que plusieurs campagnes d'information visant à communiquer sur le rôle des centres 15 aux horaires de la PDSA ont été conduites dans plusieurs régions 44 ( * ) , vos rapporteurs soulignent ici encore que la mise en place du numéro 116 117 serait un facteur supplémentaire de complexification et de confusion pour les patients.
• Il s'agirait, en second lieu, de donner à la population des outils pour savoir réagir en cas de problème de santé , plusieurs des acteurs entendus ayant pointé une tendance à l'inquiétude excessive de la part des patients, qui entraîne un réflexe vers les urgences. Ce phénomène a notamment été souligné par les professionnels de la pédiatrie, selon lesquels les parents auraient tendance à considérer tout état fébrile comme un signe de gravité.
De ce point de vue, les actions de prévention et d'éducation ne relèvent pas nécessairement d'une campagne d'information nationale, mais simplement du développement de la prévention lors d'une consultation médicale , notamment auprès d'un pédiatre. Vos rapporteurs soulignent que les assistants maternels comme les personnels de crèche devraient par ailleurs recevoir une formation renforcée sur ce point.
|
Proposition : Renforcer l'information des patients sur les acteurs de la permanence et de la continuité des soins, ainsi que l'éducation des personnes sur la conduite à tenir en cas de problème de santé inopiné (s'agissant notamment des parents, des assistants maternels ou encore des personnels de crèche), dans le cadre d'une politique de prévention. |
III. LES SERVICES DES URGENCES, PORTE D'ENTRÉE DE L'HÔPITAL ET SERVICES À PART ENTIÈRE
• De même qu'une partie du flux des patients arrivant en service d'urgences résulte des insuffisances de l'offre de ville, certaines des difficultés rencontrées par les services reflètent les problèmes de l'organisation hospitalière . Le Pr Carli, dans son rapport consacré à l'aval des urgences 45 ( * ) , constate ainsi que « la saturation des urgences est avant tout un problème de l'établissement de santé. Elle est le plus souvent la conséquence et non la cause d'un défaut d'organisation de l'établissement ».
Vos rapporteurs ont pu constater, au cours des auditions conduites comme de leurs déplacements sur le terrain, que les urgences hospitalières étaient souvent considérés comme des services « à part » dans les établissements . Selon Marc Giroud, ancien président de l'association Samu-Urgences de France 46 ( * ) , cette dichotomie entre les services d'urgences et les services spécialisés - qui se traduit jusque dans le langage, ceux-ci étant parfois désignés sous le vocable de « services des étages » - s'expliquerait en partie par la polyvalence des urgences, qui constituerait « une étrangeté dans un monde hospitalier construit par et pour les spécialistes ».
Cette place à part des urgences dans les établissements se traduit bien souvent par un certain isolement du service au sein de l'hôpital, et surtout par un manque important de communication entre les différents services hospitaliers . Cette situation est particulièrement dommageable dans la mesure où les services d'urgences constituent un point d'entrée majeur vers les services spécialisés, de sorte que le devenir des patients des urgences en aval de la prise en charge est nécessairement l'affaire de tous. Vos rapporteurs ont pourtant été frappés de constater que le déplacement rapide de médecins des services spécialisés dans les services d'urgence, lorsqu'il est pourtant nécessaire, a parfois été signalé comme un progrès notable et un motif de satisfaction de la part des encadrants !
• Il apparaît dès lors indispensable de faire des services d'urgences non plus des services à part, mais bien des services à part entière .
Vos rapporteurs sont bien conscients qu'un tel changement de culture ne dépend pas seulement des réformes ou des moyens qui pourraient être mis en oeuvre, mais découle également et avant tout de la bonne volonté de l'ensemble des acteurs impliqués (équipes soignantes, chefs de service, directeurs d'établissement, personnels des ARS) pour faire que l'hôpital vive ensemble .
Il semble cependant que certaines mesures organisationnelles simples , dont vos rapporteurs ont pu observer le succès dans certains des établissements visités, puissent permettre d'améliorer rapidement la situation.
Ici encore, ils se sont attachés à mettre en avant des mesures pragmatiques, dont la mise en oeuvre apparaît possible à court terme. Ils ont cependant pris note avec intérêt des mesures de réorganisation plus profonde de l'hôpital défendues par certains des acteurs entendus, et notamment d'une réorganisation des établissements en fonction d'une dichotomie entre prise en charge programmée et accueil du soin non programmé, de manière à faire davantage entrer cette dernière dimension dans les services spécialisés 47 ( * ) .
Un certain investissement apparaît aujourd'hui indispensable pour assurer le bon fonctionnement des services d'urgences sur le long terme, face aux multiples défis auxquels ils se trouvent confrontés. De celui-ci dépend en effet l'attractivité de l'hôpital, dont ils constituent la vitrine.
A. DE BONNES PRATIQUES ORGANISATIONNELLES À GÉNÉRALISER
1. Généraliser les circuits courts de prise en charge
De nombreux services d'urgences se sont attelés à la résolution du problème de la hausse d'activité par la mise en place de circuits courts de prise en charge, souvent dénommés fast-tracks . Selon la Drees, 36,5 % des services étaient ainsi organisés en 2013.
Cette organisation consiste en une dérivation des profils les plus simples dans un circuit de prise en charge dédié , le tri étant le plus souvent effectué par l'infirmière d'accueil et d'orientation (IAO). La plupart des fast-tracks se trouvent physiquement isolés des autres prises en charge, par exemple sous la forme de boxes dédiés, ou d'espaces à part. L'objectif en est d'assurer la prise en charge du flux de patients dans les meilleurs délais afin d'éviter un encombrement de la salle d'attente, pour au total diminuer la charge globale des services ainsi que les délais d'attente . La satisfaction des patients comme des soignants se trouve ainsi améliorée.
Les services d'urgences ayant mis en place une telle organisation se structurent au total en trois circuits de prise en charge : un fast-track , qui répond à une fonction de consultation rapide, assortie le cas échéant de gestes techniques simples (s'agissant notamment de la petite traumatologie) ; un circuit classique, pour les patients dont l'état de santé nécessite des investigations plus poussées ; un circuit dédié à l'urgence vitale, dans lequel la prise en charge pré-hospitalière occupe une place majeure.
Plusieurs professionnels, parmi lesquels le Pr Carli, ont souligné que la mise en place efficace de circuits courts suppose que ces derniers soient gérés par des médecins expérimentés , qu'il s'agisse de praticiens hospitaliers seniors ou de généralistes extra-hospitaliers - une collaboration avec la médecine de ville dans le cadre de ces circuits apparaît en effet tout à fait envisageable. Il semble en effet que les internes aient davantage tendance à hospitaliser les patients en cas de doute. Jean-Yves Grall a également souligné que la seniorisation des services d'urgences était une nécessité pour améliorer la fluidité du fonctionnement des prises en charge, notamment au stade du tri.
Le risque inhérent à une généralisation de cette organisation serait bien entendu que la formule devienne si répandue et si efficace qu'elle ne finisse pas créer un appel d'air dans des services déjà débordés . C'est pourquoi vos rapporteurs insistent sur la nécessité de conduire en parallèle des actions d'éducation de la population sur la pertinence du recours aux urgences .
Du reste, de telles mesures pourraient tout à fait intervenir au sein même des services d'urgences. La liste de médecins généralistes accessibles aux horaires de la PDSA, assortie d'explications sur le fonctionnement de la permanence des soins, pourrait ainsi être fournie aux patients se trouvant dans la salle d'attente. D'une manière plus générale, un patient se présentant dans un service d'urgences pour une demande non urgente pourrait être plus systématiquement engagé à prendre rendez-vous auprès de l'acteur compétent, une aide pouvant le cas échéant lui être apportée à cette fin. Certaines des personnes auditionnées ont d'ailleurs suggéré que ce type d'actions pourrait être effectué par des volontaires du service civique.
|
Proposition : Développer les circuits courts de prise en charge, ou fast-tracks , dans l'ensemble des services d'accueil des urgences, en veillant à ce que leur gestion soit assurée par des praticiens expérimentés. |
2. Assurer l'égalité d'accès aux soins en harmonisant l'équipement technique des services et des Smur
Lors de leurs déplacements sur le terrain, vos rapporteurs ont été frappés de constater l'hétérogénéité de la qualité des locaux et du niveau des équipements dont disposent les différents services d'urgences sur notre territoire.
Tandis que certaines équipes exercent dans des locaux particulièrement vétustes, ne permettant pas la mise en place efficace de fast-tracks ou de circuits de prise en charge pédiatrique véritablement isolés, d'autres bénéficient d'équipements très intéressants.
Le CHU de Lille dispose ainsi d'une salle hybride de chirurgie et de radiologie interventionnelle unique en France, grâce à laquelle, selon le responsable de service, plusieurs vies ont déjà pu être sauvées. D'autres services bénéficient d'équipements lourds dédiés aux urgences et placés sous la compétence de gestion du service, qu'il s'agisse de matériels de radiologie, d'IRM, ou encore de laboratoires de biologie médicale, qui dans tous les cas permettent d'accélérer considérablement les prises en charge. D'autres encore utilisent déjà largement les progrès permis par la télémédecine.
Certains Smur utilisent par ailleurs des dispositifs embarqués qui permettent un vrai progrès dans la prise en charge pré-hospitalière, tels que des scanners ou des matériels de biologie médicale embarquée, qui permettent de réaliser un nombre limité d'examens.
Vos rapporteurs observent que si l'harmonisation des structures ne peut être envisagée à court terme, la diversité des équipements disponibles dans les différents services d'urgences crée de fortes disparités de prise en charge entre les territoires, voire des ruptures dans l'accès aux soins d'urgence .
Ils recommandent dès lors, dans un premier temps, de développer au moins l'usage de matériels de biologie médicale embarquée dans les Smur.
|
Proposition : Développer l'usage des équipements de biologie médicale embarquée dans les Smur. |
3. Conforter les modes de prise en charge ayant fait leurs preuves
L'ensemble des équipes rencontrées par vos rapporteurs ont clairement exprimé leur préférence pour une nette différenciation entre les différents types d'urgences , par la mise en place de circuits dédiés pour les urgences respectivement générales, pédiatriques, psychiatriques et gynécologiques. L'hôpital Lariboisière dispose même d'un centre d'urgences céphalées unique en son genre.
Il n'est bien entendu pas possible de différencier à ce point les circuits de prise en charge dans l'ensemble des établissements, compte tenu notamment de leur taille et de leur volume d'activité - même si la plupart des établissements s'efforcent d'assurer une prise en charge distincte pour les enfants.
Vos rapporteurs soulignent cependant que la distinction des urgences psychiatriques doit être faite à chaque fois que cela est possible . Le personnel du CHU de Reims, dont les urgences psychiatriques ont fermé, ont clairement exprimé leurs regrets devant cette situation : le caractère indépendant du service était une solution plus agréable pour les soignants comme pour les patients dans leur ensemble, qu'il s'agisse de l'ensemble des patients de la salle d'attente ou des patients psychiatriques eux-mêmes, qui bénéficiaient ainsi de personnels spécialement qualifiés et formés pour les recevoir.
• Vos rapporteurs tiennent enfin à souligner la réussite globale des prises en charge filiarisées , qu'ils souhaitent voir confortées et développées. L'organisation du système d'urgences français permet en effet de gérer certaines affections particulièrement graves en amont des services d'urgences, de telle sorte que les services ne prennent pas de plein fouet l'ensemble des situations très problématiques ; certaines pathologies ont fait l'objet d'une filiarisation complète, qui constitue l'une des grandes réussites de notre médecine pré-hospitalière.
Pour l'infarctus du myocarde comme pour les accidents vasculaires cérébraux (AVC) existe ainsi en effet une procédure particulière de prise en charge, reposant sur l'intervention du Smur et l'admission directe en service spécialisé, de telle sorte que les patients concernés ne passent pas par les services d'urgences.
La filiarisation de la prise en charge des AVC a été développée sur le fondement d'un plan national d'action mis en place par le ministère de la santé de 2010 à 2014. Ce plan reposait d'une part sur des actions de prévention et d'information de la population, et d'autre part sur la mise en place de filières territoriales de prise en charge. Celles-ci visaient à coordonner l'ensemble des acteurs impliqués dans la prise en charge de l'AVC : l'accueil des urgences et les unités neuro-vasculaires (UNV) pour la phase aiguë, les soins de suite et de réadaptation, ainsi que les différents acteurs compétents pour le suivi lors du retour à domicile.
Selon l'OCDE, il subsiste cependant des marges de progrès pour la prise en charge de ces pathologies . Le Panorama de la santé édité par l'organisation pour l'année 2015 relève ainsi que, si la qualité des soins aigus dispensés dans les hôpitaux français suite à des admissions pour des crises cardiaques ou des AVC 48 ( * ) est supérieure à la moyenne des pays de l'OCDE, la Suède, la Finlande et les États-Unis affichent cependant des performances supérieures. Selon l'OCDE, cet état de fait résulterait notamment de la proportion limitée des patients soignés en unités spécialisées, notamment par rapport aux pays nordiques.
|
Proposition : Conforter les prises en charge filiarisées existant pour l'infarctus du myocarde et l'AVC, et étendre cette organisation à d'autres pathologies. |
B. REVOIR LE MODE DE FINANCEMENT DES URGENCES HOSPITALIERES
1. La question du coût des urgences hospitalières : un problème non résolu, un débat mal posé
a) Des estimations disparates
Au cours de leurs auditions, vos rapporteurs ont pu constater qu'il existait un débat important autour du coût des prises en charge aux urgences, divers chiffres ayant été avancés à l'appui de leur argumentation par les différents acteurs entendus.
• L'estimation la plus reprise est celle qui a été établie par la Cour des comptes dans le cadre de son étude précitée sur les urgences hospitalières, qui évalue à 161,50 euros le coût pour l'assurance maladie d'un passage aux urgences hospitalières . La Cour a cependant bien pris soin de signaler qu'il ne s'agissait là que d'un ordre de grandeur peu significatif , obtenu au moyen d'une simple règle de trois associant le nombre de passages au coût total des services d'urgences, et qui n'offre pas une information aussi précise que pourrait le faire une recomposition par coûts analytiques, indisponible au moment de l'enquête.
• Selon une estimation qui semble largement circuler parmi les médecins libéraux, le coût moyen d'un passage aux urgences atteindrait 250 euros. Certains chefs d'établissement l'ont plutôt estimé autour de 180 à 190 euros, tandis que des chefs de services ont avancé le chiffre de 60 à 80 euros en moyenne pour les seuls actes et consultations effectivement pratiqués.
• La caisse nationale d'assurance maladie a fourni des données plus fines en distinguant le coût moyen global d'un passage aux urgences, estimé 49 ( * ) à 227 euros, du coût moyen des seuls actes et consultations prodigués, qui serait de l'ordre de 80 euros en moyenne 50 ( * ) .
Cette différence s'explique par un fort effet structure, lié aux coûts d'équipement et de fonctionnement particulièrement lourds des services d'urgences. La Cnam a par ailleurs précisé que le coût des services d'urgences présente cette particularité qu'il augmente par paliers à partir d'un coût fixe de départ ; à chaque fois que l'activité augmente au-delà d'un certain seuil, il est en effet nécessaire d'ajouter une ligne de garde et d'ajuster en conséquence les effectifs de personnels paramédicaux.
Cette particularité explique que le financement des urgences hospitalières recouvre, outre les actes, examens (biologie, imagerie) et consultations, les dotations versées au titre des missions d'intérêt général (MIG), ainsi que les recettes associées aux hospitalisations :
- le forfait accueil et traitement des urgences (ATU), d'un montant de 25,32 euros, versé à chaque passage pour couvrir les dépenses globales résultant de l'admission et du traitement des patients ;
- le forfait annuel des urgences (FAU), destiné à couvrir les charges fixes des services (personnel, matériels, etc.), versé mensuellement et déterminé en fonction du nombre de passages aux urgences donnant lieu à facturation d'un ATU.
b) Une course-poursuite entre les budgets alloués aux urgences hospitalières et l'activité réalisée
La question du coût des passages doit par ailleurs être replacée dans le contexte plus global des budgets alloués aux urgences hospitalières.
Auditionnée par vos rapporteurs, la DGOS a rappelé que ceux-ci étaient plutôt en augmentation au cours des dernières années, les tarifs des urgences étant les seuls à avoir été préservés au cours du quinquennat. Au total, 3,4 milliards d'euros étaient consacrés aux services d'urgences l'an passé , dont 760 millions d'euros pour les seuls Smur, et auxquels il faut y ajouter 250 millions d'euros pour le fonctionnement des Samu. La même direction a cependant souligné l'existence d'une véritable « course-poursuite » - expression également utilisée par la Cour des comptes - entre l'augmentation des moyens engagés pour les services d'accueil des urgences et celle de l'activité enregistrée.
Les responsables administratifs de certains services d'urgences ont cependant évoqué une baisse marquée et masquée des tarifs au cours des dernières années, qui aurait résulté de modifications très techniques , portant par exemple sur les échelles de tarification, plutôt que sur la valeur faciale des tarifs elle-même.
c) Un débat à clarifier
Au total, la question du coût moyen d'un passage aux urgences semble à la fois mal posée et peu pertinente .
• En premier lieu, les données actuellement disponibles pour la reconstitution de ce coût ne permettent pas nécessairement d'en déduire des informations pertinentes. L'intérêt principal de sa définition résiderait en effet dans sa comparaison avec une prise en charge en ville pour une situation de même type, qui pourrait permettre de mieux définir le positionnement des urgences hospitalières dans l'offre de soins non programmés.
Or, la définition d'un coût moyen général ne peut guère rendre compte de la disparité des établissements ou des prises en charge . Dans la ligne des observations formulées par la Cour des comptes dans son étude précitée, vos rapporteurs soulignent qu'il serait indispensable de pouvoir disposer de données fines d'analyse des coûts en fonction des secteurs privés et publics, ou encore selon la taille des établissements .
• Vos rapporteurs relèvent ensuite que le débat autour de la question du coût recouvre en partie un mécontentement quant à l'allocation de la ressource financière aux différents services et professionnels de santé pour la prise en charge des soins non programmés.
Ainsi, lorsque les médecins libéraux relèvent le coût selon eux exorbitant d'un passage aux urgences, ils soulignent dans le même temps la nécessité d'associer plus étroitement la médecine de ville à la prise en charge des soins non programmés, avec une meilleure reconnaissance financière.
• En troisième lieu, les débats conduits devant vos rapporteurs laissent à penser que la question des dépenses associées aux urgences masque en réalité un soupçon quant à l'intérêt financier qu'auraient les établissements à encourager un niveau élevé d'activité aux urgences afin de s'assurer un niveau élevé de recettes.
Les travaux conduits dans le cadre de la présente mission ont clairement fait apparaître que les urgences étaient bien loin de constituer une manne financière pour les établissements . Selon la Cnam, les recettes des urgences ne représentent que 3 % en moyenne des recettes des établissements. Plusieurs directeurs ont par ailleurs indiqué enregistrer un déficit de 13 à 20 euros par passage - sans qu'il soit pour autant possible, bien entendu, de généraliser cette estimation à l'ensemble des établissements.
En réalité, si les urgences sont une « bonne affaire » financière pour les hôpitaux, c'est plutôt de manière indirecte, en ce qu'ils constituent une porte d'entrée vers les services d'hospitalisation. Selon les représentants de la Cnam, il existerait d'ailleurs une véritable « dépendance » de certains établissements à leurs services d'urgences en tant que moyens de recrutement des patients, dans une proportion pouvant atteindre 60 % des patients hospitalisés. En tout état de cause, que les services d'urgences soient déficitaires ou excédentaires, il ne paraît pas pertinent d'opérer l'analyse à cette seule échelle, dans la mesure où ils sont pourvoyeurs d'activité pour l'ensemble de l'hôpital .
2. La réforme du financement des urgences, levier d'une juste prise en charge
a) Un système de tarification par nature inflationniste
Si les établissements n'ont pas nécessairement d'intérêt à augmenter l'activité des services d'urgences pour accroître leurs recettes, le mode de financement des services fait en revanche qu'ils ne sont guère incités à réduire leur activité .
• Ce mode de financement a récemment été aménagé à la marge par l'arrêté tarifaire du 4 mars 2016 . Selon les informations transmises à vos rapporteurs, ces aménagements visaient à répondre à trois objectifs : assurer un niveau de financement suffisant pour chaque établissement, indépendamment de son niveau d'activité ; assurer un socle de financement correspondant aux spécificités d'une activité fonctionnant 24 heures sur 24 ; assurer la prise en charge de certaines activités comme le Smur ; mettre en cohérence les règles de financement des urgences et les évolutions attendues dans l'organisation des médecins libéraux du fait de l'application de la loi « santé ».
Selon les directeurs d'établissements entendus par vos rapporteurs, cette évolution tarifaire est loin d'être anecdotique, dans la mesure où elle pourrait avoir un impact de l'ordre de 4 % sur les recettes des services.
• Il semble cependant que cette évolution n'ait pas permis de remédier à l'ensemble des défauts du mode de financement des services, tels qu'ils avaient été notamment pointés par la Cour des comptes à deux reprises, et tels qu'ils sont vécus au quotidien par les établissements.
En premier lieu, le système de financement des urgences apparaît par nature inflationniste . Le forfait annuel des urgences (FAU) est en effet calculé par tranches d'activité, qui ne correspondent pas nécessairement aux tranches de personnel nécessaire ; il peut ainsi arriver qu'une diminution d'activité entraîne une baisse de la FAU sans que l'établissement ne puisse pour autant réduire ses coûts de personnel, dans la mesure où l'activité du service nécessite par ailleurs son maintien.
La Cour des comptes exprime cette contradiction en ces termes : « la facturation par passage et la faible taille des tranches du forfait annuel (2 500 passages) alors que les normes de personnels varient par tranches de 10 000 patients aboutissent à des écarts de recettes qui peuvent varier du simple au double pour une même activité du fait de cet effet d'échelle ».
Ce caractère inflationniste se manifeste également dans le mode de tarification des examens . Selon la Cour des comptes, certains établissements choisiraient délibérément de faire réaliser certains examens aux urgences plutôt qu'au sein des services spécialisés, pour des raisons strictement tarifaires : alors en effet que le coût des examens est inclus dans les GHS lorsqu'ils sont réalisés par les services, ils sont en revanche individuellement tarifés dès lors qu'ils sont réalisés aux urgences.
Ce dispositif est, en second lieu, défavorable aux petits services ; il semble d'ailleurs que cet aspect ait été renforcé par l'arrêté tarifaire de l'an passé. Le niveau fixé pour les seuils de déclenchement du FAU, de même que le principe du versement du forfait à chaque entité géographique plutôt qu'aux structures juridiques globales, renforce en effet l'avantage donné aux structures importantes plutôt qu'aux petits services de proximité, qui ne peuvent mutualiser les coûts, le cas échéant, avec les établissements dont ils dépendent.
On en arrive au total à ce paradoxe que le mode actuel de financement des urgences incite à l'inflation de l'activité sans pour autant couvrir les besoins des établissements .
• Ce système de financement instaure en conséquence une forme de concurrence entre les services d'urgences et les autres acteurs de la prise en charge des soins non programmés . Du fait du mode de calcul du FAU, les établissements n'ont en effet aucun intérêt à ne pas prendre en charge l'ensemble des patients qui se présentent à l'accueil des urgences, et donc à réadresser les cas les moins lourds aux maisons médicales de garde (MMG).
En d'autres termes, un hôpital qui s'emploierait à réduire les flux de patients entrant aux urgences travaillerait contre son intérêt . Cette situation ne peut bien sûr qu'entraver le développement des alternatives de ville à la prise en charge des soins non programmés.
|
Extraits du rapport Véran sur la réforme
du financement
Le rapport de notre collègue député Olivier Véran cite deux exemples particulièrement parlants des conséquences pratiques entraînées par la mise en concurrence des acteurs du soin non programmé résultant du mode de tarification des urgences. « Nous avons ouvert dans notre hôpital une maison de garde gérée par des pédiatres libéraux. Ça marche du tonnerre, plusieurs milliers d'enfants sont maintenant pris en charge hors des urgences, ce qui est plus confortable pour eux, mais aussi pour l'équipe des urgences qui est moins débordée. Le problème, c'est qu'on ne perçoit plus le financement correspondant à ces enfants réorientés, sans pour autant pouvoir réduire nos équipes. Ce qui serait juste, c'est que l'assurance maladie nous reverse une partie des économies générées par notre système, sans quoi nous devrons fermer la maison de garde et les enfants devront repasser dans les urgences . » « Moi, je veux bien que l'infirmière d'accueil oriente les patients qui n'ont pas besoin des urgences vers le cabinet de garde qui est ouvert en soirée. Pensez donc, on déborde en continu ! Mais le problème, c'est que ça va faire baisser mon activité, et qu'on va réduire le personnel des urgences, alors que les malades les plus graves sont toujours dans les murs. » |
b) Faire du mode de financement des urgences un outil incitatif pour une meilleure coopération entre les différents acteurs de la prise en charge du soin non programmé
• Il importe dès lors de clarifier cette situation dans les délais les plus brefs, dans un triple objectif : recentrer la prise en charge effectuée par les services d'urgences sur les cas le justifiant médicalement ; inciter à la réorientation vers les prises en charge de ville des patients dont l'état de santé ne justifie pas une prise en charge hospitalière ; mieux prendre en compte les coûts fixes de services par nature soumis à une activité fluctuante.
Il s'agirait, en somme, de donner à l'hôpital un intérêt financier à agir dans le sens d'un recentrement sur son coeur de métier pour chacun des acteurs de la prise en charge en urgence .
• Vos rapporteurs proposent dès lors, à la suite notamment des préconisations émises par notre collègue député Olivier Véran lors de son audition :
- de conserver un financement mixte incluant une part de financement à l'activité et une part forfaitaire,
- de moduler le montant du financement à l'activité en fonction de la gravité des pathologies et de la technicité des actes réalisés , afin d'inciter les services à se concentrer sur la prise en charge des patients classés en CCMU 3, 4 ou 5 ;
- de créer un forfait de réorientation visant à inciter les services à réadresser les patients ne nécessitant pas de prise en charge hospitalière vers les acteurs de ville.
|
Proposition : Utiliser le levier financier pour inciter les services d'urgences à se concentrer sur la prise en charge des patients nécessitant une intervention hospitalière, en modulant le montant du financement à l'activité en fonction de la gravité des pathologies et des actes réalisés, et en créant un forfait de réorientation vers les structures de ville. |
C. DÉSENCOMBRER LES URGENCES PAR UNE MEILLEURE GESTION DE L'AVAL DES SERVICES
1. Un manque criant de solutions en aval des urgences
• L'ensemble des chefs de service et praticiens entendus par vos rapporteurs ont pointé la question de l'aval des urgences comme la difficulté majeure de leur pratique quotidienne . Celle-ci recouvre plusieurs problèmes, allant de l'accessibilité des plateaux techniques hospitaliers au manque de lits disponibles dans les services spécialisés, en passant par la pénurie de places dans les structures de prise en charge extrahospitalières (s'agissant principalement des personnes âgées ou des personnes handicapées).
Un chef de service a résumé la question en ces termes très parlants : « Pour nous, le principal problème n'est pas d'empêcher les patients de venir aux urgences, mais de réussir à les en faire sortir ! ».
L'enjeu de la prise en charge en aval des urgences est double : il s'agit non seulement d'assurer le désengorgement des urgences, mais également de garantir immédiatement le bon aiguillage des patients vers la structure spécialisée adéquate, de manière à éviter le retour aux urgences et les hospitalisations multiples.
La Drees a recensé les problèmes pesant sur l'obtention d'une solution d'hospitalisation, 20 % à 25 % des patients pris en charge aux urgences nécessitant un séjour hospitalier 52 ( * ) . Il semble en premier lieu que la rapidité de celle-ci soit corrélée à la classe d'âge : il est plus difficile d'obtenir un lit pour une personne âgée que pour un enfant. Il apparaît ensuite que les difficultés se concentrent, ici encore, dans les services connaissant la plus forte affluence, ainsi que dans les établissements les plus importants 53 ( * ) , où les lits sont prioritairement affectés à l'accueil du soin programmé. En raison de l'organisation interne des services, qui prévoient souvent les sorties des patients hospitalisés pour midi, le délai d'attente est par ailleurs particulièrement long avant 12 heures , dans l'attente qu'un lit se libère. Dans 20 % des cas (24 % en cas de forte affluence), il faut appeler plusieurs services pour trouver une place, ce qui est particulièrement consommateur de temps pour les équipes. Il semble enfin qu'il soit plus difficile de trouver une solution d'aval en médecine qu'en chirurgie , ce qui semble résulter des politiques de fermeture de lits menées dans ces services au cours des dernières années.
En l'absence de solutions, l'ajustement passe le plus souvent par l'allongement des délais d'attente, par une hospitalisation en UHCD, mais également par des retours à domicile inappropriés . En outre, dans 13 % des cas en moyenne (et 38 % des cas où plusieurs appels ont été nécessaires), les patients se trouvent hospitalisés dans un service non adapté .
Proportion des patients hospitalisés dans un
service non adapté à leur pathologie
selon leur âge,
l'affluence et le statut de l'établissement
Source : Drees
Les situations dans lesquelles un patient peut se retrouver forcé de passer la nuit sur un brancard restent heureusement rares : la Drees relève ainsi que le jour de l'enquête « un jour donné », le recours à un « lit non conventionnel » est resté marginal, avec 1 % de patients placés sur un lit supplémentaire et autant sur un brancard, soit 160 patients au total . Vos rapporteurs soulignent cependant que tout doit être mis en oeuvre pour mettre fin à de telles situations, qui ne répondent pas à l'exigence d'humanité dans la prise en charge, sont à l'origine de pertes de chance pour les patients dès lors qu'ils ne bénéficient pas d'une prise en charge immédiate et adaptée, et contribuent enfin à déstabiliser l'organisation des services et à diminuer la satisfaction des soignants (ceux-ci ont en effet fait part d'un sentiment de « travail mal fait » dans de telles situations).
2. Le cas particulier de la prise en charge des patients âgés
a) Des prises en charge plus longues et plus lourdes aux urgences
De l'avis général des personnes rencontrées par vos rapporteurs, parmi toutes les filières qui peuvent être distinguées au sein de l'accueil des urgences, la gériatrie est celle qui pose le plus de difficultés.
• La Drees, dans le cadre de deux études récentes 54 ( * ) , a largement objectivé ce constat, en établissant que les personnes âgées accueillies aux urgences constituent « un groupe spécifique mobilisant les équipes d'urgence de façon particulière », en raison d'une de la fragilité résultant des conditions de vie et des affections liées à l'âge.
La prise en charge de ces patients est plus lourde et plus longue que celle du reste de la patientèle , avec un nombre d'actes plus élevé, un passage plus fréquent par les unités d'hospitalisation de courte durée (UHCD), et enfin une durée de passage en moyenne plus longue (4 heures et 30 minutes en moyenne pour les patients âgés de plus de 75 ans, contre 2 heures et 20 minutes pour les patients plus jeunes). Près d'un patient âgé sur cinq séjourne dans une UHCD pendant son passage aux urgences, contre une personne sur treize chez les 15-74 ans.
Durée moyenne du passage aux urgences en fonction de l'âge
|
Champ
Patients âgés de 15
ans ou plus y compris les patients ayant séjourné en
UHCD.
|
Source : Drees
Les différences de prise en charge sont particulièrement criantes au stade de l'aval des urgences : 56 % des personnes âgées sont hospitalisées au terme de leur passage de leur service (contre 20 % en moyenne pour l'ensemble des patients). La probabilité d'hospitalisation à la sortie des urgences est ainsi 2,6 fois plus élevée pour les patients âgés de plus de 75 ans que pour les 15-74 ans.
Le délai nécessaire à l'obtention d'un lit d'hospitalisation en service spécialisé est par ailleurs plus long pour les patients âgés . Dans 25 % des cas, les équipes doivent contacter plus d'un service, ce qui allonge mécaniquement la durée du passage aux urgences.
• Une large partie de ces difficultés résulte de l'inadaptation des solutions de prise en charge disponibles en aval des urgences .
En particulier, la spécialisation, voire l'hyperspécialisation croissante des services s'est accompagnée d'une érosion progressive des solutions d'accueil générales et polyvalentes, et notamment des services de médecine générale . A défaut de services de gériatrie aiguë, ceux-ci sont pourtant bien mieux adaptés aux problématiques complexes des personnes âgées, qui présentent souvent de multiples pathologies.
En outre, lorsque des solutions de prise en charge adaptées existent, il existe pour les personnes âgées une forme de « passage obligé » par les urgences , alors qu'elles pourraient tout à fait être directement accueillies par les services compétents - dans les cas, bien évidemment, où l'urgence vitale n'est pas en jeu.
Sur ce point, vos rapporteurs tiennent à souligner que les passages aux urgences récurrents des personnes âgées constituent une catastrophe à la fois humaine (les passages aux urgences tendant à désorienter les patients), médicale (l'inadaptation des prises en charge contribuant à dégrader l'état de santé des malades) et pécuniaire (les ruptures dans les parcours de prise en charge des personnes âgées tendant au total à allonger les durées de séjour). La Drees relève en ce sens que « quand cela est possible, l'admission directe en circuits courts gériatriques, sans passage par les urgences, est (...) à privilégier pour éviter les risques liés au grand âge ».
Le développement de solutions d'aval adaptées aux problèmes spécifiques des personnes âgées apparaît au total comme indispensable pour, d'une part, fluidifier le parcours de l'ensemble des patients des urgences, et, d'autre part, répondre de manière adéquate aux besoins de santé de cette population.
Vos rapporteurs recommandent dès lors respectivement de développer à nouveau les services de gériatrie aiguë et de médecine générale dans les établissements 55 ( * ) , et, chaque fois que cela est possible, de favoriser l'admission directe des patients dans ces services .
|
Proposition : Développer les services de gériatrie aiguë dans les établissements de santé et, chaque fois que cela est possible et pertinent, favoriser l'admission directe des personnes âgées dans ces services sans passer par les urgences. |
b) Développer la prise en charge médicalisée dans les Ehpad
Les statistiques disponibles mettent par ailleurs en évidence l'existence d'un sur-recours aux urgences pour les personnes âgées hébergées en Ehpad .
Le rapport charges et produits de la Cnam pour 2017 relève ainsi que, « au-delà d'un recours ponctuel, les urgences constituent également le circuit préférentiel d'accès à l'hospitalisation pour [les résidents des Ehpad] . En effet, lorsqu'une hospitalisation survient chez un résident en Ehpad, quel que soit son âge, elle se fait par le biais des urgences dans 64 % des cas. À titre de comparaison, ce pourcentage est de 45,6 % pour l'ensemble des personnes âgées de 80 ans et plus, et de 15 % dans la tranche d'âge 30-70 ans, en population générale ».
Ce phénomène résulte du problème, maintes fois examiné et souligné par votre commission des affaires sociales, de l'insuffisance et de l'inadaptation des prises en charge disponibles dans les Ehpad.
Face à ces constats, vos rapporteurs ne peuvent qu'insister une nouvelle fois sur la nécessité de développer les prises en charge médicalisées dans les Ehpad 56 ( * ) - et non forcément la médicalisation de ces structures, qui constitue un objectif irréaliste pour bon nombre d'entre elles, compte tenu à la fois du coût associé et de la disponibilité des ressources médicales.
La notion de prise en charge médicalisée recouvre plusieurs aspects. Il est ainsi éclairant de constater, toujours selon la Cnam, que le taux de passage aux urgences décroît nettement pour les résidents des Ehpad disposant d'une pharmacie à usage intérieur (PUI). Vos rapporteurs soulignent également l'impérieuse nécessité de développer l'accès au dossier médical partagé (DMP), ainsi que de favoriser dans les plus brefs délais l'utilisation généralisée de la télémédecine dans ces structures.
3. Améliorer la gestion des lits
a) Développer la fonction de gestionnaire des lits
Au cours de leurs auditions et de leurs déplacements, vos rapporteurs ont eu l'occasion de rencontrer plusieurs chefs de services ou directeurs d'établissements qui s'étaient dotés d'un gestionnaire de lits . Cette formule, qui tend à se développer, leur a paru particulièrement intéressante pour améliorer tant le fonctionnement quotidien des établissements que la qualité du parcours des patients.
• La mise en place de cette fonction (plus souvent désignée, dans le fonctionnement quotidien des établissements, sous l'appellation de bed manager) a pour objectif, par le suivi en temps réel et prévisionnel de la disponibilité de l'ensemble des lits d'un établissement hospitalier, d'améliorer le taux de rotation dans les services - et ainsi, par ricochet, de fluidifier l'aval des urgences . Elle permet également, d'une manière plus générale, d'ajuster le nombre de lits disponibles au plus près de l'activité, en fonction bien évidemment des besoins, mais également des ouvertures ou fermetures de lits, ou encore des congés des praticiens.
Dans la majeure partie des cas, la fonction est assurée par un cadre infirmier ; elle est cependant endossée, dans certains établissements, par un cadre administratif.
• Selon les données transmises par la DGOS, 160 établissements de santé, soit un quart d'entre eux, sont aujourd'hui dotés d'un gestionnaire de lits . Certains d'entre eux ont participé au programme développé en 2013 par l'agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap), qui a permis l'édition de plusieurs guides méthodologiques à destination des praticiens et des cadres exerçant en établissement de santé.
|
Le programme d'amélioration de la gestion des
lits de l'Anap (2013) :
151 établissements de santé métropolitains et 8 établissements d'outre-mer volontaires ont bénéficié pendant 18 mois d'un programme national pour l'amélioration de la gestion des lits à destination des établissements de santé MCO, lancé en octobre 2013 par l'agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap), en liaison avec les ARS. Le bilan 57 ( * ) de ce programme fait apparaître des évolutions très encourageantes. Dans les établissements concernés, le nombre de lits-brancards utilisés la nuit a connu une baisse de 28 %, tandis que le taux de transfert des urgences vers un établissement de santé extérieur a diminué dans les mêmes proportions 58 ( * ) . Le nombre d'ETP dédiés à la recherche de lits a par ailleurs baissé de 16 %. Selon l'Anap, cette évolution s'explique directement par la mise en place d'une visualisation des lits à la fois prévisionnelle et en temps réelle, ainsi que par la mise en place d'une gestion centralisée des lits et du développement d'une fonction de coordination des séjours. D'une manière générale, cette expérience a permis de faire évoluer les pratiques quotidiennes des soignants comme des personnels administratifs selon trois axes. En premier lieu, elle a débouché sur un changement de culture quant au pilotage de la gestion des lits, en développant la définition d'objectifs communs et en généralisant une approche fondée sur le parcours des patients, qui a permis la définition et la formalisation de circuits cliniques. En second lieu, elle a enclenché une dynamique de prise en charge davantage tournée vers la prévision et l'anticipation permanente des différents services. Elle a enfin favorisé une communication et une collaboration renforcées entre professionnels de santé, que ce soit au sein de l'hôpital avec un décloisonnement entre les urgences et les unités de soins, ou avec l'environnement extrahospitalier (structures d'aval spécialisées, médecine de ville, services sociaux). |
Source : Site internet de l'Anap
• Le recours à un bed manager suppose une importante évolution de la culture hospitalière , dans une double direction de décloisonnement .
En premier lieu, la centralisation de la gestion des lits suppose que celle-ci ne se fasse plus au sein des services et dans le seul intérêt de ces derniers, mais que les informations soient transmises, de manière verticale, au bed manager , qui reçoit et traite à la fois les besoins et les disponibilités en lits pour l'ensemble de l'établissement.
En second lieu, le décloisonnement doit se faire de manière plus horizontale, par l'instauration d'un réflexe d' entraide entre les urgences et les services spécialisés d'un établissement.
Afin d'assurer un fonctionnement optimal de cette approche, il est particulièrement important de s'assurer que le gestionnaire de lits ait effectivement autorité sur leur affectation , afin de mettre fin à la perception selon laquelle les chefs de services seraient « propriétaires » des ressources d'hospitalisation de leurs services. Ceux-ci ont ainsi pu être comparés, de manière très parlante, à des « châteaux-forts » lors des auditions conduites par vos rapporteurs.
Ce double changement de logique ne suppose cependant pas nécessairement la formalisation explicite d'une fonction de gestionnaire de lits, ainsi qu'en témoignent plusieurs bonnes pratiques présentées à vos rapporteurs lors de leurs déplacements. Les équipes exerçant à l'hôpital Avicenne ont ainsi mis en place des conférences journalières de staff rassemblant l'ensemble des services de l'hôpital, qui échangent ainsi deux fois par jour sur leurs disponibilités et besoins en lits. C'est bien la même philosophie qui se trouve au coeur de cette démarche : l'aval des urgences doit constituer l'affaire de l'ensemble de l'établissement hospitalier.
Vos rapporteurs soulignent en outre que l'expérience conduite par l'Anap a conduit à remettre en cause certaines pratiques très ancrées dans le milieu hospitalier et source de rigidité dans l'allocation quotidienne des lits, comme par exemple la règle coutumière de la sortie des services à 14 heures - qualifiée de « dogme » par certains des interlocuteurs de la mission. Une partie des établissements participant au programme de l'Anap ont travaillé sur cet aspect, tandis que plusieurs des soignants rencontrés ont indiqué à votre rapporteur qu'ils oeuvraient d'ores et déjà en faveur d'une sortie intervenant le plus tôt possible dans la journée.
• Au regard de ces différents éléments, vos rapporteurs estiment que le développement de la fonction de gestionnaire de lits constitue une piste intéressante pour l'amélioration de l'orientation des patients en aval des urgences - ne serait-ce que par ce qu'il permet de rendre visible l'évolution vers une gestion concertée et partagée, par l'ensemble des équipes hospitalières, du devenir des patients des urgences .
Ils estiment, à la suite de leurs échanges, que cette fonction pourrait utilement être développée à l'échelle des groupements hospitaliers de territoire (GHT) mis en place par la loi « santé » de janvier 2016.
|
Proposition : Généraliser la fonction de gestionnaire de lits, ou bed manager , à l'ensemble des établissements hospitaliers, le cas échéant à l'échelle des groupements hospitaliers de territoire (GHT). |
b) Mettre fin aux politiques de fermeture des lits
La bonne gestion de l'aval des urgences est enfin fortement liée au bon équilibre entre les différents lits hospitaliers.
• Cette question recouvre tout d'abord celle des fermetures massives de lits qui ont eu lieu au cours des dernières années dans les services de médecine générale , dont le manque se fait aujourd'hui cruellement sentir pour la prise en charge d'aval des patients présentant des pathologies chroniques ou multiples. Vos rapporteurs ont été particulièrement alertés sur cette question lors de leur déplacement à l'Hôtel Dieu, qui devrait pourtant avoir les moyens de remplir les missions incombant à un établissement hospitalier situé au centre de la capitale.
La Cour des comptes a en effet souligné que, depuis une trentaine d'années, la réduction du nombre de lits hospitaliers a essentiellement porté sur les lits de médecine, davantage que sur les lits de chirurgie. Les développements de la chirurgie ambulatoire devraient cependant entraîner une réduction de ceux-ci également, ce qui pourrait entraîner des difficultés en cas d'affluence massive et soudaine aux urgences.
Vos rapporteurs insistent sur la nécessité de conserver des solutions d'hospitalisation polyvalentes et souples afin de pouvoir s'adapter à la multiplicité des profils pathologiques rencontrés dans les services d'urgences.
Il apparaît par ailleurs indispensable de conserver un volant de lits d'aval suffisant pour absorber les variations saisonnières inhérentes à l'activité des urgences - que l'on pense à la grippe en hiver pour les urgences adultes, ou à la bronchiolite s'agissant des urgences pédiatriques. Il semble cependant que les variations observées soient de moins en moins saisonnières, ce qui tendrait à indiquer que ces capacités d'ajustement doivent pouvoir être d'autant facilement mobilisées : plusieurs professionnels ont par exemple indiqué avoir constaté une recrudescence des visites aux urgences pour des sujets asthmatiques au moment des pics de pollution.
|
Proposition : Mettre fin aux fermetures de lits dans les services de médecine et de chirurgie générales, et leur rendre une place suffisante pour absorber les variations de prise en charge en aval des urgences. |
Plusieurs éléments organisationnels simples pourraient par ailleurs permettre d'améliorer rapidement et significativement le problème de l'accès aux services spécialisés. La question du « dogme » de la sortie à 14 heures a été pointée à plusieurs reprises comme un élément de rigidité, de même que celui du taux de remplissage des services à respecter pour maintenir un lit ouvert. Il semble qu'un abaissement de ce taux de l'ordre de 20 % pourrait permettre aux établissements de conserver une marge de manoeuvre et de faire face aux à-coups inhérents au fonctionnement d'un service d'urgences. Par ailleurs, l'AP-HP a indiqué travailler à proposer l'hospitalisation à domicile (HAD) comme solution privilégiée de prise en charge après un passage aux urgences, ce qui peut en effet constituer une solution intéressante pour certains profils de patients.
• Il existe ensuite un débat sur les lits d'hospitalisation présents au sein même des urgences, sous la forme des unités d'hospitalisation de courte durée (UHCD) .
Les UHCD, qui font partie intégrante des services d'urgences et doivent donc être distinguées des lits d'aval, sont destinées à l'hospitalisation des patients pour une durée limitée, dans le but de permettre une observation, la réalisation d'examens, ou encore des soins de courte durée (par exemple dans le cas d'intoxications alimentaires ou de crises d'asthme).
Certaines des personnes auditionnées ont estimé qu'il fallait supprimer l'ensemble de ces lits afin de désinciter à l'hospitalisation de fait des patients aux urgences, et de recentrer la mission du service sur l'accueil. Les lits des UHCD seraient en effet trop souvent utilisés comme solution d'attente prolongée du fait du manque de solutions d'aval .
Il paraît cependant difficile de se passer d'au moins quelques « lits-porte », notamment s'agissant des urgences psychiatriques. Ceux-ci ne doivent toutefois constituer qu'un volant réduit de solutions d'hospitalisation, qui doit fonctionner comme une soupape pour des besoins ponctuels identifiés et de très courte durée ; en aucun cas ils ne doivent permettre aux services d'aval de se décharger sur les urgences des patients nécessitant une prise en charge spécialisée.
D. REVALORISER L'EXERCICE SOIGNANT EN MÉDECINE D'URGENCE
1. Des équipes très exposées
a) Une tension continue
Les déplacements sur le terrain effectués par vos rapporteurs ont permis de mesurer la très forte pression qui pèse sur les équipes soignantes des services d'accueil des urgences. Exerçant un métier par nature stressant, en poste à la première porte d'entrée de l'hôpital, elles sont en effet exposées 24 heures sur 24 à l'ensemble des demandes, des inquiétudes, et parfois même des récriminations formulées par les patients qui s'y présentent.
• Les principales difficultés rapportées sont liées aux conditions matérielles d'exercice . Si, dans leur grande majorité, les soignants rencontrés estiment que le caractère d'urgence de leur métier est précisément ce qui lui confère son intérêt et son caractère stimulant, ils ont toutefois été nombreux à déplorer les conditions dégradées dans lesquelles ils sont parfois amenés à l'exercer.
Ont en particulier été pointés le manque de moyens humains et matériels, dont résultent des difficultés parfois importantes de prise en charge et de surveillance des patients . Si certains services disposent de locaux agréables et adaptés aux spécificités des urgences, c'est cependant loin d'être le cas partout, ce qui oblige les équipes à composer au quotidien. A notamment été cité l'exemple de l'insuffisance des boxes disponibles, qui rend nécessaire l'utilisation de brancards dans le couloir ou le renvoi des patients en salle d'attente, ce qui ne permet évidemment pas d'assurer une surveillance optimale des patients. Certains épisodes de la vie du service, comme par exemple les décès (heureusement rares) survenant dans de telles conditions, ont été décrits particulièrement éprouvants par les soignants.
Bien que les équipes restent soudées face à ces difficultés, certains personnels paramédicaux ont confié leur impression, particulièrement délétère, de ne pas se trouver en capacité d'assurer la bientraitance des patients, voire de devoir se résoudre à « mal faire » leur travail . Ils ont par ailleurs déclaré ne pas toujours faire remonter les problèmes rencontrés dans leur exercice quotidien, du fait des « tracasseries administratives » que cela impliquerait.
• Les soignants et encadrants rencontrés ont également mis l'accent sur la progression des actes de violence et d'incivilité , et ont fait part de leur forte inquiétude face à la banalisation de ces phénomènes dans leur exercice quotidien. Il a été indiqué à plusieurs reprises que la violence, longtemps restée verbale, tend de plus en plus souvent à devenir physique .
Les formes prises par ces actes de violence sont multiples. Il s'agit le plus souvent de comportements d'agressivité émanant des patients ou des familles lorsque l'attente, et l'incertitude et l'inquiétude qui en découlent, s'avèrent trop éprouvantes. Les soignants ont également signalé la progression de comportements liés à l'impatience des personnes , qui souhaitent obtenir une prise en charge immédiate et ne refusent de se plier aux contraintes pesant sur le service, dans une approche consumériste du soin d'urgence. Quelques agressions armées survenues au cours des dernières années, la présence dans les salles d'attente de patients portant une arme, ainsi que l'accueil de personnes détenues parfois agitées contribuent par ailleurs à augmenter le sentiment d'insécurité des soignants, renforcé par la facilité d'accès à des services par définition largement ouverts au public . Les services d'urgences se font enfin parfois le réceptacle d'inquiétudes sociales fortes face à des dangers sanitaires réels ou supposés, comme cela a pu être le cas au moment de la crise du virus Ebola.
Il semble au total que le service public des urgences soit particulièrement exposé à l'ensemble des tensions qui parcourent la société , et qui se cristallisent de manière paroxystique à la porte des établissements de santé, par nature lieu d'incertitude et de stress.
La progression de tels actes entraîne bien entendu une fatigue physique et psychologique importante chez les soignants , susceptible d'entraîner des comportements d'absentéisme.
Face à cette situation, plusieurs établissements de santé ont sécurisé leurs locaux , notamment par la mise en place de sas à doubles codes d'accès pour l'accès aux espaces de soins ; d'autres se sont dotés d'agents de sécurité. Le CHU de Lille a opté pour une formule intéressante en se dotant d'un médiateur social .
b) Mieux valoriser la fonction d'accueil des soignants
Dans ce contexte et face à ces difficultés semble-t-il croissantes, bien que non statistiquement objectivées, vos rapporteurs insistent sur la nécessité de mieux prendre en compte la fonction d'accueil qui incombe de fait aux soignants, et singulièrement aux personnels paramédicaux - les infirmiers d'accueil et d'orientation (IAO) se trouvant en première ligne.
Il importe ainsi de mieux former l'ensemble des soignants des services d'urgences à la dimension d'accueil de l'exercice aux urgences , ainsi qu'à la prise en charge de la gravité sociale. Le programme de formation initiale des soignants a en effet souvent été dénoncé comme ayant évolué vers une technicité et une spécialisation croissantes, au détriment de l'aspect humaniste de l'exercice.
Cette évolution de la formation initiale ne peut aller sans une meilleure prise en compte des contraintes liées à la fonction d'accueil, particulièrement consommatrice de temps, dans la définition des effectifs exerçant aux urgences.
Vos rapporteurs soulignent par ailleurs que de nombreuses solutions intéressantes ont pu être proposées, comme la généralisation des médiateurs sociaux, ou encore la possibilité de faire intervenir des volontaires du service civique dans les salles d'attente, où ils pourraient notamment effectuer des actions d'éducation de la population au juste recours aux urgences.
|
Proposition : Mieux prendre en compte la fonction d'accueil dans la formation initiale des soignants et la définition des effectifs exerçant aux urgences. |
2. Vers une meilleure reconnaissance des différentes professions assurant le succès des urgences
a) Les médecins urgentistes : une profession en pleine évolution
(1) La reconnaissance d'une spécialité pleine et entière en débat pour une profession toujours attractive
• La profession d'urgentiste a très récemment fait l'objet d'une profonde évolution en devenant en 2015 une spécialité à part entière , reconnue par une diplôme d'études spécialisées (DES) en médecine d'urgence 59 ( * ) . Si la France est bien loin d'être le premier pays à reconnaître une telle spécialité, il faut rappeler que la médecine d'urgence constitue de longue date une discipline identifiée dont les bases théoriques ont été clairement posées, ainsi que l'a rappelé le Pr Carli.
Si la plupart des urgentistes rencontrés se sont félicités de cette évolution, perçue comme une reconnaissance tardive mais bienvenue de la spécificité du métier d'urgentiste, certains interlocuteurs ont cependant souligné la nécessité d'une grande vigilance quant aux conditions de sa mise en oeuvre.
Il pourrait en effet être à craindre que la définition d'une spécialité à part entière n'aboutisse à introduire une certaine rigidité dans la carrière des médecins urgentistes, dont l'exercice particulièrement stressant nécessiterait pourtant de pouvoir bénéficier de réorientations régulières, notamment vers l'exercice de la médecine générale. L'exercice de cette spécialité difficile ne pourrait en effet être attractif sur l'ensemble d'une carrière. C'est en ce sens que les sociétés d'urgentistes entendues par vos rapporteurs ont recommandé de veiller au maintien de passerelles avec d'autres formes d'exercice de la médecine .
A cette reconnaissance s'est ajoutée en 2014-2015 une réforme importante du temps de travail des urgentistes 60 ( * ) , qui segmente le temps d'exercice des urgentistes entre 39 heures hebdomadaires de temps de « travail clinique posté » auprès du patient et « un temps réservé aux activités non cliniques à forfaitiser », dans la limite de 48 heures hebdomadaires.
• Plusieurs des personnes entendues ont fait part de leur inquiétude face à la désaffection qui frapperait la spécialité de médecin urgentistes. Les éléments transmis par la DGOS n'ont cependant pas permis d'objectiver cette appréciation : l'évolution des effectifs au cours des dernières années serait même plutôt favorable , puisque l'on comptait, entre 2011 et 2016, 28 % de praticiens hospitaliers (PH) supplémentaires à temps plein , et une évolution positive de 14 % du nombre de ceux exerçant à temps partiel.
Vos rapporteurs ont pu constater qu'à l'hôpital Avicenne, en dépit de la difficulté liée au profil des patients accueillis, le service des urgences conserve une forte attractivité et ne connaît pas de problèmes de recrutement, notamment pour les jeunes médecins. Cette situation favorable s'explique par l'intérêt des activités de soins, d'enseignement et de recherche qui y sont conjointement menées à haut niveau.
Plusieurs raisons peuvent cependant expliquer la perception semble-t-il largement répandue d'un déficit de médecins urgentistes, qui serait à l'origine de l'épuisement touchant nombre de professionnels, et de la multiplication des burn-out .
Outre les causes externes liées à l'augmentation du nombre de passages aux urgences, qui entraîne une augmentation mécanique de la charge de travail, cette perception pourrait résulter de certains aspects d'organisation, comme la mise en place de fast-tracks , consommateurs de ressources médicales, ou encore l'application de la réforme du temps de travail hospitalier, qui nécessite le recrutement de praticiens supplémentaires dans la plupart des établissements.
Surtout, en dépit de l'attractivité de la profession, le taux de vacance de postes de PH reste important. A 23 % en moyenne , il est cependant moins élevé que la moyenne de ce taux pour l'ensemble des postes de PH, qui atteint 26 %.
(2) Des formes d'exercice en question
Plusieurs questions restent néanmoins posées quant aux formes que pourra prendre à l'avenir l'exercice de la profession.
De fortes difficultés pour la mise en oeuvre de la réforme du temps de travail des urgentistes
La question reste tout d'abord posée de l'évolution du temps de travail des urgentistes, fortement critiquée par plusieurs des chefs d'établissements rencontrés, non dans son principe, mais dans sa faisabilité et les modalités pratiques de son application.
Selon la conférence des directeurs généraux de CHU, la seule compensation du déficit de présence des médecins urgentistes liée à cette réforme nécessiterait le recrutement de 277 ETP supplémentaires de médecins dans les CHU, pour un surcoût médian estimé à 1,2 million d'euros par établissement . Ces contraintes expliqueraient que de nombreux établissements se trouvent à l'heure actuelle dans l'impossibilité d'appliquer cette évolution ; c'est le cas au CHU de Reims, qui ne dispose pas de personnels en nombre suffisant pour combler les postes vacants et assurer le fonctionnement du service. Selon la fédération hospitalière de France (FHF), seuls 15 % des établissements l'ont effectivement mise en place.
D'une manière plus générale, certains responsables de service ont exposé leur crainte de se voir confrontés à une raréfaction de la ressource médicale dans les services d'urgence du fait de la concomitance entre la réforme du temps de travail des urgentistes et la création d'une spécialité à part entière, qui pourrait conduire à diminuer le nombre de profils disponibles. La DGOS a cependant considéré que la mise en place du nouveau référentiel encadrant le temps de travail des praticiens ne pourra que concourir à renforcer l'attractivité de la profession.
Une multiplication inquiétante des recours aux médecins « mercenaires »
Vos rapporteurs expriment ensuite leurs fortes inquiétudes quant à la prolifération du recours à des médecins intérimaires . Ceux-ci sont souvent désignés, dans les services d'urgences comme dans les autres services hospitaliers, par l'expression de « médecins mercenaires », en raison de leurs revendications salariales et de leur opportunisme , les établissements n'ayant souvent pas d'autre choix que de s'attacher leurs services.
Plusieurs chefs d'établissement ont ainsi indiqué qu'il n'était pas rare de devoir recourir à cette forme d'intérim, notamment au moins d'août ou pendant les périodes de fête, à des tarifs exorbitants pouvant atteindre 5 000 euros pour deux journées travaillées.
Cette forme d'exercice instaure une concurrence délétère entre établissements d'un même territoire, mais également, au sein d'un même service, entre les praticiens titulaires dont la rémunération est indexée sur la grille de la fonction publique hospitalière, et les intérimaires recrutés à des conditions bien plus avantageuses.
La pratique est devenue si lucrative qu'elle ne constitue aujourd'hui plus une solution de dépannage et d'exercice exceptionnel, mais un système complet de recrutement pour les établissements comme pour les praticiens . Il a été indiqué à vos rapporteurs de manière répétée que certains praticiens titulaires choisissaient délibérément d'exercer à temps partiel au sein de la fonction publique hospitalière pour pouvoir consacrer le reste de leur temps à un exercice intérimaire bien plus lucratif. De tels choix sont bien entendu source de désorganisation pour les services, sans parler du problème posé quant au sens de l'exercice en équipe et à la possibilité de définir un projet de service partagé.
De nouvelles formes d'exercice mutualisé
Dans ce contexte, certains établissements ont développé des formes d'organisation intéressantes, qui permettent de diminuer la pénibilité inhérente au métier d'urgentiste, d'apporter des solutions aux problèmes de vacance des postes, et d'assurer la continuité des soins en périodes de congés.
• Plusieurs établissements ont ainsi décidé de mettre en place une équipe territoriale unique des urgences . À Poitiers, cette formule rassemble les équipes exerçant dans quatre hôpitaux différents, sur la base d'un projet médical commun et de protocoles de prise en charge partagés. Cette mutualisation ne concerne cependant pas les équipes opérant en Smur, dont l'activité est très différente selon les territoires.
Cette organisation correspond à l'une des préconisations du rapport Grall précité, qui recommandait de créer des équipes d'urgentistes de territoire sur la base des groupements hospitaliers de territoire (GHT).
• D'autres établissements, parmi lesquels l'hôpital Avicenne, ont opté pour une mutualisation complète des équipes entre les activités d'accueil, de régulation médicale, et de prise en charge pré-hospitalière dans le cadre du Smur , chaque praticien étant affecté à tour de rôle à chacune de ces activités.
Cette formule semble plébiscitée par les médecins ; elle présente en effet de nombreux avantages. Outre que cette organisation tend à renouveler l'intérêt de la pratique , l'alternance des fonctions, qui induisent chacune une forme de stress différent, permet davantage de respiration dans l'exercice quotidien des médecins, et ainsi de diminuer la pénibilité globale de la profession .
La mutualisation permet en outre de prévenir les problèmes de vacances de postes pendant les périodes de congé . Elle assure le maintien des compétences de chaque praticien pour l'ensemble des modes d'exercice de la médecine d'urgence. Elle permet enfin aux médecins de se familiariser avec les méthodes de travail des équipes intervenant sur d'autres segments de la chaîne des urgences, et ainsi de fluidifier les prises en charge par une meilleure connaissance mutuelle .
Vos rapporteurs insistent sur le fait qu'il n'est pas question de promouvoir une indifférenciation de l'exercice des médecins urgentistes entre les différents pôles de leur activité , de manière à permettre l'affectation aléatoire des praticiens à tel ou tel poste en fonction des besoins de ressource médicale. Il s'agit bien ici de mettre en place un exercice trifonctionnel en temps partagé , selon une rotation déterminée par avance.
Ce mode d'organisation, dont vos rapporteurs n'hésitent donc pas à recommander la généralisation à l'ensemble des équipes médicales d'urgentistes, semble cependant plus problématique pour les personnels paramédicaux . Ceux-ci paraissent redouter le développement d'une polyvalence plus subie que choisie, et l'instabilité des conditions de travail qui pourrait en découler. Compte tenu des avantages apportés, il paraît cependant intéressant de favoriser l'extension de telles mutualisations aux personnels non médicaux sur la base du volontariat.
|
Proposition : Généraliser la mutualisation trifonctionnelle des équipes médicales (Smur / régulation / accueil des urgences), et favoriser l'extension de cette organisation aux professions paramédicales sur la base du volontariat. |
b) Renforcer l'attractivité des professions paramédicales des urgences
Outre les problèmes précédemment exposés, liés aux conditions de travail de l'ensemble des équipes, plusieurs difficultés de l'exercice quotidien dans les services d'urgences sont plus directement attachées aux professions paramédicales.
Les équipes paramédicales rencontrées ont tout d'abord souligné l'importance du turn-over qui caractérise un certain nombre de services, ainsi que son corollaire : les postes sont souvent occupés par de jeunes professionnels, qui doivent donc être formés par des équipes déjà débordées.
Il a par ailleurs été largement été regretté que le tournant de la délégation d'actes n'ait pu être pris . Certaines équipes, notamment à Avicenne, ont indiqué avoir tenté de mettre en place des protocoles de coopération sur le fondement de l'article 51 de la loi HPST, avant d'être découragées du fait de la lourdeur et de la lenteur des procédures : aucun résultat n'a en effet été obtenu plus de trois ans après leur première initiation.
Il semble de ce fait que la pratique quotidienne soit souvent plus valorisante au sein des équipes Smur qu'à l'accueil des urgences, où les tâches sont bien plus hiérarchisées.
Les professionnels paramédicaux se montrent cependant très attentifs au problème de la polyvalence et des glissements de tâches subis , qui portent bien souvent sur des tâches hors soin. Il ne serait ainsi pas rare que les infirmiers comme les aides-soignants, du fait de l'absence de personnel administratif ou de sécurité en nombre suffisant, doivent prendre en charge des tâches administratives ou de gestion de crise n'entrant clairement pas dans leur champ de compétence. Il serait même arrivé que, faute d'ambulanciers, des infirmiers se soient trouvés dans l'obligation de prendre le volant d'un véhicule Smur.
Ce type de situations pourrait en partie résulter de l'absence de normes claires d'effectifs pour les services d'accueil d'urgences , tandis que les effectifs d'autres services hospitaliers, comme par exemple la réanimation, sont plus strictement encadrés. L'article D. 6124-4 du code de la santé publique dispose en effet seulement que « l'équipe paramédicale du service, dirigée par un cadre infirmier, est suffisante pour que, vingt-quatre heures sur vingt-quatre, tous les jours de l'année, au moins deux infirmiers ou infirmières soient effectivement présents pour dispenser les soins aux patients. Le service comprend, en outre, des aides-soignants ou éventuellement des auxiliaires de puériculture, des agents de service, un assistant de service social et un agent chargé des admissions . » Cet absence d'encadrement contribue à donner l'impression aux professionnels que l'augmentation de l'activité des services n'est pas accompagnée d'une augmentation du nombre de paramédicaux en poste, ce qui accroît mécaniquement la charge de travail.
Face à ces difficultés, les solutions envisageables ne sont pas nécessairement spécifiques aux services des urgences. Le développement d'exercices en coopération et de transferts de tâches protocolisés, la mise en place de binômes d'exercice en infirmiers et aides-soignants, le développement de passerelles entre métiers constituent en effet de nécessaires évolutions pour l'ensemble des services hospitaliers.
Vos rapporteurs souhaitent néanmoins ouvrir le débat sur la création d'une spécialité d'infirmier urgentiste , sur le modèle des infirmiers anesthésistes (IADE) et des infirmiers de bloc opératoire (IBODE). Il semble en effet que l'exercice quotidien en service d'urgence nécessite des compétences spécifiques qui pourraient faire l'objet d'une formation plus approfondie, notamment s'agissant de la fonction d'accueil. Une telle évolution permettrait en outre de mieux valoriser une profession qui semble particulièrement souffrir d'un manque de reconnaissance, compte tenu des difficultés de son exercice quotidien.
|
Proposition : Ouvrir le débat quant à la création d'une spécialité d'infirmier urgentiste. |
Vos rapporteurs ont enfin été interpellés par l'évolution de la fonction d'ambulancier , qui leur semble insuffisamment reconnue et valorisée. Dans le cadre hospitalier comme dans le monde libéral, ces professionnels ne se bornent en effet plus à assurer une simple fonction de transport ; en établissant une première appréciation de l'état de santé des patients transportés, voire en les préparant pour l'intervention des équipes, ils fournissent bien souvent une aide précieuse aux équipes médicales. Dans les territoires sous-dotés en professionnels de santé, ils peuvent même constituer des relais de fait dans le cadre de relations de confiance avec les médecins.
Ils s'interrogent dès lors sur la possibilité de faire évoluer les textes 61 ( * ) encadrant la fonction d'ambulancier dans la fonction publique hospitalière afin de donner plus de place à la fonction de soin - quand bien même celle-ci reste bien évidemment secondaire parmi les missions de ces professionnels.
EXAMEN EN COMMISSION
___________
Réunie le mercredi 26 juillet sous la présidence de M. Gérard Dériot, vice-président, puis de M. Alain Milon, président, la commission examine le rapport d'information de Mmes Laurence Cohen, Catherine Génisson et M. René Paul Savary, sur la situation des urgences hospitalières, en liaison avec l'organisation de la permanence des soins.
M. Gérard Dériot , président . - Le président Milon nous rejoindra dans quelques instants. Nous allons examiner le rapport d'information de Mmes Laurence Cohen , Catherine Génisson et M. René-Paul Savary, sur la situation des urgences hospitalières, en liaison avec l'organisation de la permanence des soins.
M. René-Paul Savary , rapporteur . - Nous avons régulièrement l'occasion d'évoquer, dans l'enceinte de notre commission, le problème aigu que pose pour notre système de santé la gestion de la permanence des soins et de la prise en charge des urgences, et plus généralement de l'accueil des soins non programmés. Sur ce sujet, plusieurs rapports et études, émanant d'institutions qualifiées (l'Assemblée nationale, mais aussi la Cour des comptes ou encore la Drees), ont vigoureusement tiré la sonnette d'alarme au cours des dernières années ; nous avons également examiné plusieurs dispositions sur ce point dans le cadre de la loi « santé » ; et pourtant, selon les propres mots de la Cour des comptes, rien ne semble évoluer et les problèmes continuent de s'accumuler.
C'est dans ce contexte que nous avons décidé de conduire un travail spécifique et transpartisan sur la question des services d'urgences hospitaliers, qui semblent concentrer la majeure partie des problèmes - on l'a vu, encore cet hiver, avec l'engorgement des services lors de l'épidémie de grippe, largement relayé par les medias.
Afin de proposer une perspective nouvelle sur un sujet largement rebattu, nous avons choisi de privilégier une approche de terrain, dans le but de proposer des solutions concrètes et ancrées dans l'exercice quotidien des personnels. Lors des (nombreuses) auditions que nous avons conduites au Sénat, nous avons ainsi choisi de rencontrer les responsables des principaux services d'urgences parisiens. Nous avons également effectué plusieurs déplacements dans des établissements de santé de toute taille, au cours desquels nous avons veillé à entendre l'ensemble des personnels soignants comme administratifs.
Mme Laurence Cohen , rapporteure . - Avant d'entrer dans le vif du sujet, nous souhaitons souligner l'investissement exceptionnel des équipes exerçant au sein des urgences hospitalières, qui réunissent des métiers très divers. C'est grâce à leur qualité et à leur compétence que nos concitoyens continuent de disposer d'une prise en charge de pointe, en dépit des difficultés nombreuses auxquelles font face les services - devant lesquelles ils réagissent avec adaptabilité, inventivité, ingéniosité, et un sens profond du service public.
Mme Catherine Génisson , rapporteure . - A l'issue de ces différents travaux, nous avons acquis la conviction que les services d'urgences ne doivent pas être simplement regardés comme un point d'entrée défaillant dans notre système de santé. Dans la mesure où l'on se retrouve bien souvent aux urgences lorsqu'aucune autre solution n'est possible, ils constituent au contraire l'aboutissement de trajectoires individuelles dans le système de soins, et sédimentent à ce titre l'ensemble des problématiques sociales et sanitaires accumulées au cours des différents parcours de santé.
En somme, les difficultés des services d'urgences doivent être regardées comme un miroir grossissant des dysfonctionnements de l'ensemble de notre système de santé - et peut-être même, plus largement, de notre système d'accompagnement social.
Ce constat, qui a fondé l'ensemble de notre réflexion, explique qu'il n'existe pas selon nous de solution miracle pour refonder notre système d'accueil des urgences. Tout comme les problèmes rencontrés par les équipes, les solutions qui peuvent y être apportées sont multifactorielles, et dépendent bien souvent des structures, des organisations et des personnes. En tout état de cause, elles doivent prendre en compte à la fois l'amont et l'aval des services - ce qui supposerait d'étendre potentiellement la réflexion à l'ensemble de notre système de soins, à la ville comme à l'hôpital.
Mme Laurence Cohen , rapporteure . - Les difficultés rencontrées par les services d'urgences, déjà largement documentées, sont nombreuses. Nous souhaitons insister sur deux aspects qui nous semblent particulièrement importants : en termes quantitatifs, la question de l'afflux dans les services, voire de leur engorgement ; d'un point de vue qualitatif, les problèmes posés par la diversification des motifs de recours aux urgences, qui ne sont pas toujours strictement sanitaires - nous y reviendrons.
Le premier point constitue l'élément le plus connu, car le plus médiatique, mais aussi le plus ressenti par nos concitoyens. Selon la Drees, on comptait 20,6 millions de passages aux urgences en 2015. Plus que cette valeur absolue, c'est la dynamique de son évolution qui inquiète : au cours des dernières années, ce nombre a connu une augmentation soutenue et régulière de l'ordre de 4 % par an, accroissant encore la tension pesant sur des structures déjà débordées. Entre 2002 et 2015, il a au total évolué de 42 % - et nous rappelons ici que la date de 2002 correspond à l'abandon de l'obligation déontologique individuelle incombant aux médecins d'assurer les périodes de gardes, à laquelle la réforme Mattei a substitué un système hybride, avec une obligation de nature collective reposant sur le volontariat individuel des médecins.
Ces estimations générales ne doivent cependant pas masquer l'existence de fortes disparités entre les différents établissements. Selon la Drees, 70 % des patients arrivant aux urgences sont pris en charge en moins d'une heure. En réalité, c'est surtout dans les établissements les plus importants que se concentrent les problèmes, singulièrement en région parisienne et dans les Dom.
Dans ces services, la situation est bien souvent critique, avec des délais d'attente excédant fréquemment cinq heures, et des pics de fréquentation marqués à l'occasion des épidémies hivernales. Dans ces conditions, et selon le témoignage direct des personnels, il n'est pas rare que l'affluence entraîne un tel débordement que les prises en charge ne sont plus hiérarchisées - ce qui fait parfois passer à côté de véritables urgences -, ou encore que certains patients échappent à la vue et donc à la vigilance des équipes soignantes - ce qui est particulièrement problématique lorsque sont en cause des pathologies psychiatriques.
A l'inverse, ces chiffres ne doivent pas non plus évincer une autre réalité, qui frappe principalement les territoires ruraux : selon la Drees, près de 4 millions de personnes, soit 6 % de la population, résidaient encore à plus de 30 minutes d'un service d'urgences ou d'un Smur à la fin de l'année 2015. Dans ce contexte, certains services de proximité font face à des difficultés de financement, et donc d'équipement et de fonctionnement, de plus en plus criantes, qui remettent en cause leur existence même ; c'est ce que nous avons constaté lors de notre déplacement à Romilly-sur-Seine. Ce sont pourtant des services qui font bien souvent preuve d'une adaptabilité remarquable face au manque de moyens, et réalisent même de véritables performances - il est cependant permis de se demander jusqu'à quand.
En tout état de cause, le développement du recours aux services d'urgences ne constitue pas un phénomène strictement français. Selon plusieurs des personnes que nous avons entendues, l'ensemble des pays développés assistent à une augmentation soutenue du recours à ces services.
Cette évolution est à mettre en lien avec celle des motifs de recours. Nous nous plaçons bien sûr ici hors du champ de la médecine de catastrophe, pour laquelle nous avons cependant pu constater la particulière compétence et le grand engagement de l'ensemble des équipes lors de nos déplacements : il faut avant tout rappeler que la médecine pré-hospitalière et le réseau des Smur sauvent chaque jour des vies sur notre territoire.
Si, dans l'ensemble, on observe une grande stabilité de la structure de la patientèle au cours du temps (la traumatologie représentant 1/3 des passages, et ceux-ci étant concentrés aux âges extrêmes de la vie), la Drees souligne que la dynamique d'évolution du nombre de passages « va bien au-delà des seuls besoins liés à l'évolution démographique de la population française ». Cela signifie, en d'autres termes, que toutes les demandes que l'on rencontre dans les services d'urgences n'en sont pas nécessairement, ou pourraient trouver une réponse ailleurs. De ce point de vue, nous avons pu distinguer trois situations - qui tendent cependant à se recouper partiellement.
En premier lieu, une augmentation notable des situations caractérisées au moins autant par une urgence sociale que par une urgence sanitaire, et qui se retrouvent dans ces services lorsqu'aucune autre solution n'a pu être trouvée. L'une et l'autre tendent d'ailleurs à se renforcer : il nous a ainsi été indiqué que les décès au sein des services d'urgences n'étaient pas rares, du fait d'un recours très tardif à la médecine, de sorte que les urgences devenaient le lieu de la découverte de pathologies déjà très avancées. Cela correspond par ailleurs à une évolution plus large de notre société qui accepte mal la mort, et tend à faire de l'hôpital le lieu dans lequel surviennent la majeure partie des décès.
En second lieu, une augmentation marginale mais sensible des consultations certes motivées par une raison médicale, mais recourant aux urgences pour des raisons de « convenance personnelle ». Selon les soignants que nous avons rencontrés, une partie de ce flux résulterait d'une évolution sociétale valorisant l'immédiateté de tous les services, quels qu'ils soient. De ce point de vue, l'accessibilité des services d'urgences, qui permettent de faire réaliser en une seule fois et en un seul lieu plusieurs soins ou examens, même au prix de quelques heures d'attente, est particulièrement attractive. Ainsi, selon les données transmises par la Drees, 59 % des patients des urgences s'y sont rendus pour l'accessibilité des soins qu'elles offrent.
Il semble également que la pseudo-gratuité de ces services, dans lesquels les patients n'ont pas à effectuer l'avance des frais, joue un rôle important dans l'attractivité des urgences. Il est cependant difficile de faire la part des choses entre cette observation générale et la présence au sein de ces services de personnes en situation de précarité.
Les travaux de la Drees comme le témoignage des soignants permettent enfin de mettre en évidence une forme de recours par défaut, lorsqu'aucune solution n'a pu être trouvée dans le cadre de la médecine de ville ou de la médecine spécialisée hospitalière. Selon la Drees, cette situation concernerait 21 % des patients présents aux urgences. Elle recouvre des cas très divers, du patient dont le médecin traitant est absent à celui qui ne parvient pas à s'orienter dans le parcours de soins, en passant par le résident d'un Ehpad ne disposant pas de ressources médicales suffisantes.
Le débat sur les passages inutiles aux urgences doit donc être replacé dans ce contexte : en réalité, la majorité des passages décrits comme inutiles s'expliquent par les insuffisances de l'offre existant en amont (médecine de ville, Ehpad) et en aval (lits disponibles dans les services spécialisés, solutions de prise en charge pour personnes âgées et personnes handicapées). Nous insistons sur ce point : contrairement à une idée communément admise, la question de l'aval a autant de poids que l'amont dans les difficultés rencontrées par les urgences. De ce fait, les politiques gestionnaires de fermetures massives de lits dans les services spécialisés ne peuvent que contribuer à l'engorgement des services d'urgences.
Face à ces constats, nous avons souhaité formuler des recommandations concrètes dans deux directions : d'une part, renforcer l'offre libérale de ville pour l'accueil des soins non programmés ; d'autre part, généraliser, dans la mesure du possible, les bonnes pratiques hospitalières déjà développées par certaines équipes. S'il faut veiller à réduire le plus possible les passages aux urgences qui ne relèvent manifestement pas de la compétence de ces services, l'objectif ici n'est pas uniquement de supprimer l'ensemble des recours jugés inutiles. Outre que la notion est de toute façon difficile à définir, et ne peut l'être qu'a posteriori, la majorité des personnels que nous avons rencontrés se sont accordés pour dire que le rôle de soupape joué par les urgences, en France comme ailleurs, pouvait difficilement être remis en question. Il s'agit cependant, dans la concertation et le dialogue avec toutes et tous, de recentrer chacun des acteurs du système de santé sur sa compétence principale, afin d'offrir à chaque patient la possibilité de la prise en charge la plus adaptée.
M. René-Paul Savary , rapporteur . - Ce sont donc tout d'abord les insuffisances de l'offre libérale qui sont indirectement mises en lumière par les difficultés des services d'urgence. Selon la Cour des comptes, 43 % des passages aux urgences relèvent d'une simple consultation médicale ; 35 % des passages auraient pu obtenir une réponse auprès d'un médecin généraliste. La moitié des passages aux urgences a par ailleurs lieu aux horaires d'ouverture des cabinets de ville, tandis que les patients se tournent prioritairement vers les structures d'urgences aux horaires de la permanence des soins ambulatoires. En d'autres termes, l'offre de ville ne répond plus ni à la demande de permanence des soins, ni à celle de continuité des soins.
Face à ce constat, les médecins de ville eux-mêmes ont reconnu un certain « désengagement » des professionnels libéraux quant à la prise en charge des soins non programmés. Les raisons en sont multiples et bien connues, je ne m'y attarderai donc pas : la fin de la responsabilité individuelle dans l'organisation de la garde, la désertification médicale, les délais de rendez-vous, la réduction du temps d'exercice hebdomadaire ainsi que la raréfaction des visites à domicile expliquent largement que les patients se rendent aux urgences pour y trouver une réponse intégrée.
Dans ce contexte, les maisons médicales de garde (MMG) ne semblent pas pouvoir offrir d'alternative efficace pour les patients. Si les situations sont bien sûr très différentes selon les structures, et dépendent notamment des acteurs impliqués et de leurs relations avec les services hospitaliers, leur développement connaît une certaine stagnation depuis quelques années. Selon la Cour des comptes, la faible diffusion du recours aux MMG dans la population s'expliquerait à la fois par l'absence de plateau technique minimal, qui oblige de toute façon les patients à se rendre aux urgences dans un deuxième temps en cas d'examen ou d'acte technique à réaliser, ainsi que par la nécessité d'y faire l'avance des frais. Nous avons d'ailleurs pu constater que, en dehors de certains cas où des protocoles avaient pu être formalisés entre un établissement et une MMG, les réadressages des services d'urgences vers les maisons de garde demeuraient très minoritaires.
Nous pensons cependant que la médecine de ville peut et doit prendre sa part des soins non programmés. Les syndicats de professionnels nous ont rappelé à juste titre que si la dernière épidémie de grippe avait donné lieu à une forte surcharge dans les services hospitaliers, la majorité des patients avaient été pris en charge dans les cabinets libéraux. Les centres de santé offrent par ailleurs des possibilités de prise en charge rapide, en secteur 1 et sans avance de frais, qu'il nous semble d'ailleurs nécessaire de développer.
Sans entrer dans un débat sur l'organisation générale de la médecine libérale, trop vaste pour le champ de cette seule mission, quelques mesures simples nous paraissent pouvoir porter leurs fruits à court terme.
Afin de renforcer la continuité des soins aux horaires d'ouverture des cabinets de ville, il pourrait tout d'abord être envisagé de mieux valoriser financièrement les consultations non programmées, ce qui pourrait inciter les médecins à dégager des plages horaires dédiées à cet effet, ainsi que les visites à domicile, pour les patients qui se trouvent dans l'incapacité de se déplacer - et qui se retrouvent trop souvent aux urgences dans un véhicule de pompiers ou une ambulance.
Par ailleurs, les plates-formes territoriales d'appui créées par la loi santé devraient être le lieu d'une plus grande coopération « pré-porte » entre les mondes libéral et hospitalier.
S'agissant ensuite de la permanence des soins, plusieurs mesures d'ordre financier sont également envisageables, comme l'exonération totale du ticket modérateur aux horaires de la PDSA, ou encore le développement du tiers-payant intégral dans les MMG - comme d'ailleurs dans l'ensemble des lieux accueillant des urgences. Sur un plan organisationnel, il nous semble par ailleurs pertinent d'élargir les horaires de la PDSA au samedi matin - plage sur laquelle la plupart des cabinets de ville sont fermés, tandis que les services de régulation des urgences connaissent un pic d'activité.
Un mot enfin de l'épineuse question de la régulation médicale. Lorsqu'elle fonctionne bien, ce qui est le plus souvent le cas, elle assure la prise en charge rapide des cas les plus graves, ou permet au contraire d'éviter le recours aux urgences par un simple conseil téléphonique ; elle peut également être le lieu d'une coopération efficace entre médecins hospitaliers et libéraux, ainsi que nous l'avons vu à Lille et à Arras. C'est donc un outil précieux pour la gestion des demandes de soins non programmés.
Il existe cependant, au plan local, des différences dans les modes d'organisation dont résultent parfois des difficultés de fonctionnement. En outre, le métier particulièrement difficile et stressant d'assistant de régulation médicale (ARM), qui constitue le premier maillon de la chaîne des secours pré-hospitaliers, est trop souvent assuré par des personnes qui manquent d'expérience, voire tout simplement d'une formation initiale. Dans ce contexte, la mise en place du nouveau numéro 116 117 à côté du 15 (à laquelle notre commission s'était opposée dans le cadre de la loi « santé ») achève de créer l'inquiétude chez les professionnels : supposé rendre plus visible et plus lisible la permanence des soins ambulatoires pour les patients, il est pourtant quasi-unanimement dénoncé comme créant une inutile complexité et nécessitant des effectifs qui pourraient être mieux employés ailleurs.
Il nous paraît particulièrement urgent de remédier à ces problèmes, afin de professionnaliser davantage ce maillon crucial des urgences, mais aussi de renforcer la coordination entre médecins libéraux et hospitaliers à l'interface entre la ville et l'hôpital.
En premier lieu, l'abandon du numéro 116 117, qui nous apparaît inéluctable, devrait bien évidemment être accompagné d'un renforcement des équipes opérant au centre 15, afin d'assurer un tri efficace entre les demandes relevant des urgences hospitalières et celles relevant de la permanence libérale. Ce renforcement devrait être associé à une généralisation de la mutualisation des équipes hospitalières et libérales, dont nous avons pu voir plusieurs exemples de succès au cours de nos déplacements. En outre, la formation des professionnels-clé que constituent les ARM est entièrement à revoir : alors qu'elle est aujourd'hui facultative, il nous paraît indispensable qu'elle passe par une formation initiale obligatoire et standardisée d'au moins deux ans, assortie de périodes de stage, et sanctionnée par la délivrance d'un diplôme qualifiant.
Mme Catherine Génisson , rapporteure . - J'en viens enfin aux problèmes posés par l'intégration des services d'urgences dans leur environnement hospitalier. Il est largement ressorti de nos différents travaux et déplacements que la difficulté principale réside dans la culture des établissements : bien souvent, dans leur fonctionnement quotidien, les urgences sont considérées comme un service à part, de sorte que le devenir de leurs patients n'est pas collectivement pris en charge. Cette situation explique en partie l'engorgement des urgences par des patients pour lesquels aucune solution d'hospitalisation n'a pu être trouvée à court terme (en moyenne, 20 % des patients des urgences sont hospitalisés). Il nous a même été signalé qu'il n'était pas rare que les services eux-mêmes se déchargent sur les urgences en cas d'examens à réaliser dans de brefs délais !
Cette question de culture et de communication est symptomatique d'un certain isolement des urgences au sein de l'hôpital. Afin de refonder leur place en tant que service spécialisé, et non plus seulement en tant que service « porte », des évolutions simples et concrètes nous paraissent possibles, dans quatre directions.
Nous avons eu l'occasion de constater que plusieurs établissements avaient développé des « bonnes pratiques » organisationnelles qui pourraient facilement être généralisées. Je pense notamment au développement de circuits courts de prise en charge (souvent désignés sous le nom de fast-tracks), qui, dans les établissements les plus importants, permettent de réguler le flux des patients. Il s'agit en fait d'un service de consultation rapide aménagé à l'intérieur des urgences. Une telle organisation suppose cependant que ces circuits soient gérés par des soignants expérimentés, médecins comme paramédicaux, qui sachent immédiatement distinguer une urgence grave d'une demande de soins plus légers. Cette prise en charge particulière pourrait d'ailleurs tout à fait être réalisée par des généralistes libéraux.
Par ailleurs, la différenciation structurelle des urgences pédiatriques nous paraît indispensable ; chaque fois que c'est possible, ce doit aussi être le cas pour les urgences psychiatriques et gynécologiques.
L'équipement des services comme des Smur doit également faire l'objet d'une réflexion approfondie. Au cours de nos déplacements, nous avons en effet constaté qu'il existait de très fortes disparités entre établissements. Certains Samu disposent ainsi d'un important plateau technique embarqué, tandis que quelques services d'urgences disposent d'appareils d'imagerie dédiés. Afin de renforcer l'égalité d'accès aux soins sur l'ensemble du territoire, il serait souhaitable de généraliser au moins la présence de matériels de biologie embarquée dans les Smur. Les services d'urgences doivent par ailleurs prendre le tournant de la médecine de demain : pour cela, c'est dès aujourd'hui qu'il faut y développer l'usage de la télémédecine.
Enfin, le traitement standardisé de certaines urgences vitales (infarctus du myocarde et AVC) connaît un fonctionnement particulièrement satisfaisant que nous tenons à souligner ; partant de ce constat, il nous paraît indispensable de lancer une réflexion sur une possible standardisation de la prise en charge pour d'autres pathologies.
C'est ensuite sur la question de l'aval des urgences que les établissements doivent travailler. Certains d'entre eux ont développé des pratiques innovantes pour la gestion des lits en se dotant d'un bed manager, spécifiquement chargé du suivi et de l'affectation en temps réel des lits disponibles. Cette fonction support pourrait être plus largement développée, le cas échéant à l'échelle des GHT. D'autres établissements, comme l'hôpital Avicenne, ont développé une organisation plus modeste, mais tout aussi efficace, en organisant quotidiennement des conférences de staff rassemblant l'ensemble des services. L'important nous semble être ici que la question de l'aval des urgences soit l'affaire de tous.
Face à l'afflux croissant de personnes âgées dans les services d'urgences, et devant la nécessité d'une réaction rapide en cas de pic épidémique, il nous paraît par ailleurs indispensable de redonner toute leur place aux services de médecine et chirurgie générales (qui ont trop souvent servi de variable d'ajustement au cours des dernières années, avec des fermetures de lits massives dont on mesure aujourd'hui toute le caractère problématique), et de développer les services de gériatrie aiguë. A l'inverse, s'il doit exister un volant de lits de courte durée au sein des services d'urgences, celui-ci ne doit pas être trop important, et doit simplement fonctionner comme une soupape avant transfert dans les services spécialisés.
La prise en charge des urgences pour les personnes âgées constitue par ailleurs un sujet en soi. Sur ce point, nous tenons à souligner que l'hospitalisation systématique des personnes âgées constitue une catastrophe à la fois humaine, médicale et pécuniaire. Pour y remédier, les solutions ne sont que trop connues - encore faut-il avoir la volonté de les mettre en oeuvre ! : organiser la prise en charge médicalisée dans les Ehpad et y introduire la télémédecine, ainsi que notre commission l'a déjà formulé à plusieurs reprises.
Se pose, en troisième lieu, la question du financement des urgences. Nous avons pu constater qu'un soupçon planait sur l'encadrement de ces services, suspectés de ne pas souhaiter réellement remédier aux situations d'engorgement dès lors que l'afflux de patients constituerait une manne financière pour les établissements. Si cette affirmation nous apparaît largement exagérée, il est cependant indéniable que le mode de tarification des urgences n'est pas désincitatif à la prise en charge des patients, quelle que soit la gravité, ou l'absence de gravité, de leur pathologie. Il importe dès lors de clarifier cette situation, dans un triple objectif : recentrer la prise en charge par les urgences sur les cas les plus graves ; mieux prendre en compte les coûts fixes de services par nature soumis à une activité fluctuante ; inciter à la réorientation vers les MMG ou les médecins de ville.
Dans ce contexte, la proposition formulée par Olivier Véran, notre collègue rapporteur général à l'Assemblée nationale, nous paraît particulièrement intéressante : il s'agirait d'introduire une dose de forfaitisation dans le financement des urgences, ainsi qu'une modulation des tarifs en fonction de la gravité des pathologies.
J'en termine par le sujet qui n'est pas le moins important, celui des ressources humaines des services d'urgences. D'une manière générale, il nous est apparu que le très fort investissement des personnels soignants devait être mieux valorisé, quelle que soit leur fonction.
Ces personnels sont en effet en première ligne pour faire face, souvent en flux tendu, à des situations sanitaires et sociales particulièrement difficiles. De nombreux soignants nous ont d'ailleurs indiqué qu'ils craignaient pour leur sécurité, à tel point que certains établissements - lorsqu'ils en ont les moyens... - se sont dotés de sas d'accès sécurisés et de vigiles à la porte du service d'urgences, voire de médiateurs sociaux. Ces difficultés s'inscrivent parfois dans un contexte de turn-over important et de difficultés de recrutement, les services d'urgences n'étant pas épargnés par la prolifération des praticiens « mercenaires ».
En premier lieu, il nous semble indispensable de favoriser la diversité des tâches dans la carrière des médecins urgentistes, compte tenu du stress et de la pénibilité particulièrement attachés à ce métier. De ce point de vue, la formule de la mutualisation des équipes opérant en Smur, en salle de régulation et à l'accueil des urgences, dont nous avons pu constater le succès dans plusieurs établissements, nous paraît particulièrement intéressante. L'alternance des formes d'exercice permet en effet de relâcher la pression inhérente à certaines activités et de ne pas s'y enfermer. Nous posons également la question de son extension aux professions paramédicales, en raison de son intérêt à la fois pour les pratiques individuelles et pour l'organisation des services.
S'agissant des médecins, il nous semble par ailleurs indispensable d'introduire dans leur formation un volet relatif à l'accueil et à la prise en charge des situations d'urgence sociale, qui tendent à se multiplier et face auxquelles les professionnels nous ont livré leur désarroi.
Outre les ARM, que nous avons déjà évoqués, plusieurs professions exerçant dans le cadre des urgences pourraient faire l'objet d'une meilleure reconnaissance. Nous pensons notamment au métier d'ambulancier, dont le rôle évolue notablement dans le cadre de la médecine d'urgence comme dans le monde libéral : il ne s'agit plus seulement d'assurer une simple fonction de transport, mais bien souvent aussi de fournir une première appréciation de l'état de santé du patient, voire de le préparer pour l'intervention des équipes. Il nous semblerait dès lors opportun, sinon de faire évoluer les contours et la reconnaissance de cette profession, du moins d'ouvrir la réflexion quant à la reconnaissance d'une profession d'ambulancier en Smur. Dans la même logique, la reconnaissance d'une spécialité infirmière urgentiste mériterait également qu'un débat lui soit consacré.
M. Alain Milon , président . - Je constate que nous avons déjà alerté ces dernières années sur beaucoup des problèmes que vous soulevez.
Mme Michelle Meunier . - Merci pour ce rapport détaillé - et qui a en effet le mérite de récapituler des enjeux qui ne nous étaient pas inconnus. L'organisation des urgences pédiatriques n'est pas nécessairement calquée sur celle des urgences ordinaires : peut-être ce modèle pourrait-il être source d'inspiration ? Quid, par ailleurs, de l'éducation du patient ? C'est aussi un paramètre...
Mme Pascale Gruny . - Quoique je ne sois pas une professionnelle de la santé, ce rapport m'a semblé exhaustif. Manque de lits, manque de personnel, déficits... Ce sont en effet des problèmes dont nous sommes tous conscients dans nos territoires. Je souligne en particulier le problème des praticiens intérimaires, qui touchent une rémunération bien supérieure à celle de leurs collègues, pour le même travail : dans le privé, une telle situation ne laisserait pas de surprendre !
Mme Catherine Génisson , rapporteure . - Oui, c'est scandaleux.
Mme Pascale Gruny . - Cela désorganise les services et coûte cher aux hôpitaux.
Mme Annie David . - Votre trio aurait pu être explosif, mais le résultat de votre travail est un tableau exhaustif des difficultés vécues aux urgences. Avec M. Watrin et Mme Cohen, j'ai visité de nombreux services pour me rendre compte des problèmes auxquels sont confrontées nos équipes médicales, et je reconnais dans votre rapport ce que j'ai vu. Nous connaissons les causes - et notamment le manque de lits - sans parvenir à les combattre. C'est tout le système qu'il faudrait revoir. En tous cas, je vous invite à bien réfléchir, lors du vote du prochain PLFSS, aux suppressions de lits qu'une nouvelle réduction des dépenses ne pourra qu'entraîner ! J'apprécie que vous reconnaissiez l'investissement des personnels soignants et que vous demandiez jusqu'à quand ils pourront tenir ainsi. Il y a dans l'hôpital public des problèmes financiers qui ne relèvent pas du PLFSS, et notamment la différence de traitement, avec les dépassements que vous avez mentionnés, générateurs d'inégalités qui contribuent au mal-être du personnel. Enfin, j'ai beaucoup aimé entendre M. Savary soutenir les centres de santé...
M. Olivier Cigolotti . - Je vous félicite pour le titre de votre rapport, qui rend parfaitement compte de la situation. Vous avez mentionné la fracture territoriale, avec 4 millions de personnes situées à plus de 30 minutes d'un service d'urgence. Ces personnes sont souvent frappées d'une double peine car la désertification médicale les contraint à avoir recours plus souvent que d'autres aux sapeurs-pompiers ou aux urgences.
Mme Patricia Schillinger . - La fracture territoriale est bien réelle. On pourrait croire que dans une ville de 100 000, voire 50 000 habitants, l'accès aux soins serait effectif la nuit, mais ce n'est pas le cas. Sans bon sens, on n'arrivera pas à réformer le système de manière efficace. Il n'est pas normal, lorsque l'on est piqué par une guêpe, avec un risque éventuel d'allergie, de s'entendre dire aux urgences qu'il faut attendre son tour, avec jusqu'à vingt personnes devant soi...
Par ailleurs, la durée du préavis de départ d'un médecin urgentiste n'est que d'un mois. Dans un hôpital alsacien, cinq médecins urgentistes ont démissionné d'un coup, ce qui a désorganisé le service d'urgences qui a dû être fermé provisoirement. Pourquoi ne pas porter le préavis à six mois comme dans d'autres professions à responsabilités ? Enfin, pourquoi ne pas faciliter les accords bilatéraux entre hôpitaux français et étrangers ? Les offres de soins de mon département, de l'Allemagne et de la Suisse sont complémentaires. Les patients pourraient en bénéficier.
M. Jean-Marie Morisset . - Je partage votre diagnostic sur la fracture territoriale et la désertification médicale. Depuis une vingtaine d'années, on restructure les hôpitaux ; dans les Deux-Sèvres, on ferme ainsi trois hôpitaux pour les fusionner au sein d'un hôpital du Nord Deux-Sèvres. Nous réclamons le maintien des services d'urgence existants, pour conserver le lien de proximité, mais l'ARS n'écoute ni les élus, ni les médecins, ni les habitants...
Mme Catherine Procaccia . - À Vincennes, nous avons été parmi les premiers à ouvrir une maison de garde il y a vingt ans, car les médecins refusaient de se déplacer à domicile la nuit. On compte aujourd'hui une douzaine de maisons de garde dans le Val-de-Marne. Le but était d'éviter l'engorgement des urgences. Ces dernières années, celles-ci sont devenues un service de confort : les gens s'y rendent dès lors qu'ils ne peuvent pas obtenir un rendez-vous rapide chez un médecin, alors qu'il n'y a pas d'urgence. C'est une forme de consumérisme. Par ailleurs, on constate que le week-end, 60 % des passages sont des consultations de pédiatrie, car les pédiatres ne sont pas ouverts le week-end. Est-ce le cas partout ?
Mme Laurence Cohen , rapporteure . - C'est en effet souvent le cas.
M. Daniel Chasseing . - Ce rapport est conforme à mon constat en tant que praticien. Les consultations aux urgences ont augmenté de 42 % depuis 2002, car les médecins n'ont plus l'obligation d'assurer des gardes. Les gens vont aussi souvent aux urgences faute de la présence d'un cabinet médical de garde à proximité. Cela pose la question de l'accessibilité aux soins dans les zones rurales ou péri-urbaines.
Un mot sur la prise en charge des piqûres de guêpe. Soit on observe un choc anaphylactique immédiat et les soins sont urgents, soit il n'y a pas de réaction et il n'y a pas d'urgence.
Pour remédier à la pénurie de médecins, il convient, en effet, d'augmenter le numerus clausus et de trouver des solutions avec les médecins dans le cadre des maisons médicales de garde avec le tiers-payant.
Le 116-117 est source de confusion : il est en effet préférable de conserver le 15. Je conviens également qu'il faut mettre l'accent sur la formation des régulateurs qui traitent les appels, car c'est un exercice difficile. L'équipement des Smur doit aussi faire l'objet d'une réflexion approfondie. La prise en charge des infarctus a été améliorée, il faut cependant le souligner.
Il est important qu'un gériatre soit présent aux urgences, car il faut éviter d'hospitaliser inutilement les personnes âgées. La télémédecine pourrait être une aide utile à cet égard.
La reconnaissance d'un diplôme d'infirmière ou d'infirmier urgentiste serait bienvenue. Il faut souligner aussi le rôle crucial des ambulanciers qui prennent en charge les malades et qui transmettent les informations au médecin régulateur.
Mme Chantal Deseyne . - Vous relevez que, dans 21 % des cas, le recours aux urgences est un recours par défaut dû à l'absence d'une offre de soins de proximité. Comment faciliter le développement des maisons de garde ? Est-il possible de réinstaurer une obligation de garde pour les médecins ? Comment responsabiliser aussi les patients ? Qu'en est-il du recours aux urgences pour des cas qui relèvent de problématiques sociales et non sanitaires ? Ce n'est pas aux urgences de traiter ces cas.
M. Yves Daudigny . - Je salue le travail des rapporteurs. Vous posez bien la question de l'organisation de l'hôpital, des urgences, de l'articulation entre médecine de ville et hôpital. Les changements se heurtent à deux difficultés : tout d'abord, la résistance compréhensible à tout changement, tant des élus que des médecins, dès lors qu'il est question de diminuer les compétences d'un hôpital ; le second problème est celui des modes de financement : tant que la médecine de ville sera exclusivement payée à l'acte, les problèmes perdureront.
Mme Catherine Génisson , rapporteure . - Il est en effet indispensable que l'accueil de la pédiatrie soit autonome, de même que celui de la psychiatrie. Au CHU de Lille, cela fonctionne très bien. Je vous confirme par ailleurs que les consultations de pédiatrie aux urgences ont lieu souvent le soir et le week-end.
Notre proposition n° 14 vise à développer des actions d'éducation de la population au juste recours aux urgences. Tous les moyens peuvent être utilisés à cette fin. Les contrats locaux de santé constituent déjà un moyen d'éduquer à la santé. Dès l'appel au 15, le médecin régulateur doit aussi éclairer la personne qui appelle. Tout cela contribuera à aider à sortir de l'approche consumériste de la médecine.
L'intérim à l'hôpital est une catastrophe. Ces médecins sont d'ailleurs souvent qualifiés de « mercenaires » par leurs collègues. Ils accomplissent une prestation, sans participer au projet de service, en échange d'une rémunération élevée. Les directeurs d'hôpitaux et chefs de service nous ont dit qu'ils étaient contraints de se plier à leurs exigences. Ce sujet est plus important encore que celui du préavis.
Il faut souligner l'investissement des personnels, mais avoir également conscience qu'ils sont à bout. Il importe aussi de conserver des services d'urgence de proximité.
Mme Laurence Cohen , rapporteure . - Notre mission s'est révélée passionnante. Ce travail entre trois rapporteurs de sensibilités politiques différentes a été très enrichissant et constructif. C'est une bonne manière de procéder.
Faute de médecins, les directeurs d'hôpitaux avouent qu'ils sont étranglés et qu'ils n'ont pas d'autre choix que de recourir à des intérimaires mercenaires. Comme on manque de praticiens, il y a une surenchère. Les autres médecins qui s'investissent dans le projet d'établissement sont découragés lorsqu'ils apprennent leur rémunération.
Notre commission devrait se montrer plus entreprenante pour tirer les leçons des évaluations de terrain lorsqu'elles montrent que quelque chose ne fonctionne pas. C'est le cas de la réforme des gardes mise en place en 2002. Il nous appartient maintenant de faire bouger les choses !
Sur la fermeture des lits comme sur d'autres sujets, nous nous devons d'être vigilants au moment de l'examen du PLFSS. N'oublions pas que c'est le législateur qui organise la pénurie en réduisant drastiquement les budgets !
Mme Schillinger a plaidé pour des partenariats et des accords bilatéraux. Ils sont déjà en place dans de nombreux territoires : ainsi, le CHU de Lille travaille sans difficulté et en osmose parfaite avec la Belgique.
Comme M. Morisset, je suis sensible au manque de concertation entre les différents acteurs de la santé. Il en résulte souvent de formidables gâchis. À l'Hôtel-Dieu, il y a ainsi deux projets en confrontation, celui des personnels et celui de la direction de l'AP-HP.
Il est difficile de définir un modèle généralisable de maisons de garde, mais nous pouvons partager les bonnes pratiques. Dans le Val-de-Marne, les Services d'accueil médical initial (Sami) fonctionnent très bien, grâce à l'implication forte des médecins libéraux du département - il faut le signaler - et des villes qui fournissent les locaux, acquittent certains frais de fonctionnement et surtout paient des vigiles, ce qui permet aux médecins de travailler en toute sécurité.
Les urgences ne prennent pas les problèmes sociaux en charge s'il n'y a pas de problème médical. La difficulté est en fait celle du suivi. On l'a vu à l'hôpital Lariboisière, près de la gare du Nord à Paris. Les personnels nous ont alertés sur la situation de femmes en grande précarité qui viennent accoucher à l'hôpital. Mais dès qu'elles sont sorties elles se retrouvent confrontées à leurs difficultés : accès au logement, addictions, etc. La question du suivi en aval est donc fondamentale. Il en va de même dans le domaine de la gériatrie.
M. René-Paul Savary , rapporteur . - Il convient d'éviter tout dogmatisme sur ce sujet tant les pratiques varient en fonction des lieux et des secteurs. Certains hôpitaux fonctionnent bien grâce à l'énergie de leur directeur, tandis que, dans d'autres établissements, il existe un fossé entre les équipes soignantes et leur direction. Dans certains services, le chef de service salue chacun par son prénom, dans d'autres il connaît à peine le nom de ses collaborateurs... Ainsi, si l'hôpital Avicenne, en Seine-Saint-Denis, est confronté à de nombreuses difficultés (la population accueillie étant particulièrement précaire, et parlant plus de 80 langues différentes), les moyens comme l'investissement des équipes sont à la hauteur : infrastructures d'accueil remarquables, disposition de moyens de biologie embarquée...On note une formidable dynamique grâce à l'implication de tous.
Le nouveau système d'organisation des soins articulé autour des ARS a été source de complications. Quand l'ARS, la CPAM et la direction de l'hôpital s'entendent, cela marche pourtant bien. L'ARS n'a pas accès à toutes les données, alors que la caisse primaire d'assurance maladie les possède... Il serait pourtant simple de rationaliser en assurant un dialogue minimal entre les différents décideurs.
Je n'ai pas de position pré-arrêtée quant aux formules d'accueil de soins à développer sur le terrain ; je pense simplement qu'il faut s'adapter aux besoins des territoires comme aux aspirations des professionnels. Beaucoup de médecins préfèrent un exercice salarié : tenons-en compte en développant les centres de santé. Les maisons de garde, quant à elles, ne fonctionnent pas partout L'essentiel est d'offrir le choix le plus large à la population. Comme on le dit souvent, la médecine à l'acte produit trop d'actes, la médecine salariée n'en produit pas assez ! L'idéal est de mêler les deux.
La gériatrie est un enjeu majeur. Alors que les Ehpad ont été conçus pour être les lieux d'accueil de la fin de vie, les derniers moments de la vie se passent souvent sur un brancard dans un service d'urgence. Ce n'est satisfaisant pour personne ! Il ne s'agit pas de médicaliser les Ehpad mais d'offrir la possibilité d'une prise en charge médicalisée entre leurs murs, par l'accès à l'hospitalisation à domicile ou aux soins palliatifs, dans le cadre d'une collaboration entre le médico-social et le sanitaire. A coût inchangé, on peut améliorer la prise en charge de la fin de vie.
Nos propositions sont simples ; elles ne requièrent pas de nouveaux moyens mais une volonté politique. Nous prônons ainsi la suppression du 116-117, inefficace. Tout cela part de constats pragmatiques : au début de notre mission, je défendais la fusion du 18 et du 15 ; au terme de nos travaux, je n'y suis pas favorable, car j'ai été convaincu que cela ne correspondrait pas aux besoins du terrain. En revanche, pourquoi ne pas encourager la collaboration entre les Samu, et avancer vers des Samu interdépartementaux ?
Mme Catherine Génisson , rapporteure . - Je voudrais mettre l'accent aussi sur les difficultés de l'aval, qui recouvre de nombreux problèmes. Il est très important de disposer de services de gériatrie et de médecine générale ; et pour cela, de ne plus fermer de lits à l'hôpital, mais de remplacer les lits de chirurgie destinés à être fermés par des lits de médecine générale. Par ailleurs, que faire lorsque l'on reçoit un appel à 21 heures à propos d'une personne âgée, si l'on n'a pas accès à son dossier médical ? La télémédecine serait en outre une aide précieuse dans ce type de situation : voir la personne, même à distance, aide à faire un diagnostic. L'exigence qualitative doit nous guider : c'est la meilleure source d'économies !
M. Alain Milon , président . - Je n'ai pas pu assister au début de cette réunion car je rencontrais la ministre de la santé. Elle a abordé les sujets dont nous parlons. C'est une professionnelle de la santé, une praticienne qui a conscience des difficultés de la médecine. Elle entend lutter contre l'intérim, l'une des grandes erreurs de la loi HPST. Elle veut mettre en avant la reconnaissance de la qualité, au-delà de la logique de l'acte. Elle souhaite travailler avec le Parlement très en amont du PLFSS, dès la rentrée. J'ai l'impression qu'elle sera à l'écoute de nos propositions. J'ai rappelé que selon nous le seul patron en matière de politique de santé est celui qui a la légitimité, c'est-à-dire le ministre. Les ARS comme la Cnam doivent exécuter la politique définie par le Gouvernement et le Parlement.
La commission autorise la publication du rapport.
LISTE DES PERSONNES AUDITIONNÉES
___________
• MG France (syndicat des médecins généralistes)
Jean-Louis Bensoussan,
secrétaire
général
Bernard Plédran,
trésorier adjoint
Margot Bayart,
vice-présidente
• Confédération des syndicats médicaux français (CSMF)
Dr Jean-Paul Ortiz
,
président
Dr Luc Duquesnel
Dr Patrick Gasser
• Syndicat des médecins libéraux (SML)
Philippe Vermesch
,
président
William Joubert
, secrétaire
général
Lionel Tenette
, directeur de
cabinet
• Fédération des médecins de France (FMF)
Dr Jean-Paul Hamon
,
président
Dr Jean-Claude Bronner
,
vice-président
• Cour des comptes
Antoine Durrleman
, président de la
sixième chambre
Esmeralda Luciolli
, rapporteur
Audition conjointe
• Dr Olivier Ganansia , chef de service des urgences du groupe hospitalier Paris Saint-Joseph
• Dr Benoit Doumenc , chef de service des urgences de l'hôpital Cochin
• Dr Patrick Ecollan , responsable du SMUR Pitié-Salpêtrière
• Dr Nicolas Crocheton , médecin urgentiste à la clinique Monceau, président de l'Association des urgentistes de l'hospitalisation privée (SNUHP)
• Dr Simon Escoda , docteur, chef des services de pédiatrie et de pédiatrique infantile au Centre hospitalier de Saint-Denis
• Dr Jean-Louis Chabernaud , pédiatre et anesthésiste-réanimateur, ancien directeur médical du SMUR pédiatrique de Clamart
Audition conjointe
• Ministère des Affaires Sociales, de la
Santé et des Droits des Femmes
Direction générale
de l'offre des soins
(DGOS)
Samuel Pratmarty
, sous-directeur de la
régulation de l'offre de soins
Clémence
Charras
, chef de bureau
• Haute Autorité de santé (HAS)
Agnès Buzyn
,
présidente
Dominique Maigne
,
directeur
Catherine Grenier
, direction de
l'amélioration de la qualité et de la sécurité des
soins
********
• Assistance publique - Hôpitaux de Paris (AP-HP)
Marie-Anne Ruder,
chef du département de l'organisation
médicale et des relations avec les universités
(Domu)
Dominique Brun-Ney
, chef du
département des urgences
• Jean-Pierre Dewitte , président de la Conférence des directeurs généraux de CHU, directeur général du CHU de Poitiers
• Zaynab Riet , présidente de la Conférence des directeurs de centre hospitalier, directrice du CH du Havre
• Pr Pierre Carli , chef du service d'anesthésie-réanimation Samu-SMUR de Necker
• Fédération nationale des centres de santé (FNCS)
Dr Richard Lopez
,
président
Jean-Yves Lefeuvre
,
délégué général
Audition conjointe
• Association des médecins urgentistes de France (AMUF)
Dr Christophe Prudhomme, porte-parole
• Société française de médecine d'urgence (SFMU)
Pr Pierre-Yves Gueugniaud
,
président
Dr Maurice Raphael
, membre du conseil
d'administration
• Samu-Urgences de France
Dr François Braun
,
président
Dr Louis Soulat
********
• SOS Médecins France
Pierre-Henry Juan
, président
Serge Smadja
, secrétaire général
• Dr Olivier Veran , ancien député, médecin neurologue hospitalier au CHU de Grenoble, auteur du rapport sur l'évaluation de la tarification hospitalière
• Caisse nationale d'assurance maladie (CNAM)
Florence Lalardrie , adjointe de la responsable du département hospitalisation
Ayden Tajahmady , directeur adjoint de la direction de la stratégie, des études et des statistiques
• Christian Saout , ancien directeur du CISS
• Direction de la recherche, des études, de l'évaluation et des statistiques (DREES)
Muriel Barlet , adjointe à la sous-direction de l'Observation de la santé et de l'assurance maladie de la Drees
Fabien Toutlemonde , chef du bureau Etablissements de santé au sein de cette sous-direction
Audition conjointe
• Fédération hospitalière française (FHF)
David Gruson, délégué général
• Fédération de l'hospitalisation privée (FHP)
Lamine Gharbi
, président
Emmanuel Daydou
, directeur du pôle
économique, stratégique et prospective
Thierry
Béchu
, délégué général de la
FHP-MCO
• Fédération des établissements hospitaliers et d'aide à la personne (FEHAP)
Dr Françoise Durandière, conseiller médical au Pôle santé-social
********
• Dr Jean-Yves Grall , président du Collège des directeurs généraux des agences régionales de santé (ARS)
• Maisons médicales de garde (MMG)
Dr Colette Fortier
, directrice de la Garde
médicale de Paris
Dr Ingrid Benoit,
représentant la Mmg 14
Dr Robert Thebault,
représentant la Mmg 12
Dr Claude Larangot-Rouffet,
responsable médicale de la MMG 16
• Centres de santé
Dr Fabien Cohen
secrétaire
général de la fabrique des centres de santé
Dr
Martine Dame
, présidente, et
Dr Frédéric
Nadolny
, secrétaire général du syndicat national
des chirurgiens-dentistes des centres de santé du syndicat national des
chirurgiens-dentistes des centres de santé
LISTE DES DÉPLACEMENTS
___________
• Déplacement dans la Marne
Rencontre avec l'ARS, visite des services d'urgences du CHU de Reims et du groupement hospitalier Aube-Marne (GHAM) (site de Romilly-sur-Seine)
• Visite du service d'urgences de l'hôpital Hôtel Dieu
• Déplacement à l'hôpital Lariboisière
Visite du service d'urgences et du centre d'urgences céphalées
• Déplacement à l'hôpital universitaire Avicenne
Visite du service d'urgences, de l'UHCD, du centre 15 et du Smur
• Déplacement dans le Nord et le Pas-de-Calais
Rencontre avec l'ARS, visite des services d'urgences du CHU de Lille et du centre hospitalier d'Arras
ANNEXE
___________
Définitions et critères du recours
inapproprié aux services d'urgences
dans divers pays de
l'OCDE
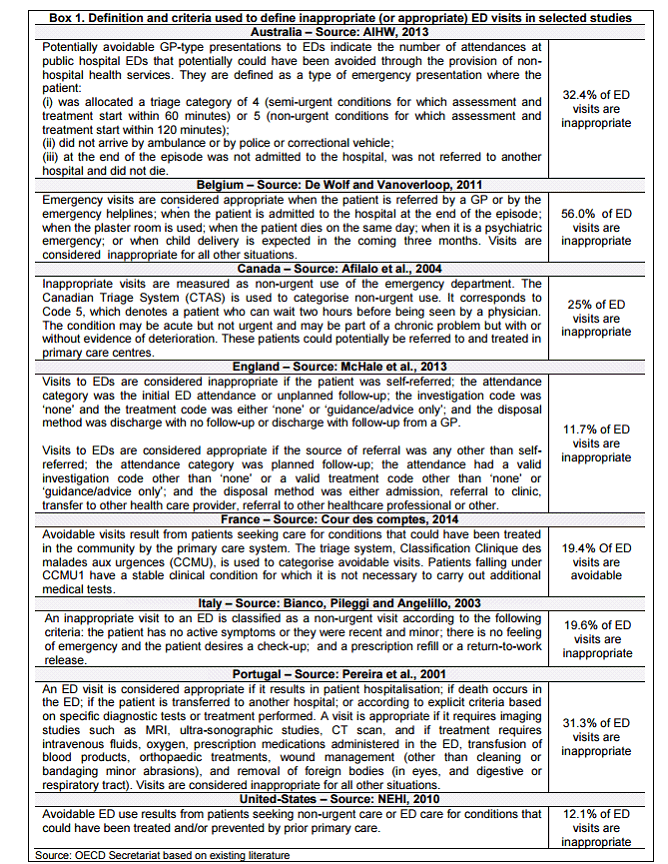
* 1 Le livre blanc de l'association Samu-Urgences de France (« Organisation de la médecine d'urgence en France : un défi pour l'avenir »), publié en 2015, l'exprime en ces termes : « L'organisation actuelle de la médecine d'urgence ne permet plus, et ne permettra pas demain, de faire face aux inéluctables évolutions des besoins de soins et de notre système de santé. »
* 2 Commission nationale de restructuration des urgences placée sous l'autorité du Pr Adolphe Steg, Rapport sur la médicalisation des urgences, 1993.
* 3 Drees, Enquête nationale sur les structures des urgences hospitalières, juin 2013. Cette enquête a donné lieu à de nombreuses publications qui seront citées tout au long du présent rapport.
* 4 Cour des comptes, « Les urgences hospitalières : une fréquentation croissante, une articulation avec la médecine de ville à repenser », chapitre XII du Rapport annuel sur l'application des lois de financement de la sécurité sociale, septembre 2014.
* 5 Dr Jean-Yves Grall (directeur de l'agence régionale de santé du Nord-Pas-de-Calais), Rapport sur la territorialisation des activités d'urgence, juillet 2015.
* 6 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 7 Pr Pierre Carli (président du conseil national de l'urgence hospitalière), Propositions de recommandations de bonne pratique facilitant l'hospitalisation des patients en provenance des services d'urgences, septembre 2013.
* 8 Décret n° 95-648 du 9 mai 1995 relatif aux conditions techniques de fonctionnement auxquelles doivent satisfaire les établissements de santé pour être autorisés à mettre en oeuvre l'activité de soins Accueil et traitement des urgences et modifiant le code de la santé publique.
* 9 Décret n° 2006-576 du 22 mai 2006 relatif à la médecine d'urgence et modifiant le code de la santé publique (dispositions réglementaires) ; décret n° 2006-577 du 22 mai 2006 relatif aux conditions techniques de fonctionnement applicables aux structures de médecine d'urgence et modifiant le code de la santé publique (dispositions réglementaires).
* 10 Claude Evin, directeur de l'ARS d'Ile-de-France, a indiqué lors du séminaire organisé par la chaire santé de Sciences po précité que, si 70 % des Franciliens sondés par une récente enquête avaient une bonne image des urgences, 92 % estimaient que le délai d'attente y est trop long.
* 11 Selon les informations fournies par la Cnam, cette lacune provient d'une informatisation plus précoce des urgences que des autres services hospitaliers, dont il résulte un problème d'interopérabilité avec les systèmes d'information développés plus récemment. La Drees a, quant à elle, indiqué que si les RPU avaient été rendus obligatoires depuis juillet 2014, ils faisaient l'objet d'un renseignement très hétérogène selon les établissements, de sortes que les informations collectées par ce biais ne sont guère mobilisables.
* 12 Dont 78 % d'interventions primaires.
* 13 Caroline Berchet, Emergency Care Services : Trends, Drivers and Interventions to Manage the Demand, OCDE, 1 er août 2015.
* 14 Il est à noter, d'un point de vue méthodologique, que la définition des services d'urgences diffère selon les pays : tandis que certains d'entre eux incluent les visites en « ambulatoire », d'autres ne prennent en compte que les passages ayant débouché sur une hospitalisation (c'est le cas par exemple de la Suisse et de l'Allemagne).
* 15 Drees, Panorama des établissements de santé, Structures des urgences hospitalières : premiers résultats de l'enquête nationale réalisée par la Drees, 2014.
* 16 Les UHCD sont des unités destinées à accueillir des patients provenant uniquement de la salle d'urgences, dans l'attente d'un lit pour hospitalisation ou nécessitant une surveillance, pour une durée en principe de 72 heures au maximum.
* 17 On se reportera utilement sur ce point à la Doctrine d'emploi des hélicoptères dans le cadre de l'aide médicale urgente élaborée par l'organisation Samu-Urgences de France.
* 18 Données hors Mayotte.
* 19 Selon les représentants de l'association entendus par vos rapporteurs, le seuil de viabilité de fonctionnement d'une structure SOS Médecins est fixé à un minimum de 60 000 habitants sur la zone couverte.
* 20 Ainsi que l'indique l'enquête annuelle de l'ordre des médecins sur la permanence des soins pour 2015. Sur ce point, voir infra p. 45.
* 21 Sur ce point, voir infra p. 63.
* 22 L'enquête de la Drees fait apparaître que se sont présentés aux urgences le 11 juin 2013 1 % de bénéficiaires de l'AME, 9 % de bénéficiaires de la CMU-c et 7 % de patients ne bénéficiant d'aucune couverture complémentaire. Selon les indications fournies à vos rapporteurs, il est cependant probable que ces catégories ne soit pas fidèlement représentées, ou se trouvent surreprésentées, du fait de l'absence de réponse sur ce point d'une partie des personnes interrogées. 13 % des personnes interrogées, en effet, ne savent pas s'ils ont une complémentaire, ou n'ont pas répondu à la question.
* 23 Le site d'Avicenne, qui accueille un nombre de passages particulièrement élevé (100 000 passages annuels répartis sur deux sites), est situé sur un territoire ne comptant que 77 médecins pour 100 000 habitants (contre 93 à Paris).
* 24 Le rapport Grall fait quant à lui référence aux notions d'« urgence vraie » ou d'« urgence réelle ».
* 25 Intervention retranscrite dans les actes du séminaire sur les urgences hospitalières (« Les urgences : un symptôme des changements de la société ? »), organisé en 2015 par la chaire santé de Sciences Po, sous la direction des Drs Mathias Wargon et Romain Hellmann.
* 26 Cette notion figure dans les travaux de l'association Samu-Urgences de France.
* 27 Drees, Les emplois du temps des médecins généralistes, Études et résultats n° 797, mars 2012.
* 28 Drees, Portrait des professionnels de santé, édition 2016.
* 29 Loi n° 2002-1487 du 20 décembre 2002 de financement de la sécurité sociale pour 2003.
* 30 Cour des comptes, La permanence des soins, chapitre XII du rapport sur l'application des lois de financement de la sécurité sociale, septembre 2013.
* 31 Rapport d'information n° 2837 de Mme Catherine Lemorton sur l'organisation de la permanence des soins, juin 2015.
* 32 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 33 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 34 L'enquête de l'ordre des médecins sur la permanence des soins pour 2016 souligne du reste que 31 conseils départementaux indiquent déjà un arrêt complet de l'effection en permanence des soins à partir de minuit, et que « l'arrêt de la garde en nuit profonde est un processus qui continue de s'étendre sur les territoires ».
* 35 Sur ce point, se référer notamment à l'évaluation publiée en mai 2006 par l'Igas (Contrôle et évaluation du Fonds d'aide à la qualité des soins de ville (FAQSV) et de la dotation de développement des réseaux (DDR)).
* 36 Il a en ce sens été souligné devant vos rapporteurs que le système français d'accueil des urgences gagnerait à se doter de structures à l'image des walk-in care clinics américaines.
* 37 Le rapport d'activité pour 2015 des MMG parisiennes relève d'ailleurs « la participation pleine et entière du Samu de Paris dans la « direction » vers les MMG des patients sans pathologie grave ou de très petit urgence ».
* 38 Sur ce point, voir infra p. 69.
* 39 Rapport précité de la Cour des comptes sur l'organisation de la permanence des soins.
* 40 Rapport n° 653 (2014-2015) de M. Alain Milon, Mmes Catherine Deroche et Élisabeth Doineau, fait au nom de la commission des affaires sociales, déposé le 22 juillet 2015
* 41 Décret n° 2016-1012 du 22 juillet 2016 relatif à la mise en place d'un numéro d'appel national d'accès à la permanence des soins ambulatoires.
* 42 Le Pr Carli défend ainsi la mise en place d'un numéro unique et global pour l'ensemble des difficultés survenant dans le champ sanitaire, qui permettrait de joindre une « plateforme commune de la santé » fonctionnant à l'interface du champ médical, y compris la psychiatrie, et du social.
* 43 Étude TNS-Sofres pour l'ARS Ile-de-France, « Utilisation et perception de l'offre de soins non programmés », janvier 2014.
* 44 L'ARS Ile-de-France, notamment, avait lancé en 2015 une campagne pour inciter les Franciliens à appeler le 15 avant de se déplacer en cas de problème de santé imprévu survenant la nuit, le week-end ou pendant un jour férié (« la nuit, le week-end, les jours fériés, appelez le 15, un médecin de garde vous répond »).
* 45 Pr Pierre Carli (président du conseil national de l'urgence hospitalière), Propositions de recommandations de bonne pratique facilitant l'hospitalisation des patients en provenance des services d'urgences, septembre 2013.
* 46 Intervention lors du séminaire de la chaire santé de Sciences Po précité.
* 47 Dans son rapport précité, le Pr Carli recommande ainsi de « développer des parcours de soins, notamment pour les patients adressés par un médecin généraliste, permettant d'accéder à des consultations spécialisées et à une hospitalisation à court terme sans passage au SAU ».
* 48 Cette qualité étant mesurée en nombre de vies sauvées.
* 49 Cette estimation ne distingue pas entre les établissements publics et privés.
* 50 Toujours selon la Cnam, moins de 5 % des passages ne donneraient lieu à aucun examen clinique ; 20 % d'entre eux se traduiraient par des actes er consultations pour un montant égal ou inférieur à 25 euros ; 80 % pour un montant supérieur à 25 euros.
* 51 Mission sur l'évolution du mode de financement des établissements de santé animée par Olivier Véran, rapport d'étape, juin 2016.
* 52 20 % selon l'étude « un jour donné » réalisée par la Drees.
* 53 Layla Ricroch (DREES), 2016, « Trouver un lit après les urgences : une tâche plus facile pour les petits établissements hospitaliers », Études et Résultats, n°973, Drees, septembre.
* 54 Bénédicte Boisguérin et Léa Mauro (DREES), 2017, « Les personnes âgées aux urgences : une patientèle au profil particulier », Études et Résultats, n°1007, Drees, mars ; Bénédicte Boisguérin et Léa Mauro, 2017, « Les personnes âgées aux urgences : une santé plus fragile nécessitant une prise en charge plus longue », Études et Résultats, n° 1008, DREES, mars.
* 55 Sur ce point, voir également infra p. 78.
* 56 On se reportera utilement sur ce point à la note méthodologique et de synthèse documentaire de la HAS, « Comment réduire les hospitalisations non programmées des résidents des Ehpad », juillet 2015.
* 57 Anap, Gestion des lits : vers une nouvelle organisation - tome 2 : mise en oeuvre et bilan, mai 2016.
* 58 L'Anap souligne cependant que 40 % des établissements de santé concernés par ce programme présentaient un taux de transfert nul avant même de l'avoir entamé, qu'ils ont par ailleurs maintenu tout au long de son déroulement.
* 59 Cette reconnaissance s'inscrit dans le cadre d'une réforme plus profonde du troisième cycle des études médicales, mise en oeuvre par le décret n° 2016-1597 du 25 novembre 2016 relatif à l'organisation du troisième cycle des études de médecine et modifiant le code de l'éducation.
* 60 Instruction DGOS/RH4 n° 2015-234 du 10 juillet 2015 relative au référentiel national de gestion du temps de travail médical applicable dans les structures de médecine d'urgence prévu par la circulaire DGOS no 2014-359 du 22 décembre 2014 relative aux modalités d'organisation du travail applicables dans les structures d'urgences-Samu-Smur.
* 61 Décret n° 2016-1705 du 12 décembre 2016 portant statut particulier des personnels de la filière ouvrière et technique de la catégorie C de la fonction publique hospitalière.