QUATRIÈME PARTIE
DISPOSITIONS RELATIVES AUX
DÉPENSES
DE LA SÉCURITÉ SOCIALE POUR L'EXERCICE
2022
TITRE IER
DISPOSITIONS RELATIVES AUX DÉPENSES
CHAPITRE IER
POURSUIVRE LA TRANSFORMATION DU SYSTÈME DE
SANTÉ
Article 24
Soutenir
le développement de la télésurveillance
pour renforcer
la prise en charge des maladies chroniques
Cet article propose d'inscrire dans le droit commun un modèle pérenne de financement de la télésurveillance médicale, en précisant les conditions de rémunération des actes de télésurveillance et de prise en charge des dispositifs médicaux de télésurveillance.
La commission a adopté plusieurs amendements visant à renforcer les exigences d'interopérabilité applicables aux dispositifs numériques médicaux de télésurveillance, à garantir le conditionnement de leur prise en charge à leur utilisation effective par le patient et à clarifier les conditions de rémunération du professionnel de santé et de l'exploitant du dispositif dans le cadre d'une prise en charge forfaitaire.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. La télésurveillance : une pratique médicale porteuse de gains d'efficience dont la pertinence s'est confirmée pendant la crise sanitaire
Inscrite depuis 2010 327 ( * ) dans le code de la santé publique, la télésurveillance médicale fait partie, aux côtés de la téléconsultation, de la téléexpertise, de la téléassistance médicale et de la régulation médicale, des actes de télémédecine.
Aux termes de l'article R. 6316-1 du code de la santé publique, elle a pour objet de « permettre à un professionnel médical d'interpréter à distance les données nécessaires au suivi médical d'un patient et, le cas échéant, de prendre des décisions relatives à la prise en charge de ce patient. »
Plus de quatre ans après l'adoption d'un cadre légal 328 ( * ) pour la télémédecine dans la loi « HPST » 329 ( * ) , l'article 36 de la loi de financement de la sécurité sociale pour 2014 330 ( * ) a permis le lancement des premières expérimentations de déploiement de la télémédecine à compter du 1 er janvier 2014 pour une durée de quatre ans. Financées par le fonds d'intervention régional (FIR) et initialement limitées à quelques régions pilotes, ces expérimentations ont d'abord porté, dans le cadre du programme « ETAPES » (expérimentations de télémédecine pour l'amélioration des parcours en santé), sur la prise en charge des quatre pathologies suivantes : le diabète, l'insuffisance cardiaque chronique, l'insuffisance rénale chronique et l'insuffisance respiratoire chronique.
L'article 91 de la loi de financement de la sécurité sociale pour 2017 331 ( * ) a prorogé d'un an les expérimentations en matière de télémédecine et les a étendues à l'ensemble du territoire. Les établissements de santé se sont vu, en outre, reconnaître la possibilité de participer à ces expérimentations pour leurs consultations externes. S'il a ouvert la voie à une tarification conventionnelle de la téléconsultation et de la téléexpertise, l'article 54 de la loi de financement de la sécurité sociale pour 2018 332 ( * ) a maintenu le déploiement et la prise en charge des actes de télésurveillance dans un cadre expérimental. Les expérimentations peuvent ainsi être poursuivies, à compter du 1 er janvier 2018, pour une durée maximale de quatre ans sur l'ensemble du territoire. Les cahiers des charges des expérimentations de télésurveillance ont, par la suite, été réactualisés pour inclure le suivi des patients porteurs de prothèses cardiaques implantables.
Par ailleurs, en application du dispositif des protocoles de coopération interprofessionnelle réformé par l'article 66 de la loi « Santé » du 24 juillet 2019 333 ( * ) , un protocole de coopération interprofessionnelle dénommé « Télésurveillance, consultation de titration et consultation non programmée, avec ou sans télémédecine, des patients traités pour insuffisance cardiaque, par un infirmier » a été autorisé par un arrêté du 27 décembre 2019.
Dans son rapport de 2017 334 ( * ) sur l'application des LFSS, la Cour des comptes voit dans la télésurveillance « un important levier d'efficience » et « la forme de télémédecine la plus prometteuse », en soulignant son intérêt pour le suivi et la prise en charge des quelques onze millions de personnes en France souffrant de pathologies chroniques et en rappelant que, selon une étude de 2015 335 ( * ) , « le développement de la télésurveillance pourrait permettre de réaliser une économie pouvant aller jusqu'à 2,6 milliards d'euros, au titre de trois pathologies (diabète traité par insuline, insuffisance cardiaque, insuffisance rénale) et d'un facteur de risque (hypertension artérielle). »
Dans un rapport d'évaluation de décembre 2020 336 ( * ) commandé par le ministère des solidarités et de la santé, la Haute Autorité de santé (HAS) a procédé à une revue de la littérature sur l'évaluation médico-économique de la télésurveillance : elle constate que 72 % des études concluent à des gains d'efficience de la télésurveillance par rapport à la stratégie comparée. Les experts mobilisés par la HAS ont notamment identifié, comme facteurs de valeur ajoutée de la télésurveillance, « le suivi des indicateurs cliniques et autres indicateurs, le traitement des données et les résultats transmis », « l'amélioration de la communication avec le patient, sa facilitation », « la coordination autour du patient, les coopérations interprofessionnelles, la prise en charge dans sa globalité » et « l'autonomisation du patient, l' empowerment (transfert de la responsabilité des soins vers le patient). »
Le rapport d'évaluation des expérimentations de télésurveillance du programme national « ETAPES », remis au Parlement en novembre 2020, fait état d'un peu plus de 32 600 patients suivis, répartis de la façon suivante :
- insuffisance cardiaque : 3 577 ;
- diabète : 1 076 ;
- insuffisance rénale : 352 ;
- insuffisance respiratoire : 596 ;
- prothèse cardiaque : environ 27 000.
Selon des informations transmises par la direction de la sécurité sociale, à ce jour, 70 dispositifs de télésurveillance et 112 fournisseurs sont déclarés. La prévision de dépenses dans le programme « ETAPES » s'établit à 11 millions d'euros pour 2021.
Par ailleurs, la direction de la sécurité sociale rappelle que, dans le cadre de la crise sanitaire, des organisations de télésurveillance médicale de grande ampleur ont été déployées pour faire face à l'épidémie de covid-19, démontrant l'intérêt du développement de la télésurveillance. L'organisation « Covidom », portée par l'assistance publique des hôpitaux de Paris (AP-HP), a permis l'inclusion de 60 000 patients : elle permet aux patients porteurs de la covid-19 ou suspectés d'en être atteints et qui ne présentent pas de signe de gravité de bénéficier d'un télésuivi à domicile via des questionnaires médicaux proposés une ou plusieurs fois par jour, en complément de mesures de confinement.
B. La mise en place d'un mode de financement de droit commun de la télésurveillance
Le développement de la télémédecine, et tout particulièrement de la télésurveillance, participe de la réalisation des objectifs en matière de modernisation des pratiques et de renforcement de l'accès aux soins poursuivis par la stratégie « Ma Santé 2022 », dont l'action 18 prévoit justement l'accompagnement au déploiement de la télémédecine et du télésoin. Le développement de la télésanté dans tous les territoires a été confirmé parmi les priorités du Ségur de la santé de l'été 2020 dont la mesure 24 comprend un engagement du Gouvernement à « fixer le périmètre et les principes du financement de la télésurveillance puis confier aux partenaires conventionnels le soin de définir la rémunération afférente. » 337 ( * )
En conséquence, l'article 24 du PLFSS pour 2022 pose un cadre juridique pour l'exercice et la prise en charge des activités de télésurveillance.
Le I complète le périmètre des prestations entrant dans le champ de la protection sociale contre le risque et les conséquences de la maladie, défini à l'article L. 160-8 du code de la sécurité sociale, en y intégrant la couverture des frais relatifs à la télésurveillance médicale.
Le II complète le chapitre II du titre VI du livre I du code de la sécurité sociale par une section 11 consacrée à la télésurveillance médicale.
• L'article L. 162-48 de cette nouvelle section définit le périmètre des activités de télésurveillance médicale qui recouvrent deux types d'interventions combinées :
- une surveillance médicale ayant pour objet l'analyse des données et alertes transmises au moyen de dispositifs médicaux numériques, ainsi que les actions nécessaires à la mise en place de la surveillance, au paramétrage du dispositif, à la formation du patient à son utilisation, à la vérification et au filtrage des alertes et, le cas échéant, des activités complémentaires telles que de l'accompagnement thérapeutique ;
- l'utilisation de dispositifs médicaux numériques permettant la collecte, de l'analyse et de la transmission de données physiologiques, cliniques ou psychologiques, et l'émission d'alertes lorsque les valeurs seuils prédéfinies sont dépassées. Ces dispositifs peuvent s'accompagner d'accessoires de collecte lorsque ces accessoires ne sont ni implantables, ni invasifs et sans visée thérapeutique.
Le dispositif médical numérique est défini comme tout logiciel répondant à la définition du dispositif médical en droit communautaire 338 ( * ) . Les dispositifs médicaux numériques ne relèvent du périmètre de la télésurveillance médicale qu'au titre de leurs fonctionnalités de télésurveillance. S'ils possèdent également des fonctionnalités thérapeutiques, celles-ci sont soumises aux dispositions du chapitre V, relatif aux dispositifs médicaux individuels, du titre VI du livre I du code de la sécurité sociale.
• Son article L. 162-49 définit les conditions de prise en charge ou de remboursement des activités de télésurveillance par l'assurance maladie, qui sont au nombre de trois :
- les activités doivent être inscrites sur une liste établie par arrêté des ministres chargés de la santé et de la sécurité sociale, après avis de la commission nationale d'évaluation des dispositifs médicaux et des technologies de santé (CNEDiMTS) 339 ( * ) . Les modalités d'inscription sur cette liste sont précisées par le nouvel article L. 162-52 du code de la sécurité sociale créé par l'article 24 du PLFSS pour 2022 ;
- la surveillance médicale doit être assurée par un opérateur de télésurveillance médicale. Défini par le nouvel article L. 162-50 du code de la sécurité sociale, l'opérateur de télésurveillance médicale est un professionnel médical, c'est-à-dire un médecin, un chirurgien-dentiste ou une sage-femme : le professionnel concerné peut exercer en libéral ou dans différents types de structures de soins 340 ( * ) . Conformément au nouvel article L. 162-51, l'opérateur de télésurveillance doit, pour être éligible au remboursement de ces activités de télésurveillance, se déclarer préalablement auprès de l'agence régionale de santé (ARS) territorialement compétente. Cette déclaration précise notamment l'organisation de la télésurveillance et les professionnels impliqués dans sa mise en oeuvre. Le dépôt de cette déclaration donne lieu à la délivrance par l'ARS d'un récépissé. En cas de manquement de l'opérateur et de méconnaissance des règles applicables en matière de télésurveillance, le directeur général de l'ARS met fin à la validité de la déclaration et en informe la caisse primaire d'assurance maladie concernée qui suspend les remboursements ;
- l'opérateur de télésurveillance doit mettre à disposition du patient le dispositif médical numérique, soit directement en tant qu'exploitant de la solution numérique, soit par l'intermédiaire d'un exploitant ou d'un distributeur au détail avec lequel l'opérateur a conclu une convention. Dans l'hypothèse où l'opérateur de télésurveillance n'est pas en capacité de mettre à disposition le dispositif de télésurveillance et les éventuels accessoires de collecte (balance, tensiomètre...), une telle contractualisation permettra de sécuriser et fluidifier le parcours du patient, en évitant la facturation de la télésurveillance par un opérateur non coordonné, d'un côté, et la facturation de la partie technique du forfait de télésurveillance, de l'autre.
La direction de la sécurité sociale rappelle que la notion d'exploitant, décrite à l'article L. 165-1-1-1 du code de la sécurité sociale, peut renvoyer de manière assez large au fabricant du dispositif médical de télésurveillance ou au fournisseur qui commercialise pour le compte d'un fabricant étranger un dispositif médical sur le territoire national. Pour un dispositif médical donné, il ne peut y avoir en effet deux sociétés exploitantes différentes. Quant au distributeur au détail, il englobe tous les acteurs de la distribution en lien direct avec le patient. Usuellement, s'agissant des dispositifs médicaux, cette notion renvoie aux pharmaciens d'officine, aux prestataires de service et distributeurs de matériel (PSDM) ainsi qu'aux diverses professions liées à l'appareillage (opticiens, audioprothésistes, orthésistes, orthoprothésistes...).
• Le nouvel article L. 162-52 du code de la sécurité sociale précise les conditions et modalités d'inscription des activités de télésurveillance sur la liste ouvrant droit à prise en charge ou remboursement par l'assurance maladie. L'inscription sera effectuée par arrêté ministériel sous la forme d'un référentiel proposé par la HAS qui définira les exigences auxquelles devront répondre les activités de télésurveillance sur la base du couple formé par l'organisation de l'activité et le dispositif médical numérique de télésurveillance. Le référentiel comprendra ainsi :
- les exigences minimales applicables à l'organisation de l'activité de télésurveillance, c'est-à-dire à l'opérateur de télésurveillance, notamment en termes de qualifications des professionnels de santé et de dispositions nécessaires à la qualité des soins ;
- la description d'une ligne générique du dispositif médical numérique utilisé dans le cadre de la télésurveillance et, le cas échéant, des accessoires de collecte associés. Comme pour l'inscription sur la liste des produits et prestations (LPP), en cas de dispositif médical numérique de télésurveillance ne correspondant à aucune ligne générique, l'inscription pourra être nominative, sous le nom de marque ou le nom commercial du dispositif et des éventuels accessoires de collecte associés.
Pour les couples organisation-dispositif médical numérique correspondant à une ligne générique du référentiel établi par arrêté interministériel, la validation de la conformité à ce référentiel, uniquement technique, serait a priori confiée à l'agence du numérique en santé. Il reviendra ensuite aux ministres de la santé et de la sécurité sociale d'inscrire sur une liste positive les dispositifs médicaux numériques dont la conformité au référentiel a été validée, cette liste ayant vocation à être publiée sur le site du ministère de la santé. Cette procédure se distingue donc de l'auto-inscription par le fabricant d'un dispositif médical sur la LPP pour une prise en charge en description générique.
Il est, en outre, possible pour l'arrêté de subordonner l'inscription sur la liste à des exigences complémentaires :
- des exigences ayant trait au respect de spécifications techniques, d'indications de télésurveillance médicale ou encore de conditions particulières de prescription, d'utilisation et de distribution ;
- le dépôt auprès des ministres par les exploitants du dispositif d'une déclaration de conformité aux référentiels d'interopérabilité et de sécurité applicables aux systèmes d'information en santé et aux services numériques en santé.
• Le nouvel article L. 162-53 du code de la sécurité sociale définit les conditions dans lesquelles les référentiels de remboursement des activités de télésurveillance peuvent être modifiés pour tenir compte des progrès apportés par un couple organisation-dispositif médical numérique par rapport à une prise en charge de référence.
Ainsi, il appartiendra à la CNEDiMTS de la HAS de déterminer, parmi les demandes d'inscription d'un couple organisation-dispositif médical numérique ne visant pas une inscription sur une ligne générique, celles qui présentent une amélioration de la prestation médicale, soit au regard des référentiels existants dans l'indication concernée, soit au regard de la même prise en charge sans recours à la télésurveillance. En cas de progrès par rapport aux prises en charge de référence, le nouvel entrant sera inscrit et l'ancien référentiel de prise en charge sera radié de la liste au terme d'une période de dégressivité de la rémunération dans des conditions fixées par décret.
Il convient de rappeler que, conformément à l'article 33 du PLFSS pour 2022, les dispositifs médicaux numériques de télésurveillance innovants pour bénéficier, comme les autres dispositifs médicaux innovants, d'un dispositif d'accès précoce au marché leur permettant d'être pris en charge en amont de leur inscription sur la liste de télésurveillance.
• Les nouveaux articles L. 162-54 et L. 162-55 du code de la sécurité sociale dessinent les contours du mode de rémunération de l'activité de télésurveillance.
L'article L. 162-54 établit ainsi un mode de rémunération forfaitaire des activités de télésurveillance. Le montant forfaitaire de prise en charge ou de remboursement sera fixé par arrêté des ministres chargés de la santé et de la sécurité sociale. Il comprendra une base forfaitaire, déterminée par voie règlementaire, qui tiendra compte des moyens humains nécessaires à la surveillance médicale et des caractéristiques des dispositifs médicaux numériques. Cette base forfaitaire sera modulée en fonction :
- d'éléments tenant aux spécificités de l'activité de télésurveillance considérée : la fréquence du suivi réalisé par l'organisation de télésurveillance, la complexité de la prise en charge et, le cas échéant, le recours à des accessoires de collecte ;
- d'éléments déterminant la dynamique de la dépense de remboursement : les volumes d'activité de télésurveillance médicale prévus ou constatés, les montants remboursés par l'assurance maladie obligatoire prévus ou constatés et les conditions prévisibles et réelles de recours.
Il est, en outre, précisé que le patient ne pourra être redevable à l'opérateur de télésurveillance que des montants forfaitaires applicables à l'activité de télésurveillance.
Par ailleurs, le nouvel article L. 162-55 autorise les ministres de l'économie, de la santé et de la sécurité sociale à fixer par arrêté le prix maximal des dispositifs médicaux numériques de télésurveillance et des accessoires de collecte associés. Ce prix maximal comprendra les marges prévues ainsi que les taxes applicables. L'objectif d'un encadrement du prix des dispositifs médicaux numériques est de limiter le reste à charge éventuel pour l'assuré.
• Le nouvel article L. 162-56 du code de la sécurité sociale précise que la prise en charge ou le remboursement seront subordonnées à l'utilisation effective du dispositif médical numérique de télésurveillance par le patient et, le cas échéant, à l'atteinte de résultats individualisées ou nationaux d'utilisation en vie réelle.
Afin de permettre le contrôle de cette utilisation effective par le service du contrôle médical, les opérateurs de télésurveillance pourront transmettre, mais avec l'accord du patient, les données nécessaires à ce contrôle. Cette transmission de données devra s'effectuer dans le respect du règlement général sur la protection des données (RGPD) 341 ( * ) .
• Le nouvel article L. 162-57 du code de la sécurité sociale prévoit qu'un décret en Conseil d'État déterminera les modalités d'application des dispositions relatives à la télésurveillance médicale.
Le III de l'article 24 du PLFSS pour 2022 précise, à l'article L. 165-2 du code de la sécurité sociale que la fixation du tarif de responsabilité, utilisé comme base de remboursement des produits et prestations inscrits sur la LPP sous forme de nom de marque ou de nom commercial, ne peut tenir compte des fonctions de télésurveillance du dispositif médical lorsqu'elles existent. En effet, les inscriptions d'un même dispositif médical sur la LPP et sur la liste des activités de télésurveillance médicale sont exclusives l'une de l'autre : la prise en charge accordée au titre de la première est liée aux fonctionnalités thérapeutiques du dispositif, celle accordée au titre de la seconde repose sur la contribution du dispositif à l'activité de télésurveillance.
Le IV procède à des coordinations au sein de l'article L. 165-3-1 du code de la sécurité sociale relatif aux sanctions applicables aux personnes ne respectant pas les prix fixés par le comité économique des produits de santé (CEPS) pour les produits et prestations inscrits sur la LPP. Il s'agit d'étendre ce mécanisme de sanctions aux situations de non-respect du prix maximal que l'État peut fixer pour les dispositifs médicaux numériques de télésurveillance, en application du nouvel article L. 162-55 du code de la sécurité sociale.
Le V de l'article 24 du PLFSS pour 2022 tire les conséquences pour la clôture du programme d'expérimentation « ETAPES » de la mise en place d'un régime de droit commun pour la prise en charge de la télésurveillance, en modifiant le V de l'article 54 de la loi de financement de la sécurité sociale pour 2018. Afin de garantir la continuité de la prise en charge des patients participant à cette expérimentation, la durée de l'expérimentation est prolongée d'un mois pour s'achever au 1 er août 2022 au plus tard (1° du V), soit un mois après la date limite d'entrée en vigueur du régime de droit commun de prise en charge de la télésurveillance, fixée au 1 er juillet 2022.
Il est, en outre, précisé, par coordination, que les produits et prestations de télésurveillance mobilisés dans le cadre de l'expérimentation mais dont l'indication comprend des fonctionnalités diagnostiques ou thérapeutiques ne peuvent être inscrits ni sur la LPP ni sur la liste des activités de télésurveillance prises en charge en application du nouvel article L. 162-52 du code de la sécurité sociale (2° du V).
Les expérimentateurs engagés dans l'expérimentation continueront de bénéficier de la prise en charge financière prévue dans le cadre de l'expérimentation, sous réserve d'avoir déposé auprès des ministres compétents et de la HAS une demande d'inscription sur la liste des activités de télésurveillance prises en charge en application du nouvel article L. 162-52 du code de la sécurité sociale, au plus tard un mois après l'entrée en vigueur du régime de droit commun de la télésurveillance médicale. Cette prise en charge transitoire prend fin au plus tard le 31 décembre 2022.
Le VI de l'article 24 du PLFSS pour 2022 prévoit que le régime de droit commun des activités de télésurveillance médicale entrera en vigueur à une date fixée par décret et, au plus tard, le 1 er juillet 2022. En cohérence avec le V, il est rappelé que l'expérimentation « ETAPES » doit prendre fin un mois après l'entrée en vigueur du régime de droit commun. Enfin, il est précisé que les dispositifs médicaux de télésurveillance médicale inscrits sur la LPP devront être radiés de cette liste au plus tard le 1 er janvier 2023, conformément au principe d'exclusivité des listes prévues aux articles L. 165-1 (dispositifs médicaux ayant des fonctionnalités diagnostiques ou thérapeutiques) et L. 162-52 (dispositifs médicaux numériques de télésurveillance) du code de la sécurité sociale.
II - Les modifications adoptées par l'Assemblée nationale
Outre plusieurs amendements rédactionnels, de coordination et de correction d'erreurs de référence, l'Assemblée nationale a adopté, en première lecture, un amendement du rapporteur général, ayant reçu l'avis favorable du Gouvernement, visant à s'assurer que les activités de télésurveillance médicale seront bien réalisées par des professionnels de santé exerçant auprès d'offreurs de soins traditionnels, à savoir des professionnels de santé exerçant en libéral ou au sein d'un établissement de santé, d'un centre de santé, d'une maison de santé pluriprofessionnelle ou d'un établissement ou un service médicosocial.
III - La position de la commission
La commission est pleinement favorable à l'introduction d'un régime pérenne de prise en charge des activités de télésurveillance qui permettent de renforcer la qualité de la prise en charge ambulatoire de patients atteints de pathologies chronique. Elles présentent également l'intérêt d'améliorer l'accès aux soins et le télésuivi de personnes résidant dans des territoires marqués par une faible densité des structures de soins.
Dans le contexte de déploiement de l'espace numérique de santé (ENS) et du dossier médical partagé (DMP), dont la création automatique pour chaque assuré doit intervenir à compter du 1 er janvier 2022, l'interopérabilité des données collectées par les dispositifs médicaux numériques constitue l'une des principales clés du succès de la télésurveillance médicale. Les données relatives aux paramètres vitaux des patients doivent en effet être exportables dans des formats interopérables appropriés afin de pouvoir être exploitées par les équipes soignantes. Cette interopérabilité des formats de données est également déterminante pour alimenter, le cas échéant avec l'accord du patient, le « Health Data Hub » en données de santé en vie réelle d'une qualité suffisante pour être exploitées dans le cadre de recherches.
C'est pourquoi la commission se félicite que la prise en charge ou le remboursement par l'assurance maladie des activités de télésurveillance médicale aient vocation à être conditionnés à la conformité des dispositifs médicaux numériques aux référentiels d'interopérabilité et de sécurité. Bien que ce conditionnement soit affiché comme facultatif, la direction de la sécurité sociale confirme, dans ses réponses au questionnaire de la commission, que l'objectif du Gouvernement est que cette conformité soit, dans les faits, obligatoire.
Le syndicat national de l'industrie des technologies médicales (Snitem) indique, dans ses réponses au questionnaire de la commission, que les entreprises du secteur se sont inscrites dans la démarche « Convergence », portail de vérification de la maturité des solutions au regard de la doctrine technique, piloté par l'agence du numérique en santé, afin de répondre aux questionnaires « Sécurité et interopérabilité ». Un dialogue régulier entre l'agence et les industriels, via des consultations et des ateliers de travail, permet de préparer la mise en conformité des solutions, au regard de l'agenda de l'espace numérique en santé, et des mises à jour régulières des référentiels techniques.
La commission constate, en outre, que l'article 33 du PLFSS pour 2022 prévoit que les dispositifs médicaux numériques de télésurveillance doivent, pour être éligibles à une prise en charge anticipée au titre de leur caractère innovant, permettre d'exporter les données traitées dans des formats interopérables appropriés et comporter, le cas échéant, des interfaces permettant l'échange de données avec des dispositifs ou accessoires de collecte des paramètres vitaux du patient.
Dès lors que rien ne justifie de traiter différemment à cet égard des dispositifs médicaux numériques de télésurveillance selon que leur prise en charge soit dérogatoire ou relève du droit commun, la commission a adopté un amendement n° 147 intégrant cette exigence dans le régime de droit commun applicable aux dispositifs médicaux numériques de télésurveillance.
Par ailleurs, les dispositions relatives au conditionnement de la prise en charge des activités de télésurveillance à l'utilisation effective du dispositif médical numérique méritent, selon la commission, d'être précisées. Elle a ainsi adopté un amendement n° 149 précisant qu'en cas de refus du patient à la transmission par le professionnel de santé des données nécessaires à la mise en oeuvre du contrôle de cette utilisation effective, l'activité de télésurveillance ne pourra être prise en charge. Si la prise en charge a déjà été enclenchée, elle sera alors suspendue. En outre, il est rappelé que le niveau de prise en charge pourra être modulé, voire suspendu en cas d'inutilisation répétée du dispositif.
Enfin, dans ses réponses au questionnaire de la commission, la direction de la sécurité sociale n'écarte pas la possibilité pour l'arrêté interministériel de prévoir, au sein de la rémunération forfaitaire globale, deux forfaits dissociés afin de rémunérer, d'une part, l'acte du professionnel de santé opérateur de la télésurveillance, et, d'autre part, la solution technologique mise à disposition, le cas échéant, par l'exploitant ou le distributeur. La commission a ainsi adopté un amendement n° 148 prévoyant explicitement cette faculté dans la rédaction proposée pour le nouvel article L. 162-54 du code de la sécurité sociale. Cette dissociation, au sein du forfait global, de la rémunération de l'opérateur et, le cas échéant, de l'exploitant ou du distributeur est en effet de nature à préserver l'équilibre des relations financières entre ces deux parties, en évitant de faire de la prise en charge du dispositif une variable d'ajustement.
La commission a également a adopté un amendement de coordination n° 150.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 25
Mise en
oeuvre des réformes de financement
des établissements de
santé et médico-sociaux
Cet article réalise une série d'adaptations visant à sécuriser la mise en oeuvre des réformes tarifaires des établissements de santé et médico-sociaux.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Concernant la réforme du ticket modérateur pour les activités de psychiatrie et des soins de suite et de réadaptation
L'article 35 de la loi de financement pour 2020 a réformé le calcul de la participation des patients hospitalisés, aussi appelée « ticket modérateur » , avec l'instauration d'une nomenclature unique de tarifs nationaux journaliers de prestation (TNJP) , et ce pour les trois secteurs d'activité : médecine-chirurgie-obstétrique (MCO), soins de suite et de réadaptation (SSR) et psychiatrie.
Sur ce point, le A du I du présent article précise à l'article L. 162-20-1 du code de la sécurité sociale la date d'application des tarifs issus de cette nouvelle TNJP, fixée au 1er mars de l'année en cours ( V créé ). Il s'agit ici de s'aligner sur le calendrier des campagnes tarifaires.
Cette réforme menée à enveloppe de financements constante est accompagnée d'un dispositif de « lissage » des impacts financiers pour la psychiatrie et les SSR , échelonnés à l'aide du recours à une modulation respectivement de la dotation population ou de la dotation au titre des missions d'intérêt général et d'aide à la contractualisation (MIGAC). Or, ces deux vecteurs ne sont, selon le Gouvernement, plus adaptés à une bonne compensation des impacts.
Aussi, le Gouvernement prévoit d'aligner les dispositifs de lissage sur le modèle du MCO. Le B du I modifie à cette fin le VI de l'article 35 de la loi de financement pour 2020. Son 1° étend le coefficient de transition sur les tarifs des activités de psychiatrie et de soins de suite et de réadaptation .
Son 2° supprime la date d'entrée en vigueur de ce coefficient et des tarifs journaliers au 1er janvier de l'année en cours quand le 3° prévoit une entrée en vigueur le 1er mars pour les années 2023 à 2025 et, par dérogation, au 1 er janvier pour l'année 2022.
Tirant les conséquences de cette prise en charge du lissage du financement par un coefficient de transition, le 4° supprime les deux alinéas relatifs à une modulation de la dotation population ou de la dotation MIGAC . Il prolonge ainsi également la période de transition initialement fixée à un maximum de trois ans.
B. Concernant la facturation de certaines activités en psychiatrie
Le II vise à donner une base légale à la détermination de catégories de prestations non médicales, répondant aux exigences particulières des patients, donnant lieu à facturation sans prise en charge par l'assurance maladie obligatoire . Il modifie à cette fin l'article L. 162-22-18 du code de la sécurité sociale ( A ) et prévoit une entrée en vigueur au 1 er janvier 2022 ( B ).
Il s'agit ici par exemple de la restauration des accompagnants, du bénéfice d'une chambre particulière ou encore de prestations demandées non couvertes par les tarifs de l'établissement.
C. Concernant la réforme du financement des activités de soins de suite et de réadaptation
La réforme du financement des activités de soins de suite et de réadaptation doit conduire à partir du 1 er janvier 2022 à un financement mixte composé de recettes liées à l'activité et d'une part forfaitaire . Si les recettes liées à l'activité répondent à des tarifs prenant effet au 1 er mars de l'année, les dotations forfaitaires sont déterminées pour l'année calendaire.
Un coefficient de transition est aujourd'hui prévu afin d'amortir les effets de la réforme sur les recettes des établissements.
Le présent III vise à adapter cette réforme, initiée en LFSS pour 2016 et complétée en LFSS pour 2020
Les A et B se bornent à corriger des erreurs de références résultant de modifications antérieures du code de la sécurité sociale.
Le C modifie de manière substantielle les dispositions du III de l'article 78 de la LFSS pour 2016 relatives au modèle de financement cible afin d'y apporter un système transitoire pour l'année 2022 et ainsi « sécuriser leur financement ».
Le 3° est ainsi chargé d'assurer un nouveau dispositif transitoire de financement .
Ainsi, pour la seule année 2022 , le E créé prévoit la notification sans versement aux établissements des dotations et forfaits prévus par le système de financement et ses aménagements de transition (1°) .
À la place sont prévues des dotations provisionnelles calculées sur les recettes perçues en 2021 , celles-ci étant appréciées hors recettes exceptionnelles (2°). Une régularisation de celles-ci est prévue à la mi 2023 dans la limite de l'objectif de dépenses afin de ne pas pénaliser d'établissements et valoriser les établissements pour qui le modèle cible aurait été plus profitable .
Enfin, le 1° abroge le B du III qui prévoyait un coefficient de transition au bénéfice d'une bascule dans le système de dotations calculées par les ARS. À cette fin, le 2° reporte du 1 er mars 2022 au 1er mars 2027 l'échéance du système de dérogation à la facturation des actes à l'assurance maladie au profit d'une déclaration à l'ARS chargée de valoriser l'activité .
Le 4° prévoit enfin deux autres dispositions transitoires pour l'année 2022. Le I créé au sein du III de l'article 78 prévoit pour 2022 l'applicabilité des tarifs nationaux au 1er janvier et non au 1er mars , date prévue en cohérence avec la campagne tarifaire. Le Gouvernement justifie cette dérogation par le déploiement d'un nouvel outil de classification des séjours dont il apparaît nécessaire de garantir la simultanéité avec le nouveau modèle concernant les recettes à l'activité.
Le J concerne pour sa part la prise en charge des médicaments. Il vise à déroger pour 2022 à l'article L. 162-16-6 du code de la sécurité sociale afin de permettre la prise en charge exceptionnelle de molécules sur la liste en sus SSR à leur prix d'achat par l'établissement à défaut de disposer d'un tarif sur la liste en sus MCO.
D. Concernant le financement des hôpitaux de proximité
Le présent IV entend sécuriser le financement des hôpitaux de proximité.
Son A concerne la garantie pluriannuelle de financement dont bénéficient les hôpitaux de proximité aux termes de l' article L. 163-23-16 du code de la sécurité sociale . Le A modifie le I de l'article précité afin de permettre de tenir compte de la catégorie de l'établissement pour déterminer le niveau de cette garantie de financement . Il s'agit, comme le précise l'évaluation préalable, de différencier le niveau de la garantie selon le niveau des revalorisations issues du Ségur de la santé (pilier 1) mais aussi de tenir compte de la réforme du financement des urgences.
Pour sa part, son B modifie le VII de l'article 51 de la LFSS pour 2021 qui permet aux hôpitaux de proximité satisfaisant aux conditions de labellisation de 2016 mais ne répondant pas aux critères leur permettant de bénéficier de la nouvelle garantie de financement précitée de conserver le bénéfice de l'ancienne garantie en 2022 .
E Concernant l'engagement dans le système de facturation des hôpitaux
Accompagnant la mise en oeuvre de la tarification à l'activité dans la LFSS pour 2004, a été prévu le passage à une facturation individuelle des prestations tarifées à l'activité, mise en oeuvre à partir de 2009 .
Un régime dérogatoire était prévu pour la période de transition, sous forme d'une valorisation par les ARS ; celui-ci devait prendre fin au plus tard au 1 er mars 2022. Cependant, certains établissements n'ont encore rejoint le système dit « FIDES » et la phase de test préalable au déploiement du système sur les séjours n'a pu se tenir du fait de la crise sanitaire.
Interrogé sur les retards constatés et la nécessité d'un report de la dérogation initialement prévue, le Gouvernement a indiqué que les retours de la phase d'expérimentation menée sur les séjours à partir de 2012, ont fait émerger plusieurs axes d'amélioration :
- le renforcement de la coordination des acteurs recueillant l'activité médico économique liée aux séjours pour décloisonner et fiabiliser son recueil, aussi bien aux fins de valorisation de l'activité que de description des prises en charge réalisées au bénéfice des patients ;
- des adaptations nécessaires sur les systèmes d'information, des établissements comme de l'Assurance maladie obligatoire, pour sécuriser les recettes des établissements ;
- le développement du pilotage des recettes liées à l'activité.²
Aussi, le V modifie le III de l'article 65 de la LFSS pour 2018 . La nouvelle rédaction proposée pour ce III organise une nouvelle dérogation aux règles de facturation en reportant de cinq ans la limite initialement fixée.
Une erreur de référence a été corrigée à ce V à l'Assemblée nationale, la dérogation étant faite à l'article L. 174-2-1 du code de la sécurité sociale.
Ainsi, aux termes du III réécrit, deux phases de déploiement sont organisées : les premiers établissements volontaires pourront s'engager dans le système de droit commun dès le 1er mars 2022 quand à partir du 1 er mars 2024, les établissements seront tenus de s'y joindre dès qu'ils rempliront une série de critères. Une date butoir est enfin fixée pour l'ensemble des établissements, la fin de la dérogation étant désormais prévue au 1er mars 2027 .
F. Concernant la dotation socle de médecine
Afin de faire baisser la part de ressources issues de la tarification à l'activité (T2A) et permettre, sur la base du volontariat, de bénéficier rapidement d'une part de financement sur une base populationnelle , la LFSS pour 2021 a prévu la possibilité d'un nouveau modèle de financement, à partir de 2021 et pour une durée de cinq ans .
Cependant, la mise en oeuvre de ce financement mixte associant T2A et « dotation socle » n'a pu être menée à bien avec la garantie de financement assurée en 2021 du fait de l'épidémie de covid-19.
Le VI tire ainsi les conséquences des difficultés rencontrées en 2021 et modifie à cet effet la loi de financement pour 2021 à son article 57 .
Par son 1° , il reporte l'entrée en vigueur de l'expérimentation au 1er janvier 2022 .
Le 2° modifie l'année de référence servant au calcul de la dotation socle , afin de ne pas prendre en compte les recettes issues de l'année précédente mais d'une année déterminée par arrêté ministériel et pouvant être modifiée. Il s'agit d'éviter que les années 2020 et 2021, fortement perturbées, soient prises comme base de calcul.
Enfin, le 3° prévoit un report au 31 mars 2022 la date butoir du décret nécessaire à la mise en oeuvre d'une expérimentation d'une dotation populationnelle en médecine.
II - Les modifications apportées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article modifié par une série de précisions rédactionnelles.
III - La position de la commission
Concernant la mise en oeuvre des réformes de financement, la rapporteure s'interroge sur l'anticipation qui a pu être faite lors de la construction du PLFSS 2021 de la bonne mise en oeuvre de ces réformes sur 2021 et 2022, la situation amenant à corriger en décembre un dispositif qui devait entrer en vigueur au 1er janvier 2022 . Elle constate à ce titre que le modèle de transition est ici substantiellement modifié par rapport aux projets initiaux en matière de soins de suite et de réadaptation.
Surtout, elle estime que le contexte d'incertitudes de l'année 2022 au regard de la poursuite possible des conséquences de l'épidémie de covid-19 sur l'activité des établissements, ne permet pas d'exclure de futurs ajustements au cours du prochain PLFSS.
• La rapporteure estime cependant les adaptations proposées au présent article sont de nature à assurer une transition organisée vers le futur modèle de financement et considère impératif de sécuriser les conditions de mise en oeuvre d'une réforme attendue et nécessaire .
Interrogée sur la mise en oeuvre de la réforme du financement, la fédération hospitalière de France considère ainsi que « la garantie de ressources qui est apportée aux établissements en 2022 et une entrée en vigueur très progressive de la réforme sur les trois années suivantes offrent un cadre particulièrement sécurisant pour les établissements ». Elle a en outre souligné l'enjeu futur d'asseoir la nouvelle dotation populationnelle sur davantage de données médico-économiques, aujourd'hui lacunaires, cette préoccupation ayant également été relevée par la Cour des comptes.
La fédération travaille avec le ministère de la santé à la signature d'un protocole pour, une fois la réforme en vigueur, continuer d'étudier les données du terrain et ajuster le cas échéant les tarifs . Enfin, toujours dans le cadre de la mise en oeuvre de la réforme du financement de la psychiatrie, la FHF a demandé au ministère que les agences régionales de santé soient en capacité de moduler la dotation populationnelle au regard d'activités spécifiques régionales, comme les centres ressources autisme par exemple.
De son côté, alors que la fédération de l'hospitalisation privée estime que les conditions propices à la mise en oeuvre effective des réformes de financement ne sont toujours pas réunies, elle appelle pour sa part le maintien, de manière transitoire et dérogatoire sur l'année 2022, de leurs modalités historiques de financement.
La fédération met notamment en avant le retard ou l'absence de publication des textes d'application et, surtout, des simulations d'impact partielles ou lacunaires ne permettant pas une visibilité suffisante aux établissements . Enfin, elle soulève une lacune du dispositif concernant les établissements créés, les nouvelles autorisations délivrées, les extensions et les nouveaux tarifs fixés par les agences régionales de santé pour la période de 2019 à 2022.
Enfin, concernant les systèmes de facturation et les reports nécessaires, la rapporteure a été sensibilisée par la fédération hospitalière de France sur la complexité supplémentaire que représenterait pour les hôpitaux ce nouveau mode de facturation des séjours. Par ailleurs, elle émet des réserves sur les retards constatés et l'adéquation des moyens à la mise en oeuvre de ces réformes et, plus globalement, s'interroge sur le délai du report de cinq ans proposé et sur la persistance de retards en matière de systèmes d'information au sein des établissements publics de santé.
Sous ces réserves, la commission vous demande d'adopter cet article sans modification.
Article 26
Ajustement du
financement de la réforme des urgences
Cet article vise à adapter la réforme du financement des urgences et à prolonger une expérimentation relative aux transports sanitaires urgents pré-hospitaliers.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. La correction d'une lacune concernant les honoraires des praticiens libéraux
1. Une clarification concernant les honoraires des médecins libéraux
Pour les passages aux urgences suivis d'hospitalisation, les recettes sont composées des groupes homogènes de séjours (GHS) et, dans les établissements privés (ou « secteur ex-OQN ») peuvent être complétées par les honoraires des praticiens libéraux.
Cependant, pour les passages non suivis d'hospitalisations , ces honoraires sont remplacés au 1 er janvier 2022 par les forfaits et suppléments prévus par la réforme, qui remplacent les classifications d'activité externe de droit commun - NGAP, CCAM, NABM -.
Alors qu'il était prévu un reversement des forfaits et suppléments par les établissements aux praticiens libéraux sous forme de prestations, le dispositif proposé préserve la forme d'honoraires sans passage par l'établissement .
Le III modifie ainsi l'article L. 162-22-8 et prévoit ainsi que des forfaits et suppléments exclusifs de toute autre rémunération sont destinés à rémunérer les consultations , actes des médecins et actes de biologie médicale.
2. Une prise en charge des cotisations par l'assurance maladie
Par ailleurs, répondant aux demandes des médecins libéraux, le II prévoit la prise en charge des cotisations dues au titre des honoraires issus des forfaits et suppléments sur le modèle des autres honoraires conventionnés.
Il modifie à cette fin l'article L. 162-4-1 du code de la sécurité sociale et reprend le dispositif aujourd'hui prévu pour les forfaits rémunérant la permanence des soins ambulatoires.
B. Des adaptions relatives à la réforme du financement des urgences
1. Un nécessaire report des tarifications liées à l'activité
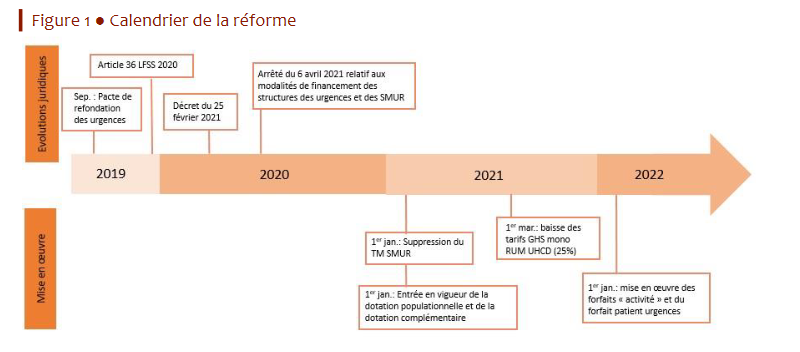
La réforme du financement des urgences, initiée par la loi de financement pour 2020 prévoit un financement assis sur trois ressources : une dotation populationnelle , une dotation complémentaire qualité et des recettes liées à l'activité . La réforme du financement est déjà mise en oeuvre depuis le 1 er janvier 2021 pour les deux premières dotations.
Source : Commission des comptes de la sécurité sociale, rapport de septembre 2021
Cependant, du fait du maintien de la garantie de financement liée à l'épidémie de covid-19, les forfaits liés à l'activité pour le financement des passages non suivis d'hospitalisation ont été reportés .
Le report du compartiment « activité » de la réforme n'a pas permis la mise en oeuvre de la participation des patients à travers le forfait de participation aux urgences (FPU) initialement prévue par la loi au 1 er septembre 2021. Le Gouvernement, dans l'évaluation préalable, met en avant des obstacles de mise en oeuvre liés notamment aux limites des systèmes d'information.
Aussi, le IV en reporte l'entrée en vigueur au 1er janvier 2022 .
Par ailleurs, du fait de ce même report et sur le modèle de l'article 25, le V prévoit l'application des tarifs nationaux de prestation au 1er janvier 2022 plutôt qu'au 1 er mars de l'année, le Gouvernement mettant là encore en avant un souci de facilitation de la réforme du financement de l'activité.
2. Une clarification des exonérations de participation aux urgences
L'article 51 de la LFSS pour 2021 a remplacé le système du ticket modérateur par une participation forfaitaire de l'assuré lors d'un passage aux urgences. Cette participation est due pour un passage non suivi d'hospitalisation en MCO.
Deux aménagements étaient prévus à cette participation, avec une minoration de ce forfait pour certains publics, notamment bénéficiaires d'une affection de longue durée , d'une pension d'invalidité ou pour les invalides de guerre, et une exonération pour d'autres, notamment les femmes enceintes au-delà du sixième mois de grossesse ou encore en cas de risque grave et exceptionnel ou pour les donneurs d'organes.
Le I de l'article prévoit plusieurs mises en cohérence préservant la situation de personnes aujourd'hui bénéficiaires d'exonérations du ticket modérateur. Une exonération totale est ainsi bien clarifiée pour les titulaires d'une rente AT/MP dont l'incapacité est au moins égale à 2/3 ainsi que pour les titulaires d'une pension d'invalidité ( 1° ).
Par ailleurs, la nouvelle rédaction ( 2° ) précise que pour certains statuts donnant droit à exonération (donneurs d'organes, victimes de sévices ou menace exceptionnelle pour la santé), celle-ci ne peut être accordée que pour des soins liés à ces situations . La situation médicale devra donc être précisée pour accorder le bénéfice de cette dispense de participation forfaitaire.
Enfin, le VI prévoit une entrée en vigueur de ces dispositions à une date fixée par décret et, au plus tard, au 1er juillet 2022 . Le Gouvernement justifierait cette entrée en vigueur décalée par des adaptations techniques à produire en vue de prendre en compte la modification des cas d'exonération ou minoration.
C. Une prolongation de l'expérimentation relative aux transports pré-hospitaliers urgents
L'article 66 de la loi de financement de la sécurité sociale pour 2012 a prévu une expérimentation relative aux règles d'organisation et de financement des transports sanitaires urgents pré-hospitaliers réalisés à la demande du service d'aide médicale urgente (SAMU).
Si la réforme du financement du transport urgent pré-hospitalier a été actée par la signature de l'avenant n° 10 à la convention nationale des transporteurs sanitaires privés en décembre 2020, son application est conditionnée par le déploiement de son volet organisationnel, prévu pour 2022 .
Il s'agit par ce nouveau modèle d'assurer aux SAMU des effecteurs disponibles en remobilisant les transporteurs sanitaires privés sur l'urgence pré-hospitalière et, par le même mouvement, diminuer la pression sur les services d'incendie et de secours.
Cependant, le Gouvernement a souhaité expérimenter la mise en oeuvre de celle-ci afin d'apprécier au mieux les impacts financiers et opérationnels. À l'issue de deux appels à candidatures, sept expérimentations ont été déployées entre 2016 et 2018 et sont toujours en cours dans les Bouches du Rhône, en Isère, en Haute-Garonne, en Savoie, dans l'Allier, en Charentes Maritime et dans le Var, qui arrivent à leur terme au 31 décembre 2021.
Alors que le nouveau modèle doit entrer en vigueur dans le courant de l'année, il s'agit de ne pas faire rebasculer dans l'ancien modèle les départements en expérimentation et ainsi d'aménager une transition de quelques mois en attendant la réforme nationale qui doit se mettre en oeuvre courant 2022.
Ainsi, le VII modifie l'article 66 de la LFSS pour 2012 prolongeant d'un an la possibilité d'expérimentation . C'est le quatrième report du terme de cette expérimentation qui était prévue initialement pour une durée n'excédant pas cinq ans.
II - Les modifications adoptées par l'Assemblée nationale
Outre une modification rédactionnelle, l'Assemblée nationale a veillé à la simultanéité de l'entrée en vigueur des nouvelles dispositions d'exonération du forfait de participation et de l'entrée en vigueur du forfait lui-même .
Elle a également adopté un amendement visant à préciser que l'évaluation de l'expérimentation relative aux transports sanitaires urgents pré-hospitaliers afin d'y intégrer le reste à charge des patients .
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
La rapporteure soutient l'adoption du présent article et les différents ajustements proposés.
Concernant la question des honoraires des praticiens libéraux, la rapporteure constate que le dispositif répond à des demandes exprimées par les médecins d'être éligibles à une prise en charge des cotisations par l'assurance-maladie dans le cadre de la convention médicale.
Sur les adaptations prévues au forfait de participation aux urgences, la rapporteure estime ces mises en cohérence bienvenues .
Cependant, la rapporteure s'interroge sur les risques éventuels dans la mise en oeuvre des dernières étapes de déploiement de la réforme du financement des urgences, dans un contexte d'incertitudes sur la poursuite de l'épidémie de covid-19 et donc de son impact sur le financement des établissements de santé . Par ailleurs, la rapporteure a été interpelée par la fédération hospitalière de France qui soutenait un allongement de la période de transition à trois ans , dans un contexte de réformes du financement dans d'autres champs d'activité et alors que le report d'entrée en vigueur limite la transition à une année.
Enfin, concernant l'expérimentation relative aux transports urgents pré-hospitaliers , si la rapporteure ne peut que soutenir le report permettant la bonne transition vers la généralisation du dispositif, elle souligne que ce que l'expérimentation initiale devait prendre fin en 2017 .
Sous ces réserves, la commission vous demande d'adopter cet article sans modification.
Article 27
Évolution des activités des hôpitaux des
armées
Cet article propose de permettre aux hôpitaux des armées de réaliser un certain nombre d'actes et d'utiliser certaines techniques jusqu'ici réservés à des établissements de santé relevant du droit commun.
La commission propose d'adopter cet article modifié par l'amendement rédactionnel qu'elle a adopté.
I - Le dispositif proposé
A. L'extension aux hôpitaux des armées de la possibilité de pratiquer certains actes et d'utiliser certains produits de santé innovants
Aux termes de l'article L. 1151-1 du code de la santé publique, seuls certains établissements de santé, spécifiquement autorisés à cet effet pour une période limitée par les autorités sanitaires, peuvent pratiquer certains actes, procédés, techniques et méthodes à visée diagnostique ou thérapeutique et prescrire certains dispositifs médicaux et médicaments nécessitant un encadrement spécifique pour des raisons de santé publique ou susceptibles d'entraîner des dépenses injustifiées. La liste de ces établissements est établie soit par arrêté des ministres de la santé et de la sécurité sociale après avis de la Haute Autorité de santé (HAS), soit par les agences régionales de santé (ARS) sur la base de critères arrêtés par ces ministres après avis de la HAS.
À titre d'illustration, parmi les médicaments concernés par ces autorisations et dont l'utilisation requiert le respect d'un cahier des charges exigeant, on peut citer les Car-T-Cells (oncologie), Luxturna® (dystrophie rétinienne héréditaire), Upstaza® (thérapie génique en injection intracérébrale) ou encore la « greffe » d'îlots de Langerhans (thérapie cellulaire). Pour les dispositifs médicaux, on peut citer les valves aortiques par voie percutanée et les valves mitrales, les bandelettes sous urétrale, et le stimulateur cardiaque définitif Micra®.
Les hôpitaux des armées, qui relèvent du service de santé des armées, font l'objet d'une régulation nationale sous l'autorité du ministre de la défense, et non d'une régulation régionale par les ARS. En conséquence, le 1° du I de l'article 27 du PLFSS pour 2022 modifie l'article L. 1151-1 du code de la santé publique afin de permettre aux hôpitaux des armées de pratiquer des actes et d'utiliser des produits de santé entrant dans le champ de l'innovation thérapeutique et susceptibles d'occasionner des dépenses onéreuses. La liste nationale des établissements et hôpitaux autorisés sera ainsi établie conjointement avec le ministre de la défense pour ce qui concerne les hôpitaux des armées, les listes régionales d'établissements de santé autorisés continuant d'être fixées par les ARS.
Selon l'étude d'impact annexée au PLFSS, partant d'une hypothèse de nombre de patients potentiellement concernés compris entre 7 en 2022 et 13 en 2025, le coût de cette mesure pourrait être compris entre 2,3 millions d'euros en 2022 et 4,3 millions d'euros en 2025.
B. L'extension aux hôpitaux des armées de la possibilité de mettre en place des hébergements non médicalisés
Le 2° du I de l'article 27 du PLFSS pour 2022 modifie l'article L. 6147-7 du code de la santé publique, relatif aux conditions de participation des hôpitaux des armées au service public hospitalier, afin de leur permettre de mettre en place des hébergements médicalisés, cette prestation pouvant être déléguée à un tiers par convention. À cet effet, les dispositions de l'article L. 6111-1-6 342 ( * ) du code de la santé publique, qui autorisent les établissements de santé à proposer ce type de prestations, sont étendues aux hôpitaux des armées.
Selon l'étude d'impact annexée au PLFSS, le coût de cette mesure est estimé à quelques dizaines de milliers d'euros.
C. L'extension aux hôpitaux de la possibilité de réaliser des greffes exceptionnelles
Aux termes de l'article L. 162-30-5 du code la sécurité sociale, l'ARS peut, après avis conforme d'un comité national, autoriser un établissement de santé, pour une durée qui ne peut dépasser cinq ans, à pratiquer une activité de greffe exceptionnelle d'organes ou de tissus ou de greffe composite exceptionnelle de tissus vascularisés.
Le II de l'article 27 du PLFSS pour 2022 prévoit, dès lors, que les ministres de la défense, de la santé et de la sécurité sociale pourront, par arrêté et sur avis conforme du même comité, autoriser un hôpital des armées à pratiquer ces mêmes activités.
Selon l'étude d'impact annexée au PLFSS, cette mesure devrait occasionner une économie pour l'assurance maladie dès lors qu'une prise en charge complète de ces greffes en hôpital militaire suppose la prise en charge par le budget de la défense d'un certain nombre de frais en amont et en aval du séjour liés aux soins des militaires : « transports par moyens militaires entre le domicile du militaire et l'hôpital militaire, absence de facturation des consultations des militaires en hôpital militaire. »
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté, en première lecture, un amendement de coordination du rapporteur général.
III - La position de la commission
Bien que la commission soit favorable, sur le fond, aux extensions d'activité proposées par l'article 27 du PLFSS pour 2022 en faveur des hôpitaux des armées, elle s'interroge sur l'opportunité d'inscrire de telles dispositions dans une loi de financement de la sécurité sociale. Dès lors qu'elles se cantonnent à l'organisation des soins et aux autorisations d'activité d'établissements de soins, elles semblent s'écarter du champ des lois de financement de la sécurité sociale fixé par l'article L.O. 111-3 du code de la sécurité sociale.
En outre, il reste difficile d'établir l'incidence des mesures proposées par l'article 27 du PLFSS pour 2022 sur l'équilibre financier des comptes sociaux. En effet, l'exercice de certaines activités ou l'utilisation de certains produits de santé par les hôpitaux des armées n'a pas d'impact sur le niveau de prise en charge par l'assurance maladie de ces prestations ou produits qui sont déjà accessibles aux assurés dans les établissements de santé autorisés à cet effet. Le Gouvernement reconnaît lui-même, dans l'étude d'impact annexée au PLFSS, que « le nombre de greffes exceptionnelles ne devrait pas être modifié du fait de l'ouverture de cette possibilité aux hôpitaux des armées ».
Pour autant, l'étude d'impact fait état d'économies sur les dépenses d'assurance maladie consécutives à la possibilité pour les hôpitaux des armées de réaliser des greffes exceptionnelles. Dans l'hypothèse d'un patient pris en charge par un hôpital des armées dans le cadre d'une greffe exceptionnelle, la greffe sera financée par un forfait, mais l'ensemble des soins en amont et en aval de la greffe (transports par moyens militaires entre le domicile et l'hôpital, consultations des militaires non facturées en hôpital militaire) seront pris en charge sur le budget de la défense. En découleraient des économies relativement modestes pour l'assurance maladie qui ont été chiffrées, selon des informations transmises par la direction de la sécurité sociale, à environ 5 000 euros par patient.
La commission a adopté un amendement rédactionnel n° 151.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 28
Isolement et
contention
Cet article propose de rendre automatique le contrôle par le juge des libertés et de la détention sur le maintien des mesures d'isolement et de contention au-delà d'une certaine durée. Il tire en cela les conclusions d'une décision du Conseil constitutionnel du 4 juin 2021.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé : une saisine automatique du juge sur le renouvellement des mesures d'isolement et de contention après un certain délai
A. L'isolement et la contention : des pratiques thérapeutiques de dernier recours dont l'encadrement par la loi a été censuré à deux reprises par le Conseil constitutionnel
1. Des pratiques thérapeutiques utilisées en dernier recours, dont l'encadrement par la loi a été censuré par le Conseil constitutionnel en 2020 et adapté en conséquence
a) Un encadrement tardif, censuré en juin 2020 par le Conseil constitutionnel en raison d'imprécision sur la durée des mesures
L'article 72 de la loi du 26 janvier 2016 de modernisation de notre système de santé a introduit dans le code de la santé publique un article L. 3222-5-1 encadrant l'usage jusqu'alors mal réglementé de l'isolement, qui consiste à placer une personne hospitalisée dans une chambre fermée, et de la contention , qui vise à l'immobiliser. Il est prévu que ces pratiques interviennent en dernier recours sur décision d'un psychiatre afin de prévenir un dommage immédiat ou imminent pour le patient ou pour autrui.
Cet article ne prévoyait toutefois aucun dispositif de contrôle judiciaire de ces pratiques, ce pourquoi le Conseil constitutionnel l'a déclaré, en juin 2020 343 ( * ) , non conforme à la Constitution, en reportant au 31 décembre 2020 la date de son abrogation. L'isolement et la contention constituent en effet selon le Conseil des mesures privatives de liberté devant par conséquent être soumises au contrôle de l'autorité judiciaire, conformément à l'article 66 de la Constitution. Plus précisément, les conditions du placement à l'isolement ou en contention, dans le cadre de soins psychiatriques sans consentement, étaient aux yeux du Conseil entourées de conditions propres à ce qu'il « n'intervienne que dans les cas où ces mesures sont adaptées, nécessaires et proportionnées à l'état de la personne qui en fait l'objet », et le principe d'un tel placement sans saisine préalable de l'autorité judiciaire avait été admis par le Conseil. Ce dernier a toutefois souligné qu'il était nécessaire, pour sauvegarder la liberté individuelle, de déterminer une limitation précise de la durée d'isolement et de prévoir que le maintien au-delà d'une certaine durée de ces mesures devait être soumis au contrôle du juge judiciaire.
b) Une adaptation en LFSS pour 2021 répondant pour une part à la censure du Conseil constitutionnel
En conséquence, la loi de financement de la sécurité sociale pour 2021, en son article 84, a procédé à une modification de l'article L. 3222-5-1 du code de la santé publique . Elle restreint d'abord les conditions de recours à l'isolement et la contention en précisant que ces pratiques ne peuvent concerner que des patients en hospitalisation complète sans consentement, après évaluation du patient, et que la décision du psychiatre en la matière doit être motivée.
Par ailleurs, là où l'article L. 3222-5-1 prévoyait seulement une « durée limitée » d'isolement et de contention, il dispose désormais, suivant en cela des recommandations formulées par la Haute autorité de santé (HAS) en février 2017 344 ( * ) , que :
- la mesure d'isolement est prise pour une durée maximale de 12 heures, renouvelable par périodes maximales de même durée dans la limite d'une durée totale de 48 heures ;
- la mesure de contention est prise dans le cadre d'une mesure d'isolement pour une durée maximale de six heures et peut être renouvelée par périodes maximales de même durée dans la limite d'une durée totale de 24 heures.
Il est prévu par le troisième alinéa du II de l'article L. 3222-5-1 que le médecin peut renouveler ces mesures au-delà des durées de 48 et 24 heures . C 'est à lui qu'il revient d'informer le juge des libertés et de la détention, qui peut alors se saisir d'office, ainsi que le procureur de la République et les proches du patient auxquels il rappelle le droit et les modalités de saisine du juge aux fins de mainlevée de la mesure. Ces proches sont mentionnés à l'article L. 3211-12 du code de la santé publique : il s'agit des titulaires de l'autorité parentale ou du tuteur si la personne est mineure, de la personne chargée d'une protection juridique relative à la personne faisant l'objet des soins, de son conjoint, concubin ou personne avec laquelle est liée par un pacte civil de solidarité, de la personne qui a formulé la demande de soins, d'un parent ou d'une personne susceptible d'agir dans l'intérêt de la personne faisant l'objet des soins.
Selon le sixième alinéa du II dans sa rédaction actuelle, lorsque le médecin prend, au sein d'une période limitée de 15 jours, plusieurs mesures qui, mises bout à bout, aboutissent à une durée cumulée de 48 heures pour l'isolement, et 24 heures pour la contention, il doit également procéder à cette information.
Dans tous les cas, le juge, s'il est saisi, doit alors statuer dans un délai de 24 heures . Il faut ici noter, donc, que sa saisine n'est pas automatique, et que seule l'est son information.
Hors les mesures prévues par l'article L. 3222-5-1 du code de la santé publique, l'article L. 3211-12-1 prévoit que lorsque le juge des libertés et de la détention n'ordonne pas la mainlevée de la mesure d'hospitalisation complète, comme il peut le faire, il statue, le cas échéant, y compris d'office, sur le maintien de la mesure d'isolement ou de contention . C'est à ce titre que, jusqu'en 2021, les patients - ou toute personne agissant dans leur intérêt - pouvaient demander la mainlevée d'une mesure d'isolement ou de contention. En 2020, 11,7 % des demandes de mainlevée d'une mesure d'hospitalisation complète ont donné lieu à mainlevée par le juge des libertés et de la détention.
2. Une absence de contrôle systématique par le juge judiciaire censurée par le Conseil constitutionnel
L'absence de contrôle systématique assuré par le juge dans le cadre des dispositions peut aboutir à ce que des mesures d'isolement ou de contention soient mises en oeuvre sur de longues durées en l'absence de tout contrôle judiciaire.
Dès lors, le Conseil constitutionnel a jugé , dans une décision du 4 juin 2021 345 ( * ) , que les troisième et sixième alinéas du II de l'article L. 3222-5-1 du code de la santé publique, dans leur rédaction issue de la loi de financement de la sécurité sociale pour 2021, étaient non conformes à la Constitution , le législateur ne pouvant, au regard des exigences de l'article 66 de la Constitution, autoriser le maintien à l'isolement ou en contention en psychiatrie au-delà d'une certaine durée sans l'intervention systématique du juge judiciaire.
Afin de laisser le temps au législateur de procéder à la modification de ces dispositions et d'éviter ainsi un vide juridique, le Conseil constitutionnel a reporté au 31 décembre 2021 la date de l'abrogation de ces alinéas.
B. La saisine automatique du juge passé un certain délai : une nécessité constitutionnelle mais dont la place en LFSS est contestable
Le présent article modifie en profondeur l'article L. 3222-5-1 du code de la santé publique, en prévoyant un cycle de contrôle organisé en trois temps : l'information, la saisine, et la décision du juge.
Le 1° du IV du présent article se limite à l'assouplissement, au sein de l'article L. 3222-5-1 du code de la santé publique, du renouvellement des périodes de 12 et 6 heures qui s'appliquent respectivement aux mesures d'isolement et de contention. Il précise désormais que ces mesures font l'objet de deux évaluations respectivement par 24 et 12 heures, ce qui donnerait davantage de souplesse au personnel médical et permettrait d'éviter d'évaluer les patients en nuit profonde.
Le 2° du IV procède à la réécriture d'une grande partie de l'article L. 3222-5-1.
Tout d'abord, au-delà des durées maximales prévues dans le cas d'un premier renouvellement sans intervention du juge (48 heures pour l'isolement et 24 heures pour la contention), un renouvellement supplémentaire doit, comme actuellement, faire l'objet d'une information du juge. En revanche, cette information - qui consiste en la simple transmission d'une fiche d'information administrative - serait désormais assurée par le directeur d'établissement et non par le médecin , qui verrait sa charge ainsi allégée. La mission d'information des proches pouvant saisir le juge incombant au médecin serait conservée, mais il n'aurait plus à les avertir de la possibilité et des modalités de cette saisine, alors même qu'il doit aujourd'hui s'en assurer 346 ( * ) . La condition de respect de la volonté du patient et du secret médical a été ajoutée.
Les changements les plus conséquents interviennent au niveau de la saisine systématique du juge après un certain délai . Celui-ci doit désormais être saisi, toujours par le directeur d'établissement, avant l'expiration de la 72 e heure d'isolement ou de la 48 e heure de contention. Le juge statue dans les 24 heures qui suivent cette saisine : il peut ordonner la mainlevée de la mesure, ou autoriser son maintien. La décision du soignant, ici, vise le maintien des mesures d'isolement et de contention au-delà, respectivement, de trois et quatre jours .
Le juge ordonne sa mainlevée si les conditions de dommage immédiat ou imminent pour le patient ou autrui ne sont pas respectées, si la mesure ne paraît ni adaptée, ni nécessaire, ni proportionnée après évaluation du patient ou encore s'il apparaît que ledit patient n'a pas fait l'objet d'une surveillance somatique et psychiatrique stricte. Dans ce cas, aucune nouvelle mesure ne peut être prise avant 48 heures, sauf si des éléments nouveaux survenant dans la situation du patient rendent impossible d'assurer sa sécurité et celle d'autrui autrement que par ces mesures.
Il autorise le maintien de la mesure si les conditions mentionnées au paragraphe précédent sont respectées. Il est alors procédé conformément au processus précédemment décrit (plages de 12 à 24 heures renouvelables, puis information du juge lors du premier renouvellement, puis saisine automatique du juge). Selon ce fonctionnement, deux cycles de trois ou quatre jours - selon qu'il s'agit de mesures de contention ou d'isolement - peuvent se répéter.
Pour les mesures de contention, les cycles se répètent ensuite. Pour les mesures d'isolement, une fois que deux cycles de quatre jours se sont écoulés, le juge est automatiquement saisi 24 heures avant l'expiration d'un délai de sept jours à compter de sa précédente décision - mais seulement à ce moment - et le juge statue à l'expiration de ce délai.
Il est précisé qu'avant le terme de ces deux cycles de trois à quatre jours, lorsqu'une mesure d'isolement ou de contention est prise moins de 48 heures après qu'une précédente mesure de même nature a pris fin, sa durée s'ajoute à celle des mesures d'isolement ou de contention qui la précèdent. Les durées prévues pour l'information du juge s'appliquent donc.
Dans une logique similaire, le contrôle juridictionnel (information puis saisine du juge) s'applique également lorsque plusieurs mesures sont cumulées sur une période de 15 jours, mais dans une rédaction qui suggérait que ce contrôle se limiterait à l'information du juge. Elle a été précisée depuis par l'Assemblée nationale pour que, lorsque la durée cumulée des mesures sur 15 jours atteint 72 heures, pour l'isolement, ou 48 heures, pour l'isolement, le juge soit automatiquement saisi.
Les autres dispositions de l'article procèdent à des coordinations et des adaptations.
Le I du présent article modifie ainsi l'article L. 3211-12 du code de la santé publique, qui prévoit la possibilité pour certaines personnes (proches et procureur de la République) de saisir le juge des libertés et de la détention, et dispose que lorsque le juge est saisi aux fins de mainlevée d'une mesure d'isolement comme de contention, il statue dans les délais prévus par l'article L. 3222-5-1 ou, à défaut, dans un délai de 24 heures à compter de la saisine.
Le II modifie l'article L. 3211-12-2 du code de la santé publique, qui encadre les conditions dans lesquels le juge des libertés et de la détention, saisi en application des articles L. 3211-12 ou L. 3211-12-1, statue. D'une part, la possibilité de saisine du juge aux fins de prolongation de la mesure d'isolement ou de contention est prévue : le juge statue alors sans audience selon une procédure écrite. D'autre part, il est précisé que, si le juge décide de tenir une audience, la procédure devient orale.
Le III procède à une précision rédactionnelle de l'article L. 3211-12-4 du code de la santé publique relatif à l'appel dont est susceptible de faire l'objet l'ordonnance du juge des libertés et de la détention, en l'appliquant également aux ordonnances prises en application de l'article L. 3222-5-1 du code de la santé publique.
La place d'une telle mesure dans une loi de financement de la sécurité sociale est pour autant contestable. Il s'agit en effet plus d'une mesure relative aux droits des patients qu'une mesure ayant trait au financement de la Sécurité sociale.
II - Les modifications adoptées par l'Assemblée nationale
Si son rapporteur général a admis partager « un certain nombre d'interrogations sur cette mesure et son rattachement à une LFSS », l'Assemblée nationale n'a pas supprimé cet article. Elle y a néanmoins apporté quelques modifications.
Tout d'abord, le périmètre des personnes informées du renouvellement au-delà de 48 ou 24 heures de la mesure d'isolement ou de contention, ainsi que du renouvellement de ces mesures après deux décisions de maintien prises par le juge, a été réduit . Dans sa version initiale, le médecin devait informer les personnes mentionnées aux sept points de l'article L. 3211-12 dès lors qu'elles étaient identifiées 347 ( * ) .
Dans sa version amendée par l'Assemblée nationale, le médecin « informe du renouvellement de ces mesures au moins un membre de la famille ou une personne susceptible d'agir dans l'intérêt du patient dès lors qu'une telle personne est identifiée ». Ces personnes sont mentionnées au 6 e point de la liste de l'article L. 3211-12 : « un parent ou une personne susceptible d'agir dans l'intérêt de la personne faisant l'objet de soins ». L'amendement procède donc à une forte restriction du nombre de personnes informées . Si la mention d' « au moins un membre de la famille » peut permettre au médecin d'informer plusieurs de ces membres et constitue un élargissement ponctuel du nombre des personnes informées, son imprécision risque d'être un facteur de charge, voire d'insécurité juridique pour le médecin : devra-t-il chercher plusieurs membres de la famille dès lors qu'ils sont identifiés ? S'il en connaît deux, devra-t-il informer les deux ou cela sera-t-il laissé à sa discrétion ?
Il est par ailleurs procédé à une précision bienvenue sur les conditions dans lesquelles le contrôle juridictionnel (information puis saisine du juge) s'applique lorsque plusieurs mesures sont cumulées sur une période de 15 jours . Il est désormais prévu que lorsque le médecin prend plusieurs mesures dont la durée cumulée pendant une période de 15 jours atteint 48 heures pour les mesures d'isolement ou 24 heures pour les mesures de contention, il informe le juge ; lorsque les durées cumulées atteignent 72 heures pour les mesures d'isolement ou 48 heures pour les mesures de contention, le directeur de l'établissement doit saisir le juge.
L'Assemblée nationale a adopté cet article avec modification.
III - La position de la commission
Votre commission, comme l'année dernière, rejoint les préoccupations du rapporteur général de l'Assemblée nationale quant à l'incongruité d'une telle disposition en LFSS, laquelle présente un fort risque de constituer un cavalier social et donc d'être irrecevable au titre de l'article LO. 111-3 du code de la sécurité sociale.
En 2020, la crise sanitaire et les difficultés rencontrées par le Parlement dans ses travaux législatifs au long de l'année ont pu justifier l'introduction d'une telle disposition en LFSS, pour laquelle votre commission rappelle que le Conseil constitutionnel n'avait pas été saisi.
Cette année, la présence de cette mesure en LFSS, dont les délais d'examen sont particulièrement contraints, ne peut qu'interroger tant par la forme que par la méthode, car de nombreux véhicules législatifs auraient pu être utilisés par le Gouvernement depuis le 4 juin 2021. Votre commission rappelle son attachement au principe fondamental de lisibilité et de sincérité des débats parlementaires , qui commande qu'un véhicule législatif soit le lieu de discussion de dispositions cohérentes et réunies par un même objet.
Ce principe vaut tout particulièrement pour la LFSS, dont l'examen est enserré dans des délais constitutionnels. Des dispositions d'une telle portée pour la vie des patients auraient nécessité un texte dédié et examen plus approfondi.
Dans l'hypothèse d'un maintien du dispositif par le Conseil constitutionnel, votre commission souligne que la liste des personnes informées du renouvellement de la mesure d'isolement ou de contention par le médecin, rétrécie par l'Assemblée nationale, gagnerait à être maintenue selon les modalités prévues par l'article L. 3211-12 du code de la santé publique. Les personnes mentionnées à cet article devraient également se voir préciser les modalités de saisine du juge des libertés et de la détention, comme cela est actuellement prévu.
Dans l'hypothèse d'un futur examen au fond d'un texte relatif aux droits des patients, votre commission attire également votre attention sur le fait que les conditions de mise en oeuvre des mesures d'isolement et de contention sont problématiques.
D'une part, les conditions matérielles dans lesquelles les mesures sont exécutées sont souvent difficiles, voire inacceptables . Il est fréquent de voir des locaux indignes, sans fenêtre, des plages de sortie très limitées, un défaut d'hygiène, voire d'accès aux toilettes, des conditions d'alimentation très sommaires et de surveillance infirmière ou médicale insuffisantes. Des atteintes graves peuvent également être portées à l'intimité des patients (chambre ou toilettes visibles de l'extérieur, patients laissés nus...) 348 ( * ) .
D'autre part, il peut parfois s'avérer nécessaire d'appliquer des mesures d'isolement ou de contention à des patients en soins libres, ce que n'autorise pas l'article L. 3222-5-1 du code de la santé publique . Les conditions de leur arrivée aux urgences, souvent en état de crise ou de forte agitation, peuvent requérir de telles mesures, mais pour une courte durée (3 à 6 heures). Le lien existant entre le régime des soins sans consentement et le placement à l'isolement ou en contention peut toutefois faire courir aux patients le risque de passer du régime de soins libres au régime juridique très contraignant des soins sans consentement 349 ( * ) , pour le seul motif de permettre au soignant de prendre une mesure d'isolement ou de contention.
Si votre commission comprend l'urgence à substituer une disposition nouvelle à la disposition censurée par le Conseil constitutionnel, et le risque juridique auquel seraient exposés les établissements de soins psychiatriques si tel n'était pas le cas, elle propose toutefois la suppression de cet article. S'il était finalement retenu dans la LFSS adoptée en décembre 2021, il serait toutefois toujours loisible au Conseil constitutionnel , appelé à se prononcer sur la conformité de cette mesure, de reporter de nouveau les effets de sa censure des alinéas 3 et 6 du II de l'article L. 3222-5-1 du code de la sécurité sociale dans le courant de l'année 2022.
La commission vous demande de supprimer cet article (amendement n° 152).
* 327 Décret n° 2010-1229 du 19 octobre 2010 relatif à la télémédecine.
* 328 Une première définition, non codifiée, de la télémédecine avait été posée par l'article 32 de la loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie.
* 329 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 330 Loi n° 2013-1203 du 23 décembre 2013 de financement de la sécurité sociale pour 2014.
* 331 Loi n° 2016-1827 du 23 décembre 2016 de financement de la sécurité sociale pour 2017.
* 332 Loi n° 2017-1836 du 30 décembre 2017 de financement de la sécurité sociale pour 2018.
* 333 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 334 Cour des comptes, Rapport sur l'application des lois de financement de la sécurité sociale , chapitre VII « La télémédecine : une stratégie cohérente à mettre en oeuvre », septembre 2017.
* 335 Hervé Dumez, Étienne Minvielle et Laurie Marrauld, État des lieux de l'innovation en santé numérique , novembre 2015.
* 336 Haute Autorité de santé, Évaluation économique de la télésurveillance pour éclairer la décision publique - Quels sont les choix efficients au regard de l'analyse de la littérature ? , 10 décembre 2020.
* 337 Ministère des solidarités et de la santé, « Ségur de la santé - Les conclusions », dossier de presse, juillet 2020.
* 338 Aux termes de l'article 2 du règlement 2017/745 (UE) du Parlement européen et du Conseil du 5 avril 2017, un dispositif médical s'entend de « tout instrument, appareil, équipement, logiciel, implant, réactif, matière ou autre article, destiné par le fabricant à être utilisé, seul ou en association, chez l'homme pour l'une ou plusieurs des fins médicales précises suivantes :
- diagnostic, prévention, contrôle, prédiction, pronostic, traitement ou atténuation d'une maladie,
- diagnostic, contrôle, traitement, atténuation d'une blessure ou d'un handicap ou compensation de ceux-ci,
- investigation, remplacement ou modification d'une structure ou fonction anatomique ou d'un processus ou état physiologique ou pathologique,
- communication d'informations au moyen d'un examen in vitro d'échantillons provenant du corps humain, y compris les dons d'organes, de sang et de tissus, et dont l'action principale voulue dans ou sur le corps humain n'est pas obtenue par des moyens pharmacologiques ou immunologiques ni par métabolisme, mais dont la fonction peut être assistée par de tels moyens. [...] »
* 339 Cette commission spécialisée est visée par l'article L. 165-1 du code de la sécurité sociale.
* 340 Dans un établissement de santé, un centre de santé, une maison de santé pluriprofessionnelle ou un établissement ou un service médicosocial.
* 341 Règlement (UE) 2016/679 du Parlement européen et du Conseil du 27 avril 2016, relatif à la protection des personnes physiques à l'égard du traitement des données à caractère personnel et à la libre circulation de ces données, et abrogeant la directive 95/46/CE.
* 342 Créé par l'article 59 de la loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2020.
* 343 Conseil constitutionnel, 19 juin 2020, décision n° 2020-944 QPC.
* 344 https://www.has-sante.fr/jcms/c_2055362/fr/isolement-et-contention-en-psychiatrie-generale
* 345 Conseil constitutionnel, 4 juin 2021, décision n° 2021-912/913/914 QPC.
* 346 Il doit avertir y compris le patient de sa faculté de saisir le juge des libertés et de la détention.
* 347 Pour mémoire, il s'agit de la personne faisant l'objet de soins ; des titulaires de l'autorité parentale ou le tuteur si la personne est mineure ; de la personne chargée d'une protection juridique relative à la personne faisant l'objet des soins ; du conjoint, concubin ou personne avec laquelle est liée par un pacte civil de solidarité ; de la personne qui a formulé la demande de soins ; d'un parent ou d'une personne susceptible d'agir dans l'intérêt de la personne faisant l'objet des soins ; et, enfin, du procureur de la République
* 348 Réponse de la Contrôleure générale des lieux de privation de liberté au questionnaire adressé par le Sénat.
* 349 Ces patients font notamment l'objet d'une inscription dans le fichier Hospyweb, qui est partagé entre plusieurs services publics.