Rapport n° 107 (2020-2021) de M. Jean-Marie VANLERENBERGHE , rapporteur général, Mme Corinne IMBERT , M. René-Paul SAVARY , Mmes Élisabeth DOINEAU , Pascale GRUNY et M. Philippe MOUILLER , fait au nom de la commission des affaires sociales, déposé le 4 novembre 2020
Disponible au format PDF (1,4 Moctet)
-
LES OBSERVATIONS DE LA COMMISSION DES AFFAIRES
SOCIALES
-
EXPOSÉ GÉNÉRAL
-
I. L'OBJECTIF MANQUÉ DE L'ÉQUILIBRE
DES COMPTES DE LA SÉCURITÉ SOCIALE EN 2019
-
II. L'EXTRAORDINAIRE DÉGRADATION DES COMPTES
SOCIAUX EN 2020 SOUS L'EFFET DE LA PANDÉMIE DE COVID-19
-
A. DES DÉFICITS D'UN MONTANT INÉDIT
POUR L'ENSEMBLE DES ADMINISTRATIONS DE SÉCURITÉ SOCIALE
-
1. Un déficit prévu de plus de
46 milliards d'euros prévu pour le régime
général de la sécurité sociale et le FSV
-
2. Des causes multiples qui ne se limitent pas
à une réponse ponctuelle à la crise
-
3. De fortes tensions sur la trésorerie de
l'Acoss
-
4. La nécessité de prolonger de neuf
ans la durée de vie de la Cades
-
1. Un déficit prévu de plus de
46 milliards d'euros prévu pour le régime
général de la sécurité sociale et le FSV
-
B. AU-DELÀ DU PÉRIMÈTRE DU
PLFSS, LES COMPTES DES ADMINISTRATIONS DE SÉCURITÉ SOCIALE (ASSO)
PLONGENT DANS LE ROUGE VIF
-
A. DES DÉFICITS D'UN MONTANT INÉDIT
POUR L'ENSEMBLE DES ADMINISTRATIONS DE SÉCURITÉ SOCIALE
-
III. À MOYEN TERME, UNE STABILISATION DES
DÉFICITS À UN NIVEAU INSOUTENABLE
-
A. LE REBOND ATTENDU DE L'EXERCICE 2021 LAISSERA
SUBSISTER DES DÉFICITS ÉLEVÉS
-
B. UNE TRAJECTOIRE FINANCIÈRE
INQUIÉTANTE JUSQU'EN 2024
-
1. Des déficits qui resteraient
supérieurs à 20 milliards d'euros en 2024
-
2. Le poids croissant des dépenses
pérennes au fil des années
-
3. Une saturation rapide du nouveau plafond de
dettes sociales transférable à la Cades
-
4. La nécessité d'agir pour
préserver notre modèle social à moyen et à long
terme
-
1. Des déficits qui resteraient
supérieurs à 20 milliards d'euros en 2024
-
A. LE REBOND ATTENDU DE L'EXERCICE 2021 LAISSERA
SUBSISTER DES DÉFICITS ÉLEVÉS
-
I. L'OBJECTIF MANQUÉ DE L'ÉQUILIBRE
DES COMPTES DE LA SÉCURITÉ SOCIALE EN 2019
-
TRAVAUX DE LA COMMISSION - AUDITIONS
-
MM. Olivier Véran, ministre des
solidarités et de la santé,
et Olivier Dussopt, ministre délégué auprès du ministre de l'économie,
des finances et de la relance, chargé des comptes publics
-
MM. Pierre Moscovici, Premier
président,
et Denis Morin, président de la sixième chambre de la Cour des comptes
-
MM. Fabrice Gombert,
président,
et Thomas Fatome,
directeur général de la Caisse nationale de l'Assurance maladie
-
MM. Gérard Rivière,
président du conseil d'administration,
et Renaud Villard,
directeur de la Caisse nationale d'assurance vieillesse
-
Mme Anne Thiebeauld,
directrice des risques professionnels
de la Caisse nationale d'assurance maladie
-
M. Yann-Gaël Amghar,
directeur de l'Agence centrale des organismes de sécurité sociale
-
Mme Brigitte Bourguignon,
ministre déléguée auprès du ministre des solidarités et de la santé,
chargée de l'autonomie
-
Mme Isabelle Sancerni,
présidente du conseil d'administration,
et M. Vincent Mazauric,
directeur général, de la Caisse nationale d'allocations familiales
-
M. Laurent Vachey,
inspecteur général des finances,
chargé de la mission de concertation et de proposition
relative à la création de la branche autonomie
-
MM. Olivier Véran, ministre des
solidarités et de la santé,
-
LISTE DES PERSONNES ENTENDUES
PAR LES RAPPORTEURS
N° 107
SÉNAT
SESSION ORDINAIRE DE 2020-2021
Enregistré à la Présidence du Sénat le 4 novembre 2020
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur le projet de loi de financement de la sécurité sociale , adopté par l'Assemblée nationale, pour 2021 ,
Par M. Jean-Marie VANLERENBERGHE,
Rapporteur général,
Mme Corinne IMBERT, M. René-Paul SAVARY, Mmes Élisabeth DOINEAU, Pascale GRUNY et M. Philippe MOUILLER,
Rapporteurs
Sénateurs
Tome I
Exposé général
(1) Cette commission est composée de : Mme Catherine Deroche , présidente ; M. Jean-Marie Vanlerenberghe , rapporteur général ; M. Philippe Mouiller, Mme Chantal Deseyne, MM. Alain Milon, Bernard Jomier, Mme Monique Lubin, MM. Olivier Henno, Martin Lévrier, Mmes Laurence Cohen, Véronique Guillotin, M. Daniel Chasseing, Mme Raymonde Poncet Monge , vice-présidents ; Mmes Florence Lassarade, Frédérique Puissat, M. Jean Sol, Mmes Corinne Féret, Jocelyne Guidez , secrétaires ; Mme Cathy Apourceau-Poly, M. Stéphane Artano, Mme Christine Bonfanti-Dossat, MM. Bernard Bonne, Patrick Boré, Laurent Burgoa, Jean-Noël Cardoux, Mmes Catherine Conconne, Annie Delmont-Koropoulis, Élisabeth Doineau, MM. Alain Duffourg, Jean-Luc Fichet, Mmes Laurence Garnier, Frédérique Gerbaud, Pascale Gruny, M. Xavier Iacovelli, Mmes Corinne Imbert, Annick Jacquemet, Victoire Jasmin, Annie Le Houerou, M. Olivier Léonhardt, Mmes Viviane Malet, Colette Mélot, Michelle Meunier, Brigitte Micouleau, Annick Petrus, Émilienne Poumirol, Catherine Procaccia, Marie-Pierre Richer, Laurence Rossignol, M. René-Paul Savary, Mme Nadia Sollogoub, M. Dominique Théophile .
Voir les numéros :
|
Assemblée nationale ( 15 ème législ.) : |
3397 , 3432 , 3434 et T.A. 490 |
|
|
Sénat : |
101 et 106 (2020-2021) |
|
LES OBSERVATIONS DE LA COMMISSION DES AFFAIRES SOCIALES
- Après un exercice 2019 à l'issue duquel les comptes de la sécurité sociale ne sont pas revenus à l'équilibre du fait des mesures de non-compensation adoptées ces deux dernières années, les comptes sociaux se sont très sévèrement dégradés en 2020 sous l'effet de la crise sanitaire et économique .
- Le déficit prévisionnel des régimes obligatoires de base de sécurité sociale (ROBSS) et du Fonds de solidarité vieillesse (FSV) s'établit à 48,4 milliards d'euros en 2020 , très au-delà du précédent record de 29,6 milliards d'euros en date de 2010, au coeur de la crise financière de cette époque.
- L'ensemble des branches replongerait dans le rouge en raison d'importantes pertes de recettes , estimées à plus de 32 milliards d'euros pour l'année en cours.
- La branche maladie, qui a dû augmenter fortement ses dépenses en réponse à la crise sanitaire, est la plus touchée : son déficit devrait atteindre 32,2 milliards d'euros.
- Au-delà du périmètre de la sécurité sociale, les administrations de sécurité sociale (ASSO) prises dans leur ensemble connaîtraient un déficit cumulé de 57,5 milliards d'euros en 2020. La situation de l'Unédic , gestionnaire de l'assurance-chômage, apparaît particulièrement préoccupante , avec un endettement qui pourrait atteindre un an et huit mois de recettes à fin 2021 .
- En 2021 , malgré l'anticipation d'un fort rebond de la croissance et de la masse salariale par le Gouvernement, les comptes de la sécurité sociale resteraient très déficitaires : un solde de -27 milliards d'euros est anticipé pour les ROBSS et le FSV , soit un niveau proche de l'ancien record historique.
- Surtout, les anticipations du Gouvernement pour les années suivantes, jusqu'en 2024, n'offrent aucune perspective d'amélioration des comptes sociaux à moyen terme . Le déficit serait ainsi toujours supérieur à 20 milliards d'euros en 2024 alors que le redressement avait été continu et plus rapide après la crise de 2010.
- La persistance de ces déficits s'explique par un niveau de recettes durablement inférieur à celui anticipé avant la crise mais surtout par une envolée des dépenses par rapport aux prévisions de l'année dernière (+ 15 milliards d'euros en 2023), notamment au sein de l'Ondam.
- Dans ces conditions, le plafond des reprises par la Cades des déficits qui s'accumuleront en 2020 et au-delà voté en août dernier (92 milliards d'euros) sera dépassé de plus de 50 milliards d'euros dès 2024. Il sera donc presque impossible de respecter l'objectif organique d'une extinction de la dette sociale en 2033 .
- La commission des affaires sociales soutient la nécessité d'une réponse forte à la crise pour soutenir nos concitoyens et l'économie française, mais juge nécessaire de dresser une perspective de retour à l'équilibre des comptes de la sécurité sociale une fois que la situation économique se sera améliorée .
- Elle formulera des propositions pour que la sécurité sociale n'ait à financer que les charges qui lui incombent . Elle souligne également la nécessité de maitriser la dépense sociale quand la croissance sera revenue , notamment au moyen de mesures paramétriques relatives au système de retraites.
EXPOSÉ GÉNÉRAL
Les dispositions organiques encadrant les lois de financement de la sécurité sociale (LFSS) 1 ( * ) ont donné à ces lois un caractère « hybride », mêlant de nombreux éléments de l'annualité budgétaire propre aux lois de finances à quelques autres qui leur confère un aspect pluriannuelle.
Ainsi, en examinant ces textes, le Parlement est amené à approuver les comptes de l'exercice précédent, avant de prendre des mesures rectificatives de l'année en cours pour, enfin, se prononcer sur les recettes, l'équilibre et les dépenses de l'année à venir. En clôture de la troisième partie, le Parlement approuve une annexe décrivant les orientations et la trajectoire financière de la sécurité sociale pour les quatre exercices à venir.
Le présent rapport, reflet de cette construction, commence donc par un retour sur l'exercice 2019. Celui-ci sera néanmoins relativement bref tant la crise provoquée par la pandémie de covid-19 a fait plonger les comptes sociaux (comme l'ensemble des comptes publics) dans des profondeurs jusqu'alors inconnues.
Ce sont donc bien la réponse à la crise actuelle et les possibilités de rétablissement des comptes sociaux qui occuperont l'essentiel des analyses du rapporteur général dans les pages suivantes, de manière un peu paradoxale puisque, lors du vote de la LFSS 2019, il était prévu que cet exercice marque un retour « historique » à l'équilibre des comptes de la sécurité sociale.
I. L'OBJECTIF MANQUÉ DE L'ÉQUILIBRE DES COMPTES DE LA SÉCURITÉ SOCIALE EN 2019
Le rapporteur général a détaillé son analyse des résultats de la sécurité sociale pour l'année 2019 dans le cadre du rapport qu'il a rédigé au nom de la MECSS en juillet dernier 2 ( * ) , auquel le lecteur pourra se reporter.
Pour rappeler simplement l'essentiel, la sécurité sociale, sur le périmètre du régime général et du Fonds de solidarité vieillesse (FSV), a enregistré en 2019 un déficit de 1,9 milliard d'euros .
Le tableau suivant en livre le détail pour chacune des branches de ce régime.
Recettes, dépenses et soldes des branches du régime général en 2019
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
215,2 |
216,6 |
- 1,5 |
|
AT/MP |
13,2 |
12,2 |
1,0 |
|
Vieillesse |
135,7 |
137,1 |
- 1,4 |
|
Famille |
51,4 |
49,9 |
1,5 |
|
Régime général |
402,4 |
402,8 |
- 0,4 |
|
FSV |
17,2 |
18,8 |
- 1,6 |
|
Régime général + FSV |
402,6 |
404,5 |
- 1,9 |
Source : Commission des comptes de la sécurité sociale
Ce solde, qui fait désormais figure d'horizon enviable, appelait alors plusieurs commentaires :
- il affichait, certes, une progression notable par rapport aux prévisions révisées de la LFSS pour 2020, qui faisaient craindre un déficit supérieur à 5 milliards d'euros ;
- pour autant, il manquait l'objectif initial de retour à l'équilibre des comptes de la sécurité sociale , adopté en LFSS pour 2019 - objectif au sujet duquel la commission avait d'ailleurs exprimé de sérieux doutes lors de l'examen de ce texte.
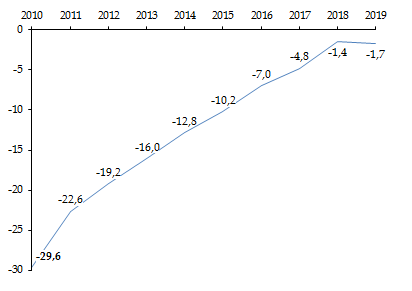
Cet exercice marquait même déjà une rupture avec l'amélioration continue des comptes de la sécurité sociale enregistrée depuis le déficit jusqu'alors historique de l'année 2010, ce qu'illustre le graphique ci-après, réalisé à partir des données du périmètre global des régimes obligatoires de base de sécurité sociale (ROBSS) et du FSV.
Soldes consolidés des ROBSS et du FSV entre 2010 et 2019
(en milliards d'euros)
Source : Commission des affaires sociales, d'après LFSS
Parmi les déterminants de ce solde, il est à relever que les dépenses du régime général ont atteint 404,5 milliards d'euros en 2019 , soit une augmentation de 2,2 % par rapport à 2018. Cette évolution représente une légère modération par rapport aux + 2,4 % enregistrés en 2018.
Toutefois, les évolutions les plus notables concernent les recettes.
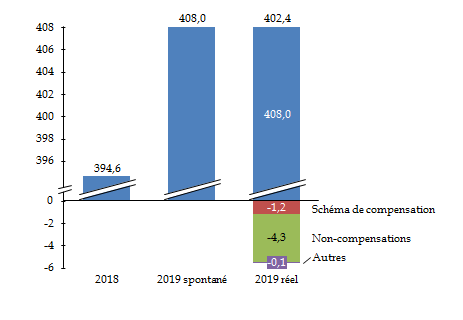
En effet, dans le périmètre du régime général et du FSV, les recettes se sont élevées à 402,6 milliards d'euros en 2019 . Ce montant correspondait à une progression de 2 % par rapport à 2018 . Dans cette progression il convenait néanmoins de distinguer le dynamisme « spontané » des recettes et l'effet de mesures nouvelles, ce que fait le graphique suivant.
Recettes du régime général et du FSV en 2018 et 2019
(en milliards d'euros)
Source : Commission des affaires sociales, d'après Cour des comptes
Diverses mesures nouvelles ont donc diminué de 5,6 milliards d'euros les recettes de la sécurité sociale en 2019 qui auraient, sans cela, atteint le montant de 408 milliards d'euros (+ 3,4 % par rapport à 2018).
Le rapporteur général avait souligné,
dans son rapport d'information précité, que
le retour
à l'équilibre se serait concrétisé sans le choix du
Gouvernement de ne pas compenser à la sécurité sociale de
nombreuses mesures diminuant ses recettes
adoptées en 2018 et
2019
- choix d'ailleurs théorisé dans un rapport sur la
« rénovation des relations financières entre
l'État et la sécurité sociale » que le
Gouvernement a remis au Parlement en juillet 2019.
Effet des mesures nouvelles en recettes
sur les
produits du régime général et du FSV en 2019
(en Md€)
|
Intitulé de la mesure |
Prévision LFSS 2020 |
Réalisé |
|
Schéma de compensation de la LFSS 2019 |
- 0,5 |
- 1,2 |
|
Basculement CICE/exonérations de cotisations |
- 17,6 |
- 17,9 |
|
Compensation à l'Unédic de la suppression des cotisations salariales chômage |
- 4,2 |
- 4,7 |
|
Rétrocession de TVA par l'ACOSS (chargée en 2018 de la compensation des pertes de recettes correspondantes à l'Unédic) |
10,0 |
9,9 |
|
Transfert de CSG à l'Unédic |
- 14,2 |
- 14,6 |
|
Réaffectation à l'État de prélèvements sur le capital |
- 7,4 |
- 7,9 |
|
Transfert de prélèvements sur les revenus du capital |
- 5,2 |
- 5,5 |
|
Réaffectation de CSG à la CNSA |
- 2,2 |
- 2,4 |
|
Autres mesures de transferts de recettes |
28,6 |
29,3 |
|
Affectation de TVA |
30,1 |
30,5 |
|
Réaffectation de taxe sur les salaires à l'ACOSS (de fait, pour la compensation des allègements généraux de cotisations patronales à l'AGIRC-ARRCO et à l'Unédic) |
- 1,4 |
- 1,4 |
|
Compensation à l'Unédic et à l'AGIRC-ARRCO du basculement CICE/exonérations |
0,0 |
0,2 |
|
Mesures nouvelles hors schéma de compensation |
- 3,9 |
- 4,3 |
|
Pertes de recettes non compensées |
- 4,3 |
- 4,1 |
|
Mesures de la LFSS 2019 |
- 1,6 |
- 1,5 |
|
Lissage des seuils de CSG sur les revenus de remplacement |
- 0,2 |
- 0,2 |
|
Abattement de l'assiette du forfait social |
- 0,6 |
- 0,5 |
|
Exonération de CSG et CRDS sur les revenus du capital |
- 0,2 |
- 0,2 |
|
Exonération au 1er septembre des cotisations salariales sur les heures supplémentaires |
- 0,6 |
- 0,6 |
|
Mesures de la loi mesures d'urgence économiques et sociales |
- 2,7 |
- 2,6 |
|
Anticipation au 1er janvier de l'exonération de cotisations sur les heures supplémentaires |
- 1,2 |
- 1,1 |
|
Restauration du taux de CSG de 6,6 % sur une partie des retraites |
- 1,5 |
- 1,5 |
|
Autres mesures |
0,4 |
- 0,1 |
|
Compensation par le régime général des baisses de taux de cotisations maladie et famille pour les régimes spéciaux |
- 0,4 |
- 0,6 |
|
Effet en 2019 de mesures antérieures relatives aux prélèvements sur les revenus de placement |
- 0,3 |
- 0,3 |
|
Suppression du crédit d'impôt de taxe sur les salaires |
0,5 |
0,5 |
|
Hausse des droits de consommation sur le tabac (LFSS 2018) |
0,4 |
0,3 |
|
Autre |
0,1 |
0,0 |
|
Total |
- 4,5 |
- 5,4 |
Source : Cour des comptes
Ce choix présentait un caractère inquiétant à plusieurs égards.
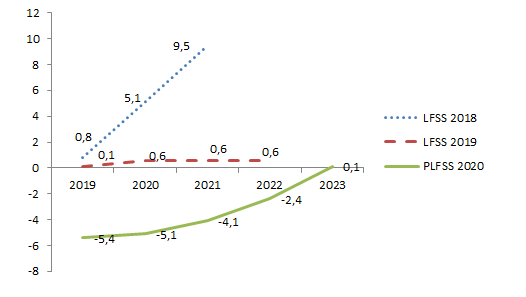
En effet, il semblait traduire une volonté de gérer les comptes sociaux par un « pilotage à zéro » des soldes de la sécurité sociale . Le graphique ci-dessous, qui montre la trajectoire financière quadriennale de la sécurité sociale annexée aux LFSS pour 2018, 2019 et 2020 est édifiant à cet égard, les effets choix de non-compensation étant primordiaux dans l'écart entre ces courbes.
Prévisions de soldes pluriannuels du
régime général et du FSV
en LFSS 2018, 2019 et
2020
(en milliards d'euros)
Source : Commission des affaires sociales, d'après LFSS
Or un pilotage à zéro ou en « légèrement négatif » était contradictoire avec l'objectif de solder complètement la dette de la sécurité sociale et, plus encore, d'éviter de creuser une nouvelle dette en cas de crise
Mais plus encore, ce choix semblait traduire l'inquiétude de certains ministères face à la perspective même d'atteindre enfin l'objectif de reboucher le « trou » de la sécurité sociale d'ici à 2024, pour des raisons strictement comptables : l'éventuel remploi à d'autres usages, au demeurant plus profitables aux Français, des impositions consacrées au remboursement de la dette sociale ( a minima la CSG) les feraient enregistrer comme des dépenses en comptabilité nationale et pèserait donc sur le solde global des administrations publiques.
Si de tels raisonnements n'ont plus d'actualité immédiate au vu de la spectaculaire dégradation des comptes de la sécurité sociale à partir de 2020, il faut en affirmer le caractère artificiel et difficilement acceptable. En effet, la tentation d'alourdir la barque de la sécurité sociale par des non-compensations, des transferts de dépenses ou le transfert à la Caisse d'amortissement de la dette sociale (Cades) de charges n'ayant pas de rapport avec son objet se manifeste toujours. Le présent rapport en fournira plusieurs illustrations. Il est donc nécessaire de dénoncer ce procéder et de refuser de telles mesures lorsqu'elles sont proposées.
II. L'EXTRAORDINAIRE DÉGRADATION DES COMPTES SOCIAUX EN 2020 SOUS L'EFFET DE LA PANDÉMIE DE COVID-19
Si l'année 2019 n'a finalement pas été marquée par la rupture historique qu'aurait été le retour à un solde positif de la sécurité sociale, l'année 2020 restera marquée par une autre rupture historique : celle du plongeon à un niveau jamais atteint jusqu'alors du déficit des comptes de la sécurité sociale sous l'effet de la crise consécutive à l'épidémie de covid-19.
A. DES DÉFICITS D'UN MONTANT INÉDIT POUR L'ENSEMBLE DES ADMINISTRATIONS DE SÉCURITÉ SOCIALE
1. Un déficit prévu de plus de 46 milliards d'euros prévu pour le régime général de la sécurité sociale et le FSV
Les prévisions de recettes, de dépenses et de solde par branche pour 2020 figurant en deuxième partie du projet de loi de financement de la sécurité sociale sont les suivantes, sur le périmètre du régime général et du Fonds de solidarité vieillesse.
Prévisions de recettes, objectifs de
dépenses et tableau d'équilibre
par branche du régime
général et du FSV pour 2020
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
204,8 |
237,0 |
-32,2 |
|
AT/MP |
12,1 |
12,4 |
-0,3 |
|
Vieillesse |
132,8 |
140,6 |
-7,8 |
|
Famille |
47,2 |
50,4 |
-3,2 |
|
Régime général |
383,9 |
427,3 |
-43,5 |
|
FSV |
16,5 |
19,7 |
-3,2 |
|
Régime général + FSV |
382,4 |
429,0 |
-46,6 |
Source : PLFSS pour 2021
Sur le champ de l'ensemble des ROBSS et du FSV, le déficit est même encore un peu plus prononcé, à - 48,4 milliards d'euros , essentiellement du fait du déficit de la CNRACL (fonctionnaires territoriaux et hospitaliers).
Cette prévision est un peu moins sombre que celle de la commission des comptes de la sécurité sociale du mois de juin dernier, qui envisageait un déficit de 52 milliards d'euros du régime général et du FSV.
Pour autant, il s'agit de très loin du déficit le plus lourd de l'histoire de la sécurité sociale . À titre de comparaison, le précédent « record », atteint en 2010 au coeur d'une grave crise financière, s'était établi à 28 milliards d'euros sur le périmètre consolidé du régime général et du FSV.
L'ensemble des branches est touché par la crise. Toutes enregistrent ainsi un déficit du fait de la contraction des recettes alors que les dépenses n'ont pas diminué. La branche accidents du travail et maladie professionnelles (AT-MP) enregistre ainsi son premier déficit depuis 2012. Cependant, comme cela sera détaillé ci-après, c'est la branche maladie qui a subi les conséquences les plus sévères en raison d'un effet de ciseaux , la baisse des recettes s'étant accompagnée d'un fort relèvement de ses dépenses.
2. Des causes multiples qui ne se limitent pas à une réponse ponctuelle à la crise
a) Des recettes en forte baisse
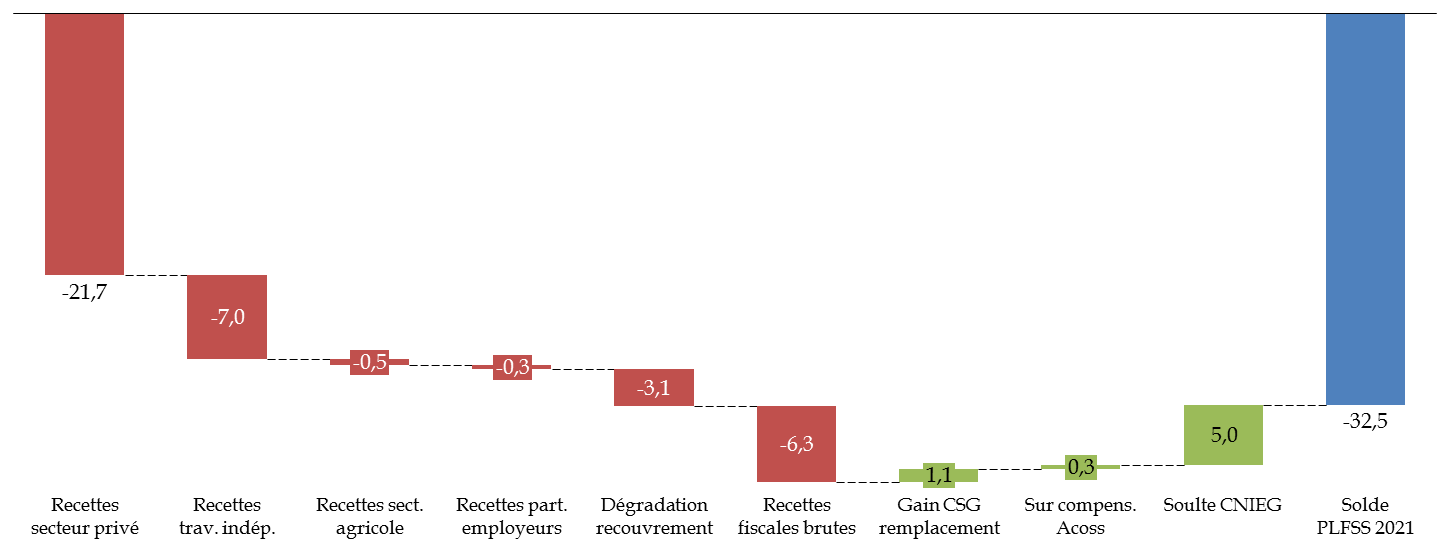
L'ensemble des branches a tout d'abord subi une très forte baisse des recettes, principalement sous l'effet de la chute de l'activité et de la très forte contraction de la masse salariale du secteur privé (- 7,9 % attendus), composante principale de l'assiette des recettes de la sécurité sociale.
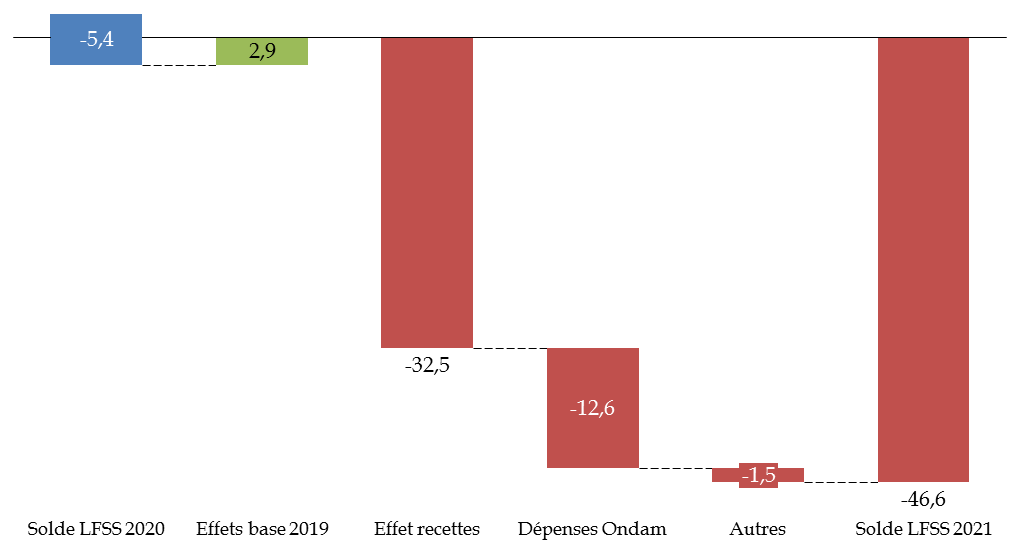
Comme le montre le schéma suivant, les recettes se sont donc effondrées de plus de 32 milliards d'euros par rapport à la prévision de la LFSS pour 2020, malgré une recette exceptionnelle de 5 milliards d'euros : le versement en une fois de la « soulte CNIEG » par le Fonds de réserve des retraites (FRR) à la branche vieillesse.
Détail des baisses de recettes du régime
général et du FSV en 2020
par rapport à la
prévision de la LFSS 2020
(en milliards d'euros)
Source : CCSS
b) Une forte progression des dépenses comprises dans l'Ondam
En face de ces baisses de recettes, les dépenses de la plupart des branches sont restées relativement conformes à la prévision de la LFSS pour 2020, à la notable exception de la branche maladie.
En effet, les dépenses relevant de l'objectif national de dépenses d'assurance maladie (Ondam) ont bondi de 12,5 milliards d'euros par rapport à la prévision de l'année dernière . Comme cela sera détaillé au commentaire de l'article 8 du présent PLFSS, l`évolution nette est en effet le résultat principalement :
- de 15,1 milliards d'euros de surcoûts bruts causés par la réponse à l'épidémie de covid-19 ;
- des sous-exécutions importantes (4,5 milliards d'euros) au sein de l'Ondam de ville qui compensent en partie ces surcoûts ;
- des premières mesures du Ségur de la santé qui présenteront, elles, un caractère pérenne , et dont le coût en 2020 est estimé à 3,4 milliards d'euros ;
- d'une sous-exécution de 0,6 milliard d'euros dans les établissements de santé hors crise du covid-19 ;
- et, curieusement intégré en déduction de l'Ondam, d'une participation exceptionnelle des organismes complémentaires de santé ( cf. article 3 du présent PLFSS).
Au bout du compte, le schéma suivant résume les clefs de passage du solde pour 2020 prévus successivement dans la LFSS pour 2020 et dans le PLFSS pour 2021.
Facteurs d'évolution du solde du régime
général et du FSV en 2020
par rapport à la
prévision de la LFSS pour 2020
(en milliards d'euros)
Sources : CCSS, PLFSS 2021
Il est à souligner que l'État compensera à la sécurité sociale par crédits budgétaires les effets des mesures exceptionnelles de soutien à l'économie prenant la forme d'allègements de cotisations et contributions sociales, résultant en particulier de l'article 65 de la loi de finances rectificative du 30 juillet 2020 et de l'article 6 ter du présent PLFSS.
Pour le reste, il est logique que la sécurité sociale assume elle-même les effets spontanés de la crise sur ses recettes et ses dépenses.
Toutefois, il est profondément anormal que la sécurité sociale ait à assumer les conséquences du transfert , opéré cette année même contre l'avis du Sénat et de sa commission des affaires sociales, de l'Agence nationale de santé publique (ANSP, plus connue sous le nom de Santé publique France) à la sécurité sociale . En effet, il est apparu clairement au cours de la crise que cette agence a joué le rôle d'opérateur de l'État pour une mission régalienne (reconstituer les stocks stratégiques de divers matériels, dont les masques de protection) tout en voyant son budget passer d'environ 150 millions d'euros à 4,8 milliards d'euros. La commission proposera donc un amendement demandant la compensation de ce surcoût par l'État ( cf. article additionnel après l'article 6).
3. De fortes tensions sur la trésorerie de l'Acoss
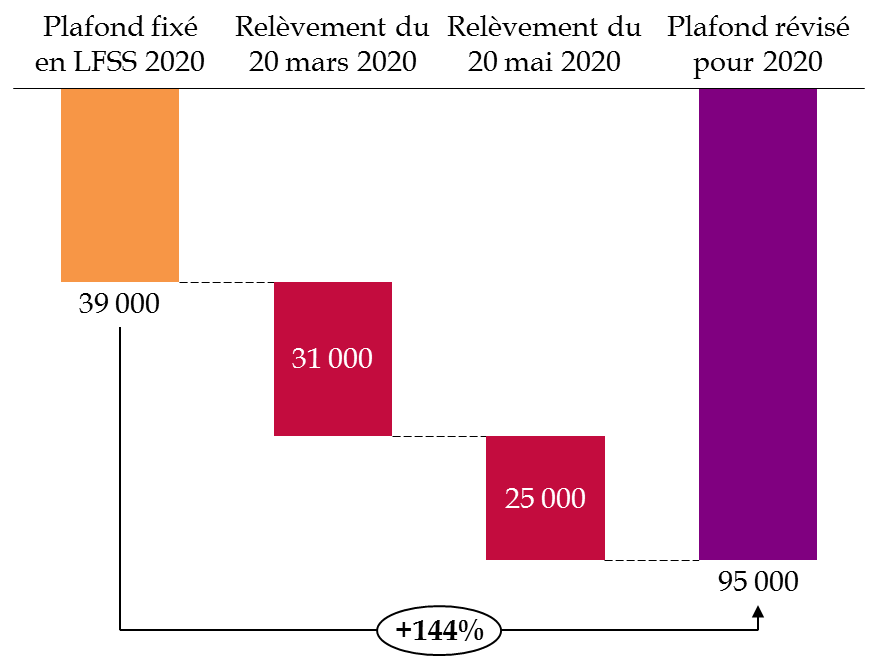
Les caractéristiques de la crise épidémique et la nature des mesures de soutien à l'économie décidées par les pouvoirs publics, en particulier la faculté offerte aux entreprises de suspendre tout ou partie du règlement de leurs cotisations et contributions sociales pendant la période du confinement, ont fortement tendu la trésorerie de l'Agence centrale des organismes de sécurité sociale (Acoss).
En conséquence, comme cela est détaillé dans le commentaire de l'article 5 du présent PLFSS ( cf. tome II du présent rapport), le Gouvernement a utilisé à deux reprises la possibilité d'augmenter par décret, en cas d'urgence, le plafond de découvert de l'Agence , en application des dispositions de l'article L.O. 111-9-2 du code de la sécurité sociale :
- tout d'abord, par le décret n° 2020-327 du 25 mars 2020 portant relèvement du plafond des avances de trésorerie au régime général de sécurité sociale, qui a porté ce plafond à 70 milliards d'euros ;
- puis par le décret n° 2020-603 du 20 mai 2020 portant relèvement du plafond du recours aux ressources non permanentes des régimes obligatoires de base de sécurité sociale, qui l'a porté à 95 milliards d'euros .
Limite de recours aux ressources non permanentes
de
l'Acoss et la CCMSA pour 2020
(en millions d'euros)
Source : Commission des affaires sociales du Sénat, d'après les données de l'Acoss
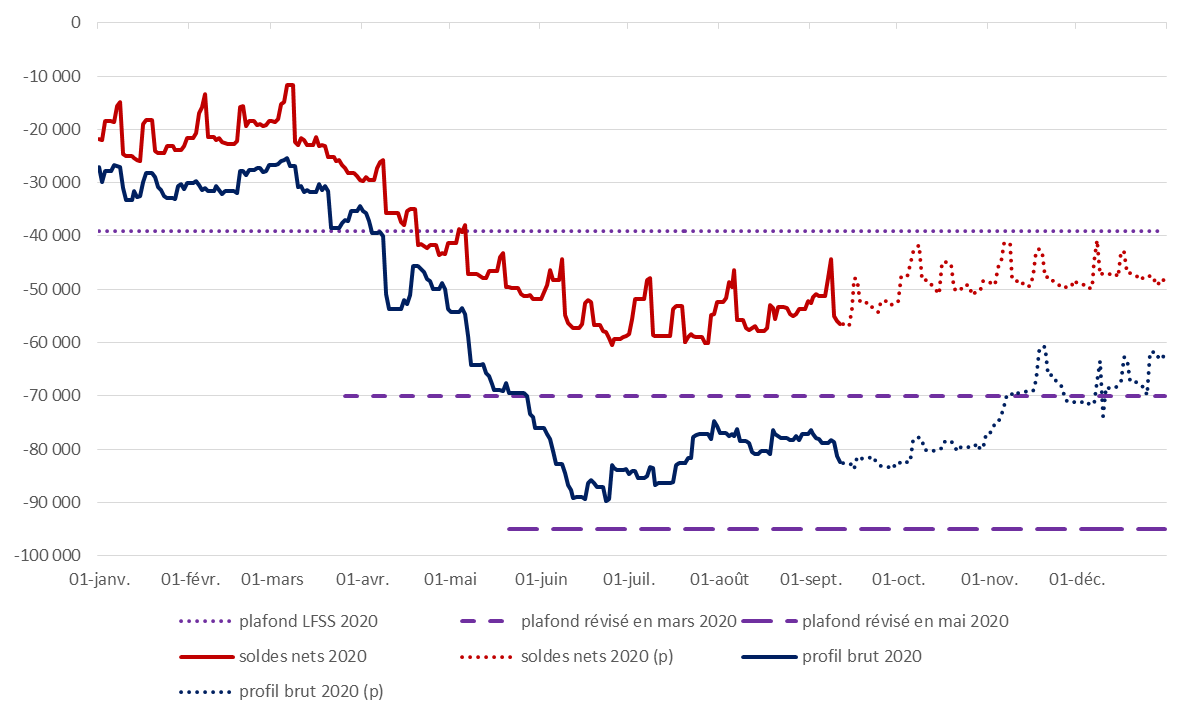
De fait, compte tenu de la situation de trésorerie constatée, le relèvement du plafond initial apparaît largement justifié. Le second relèvement a offert une grande marge de sécurité à l'agence pour qui se posait néanmoins la question de la profondeur de marché pour l'obtention d'un tel niveau de dette à court terme 3 ( * ) .
Situation de trésorerie de l'Acoss en 2020 au regard des limites fixées
(en millions d'euros)
Source : Commission des affaires sociales du Sénat, d'après les données de l'Acoss
4. La nécessité de prolonger de neuf ans la durée de vie de la Cades
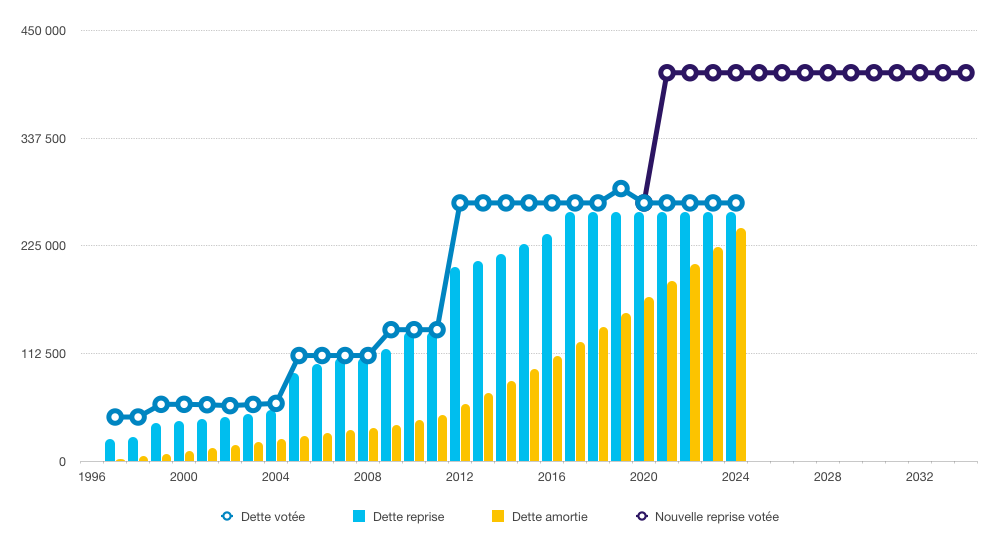
La nécessité de soulager l'Acoss et la perspective d'accumuler de nouveaux montants très importants de déficits en 2020 et dans les années à venir ( cf. infra ) ont conduit le Gouvernement à faire adopter par le Parlement au cours de l'été une loi autorisant de nouveaux transferts à la Caisse d'amortissement de la dette sociale (Cades) et, en conséquence une loi organique prolongeant la date limite d'extinction de la dette sociale par cette caisse 4 ( * ) .
Ces nouveaux transferts , d'un montant maximal de 136 milliards d'euros , sont destinés à absorber :
- les déficits cumulés au 31 décembre 2019 de divers régimes de sécurité sociale ou organismes contribuant à leur financement suivants pour un montant total de 30,8 milliards d'euros 5 ( * ) . La commission avait, au demeurant, souligné depuis plusieurs années la nécessité d'un tel transfert, le rôle de l'Acoss n'étant justement pas de financer des déficits qui s'accumulent ;
- les déficits à venir, au cours des exercices 2020 à 2023 de l'ensemble des branches du régime général de la sécurité sociale 6 ( * ) , du FSV et de la branche vieillesse du régime des non-salariés agricoles, dans la limite de 92 milliards d'euros ;
- et la prise en charge de dotations de la branche maladie de la sécurité sociale aux établissements de santé relevant du service public hospitalier en vue de couvrir une partie des paiements des emprunts de ces derniers contractés au 31 décembre 2019, dans la limite de 13 milliards d'euros , à laquelle la commission s'est fortement opposée, considérant qu'il s'agit d'une mission de l'État.
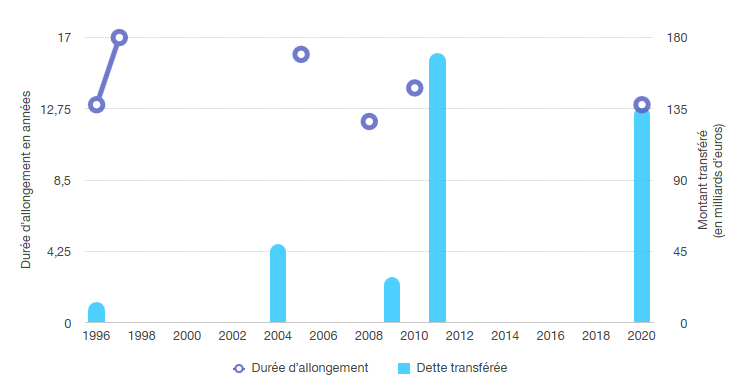
Comme le montre le graphique ci-dessous, ces transferts représenteraient plus de la moitié du total des sommes transférées à la Cades entre sa création en 1996 et 2019.
Évolution de la dette reprise par la Cades
et
de l'amortissement de la dette sociale depuis l'origine
Source : Commission des affaires sociales, d'après Cades
De tels transferts étaient incompatibles avec les dispositions de valeur organique 7 ( * ) de l'article 4 bis de la l'ordonnance n° 96-50 du 24 janvier 1996 relative à la dette sociale, qui fixaient de facto à 2024 la date limite d'amortissement de la dette de la sécurité sociale par la Cades.
C'est pourquoi la loi organique du 7 août 2020 a prolongé ce délai et fixe désormais au 31 décembre 2033 la date à laquelle la totalité de la dette sociale transférée à la caisse devra être apurée .
Comme le rapporteur général l'avait alors souligné, la Cades se retrouve donc, à l'issue de cette opération, dans la même situation que lors de sa création en 1996 puisque sa ressource, la contribution au remboursement de la dette sociale (CRDS), devait alors avoir une existence de treize ans . Le graphique ci-après rappelle la chronique des transferts de dette à la Cades (barres bleues, en milliards d'euros) et les durées fixées tacitement ou explicitement par le législateur pour que la caisse parvienne à l'amortir entièrement (bulles violettes, en années).
Transferts à la Cades et durées
successives votées par le Parlement
pour l'amortissement de la dette
sociale
Source : Commission des affaires sociales, d'après Cades
B. AU-DELÀ DU PÉRIMÈTRE DU PLFSS, LES COMPTES DES ADMINISTRATIONS DE SÉCURITÉ SOCIALE (ASSO) PLONGENT DANS LE ROUGE VIF
1. Un déficit global des ASSO supérieur à 57 milliards d'euros
Cette très nette dégradation concernerait, au-delà du périmètre du PLFSS, l'ensemble des administrations de sécurité sociale (ASSO) au sens maastrichtien.
Alors que le solde global des ASSO était repassé dans le vert depuis 2017 et avait même atteint 14,4 milliards d'euros en 2019 , la crise actuelle devrait les faire replonger brutalement dans le rouge, avec un déficit d'ensemble pour 2020 évalué à 57,5 milliards d'euros par le rapport économique social et financier (RESF) annexé au projet de loi de finances pour 2021.
Le tableau suivant, tiré de ce rapport, en précise le détail.
Solde prévisionnel des ASSO par catégorie en 2020
(en milliards d'euros)
|
Régime général + FSV (*) |
- 44,2 |
|
Régimes complémentaires |
- 5,1 |
|
Unédic (assurance chômage) |
- 20,5 |
|
Cades |
15,8 |
|
FRR |
- 1,1 |
|
Organismes divers de sécurité sociale |
- 0,7 |
|
Total ASSO |
- 57,5 |
(*) Avant-première lecture du PLFSS à l'Assemblée nationale
Source : RESF
2. La situation financière préoccupante de l'Unédic
Avant la crise actuelle, l'Unédic était sur le point de parvenir à équilibrer ses comptes, avec un déficit redescendu à 1,9 milliard d'euros en 2019 et des perspectives d'amélioration sur le front de l'emploi.
Depuis lors, cet organisme a été frappé par la crise liée à l'épidémie de covid-19 avec une forte intensité, l'assurance-chômage subissant alors un fort effet de ciseaux du fait d'une baisse de recettes (liées à la masse salariale) et d'une augmentation de ses dépenses (liées à la hausse du chômage et, en l'espèce de l'activité partielle).
En conséquence, l'Unédic estimait en octobre que son déficit atteindrait 18,7 milliards d'euros en 2020 (sur la base d'une prévision économique un peu plus optimiste que celle du Gouvernement) puis encore près de 10 milliards d'euros en 2021.
Le graphique suivant en montre les principaux facteurs d'évolution :
- une perte de recettes de près de 4 milliards d'euros en 2020 ;
- des dépenses d'indemnisation du chômage en hausse de plus de 4 milliards d'euros ;
- le financement, dans une proportion d'un tiers 8 ( * ) , de l'activité partielle mis en place pour préserver l'emploi pendant les périodes de confinement et de post-confinement, pour un montant estimé à 8,3 milliards d'euros .
Source : Unédic
Il en résulterait une dette financière nette du régime de 55,5 milliards d'euros à fin 2020 et de 65,2 milliards d'euros à la fin de l'année 2021 - soit environ un an et huit mois de recettes de l'Unédic.
Il paraît difficilement concevable que l'Unédic puisse assumer à elle seule la prise en charge d'une telle dette. La commission suivra de près les solutions qu'il conviendra de mettre en place afin d'assainir la situation financière de l'assurance-chômage.
3. L'Agirc-Arrco de nouveau contrainte de puiser dans ses réserves
Concernant l'Agirc-Arrco, la crise économique conduit la fédération à prévoir un déficit technique de 6,5 milliards d'euros sur 2020 selon les chiffres arrêtés en octobre, pour 84,7 milliards d'euros de charges. La reprise de la crise épidémique à l'automne pourrait, selon les mesures prises, aggraver ces chiffres. En novembre, 1 milliard d'euros de cotisations demeureraient à recouvrer , la fédération estimant qu'une part pourrait être perdue à terme.
Afin de faire face à ses échéances de paiement et d'éviter tout problème de trésorerie, l'Agirc-Arrco a dû réaliser des prélèvements sur sa réserve technique. Cette mobilisation pourrait atteindre sur 2020, selon les hypothèses, entre 5,7 et 6,8 milliards d'euros .
Les estimations actuelles indiquent qu'après deux années 2020 et 2021 nettement déficitaires , le résultat technique se stabiliserait en 2022 autour de - 2,2 milliards d'euros , en euros constants.
Aussi, les équilibres du régime ont-ils été brutalement dégradés et les paramètres retenus pour définir le pilotage stratégique du régime s'en trouvent-ils bouleversés. Le maintien des paramètres d'indexation de la valeur du point aux termes de l'accord national interprofessionnel de 2019 conduirait à un niveau des réserves inférieur à six mois d'allocations à partir de 2026 , loin de l'échéance de 2033 qui prévalait avant la crise.
En conséquence, le conseil d'administration de l'Agirc-Arrco a décidé de maintenir, au 1 er novembre 2020, la valeur de service du point Agirc-Arrco , mais de reporter la fixation de la valeur d'achat du point. Le conseil a enfin exercé son devoir d'alerte qui entraîne une nouvelle négociation des partenaires sociaux afin de fixer un nouveau cadre stratégique ajustant les ressources et les charges du régime.
Dans le cadre du paritarisme « à l'allemande » qui prévaut dans les régimes complémentaires de retraite, les partenaires sociaux devraient donc redéfinir, en responsabilité, une trajectoire d'équilibre.
III. À MOYEN TERME, UNE STABILISATION DES DÉFICITS À UN NIVEAU INSOUTENABLE
Pour l'avenir, à court et même moyen termes, les hypothèses revêtent un caractère particulièrement incertain, comme le souligne le Haut conseil des finances publiques (HCFP). Les conditions et l'ampleur de la reprise sont en effet très dépendantes de la situation sanitaire et des mesures restrictives d'un point de vue économique qui pourraient être nécessaires pour y répondre.
En l'état, le Gouvernement prévoit un fort rebond économique pour 2021 et une croissance relativement robuste les années suivantes par un effet de rattrapage assez marqué.
Les principales hypothèses économiques fondant la prévision 2020-2024
|
2018 |
2019 |
2020 |
2021 |
2022 |
2023 |
2024 |
|
|
PIB en volume |
1,7 % |
1,5 % |
-10 % |
8 % |
3,5 % |
2,0 % |
1,4 % |
|
Masse salariale privée |
3,5 % |
3,2 % |
-7,9 % |
6,8 % |
4,7 % |
3,7 % |
3,4 % |
|
Croissance de l'Ondam(*) |
2,2 % |
2,6 % |
7,6 % |
3,5 % |
1,1 % |
2,4 % |
2,3 % |
|
Inflation |
1,6 % |
0,9 % |
0,2 % |
0,6 % |
1,0 % |
1,4 % |
1,8 % |
(*) Hors dépenses exceptionnelles liées au covid-19, ce taux de croissance de l'Ondam s'établirait à 3,2 % en 2020, 6 % en 2021 et 3,1 % en 2022
Source : Annexe B du PLFSS 2021
Pour autant, même si ces hypothèses relativement optimistes se vérifiaient, les comptes de la sécurité sociale connaîtraient de forts déficits sur l'ensemble de la période.
A. LE REBOND ATTENDU DE L'EXERCICE 2021 LAISSERA SUBSISTER DES DÉFICITS ÉLEVÉS
Après une année très difficile, les comptes de la sécurité sociale devraient se redresser fortement l'année prochaine tout en restant à un niveau préoccupant .
Ainsi, comme le montre le tableau suivant, le déficit des régimes obligatoires de base et du FSV, atteindrait 27 milliards d'euros , ainsi réparti.
Tableau d'équilibre des régimes obligatoires de base de sécurité sociale et du Fonds de solidarité vieillesse pour l'année 2021
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
199,4 |
219,1 |
- 19,7 |
|
AT-MP |
14,8 |
14,1 |
0,6 |
|
Vieillesse |
245,5 |
251,9 |
- 6,4 |
|
Famille |
50,5 |
49,3 |
1,1 |
|
Autonomie |
31,3 |
31,6 |
- 0,3 |
|
Toutes branches (hors transferts entre branches) |
527,4 |
552,0 |
- 24,6 |
|
Toutes branches (hors transferts entre branches), y compris FSV |
525,4 |
552,4 |
- 27,0 |
Source : PLFSS pour 2021
Les comptes consolidés du régime général et du FSV suivraient la même tendance . Sur ce périmètre, le déficit attendu pour 2021 s'élève à 27,9 milliards d'euros, le principal écart avec les ROBSS provenant de la branche vieillesse, dont le déficit atteindrait 7,2 milliards d'euros.
Bien qu'en amélioration d'une vingtaine de milliards d'euros par rapport à 2020, ces chiffres suffiraient à classer 2021 parmi les déficits les plus élevés jamais enregistrés par la sécurité sociale.
La situation des branches redeviendrait toutefois plus contrastée, le déficit se concentrant sur la branche maladie et, dans une moindre mesure, sur la branche vieillesse.
Le déficit de la branche maladie devrait ainsi atteindre 19,7 milliards d'euros, sous l'effet d'un Ondam toujours particulièrement dynamique (en particulier du fait de la réponse à apporter à la crise du covid-19 et de l'effet du Ségur de la santé, et d'une concentration des pertes de recettes , notamment au profit de la nouvelle branche autonomie ( cf. commentaire de l'article 18).
Le déficit de la branche vieillesse, prévu à 6,4 milliards d'euros, est également préoccupant et présentera un aspect structurel dans les années à venir en l'absence de réforme.
La situation financière des autres branches serait plus favorable, notamment celle de la branche autonomie, dont les recettes ont, par construction, été adaptées aux charges pour cette première année d'exercice.
Dans ce contexte financier délicat, la
création en demi-teinte
de la branche autonomie en 2021
Depuis la loi du 7 août 2020 9 ( * ) , l'article L. 111-2-1 du code de la sécurité sociale dispose que « la Nation affirme son attachement au caractère universel et solidaire de la prise en charge du soutien à l'autonomie, assurée par la sécurité sociale ». La gestion de ce nouveau risque a été confiée à une nouvelle branche, elle-même gérée par la Caisse nationale de solidarité pour l'autonomie (CNSA).
Le présent projet de loi en tire les premières conséquences relatives aux missions et aux moyens d'intervention de la caisse : l'article 16 rationalise ses compétences, l'intègre au patrimoine commun des caisses de sécurité sociale et assouplit son architecture budgétaire. Surtout, il dote la CNSA de recettes affectées : aux produits de la CSA et de la Casa s'ajoutent désormais non plus 2 mais 28 milliards d'euros de CSG, en remplacement des crédits jusqu'alors transférés par l'assurance maladie.
Si le Parlement obtient ainsi pour la première fois une vue globale sur les dépenses de la CNSA, le périmètre de la nouvelle branche autonomie reste cependant minimal - et pourrait faire l'objet d'ajustements dictés par les concertations ouvertes en septembre dans le cadre du « Laroque de l'autonomie ». Les préconisations du rapport commandé à Laurent Vachey, remis le 14 septembre 2020, auraient pu conduire à élargir le périmètre des dépenses déjà pilotées par la CNSA d'une douzaine d'autres dispositifs, pour un montant d'environ 40 milliards d'euros. Le Gouvernement a choisi de n'y inclure que l'allocation d'éducation de l'enfant handicapé (AEEH), qui n'en représente que 1,2 milliard.
De plus, son équilibre à court terme n'est pas même assuré . Créée initialement à l'équilibre pour 2021, la branche autonomie affichera finalement l'an prochain, en raison des amendements adoptés à l'Assemblée nationale, un déficit de 0,3 % qui ne sera résorbé qu'en 2024 lorsque deviendra effectif le transfert de 0,15 point de CSG supplémentaire décidé par la loi du 7 août. Et encore l'équilibre initial n'était-il calibré qu'en comptant sur la contribution des crédits communautaires au volet médico-social du plan de relance par l'investissement.
Enfin et surtout,
la création de la branche
autonomie ne s'accompagne pour l'heure d'aucune amélioration
substantielle de la prise en charge
des personnes
âgées et des personnes handicapées. Les dépenses de
la CNSA suivent leur rythme d'évolution fixé pour l'essentiel par
les chantiers en cours
- convergence tarifaire en Ehpad, plans
nationaux et solutions d'accompagnement dans le secteur du handicap... -
et seront certes tirées en 2021 par les mesures de revalorisation
salariale et d'investissement décidées dans le cadre du
Ségur de la santé. Reste que les améliorations
opérationnelles, qui devaient être, en 2018 déjà, le
« marqueur social » du quinquennat, sont encore
renvoyées à une future loi grand âge et autonomie, dont le
financement est rien moins qu'assuré.
B. UNE TRAJECTOIRE FINANCIÈRE INQUIÉTANTE JUSQU'EN 2024
1. Des déficits qui resteraient supérieurs à 20 milliards d'euros en 2024
Au-delà de l'exercice à venir, le rapport constituant l'annexe B du présent PLFSS détaille la trajectoire financière envisagée par le Gouvernement jusqu'en 2024.
Or, même si se vérifiaient les hypothèses économiques et sociales du Gouvernement relativement optimistes exposées supra , les perspectives demeureraient sombres pour les comptes de la sécurité sociale.
Le tableau suivant, tiré de l'annexe B du PLFSS, retrace ainsi les comptes branche par branche et consolidés de l'ensemble des régimes obligatoires de base de sécurité sociale et du Fonds de solidarité vieillesse jusqu'en 2024. Ils montrent la perspective de comptes durablement dans le rouge vif, le déficit global restant supérieur à 20 milliards d'euros à l'horizon de 2024 .
Prévisions de recettes, dépenses et
soldes
de l'ensemble des régimes obligatoires de base et du
FSV
(en milliards d'euros)
|
2020 |
2021 |
2022 |
2023 |
2024 |
||
|
Maladie |
Recettes |
206,3 |
199,4 |
202,8 |
208,3 |
213,4 |
|
Dépenses |
238,5 |
219,1 |
221,0 |
225,9 |
230,8 |
|
|
Solde |
- 32,2 |
- 19,7 |
- 18,2 |
- 17,6 |
- 17,4 |
|
|
AT-MP |
Recettes |
13,6 |
14,8 |
15,4 |
15,8 |
16,3 |
|
Dépenses |
13,9 |
14,1 |
14,2 |
14,3 |
14,5 |
|
|
Solde |
- 0,2 |
0,6 |
1,2 |
1,5 |
1,8 |
|
|
Famille |
Recettes |
47,2 |
50,5 |
51,3 |
52,8 |
54,2 |
|
Dépenses |
50,4 |
49,3 |
49,7 |
50,2 |
50,8 |
|
|
Solde |
- 3,2 |
1,1 |
1,6 |
2,6 |
3,4 |
|
|
Vieillesse |
Recettes |
237,4 |
245,5 |
249,4 |
254,8 |
260,7 |
|
Dépenses |
247,0 |
251,9 |
257,0 |
263,6 |
271,4 |
|
|
Solde |
- 9,5 |
- 6,4 |
- 7,6 |
- 8,8 |
- 10,7 |
|
|
Autonomie |
Recettes |
31,3 |
32,2 |
33,2 |
36,6 |
|
|
Dépenses |
31,6 |
32,7 |
33,6 |
34,5 |
||
|
Solde |
-0,3 |
-0,5 |
-0,3 |
2,1 |
||
|
Total |
Recettes |
491,0 |
527,4 |
536,7 |
550,4 |
566,4 |
|
Dépenses |
536,1 |
552,0 |
560,2 |
573,0 |
587,1 |
|
|
Solde |
- 45,2 |
- 24,6 |
- 23,4 |
- 22,6 |
- 20,8 |
|
|
FSV |
Recettes |
16,5 |
16,7 |
17,3 |
17,9 |
18,5 |
|
Dépenses |
19,7 |
19,2 |
19,0 |
19,1 |
19,3 |
|
|
Solde |
- 3,2 |
- 2,4 |
- 1,7 |
- 1,2 |
- 0,8 |
|
|
Total avec FSV |
Recettes |
488,2 |
525,4 |
535,6 |
549,7 |
566,1 |
|
Dépenses |
536,6 |
552,4 |
560,7 |
573,5 |
587,6 |
|
|
Solde |
- 48,4 |
- 27,0 |
- 25,1 |
- 23,8 |
- 21,6 |
|
Source : Annexe B du PLFSS 2021
La situation des branches vieillesse et maladie semble particulièrement préoccupante au vu de ces prévisions .
Le déficit des régimes de retraite ne cesse ainsi de se creuser sur l'ensemble de la période pour dépasser 10 milliards d'euros à l'horizon de 2024. Quant à la branche maladie, aucune perspective d'amélioration ne se dessine au-delà de l'année prochaine, avec un déficit qui se stabiliserait au-delà de 17 milliards d'euros.
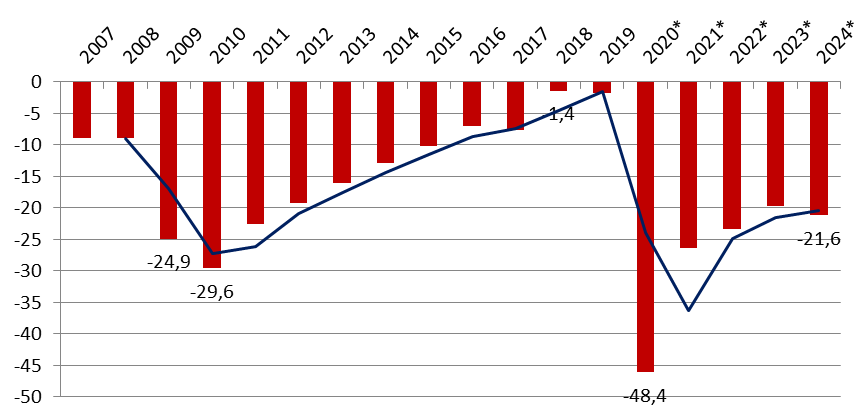
En revenant à une vue d'ensemble, la perspective ainsi dessinée par le Gouvernement se distingue fortement du redressement continu (bien qu'assez lent) des comptes sociaux après la crise financière de la fin des années 2000 et le pic de déficit de 2010, comme le montre le graphique suivant.
Évolution du solde des régimes
obligatoires de base de sécurité sociale (ROBSS)
et du fonds
de solidarité vieillesse
(en milliards d'euros)
*estimations
Source : commission des affaires sociales, d'après PLFSS
2. Le poids croissant des dépenses pérennes au fil des années
Une comparaison avec l'annexe B de la LFSS pour 2020, qui traçait des perspectives financières pour la sécurité sociale jusqu'en 2023, est éclairante pour comprendre la dynamique de formation de ces déficits très lourds.
Pour rappel, l'année dernière, les comptes consolidés du régime général et du FSV devaient revenir à un quasi équilibre en 2023 (déficit de 0,6 milliard alors prévu) 10 ( * ) .
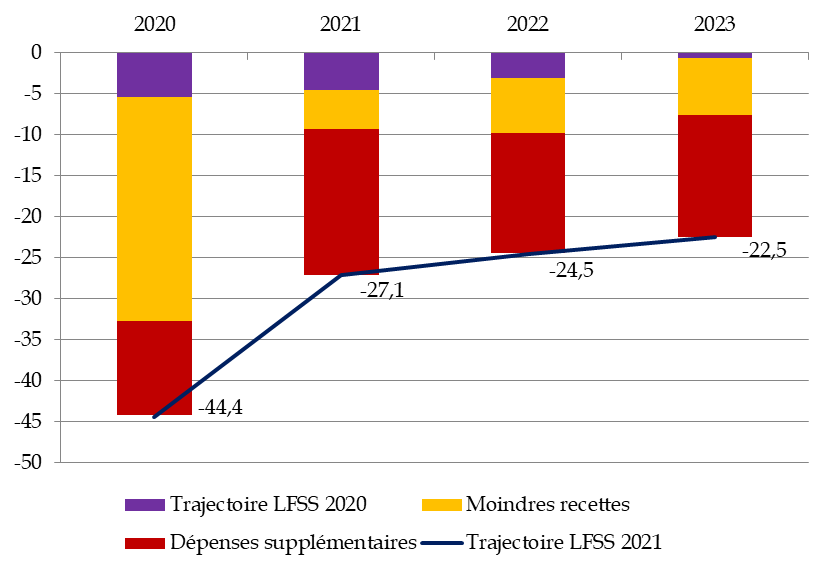
Le graphique suivant montre, pour chaque année de la période 2020-2023, l'écart entre la prévision de la LFSS pour 2020 et celle du présent PLFSS ainsi que les facteurs expliquant ces écarts (pertes de recettes et accroissement des dépenses).
Écart de prévision entre la LFSS 2020 et
le PLFSS 2021
pour le solde du régime général et du FSV
sur la période 2020-2023
(en milliards d'euros)
Source : Commission des affaires sociales, d'après LFSS 2020 et PLFSS 2021
Il en ressort qu'alors qu'au début de la crise, en 2020, le facteur recettes est le plus important, c'est au fil des années, l'augmentation structurelle des dépenses qui empêchera un retour vers l'équilibre des comptes sociaux .
Ainsi, par rapport à la prévision de l'année dernière, le déficit de l'année 2023 est désormais prévu à 22,5 milliards d'euros au lieu de 0,6 milliard d'euros. Cet écart s'explique :
- par un niveau de recettes amoindri de 7 milliards d'euros du fait de la perte de croissance et de masse salariale au cours de la période en raison de la crise actuelle ;
- et par un niveau de dépenses supérieur de 15 milliards d'euros (dont environ 12,5 milliards d'euros pour les dépenses relevant de l'Ondam).
De fait, le Gouvernement souligne bien que les dépenses issues du Ségur de la santé sont les seules actuellement engagées qui présenteront un caractère pérenne. Dans les hypothèses actuelles, l'ensemble de ces surplus a vocation à entrer dans la base de l'Ondam à partir de laquelle se définira le taux de progression de l'objectif.
3. Une saturation rapide du nouveau plafond de dettes sociales transférable à la Cades
Dans ces conditions, le plafond de dettes transférables à la Cades au titre des déficits des années 2020 à 2023, soit 92 milliards d'euros ( cf. supra ), risque d'être rapidement saturé .
En effet, les déficits cumulés de la sécurité sociale prévus en 2020 et au-delà (jusqu'en 2024) atteignent désormais :
- 142,6 milliards d'euros sur le périmètre du régime général et du FSV ;
- et même 145,9 milliards d'euros en se plaçant sur le périmètre des ROBSS et du FSV (des caisses gérant des régimes autres que le régime général pouvant voir leurs dettes reprises par la Cades).
En toute hypothèse, même en procédant à l'ensemble des transferts autorisés, il resterait d'ici quatre ans plus de cinquante milliards d'euros de déficits cumulés de l'ensemble des régimes à financer .
Surtout, le fait qu'aucune perspective de redressement des comptes de la sécurité sociale ne se dessine à cet horizon rend la situation encore plus intenable. Le fait d'amortir d'un côté des déficits qui se recréent chaque année dans les résultats de la sécurité sociale fera sans cesse s'éloigner la perspective d'extinction de la dette sociale, à la manière du promeneur qui voudrait atteindre l'horizon.
4. La nécessité d'agir pour préserver notre modèle social à moyen et à long terme
La commission ne saurait se satisfaire de telles perspectives .
Elle estime, au contraire, qu'il importe de passer le message que la sécurité sociale doit jouer pleinement son rôle d'amortisseur social pendant la crise sanitaire et économique actuelle, même si cela se fait au prix du creusement de déficits importants.
Mais également qu'une fois que la reprise sera là, il faudra reprendre de nouveau le chemin du redressement des comptes sociaux . Il en va de la pérennité du modèle social qui, au vu de la nature des dépenses engagées, ne peut légitimement pas vivre à crédit, c'est-à-dire aux frais des générations suivantes. Il en va aussi de la capacité du système à répondre à la prochaine crise. De ce point de vue, la capacité de mobilisation d'un pays comme l'Allemagne qui a abordé la crise avec des finances saines devrait nous éclairer.
Bien sûr, un tel « atterrissage » ne sera pas aisé mais il sera nécessaire. Il pourrait débuter vers 2023 si les conditions économiques le permettent.
Pour que cette démarche se fasse dans les meilleures conditions, il importe que la sécurité sociale n'assume que ses charges . C'est la raison pour laquelle la commission proposera des amendements :
- assurant que la sécurité sociale reçoive de l'État la compensation du budget réel de l'Agence nationale de santé publique qui lui a été transférée cette année (4,8 milliards d'euros en 2020) ;
- remettant en cause les non-compensations de diverses mesures de baisses de recettes adoptées ces deux dernières années en partant du principe (hélas infondé) que la sécurité sociale était parvenue à un équilibre durable de ses comptes ;
- refusant de faire assumer à la sécurité sociale des charges qui ne sont pas les siennes, à commencer par le financement de 13 milliards d'euros d'investissements dans les hôpitaux .
Mais, pour nécessaires que soient les mesures évoquées ci-dessus, elles n'exonéreront pas les pouvoirs publics de prendre des décisions de nature à maîtriser les coûts de la sécurité sociale .
Cela passera par une lutte plus efficace contre la fraude aux cotisations et aux prestations et par une diminution significative des actes médicaux inutiles ou redondants.
Il faudra également des réformes plus structurelles , au premier rang desquelles devrait figurer une évolution des paramètres relatifs au départ à la retraite des assurés.
TRAVAUX DE LA COMMISSION - AUDITIONS
___________
MM. Olivier
Véran, ministre des solidarités et de la santé,
et
Olivier Dussopt, ministre délégué auprès du
ministre de l'économie,
des finances et de la relance, chargé
des comptes publics
Réunie le mercredi 7 octobre 2020, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'audition de MM. Olivier Véran, ministre des solidarités et de la santé, et Olivier Dussopt, ministre délégué auprès du ministre de l'économie, des finances et de la relance, chargé des comptes publics.
Mme Catherine Deroche , présidente . - Je prie le rapporteur général de prendre place car le ministre Véran a une contrainte d'agenda.
Messieurs les ministres, mes chers collègues, nous recevons cette après-midi M. Olivier Véran, ministre des solidarités et de la santé, et M. Olivier Dussopt, ministre délégué auprès du ministre de l'économie, des finances et de la relance, chargé des comptes publics, pour la présentation devant notre commission du projet de loi de financement de la sécurité sociale pour 2021, présenté ce matin en conseil des ministres.
Cette audition fait l'objet d'une captation vidéo en vue de sa retransmission en direct sur le site du Sénat. Elle sera consultable en vidéo à la demande.
Nous examinerons le PLFSS en commission le 4 novembre prochain et en séance publique à partir du lundi 9 novembre.
Il s'agit d'un PLFSS inédit, qui présente un déficit des comptes sociaux de plus de 46 milliards d'euros. La sécurité sociale avait affronté la crise de 2008 avec un déficit de près de 10 milliards d'euros et elle n'avait pas retrouvé l'équilibre lorsqu'est survenue la crise du covid.
La crise sanitaire a conduit à un effondrement de recettes et à une augmentation des dépenses, notamment de Santé publique France, agence financée par l'assurance maladie.
Notre commission avait saisi l'ancien premier ministre et les ministres concernés d'une demande de rebudgétisation du financement des agences sanitaires. Nous pensons en effet qu'elles relèvent du domaine régalien, ce que la crise sanitaire a d'ailleurs confirmé. Or le Gouvernement a choisi de maintenir une mission budgétaire « Santé », qui comprend des financements très réduits pour quelques agences et n'a plus de cohérence. Pourrez-vous, messieurs les ministres, justifier ce choix ?
Le Gouvernement a également choisi de mettre des dépenses nouvelles à la charge de la sécurité sociale, avec la création d'une branche autonomie, dont les contours restent assez largement à définir, et d'autres mesures plus ponctuelles. En l'absence de recettes nouvelles, cette branche est de fait financée par un déficit accru de l'assurance maladie et par la dette future. Ne devons-nous pas nourrir de fortes inquiétudes sur la pérennité même de notre modèle social dans ces conditions ?
Je vous laisse la parole, messieurs les ministres, pour présenter votre projet.
M. Olivier Véran, ministre des solidarités et de la santé. - Madame la présidente, permettez-moi de vous féliciter de votre élection en tant que présidente de la commission des affaires sociales et de saluer votre illustre prédécesseur.
À l'Assemblée nationale comme au
Sénat, nous avions pris l'habitude de regarder fondre le
« trou de la sécu » comme neige au soleil. Des
mécanismes de remboursement
- l'affectation de recettes,
notamment de CSG et de CRDS, à la Cades - nous permettaient
d'envisager, ces dernières années, la fin de ce déficit.
Hélas, la crise du covid a eu des conséquences sanitaires et
budgétaires terribles. Le déséquilibre des comptes de la
sécurité sociale est massif. Vous connaissez le choix du
Gouvernement : celui de la santé. Finalement, n'est-ce pas la
finalité profonde de notre système de protection sociale que de
jouer un rôle d'amortisseur pendant les périodes de crise ?
Tout comme le Gouvernement assume ces dépenses, qui déséquilibrent considérablement le budget de la sécurité sociale pour des années, il assume aussi des mesures ambitieuses portées par le PLFSS.
Après le Ségur de la santé, vous allez voter, mesdames, messieurs les sénateurs, la plus forte hausse de salaires - 8,8 milliards d'euros - jamais enregistrée dans l'histoire de l'hôpital.
Dans l'écrasante majorité des cas, les métiers du soin, historiquement sous-rémunérés, sont exercés par des femmes. En augmentant les salaires de 15 % à 20 %, nous procédons à la plus grosse compensation de l'écart salarial entre hommes et femmes dans notre pays.
J'évoquerai également la reprise de dette, le plan d'investissement et des modifications profondes de fonctionnement de l'hôpital. Il nous faudra faire vivre le Ségur de la santé et montrer que la donne a changé.
Au chapitre des grands défis relevés par notre système de protection sociale, il y a la création de la branche autonomie. Je m'étais engagé à la doter d'un milliard d'euros. D'ores et déjà, nous disposons de 2,4 milliards d'euros, notamment avec les revalorisations dans les Ehpad. Nous prendrons également des mesures concernant les aides à domicile.
Les collectivités locales seront des forces motrices d'une politique du grand âge ambitieuse et profondément renouvelée, capable d'absorber le choc démographique qui nous attend.
Le Laroque de l'autonomie viendra enrichir les débats. Il précédera la loi sur l'autonomie que nous attendons tous.
Enfin, le Gouvernement s'était engagé, sous l'égide d'Adrien Taquet, à faire quelque chose pour la famille. Boris Cyrulnik nous a remis son rapport, en insistant sur la nécessité d'allonger le congé paternité, qui passera à 28 jours, dont 7 jours obligatoires. Il s'agit d'une avancée sociale majeure.
Mesdames, messieurs les sénateurs, à situation exceptionnelle, Ondam exceptionnel. À chaque instant, depuis le début de la crise, nous avons pris nos responsabilités : nous préparons l'avenir sereinement, en ne reportant pas sur nos enfants le déséquilibre d'aujourd'hui.
Le choix de rembourser notre dette sociale est confirmé, mais la sortie de crise ne se fera qu'en refondant notre système de régulation. J'ai confié une mission importante au HCAAM, le Haut Conseil pour l'avenir de l'assurance maladie, concernant l'Ondam. Les indicateurs tels que l'évolution du taux d'Ondam ne veulent désormais plus dire grand-chose. Je souhaite également que le Haut Conseil pour le financement de la protection sociale éclaire les discussions en cours.
Fidèles aux engagements de ce gouvernement, de nombreuses mesures de ce PLFSS concernent les territoires. Je me réjouis de pouvoir préciser et enrichir ce texte avec vous, mesdames, messieurs les sénateurs. C'est un très beau texte !
M. Olivier Dussopt, ministre délégué auprès du ministre de l'économie, des finances et de la relance, chargé des comptes publics. - Madame la présidente, je m'associe aux félicitations d'Olivier Véran concernant votre élection à la présidence de la commission des affaires sociales. Je remercie également Alain Milon, avec qui j'avais noué des relations de travail et de respect.
L'année 2020 s'est caractérisée par la crise de la covid, qui a entraîné, pour la sécurité sociale, des dépenses supérieures à ce qui était prévu, à hauteur de 15 milliards d'euros. Dans la mesure où 4 milliards d'euros n'ont pas été réellement dépensés, nous avons un solde positif supérieur à 10 milliards d'euros de dépenses. L'Ondam atteint un niveau rarement atteint. L'année prochaine, il sera également particulièrement élevé, à la suite de la première année de pleine application des accords du Ségur de la santé.
L'année 2020 s'achèvera avec un déficit de 44,4 milliards d'euros, soit 39 milliards d'euros de plus que le déficit prévisionnel, qui était évalué à 5,4 milliards d'euros. Cela s'explique non seulement par les dépenses supplémentaires que je viens d'évoquer, mais aussi par une chute des recettes de 32 milliards d'euros, due à une baisse des cotisations issues du secteur privé, de 23 milliards d'euros, à une baisse des recettes fiscales, de 6,2 milliards d'euros, et à un report d'échéances sociales, à hauteur de 6,5 milliards d'euros, pour les travailleurs indépendants affiliés au régime général.
Pour 2021, ce déficit est estimé à 27 milliards d'euros. À l'occasion du PLFR3, nous avions décidé d'un certain nombre d'exonérations de cotisations patronales pour les entreprises les plus touchées par la crise. Ces exonérations sont intégralement compensées par la sécurité sociale. Alors qu'elles étaient évaluées à 3,9 milliards d'euros, elles se chiffrent en réalité à 5,2 milliards d'euros, du fait de l'élargissement des conditions d'accès. En outre, le maintien d'une activité plus forte que ce qui était prévu s'est mécaniquement traduit par un niveau plus important de cotisations, donc d'exonérations.
Nous sommes donc dans une situation dégradée. Cette dégradation sera durable. À l'horizon 2024-2025, le déficit devrait toujours avoisiner les 20 milliards d'euros, ce qui est considérable.
Nous avons donc l'obligation de trouver les voies et les moyens de redresser la trajectoire des finances de la sécurité sociale. Nous avons fait le choix de ne pas intégrer des mesures de redressement permettant de retrouver rapidement une trajectoire satisfaisante. Nous considérons en effet que la sécurité sociale doit bénéficier de tous les moyens possibles pour répondre à la situation de crise. Nous considérons aussi que des mesures trop fortes seraient contraires à l'idée même de la relance.
Quoi qu'il en soit, nous ne devons pas nous contenter d'attendre le retour de la croissance et nous devons continuer à travailler sur un certain nombre de réformes structurelles, qui sont de deux ordres. Les premières sont contenues dans le texte que nous vous présentons. Je pense notamment au dispositif de déclaration des revenus tirés d'une activité annexe et à la fusion de la déclaration sociale et fiscale pour les agriculteurs. Ces réformes structurelles, que nous vous proposons d'adopter dès cette année, sont des réformes de simplification.
Nous devons travailler sur une autre catégorie de réformes, plus structurelles. Je pense aux travaux sur la contemporanéité du crédit d'impôt pour les services à la personne, sur la base mensuelle de revenus, pour mieux ajuster le niveau des prestations avec la situation que connaissent les assurés, et sur l'unification du recouvrement.
D'autres réformes feront suite aux travaux que le ministre de la santé et des solidarités a demandés au Haut Conseil pour l'avenir de l'assurance maladie, mais aussi aux travaux que le Premier ministre a demandés au Conseil d'orientation des retraites, pour actualiser ses prévisions en fonction des conditions financières.
Si la situation est extrêmement dégradée, nous pouvons être optimistes s'agissant de la capacité de notre système de protection sociale à faire face. En effet, la loi organique permettant le transfert d'une part des déficits de la dette sociale sur la Cades - 136 milliards d'euros au titre des exercices 2020 à 2023 - permettra à l'Acoss de disposer d'une capacité de financement sur les marchés et d'une capacité à faire face en matière de trésorerie.
Pour résumer, nous réalisons un effort inégalé, qui se traduit par une dégradation, que nous espérons temporaire, des comptes de la sécurité sociale, des réformes structurelles visant à améliorer le service aux usagers et à trouver une trajectoire de redressement des comptes sociaux et une capacité de notre système à résister, pour accompagner les usagers, qu'il s'agisse des particuliers ou des entreprises.
M. Jean-Marie Vanlerenberghe , rapporteur général. - Ce PLFSS, vous venez de le rappeler, prévoit des déficits considérables pour les années 2020 et 2021. Tout le monde en est d'accord ici, la sécurité sociale doit jouer pleinement son rôle d'amortisseur social.
Mais la trajectoire des années suivantes se révèle troublante, avec un plateau annuel de déficit supérieur à 20 milliards d'euros, sans même intégrer les effets de la future loi autonomie. Le Gouvernement se résigne-t-il vraiment à faire ainsi dériver à long terme les comptes de la sécurité sociale ?
Le cas échéant, croyez-vous que ce modèle, qui revient à transférer le coût de notre protection sociale aux générations futures, soit réellement soutenable ? Malgré votre recherche de mesures structurelles, ces dernières ne paraissent pas de nature à nous rassurer.
Le PLFSS prévoit une autorisation de découvert de 95 milliards d'euros pour l'Acoss en 2021. L'agence aura-t-elle besoin d'un tel montant, malgré les transferts à la Cades ? Un tel niveau ne présente-t-il pas un risque de financement de l'agence par les marchés ?
Lors de l'examen des projets de loi organique et ordinaire relatifs à la dette sociale et à l'autonomie, le Sénat avait rejeté la reprise par la Cades des encours de dettes des établissements de services publics hospitaliers. Notre commission avait notamment considéré que les emprunts contractés par les hôpitaux étaient pour une part substantielle liés à des investissements immobiliers et non des dépenses de soins, ces investissements découlant de surcroît des plans gouvernementaux pour les hôpitaux. Il semble que la rédaction proposée par ce PLFSS concernant la reprise de dettes précise que celle-ci ne peut couvrir que des encours liés au financement du seul champ sanitaire. Quel périmètre recouvre cette terminologie ? Les emprunts contractés par les hôpitaux permettent-ils d'isoler exclusivement le seul champ sanitaire ? Cela change-t-il la liste des établissements qui pourraient être concernés ? Pouvez-vous nous dire quelle est la part du champ sanitaire dans les 33 milliards d'euros de la dette hospitalière ?
Enfin, la Cour des comptes a récemment remis à notre commission un rapport sur la fraude aux prestations sociales. Celui-ci montrait que plusieurs organismes ne se sont dotés d'aucun moyen pour estimer le montant des fraudes dont ils sont victimes, ce qui ne permet aucun pilotage de la lutte contre la fraude et peut laisser libre cours à tous les fantasmes. Monsieur le ministre, comptez-vous demander aux organismes concernés de se donner très vite les moyens d'estimer cette fraude ? Quelles suites entendez-vous donner aux préconisations de la Cour des comptes concernant le déconventionnement des professionnels de santé se rendant coupables de tels actes ?
Par ailleurs, j'ai lu et entendu que l'institut Pasteur de Lille était sur une piste très prometteuse concernant le traitement du covid-19. Il manque à cet organisme 5 millions d'euros, nécessaires pour procéder à des essais cliniques rapides. Le ministère pourrait-il envisager de financer ces recherches - je ne limite pas ma question à l'institut Pasteur -, afin de les accélérer ?
M. Olivier Dussopt, ministre délégué. - S'agissant de l'état des finances sociales, nous sommes parfaitement conscients d'un risque de dérive à long terme. Nous ne pouvons pas imaginer que la sécurité sociale puisse rester dans une situation de déficit durable, à hauteur de 20 milliards d'euros.
Nonobstant notre décision de ne pas inscrire dans ce PLFSS des mesures qui auraient pour effet de ralentir la croissance, nous devons trouver ensemble les voies et moyens de redresser les comptes de la sécurité sociale. Cela passera nécessairement par des réformes structurelles que nous devons identifier. Les travaux du HCAAM comme du Conseil d'orientation des retraites devront nous guider.
J'en viens au plafond de découvert de 95 millions d'euros de l'Acoss. Tout d'abord, il s'agit bien d'un plafond : si nous souhaitons bien évidemment que l'Acoss n'ait pas à mobiliser la totalité de cette somme, nous souhaitons nous donner des marges de manoeuvre en cas de difficulté. Ensuite, la loi organique du 7 août dernier prévoit un transfert progressif de 20 milliards d'euros de l'Acoss vers la Cades. Le caractère progressif du transfert nécessite aussi de ménager des marges.
S'agissant des risques liés aux capacités de financement de l'Acoss, nous les avons pris en compte. L'État sait accompagner l'ensemble de ses opérateurs quand c'est nécessaire.
Pour ce qui concerne la fraude, chaque organisme doit être en capacité, aussi vite que possible, d'avoir des outils permettant de mesurer la fraude et son impact, ce qui évitera bien des hypothèses farfelues. Le rapport de la Cour des comptes le souligne, en dix ans, le nombre de cas de fraudes détectés a augmenté de 30 %. D'une année sur l'autre, l'augmentation est de 10 %, avec une accélération de certaines techniques de traitement des données disponibles par les caisses de sécurité sociale. Le rapport pointe aussi le fait que l'ensemble des caisses de sécurité sociale consacre 4 300 équivalents temps plein à la prévention et à la lutte contre la fraude, ce qui est considérable.
M. Olivier Véran, ministre des solidarités et de la santé. - S'agissant de la reprise de la dette hospitalière, tout ce qui permet de financer du bâti participe, à mon sens, aux soins. Nous vérifierons ce point, monsieur le rapporteur général. Quoi qu'il en soit, nous n'avons pas conçu le dispositif pour exclure une partie de la dette. Les clés de répartition ont fait l'objet d'une mission IGAS-IGF, qui nous a permis d'avoir une prérépartition à l'échelle régionale de sommes considérables. Par la suite, les ARS, au sein des différents territoires, tiendront compte de la situation de chaque hôpital. En effet, certains hôpitaux sont très peu endettés, mais sont délabrés, tandis que d'autres sont très lourdement endettés.
Pour ce qui concerne le traitement innovant de l'institut Pasteur, nous avons bien un certain nombre de documents sur le projet de recherche qui est en cours. Ces projets sont d'ailleurs nombreux et doivent passer par les circuits habituels. Sachez que tous les services de l'État en matière de recherche en santé sont totalement mobilisés, avec des réponses ultrarapides. À un stade précoce d'études cliniques, monsieur le rapporteur général, une demande de 5 millions d'euros me paraît inhabituelle.
M. Jean-Marie Vanlerenberghe , rapporteur général. - Sur la dette hospitalière et la question du champ sanitaire, vous n'avez pas répondu, monsieur le ministre de la santé.
Monsieur le ministre Olivier Dussopt, vous dites qu'un gros effort est fourni en matière de lutte contre la fraude. Je vous réponds qu'il est insuffisant ! Les estimations nécessaires n'ont pas été faites, ce qui laisse le champ libre à tous les fantasmes. Cette question relève de la responsabilité du Gouvernement et du Parlement. Il faut aller vite en la matière !
M. Olivier Véran, ministre. - L'« objet sanitaire » fait référence à une dette contractée par des EPS ou Espic. Il n'y a aucune volonté d'exclure tel type de dette par rapport à tel autre.
Mme Corinne Imbert , rapporteure pour la branche de l'assurance maladie. - Messieurs les ministres, quels sont les principaux objectifs assignés à la mission de refonte de l'Ondam, que vous avez confiée au Haut Conseil pour l'avenir de l'assurance maladie ? Ont-ils d'ores et déjà inspiré la présentation du projet de loi de financement de la sécurité sociale pour 2021 ?
Alors que le Sénat avait alerté sur le transfert des dotations de Santé publique France à l'assurance maladie, la crise sanitaire et le relèvement substantiel des dépenses de l'agence, porté par l'Ondam, montrent que les craintes que nous avions sur cette débudgétisation étaient justifiées. Ces dépenses, qui ne sont pas des dépenses de soins, ne devraient-elles pas revenir dans le giron de l'État ?
Par ailleurs, pourquoi ne pas avoir remanié dès 2021 le périmètre de l'Ondam ou proposé un suivi tendanciel de l'Ondam hors autonomie, la branche autonomie nouvellement créée ayant vocation à reprendre les deux sous-objectifs relatifs aux dépenses pour le handicap et les personnes âgées.
L'article 26 de l'avant-projet de loi tend à instituer un Fonds pour la modernisation de l'investissement en santé, en lieu et place du Fonds pour la modernisation des établissements de santé publics et privés. Cette mesure s'inscrit dans le cadre des conclusions du Ségur de la santé, qui porte l'ambition de donner le pouvoir aux territoires en matière d'investissements en santé. Comment la création de ce fonds concrétisera-t-elle cette ambition ? Quelles sont les autres évolutions prévues pour rendre les élus locaux pleinement parties prenantes des décisions d'investissement ?
L'article 39 de l'avant-projet de loi présente une refonte globale de l'accès précoce aux médicaments innovants, en réformant le régime des autorisations temporaires d'utilisation, les fameuses ATU, et des recommandations temporaires d'utilisation, les RTU. Dans ce secteur particulier, dont les acteurs industriels évoquent depuis plusieurs années l'instabilité normative comme l'une des principales causes de la perte d'attractivité du modèle français, comment anticipez-vous l'appropriation de ces nouvelles normes ?
M. Olivier Véran, ministre. - Le FMIS remplace le FMESPP. Cela implique une présence des représentants des associations d'élus locaux, ainsi que davantage de crédits pilotés localement et non par le CNIS, le Conseil national de l'investissement en santé. Il s'agit de changer la donne concernant la participation des élus à la construction des projets de santé dans les territoires, en les associant véritablement. Par ailleurs, nous donnons la possibilité aux collectivités qui le souhaitent de participer au pot commun - n'y voyez pas malice !
Dans le cadre d'une future PPL portant d'autres dispositions du Ségur, nous irons plus loin, en modifiant profondément le conseil d'administration des ARS, pour y intégrer davantage les élus et, surtout, les grands élus du territoire.
En ce qui concerne l'Ondam, j'ai confié au HCAAM une mission qui fait le point sur les fameux sous-objectifs de l'Ondam, pour savoir ce qui fait encore sens, notamment dans le cadre du débat démocratique. Pour ma part, je ne sais pas ce que signifie l'évolution du taux de l'Ondam. Selon moi, il vaut mieux parler en milliards d'euros et dire aux Français que l'on dépense plus de 220 milliards d'euros pour leur santé, plutôt que de leur dire que l'évolution est de 6 % ou de 3 % ! Sans compter que la crise du covid a fait perdre tout son sens à cet indicateur : il faut neutraliser les dépenses covid pour se rendre compte que l'on augmente massivement les dépenses de santé dans notre pays cette année. Une telle réflexion est puissamment démocratique.
Concernant la reprise des deux sous-objectifs « autonomie » et « handicap » de l'Ondam dans la branche autonomie, vous avez raison, madame la rapporteure ; cependant, une mission est en cours sur le sujet et le périmètre de la branche a vocation à évoluer. Nous avons souhaité une branche à l'équilibre à sa création ; l'intégration des deux sous-objectifs irait dans le sens de l'Histoire.
La refonte de la recommandation temporaire d'utilisation (RTU) et de l'autorisation temporaire d'utilisation (ATU) est un débat important, dans lequel Mme la rapporteure s'est beaucoup impliquée. L'accès compassionnel a été bâti et consolidé au Sénat, avec une évaluation en cours. Aucun big bang n'est prévu cette année dans le champ du médicament, compte tenu de ce qu'ont traversé les industriels au cours des derniers mois, mais nous n'abandonnons pas le dispositif, bien au contraire.
Mme Catherine Deroche , présidente. - L'article de la LFSS pour 2019 qui étendait l'indication de l'ATU et de la RTU était incompréhensible, et je suis indulgente... Son décret d'application n'était paru qu'au mois d'août suivant.
M. René-Paul Savary , rapporteur pour la branche vieillesse. - La branche vieillesse connaîtra un déficit quatre fois plus important que prévu, ce qui nous renvoie aux réformes qui auraient dû être menées, mais qui sont restées lettre morte. Mes questions ont déjà reçu une réponse ; je ferai donc questions et réponses ! Quelles mesures envisagez-vous pour redresser rapidement et durablement les comptes de notre système de retraite ? Vous avez répondu en substance : « pas de questions d'argent entre nous », puisque vous ne prenez pas de mesures structurelles, les mesures de redressement allant à l'encontre du plan de relance.
En raison d'une erreur de gestion, la Caisse nationale d'assurance vieillesse (CNAV) n'a pas recueilli des prélèvements de CSG auprès de 200 000 retraités. Vous lui avez demandé de ne pas recouvrer ces sommes, qui représentent un manque à gagner de 50 millions d'euros. Allez-vous les compenser ?
Le président de la Mission d'évaluation et de contrôle des lois de financement de la sécurité sociale (Mecss), Jean-Noël Cardoux, ne pouvant être présent ce soir, je vous pose sa question, qui portait sur la Caisse d'amortissement de la dette sociale. Voilà quelques mois, une dette supplémentaire de 136 milliards d'euros lui a été transférée. Depuis lors, 50 milliards s'y sont ajoutés, ce qui remet en cause l'objectif d'extinction de la dette en 2033. Vous nous avez assuré que cette dette ne serait pas confiée à nos enfants, mais la Cades a été créée en 1996... Quelle est votre stratégie ?
M. Olivier Dussopt, secrétaire d'État. - Une dette, naturellement, se rembourse. Pour 2021, nous avons fait le choix d'accompagner la relance, de répondre à la crise et de nous laisser le temps d'examiner les différentes études commandées.
Le franchissement d'un seuil de revenu pendant deux années consécutives fait passer le contribuable retraité à un taux majoré de CSG. Or la CNAV a mis huit ou neuf mois à appliquer ce taux majoré aux contribuables concernés. Les montants individuels étaient compris entre 160 et 400 euros, avec de fortes disparités, puisque seule la pension principale est prise en compte. De plus, ceux dont la pension les plaçait en deçà du seuil de pauvreté ne pouvaient rembourser ce montant que de manière volontaire. D'accord avec Laurent Pietraszewski, nous avons demandé à la CNAV de ne pas recouvrer ce trop-perçu, considérant que les retraités n'avaient pas à faire les frais d'une difficulté d'application d'une décision administrative, conformément à l'esprit de la loi pour un État au service d'une société de confiance (Essoc) que vous avez examinée en 2018.
Mme Élisabeth Doineau , rapporteure de la branche famille. - Nous avons adopté l'année dernière un dispositif d'intermédiation financière assurée par les caisses d'allocations familiales (CAF) pour le recouvrement et le versement des pensions complémentaires. Or la mise en oeuvre de la première étape de cette réforme, prévue pour le 1 er juin, a été repoussée au 1 er octobre, au motif que le personnel des CAF n'avait pas encore été formé et que les outils n'étaient pas achevés. Quelles mesures sont entrées en vigueur le 1 er octobre ? Est-il toujours prévu d'ouvrir dès le 1 er janvier prochain l'intermédiation financière des CAF à tous les parents qui en feront la demande ?
J'applaudis l'allongement du congé de paternité, qui est bienvenu pour le développement du jeune enfant. Ces moments sont uniques, les pères doivent les connaître autant que les mères. Toutefois, avez-vous évalué le surcoût pour les entreprises de cet allongement, avec ses seize jours obligatoires ? Des concertations seront-elles engagées sur les modalités d'application ? Quelles sont les intentions du Gouvernement sur le fractionnement du congé et le délai de prévenance de l'employeur ?
Ce PLFSS prolonge le remboursement de la télémédecine ; qu'en est-il de la télésurveillance médicale, tout aussi utile dans un contexte de crise sanitaire ? Avez-vous des éléments sur l'avenir du programme Étapes, prévu pour quatre ans et prolongé pour quatre nouvelles années ? La télésurveillance est très importante pour nombre de maladies chroniques.
M. Olivier Véran, ministre. - La réforme entrée en vigueur au 1 er octobre permet à toute personne qui n'a pas perçu sa pension alimentaire d'obtenir auprès de sa CAF une allocation forfaitaire qui peut atteindre 113 euros par mois, en attendant un prélèvement direct sur le compte du parent, un homme dans l'immense majorité des cas, qui n'a pas versé la pension. Il suffit de présenter RIB, livret de famille et pièce d'identité. Nous pouvons remonter jusqu'à 24 ans en arrière.
Au 1 er janvier, comme vous l'avez dit, l'intermédiation sera possible sur simple proposition des couples, même en l'absence de problèmes de versement. C'est un chantier monumental, pour lequel 400 personnes seront embauchées dans les CAF. Cette mesure, qui répond à une demande très forte du grand débat national, complète le dispositif de la majorité précédente.
Tous les détails pratiques touchant au congé paternité seront fixés par décret. Il n'y a pas de surcoût pour les entreprises : l'extension à 28 jours du congé paternité est à la charge de la sécurité sociale.
La télésurveillance, instaurée dans la LFSS 2018, a été étendue voici quelques mois ; une enquête de satisfaction est en cours, et les premières données sont attendues pour le début de 2021. Le mot de télésurveillance contient celui de « surveillance », d'où la nécessité que la démocratie sanitaire soit assurée. En 2012 ou 2013, la première application de la télésurveillance médicale, sur l'apnée du sommeil, avait été mal perçue. Il faut s'assurer de la satisfaction des usagers.
M. Bernard Bonne . - Le dossier de presse indique que la projection pluriannuelle n'inclut pas les mesures nouvelles qui interviendraient dans la prochaine loi sur le grand âge et l'autonomie. Le terme « prochaine » me rassure, mais le conditionnel m'inquiète. Quand ce projet de loi sera-t-il présenté, et quelles seraient ces mesures nouvelles ?
Ce PLFSS est vide de mesures de soutien au secteur de l'aide à domicile, alors qu'il est entendu au moins depuis le rapport de 2019 qu'il faut permettre aux personnes âgées de rester à domicile le plus longtemps possible. Comment expliquer cette absence ?
Je lis également qu'il est question d'anticiper le vaccin contre la covid. Ne serait-il pas judicieux de prévoir dès à présent l'obligation de vaccination contre la grippe du personnel médical et médico-social ?
M. Philippe Mouiller , rapporteur de la branche autonomie. - Le Gouvernement a fait une lecture très minimale du rapport Vachey, qui dessinait le périmètre de la branche autonomie : elle représente une trentaine de milliards d'euros, contre 40 milliards proposés dans le rapport. Le dossier de presse indique que le périmètre a vocation à évoluer « en fonction des concertations à venir ». Où en sont ces concertations, et à quels changements de périmètre la représentation nationale doit-elle se préparer ?
La branche autonomie étant dotée de ressources propres, à quoi correspond le sous-objectif de l'Ondam relatif aux dépenses pour les établissements et services pour personnes âgées et handicapées ?
Les conclusions de la conférence nationale du handicap, dévoilées en février dernier, faisaient apparaître un effort de 600 millions d'euros qui ne figure ni dans la révision de l'objectif pour 2020, ni dans les mesures nouvelles pour 2021.
Pouvez-vous préciser l'état d'avancement et les modalités de financement des chantiers en cours ? Enfin, que ferez-vous des conclusions du rapport Piveteau-Wolfrom sur l'habitat inclusif et de celui de Philippe Denormandie sur le handicap ?
M. Olivier Véran, ministre. - Le Président de la République a rappelé, le 22 septembre, sa volonté de voir la loi sur l'autonomie présentée au Parlement. Elle va donc arriver ! Parlons-nous franchement : vous m'avez interrogé sur le niveau des dépenses sociales, sur celui du déficit qui devrait se creuser pendant un moment, sur la nécessité de ne pas faire peser une dette trop lourde sur les générations à venir. Au moment d'engager des dépenses légitimes et nécessaires dans le champ de la protection sociale, il est nécessaire de se poser la question du financement. Le Gouvernement devra faire des choix, dans le cadre de l'agenda social qui se profile. Nous avons besoin de justice et de rigueur. Je retire le conditionnel sur le projet de loi qui vous sera présenté, mais la question du financement sera posée.
Les travailleurs de l'aide à domicile sont, pour beaucoup d'entre eux, des travailleurs pauvres. Dans le cadre de la prime covid, 71 départements ont contractualisé avec l'État, qui apporte 80 millions d'euros à concurrence de la contribution de ceux-ci pour le versement de la prime aux acteurs de l'aide à domicile ; mais on ne peut se contenter d'une prime. Oui, une revalorisation est nécessaire, et il faut faire un geste pour l'aide à domicile. Des arbitrages sont en cours, et ce texte sera amené à évoluer au cours des débats parlementaires. Je ne puis vous en dire plus à ce stade.
Le 13 octobre commencera la campagne habituelle de vaccination antigrippale pour les soignants à l'hôpital, en ville ou dans les Ehpad, et les personnes vulnérables. Ce vaccin ne présente pas de bénéfice individuel important ; en revanche, son bénéfice collectif, vis-à-vis des plus fragiles, est significatif. S'engager dans les métiers du soin relève d'une vocation dont l'un des principes est primum non nocere : d'abord, ne pas nuire. Je souhaite donc une vaccination massive des soignants. La question de l'obligation se pose régulièrement, mais les externalités négatives d'une telle décision seraient trop importantes, eu égard à la pression sanitaire dans les Ehpad et les hôpitaux.
Je vais vous parler très franchement : en cas de départs massifs, ou de mise en avant du droit de retrait, si certains soignants décidaient ne pas apporter le coup de main attendu dans les Ehpad parce qu'ils refuseraient de se faire vacciner, les difficultés seraient encore plus importantes. Quelles que soient nos idées sur le fond, le moment n'est pas venu.
Le rapport Vachey propose une progressivité dans l'évolution du périmètre de la branche. Je me suis entretenu avec son auteur. Ce n'est pas un one shot : nous posons les bases d'un régime à l'équilibre, avec un périmètre défini, mais amené à évoluer par la suite. Il fait sens, à mes yeux, d'intégrer les sous-objectifs « autonomie » et « handicap », mais attendons la première évaluation.
Dans le champ du handicap, des mesures très fortes sont proposées : la PCH (prestation de compensation du handicap) parentalité, dans le PLFSS pour 2021, représente 200 millions d'euros de dépenses supplémentaires. Votre question me permet de la rendre visible.
Mme Christine Bonfanti-Dossat . - Je voudrais vous dire mon incompréhension vis-à-vis de ce PLFSS, qui crée une branche autonomie, mais néglige les services d'aide à domicile et leurs salariés, semblant même revenir sur les engagements de revalorisation salariale pris par le Gouvernement. C'est un contresens au regard du virage domiciliaire régulièrement annoncé, ainsi qu'une marque de mépris envers les Français qui veulent vieillir chez eux et envers cette catégorie de personnel. Ces arbitrages font craindre une cinquième branche sans moyens pour la réponse domiciliaire.
Aujourd'hui, à l'Assemblée nationale, vous avez déclaré que les aides à domicile étaient « des gens en or ». Oui, ce sont des gens en or, qui ont besoin d'une revalorisation salariale ; or certains départements, dont le mien, auront des difficultés à leur verser la prime covid. Au-delà des considérations salariales, le recrutement est difficile et nous ne savons comment répondre aux nouvelles demandes des bénéficiaires.
Mme Marie-Pierre Richer . - Je vous ai adressé cette semaine un courrier qui porte sur la parution du décret 2020-1152 attribuant un complément de traitement à certains agents de la fonction publique hospitalière. Cette revalorisation, attendue par tous, devrait apporter reconnaissance et apaisement. Toutefois, le décret exclut certaines catégories de personnel, notamment les services de soins infirmiers à domicile (Ssiad), qu'a évoqués ma collègue et ceux du secteur du handicap.
Ainsi, dans le Cher, quelque 92 des 1 317 agents hors personnel médical du centre hospitalier George Sand, qui travaillent notamment dans les maisons d'accueil spécialisées et les foyers d'accueil médicalisé (FAM), sont exclus du dispositif, d'où un fort sentiment d'injustice et d'iniquité. Pourtant, les unités de prise en charge des personnes handicapées ont subi les mêmes contraintes : maintien du lien avec les familles, mesures barrières, distanciation, reprise des visites à un haut niveau de sécurité, etc. Cette exclusion va exacerber les difficultés de recrutement dans des secteurs déjà en proie à des problèmes d'attractivité, notamment en zone rurale. L'indignation est grande, chez les directeurs d'établissement comme dans les rangs des syndicats. Le décret doit être corrigé et étendu à l'ensemble de la fonction publique hospitalière, sans oublier tous les agents exclus du dispositif.
Mme Florence Lassarade . - La crise du covid n'occulte pas les autres problèmes médicaux. Où en sont le financement de la création d'un infirmier en pratique avancée en psychiatrie et la revalorisation de la médecine libérale, dont on a peu parlé dans cette crise ? Quel véhicule législatif assurera la prolongation des zones de revitalisation rurale (ZRR), qui permettent l'aide à l'installation des médecins ?
Qu'en est-il du décret d'application du forfait post-cancer annoncé par Mme Buzyn ? Un malade du cancer en rémission a besoin de soins.
M. Dominique Théophile . - La reprise de la dette des établissements hospitaliers sera soumise à certaines conditions. Y aura-t-il un traitement différencié entre le public et le privé à but non lucratif ?
L'avant-projet de loi de finances et le PLFSS 2021 prévoient une généralisation des maisons de naissance. Dès 2013, une série d'expérimentations dans l'Hexagone et en outremer avait donné des résultats concluants. Mais l'article 30 du PLFSS ne sécurise que partiellement le rôle des sages-femmes dans ces structures, dont la gestion peut être confiée à un tiers, établissement de santé ou personne morale. Or les sages-femmes, qui sont à l'origine de ces maisons de naissance, craignent qu'elles ne deviennent des services annexes des établissements. Elles s'inquiètent également d'une gestion par des personnes morales. C'est pourquoi il faudrait une vraie convention d'exploitation confiée aux sages-femmes pour sécuriser leur activité.
M. Olivier Véran, ministre. - Le Gouvernement tient ses engagements : les salariés de l'aide à domicile ont bénéficié d'une revalorisation de 2,7 %. Madame Bonfanti-Dossat, vous me dites que votre département n'a pas les moyens de verser la prime covid - et dans le même temps, vous réclamez de l'État une augmentation des salaires. Gouverner, c'est choisir. Le Gouvernement a fait le choix d'une impulsion très forte en faveur d'une prime pour les aides à domicile versée par les départements ; 71 ont suivi, je considère que l'ensemble des départements doivent tenir leur part de cet engagement.
Mme Christine Bonfanti-Dossat . - Je n'ai pas parlé que des salaires.
M. Olivier Véran, ministre. - Les « exclus » et « oubliés » de Ségur ne sont ni exclus, ni oubliés. Le protocole d'accord signé par les syndicats majoritaires prévoit un travail spécifique sur la situation des agents et salariés des établissements et services médico-sociaux.
La prime covid sera versée au personnel du secteur hospitalier et des Ehpad, soit près de 2 millions de salariés, pour un total de 1,8 milliard d'euros. Il n'est pas illégitime d'envisager un élargissement du cercle ; mais cela inclurait le secteur social, avec les établissements éducatifs, les FAM, tous les établissements qui relèvent du care, les auxiliaires de vie scolaire... Le regard du ministre du budget m'indique que cela serait difficile ! Je me suis néanmoins engagé avec les syndicats à réfléchir sur certains soignants en dehors du périmètre du Ségur, dont les missions pourraient justifier une inclusion, mais cela pourrait concerner un million de personnes supplémentaires.
Les mesures concernant les médecins libéraux relèvent des négociations conventionnelles qui ont commencé entre l'Assurance maladie et les syndicats représentatifs, et non du domaine parlementaire ; mais les libéraux ne sont pas oubliés.
Le dispositif post-cancer fait l'objet d'une évaluation en cours. Le parcours de soins global sera mis en place par des structures conventionnées. Un décret devrait être publié prochainement, ainsi que des arrêtés fixant les conditions de prescription et la liste des structures susceptibles de conclure une convention. Tout cela peut prendre du retard en période de covid, mais nous n'abandonnons pas.
La reprise de dette concerne l'ensemble des établissements de santé qui participent du service public hospitalier. Les établissements privés à but lucratif qui en relèvent peuvent donc postuler mais, d'après le président de la Fédération des cliniques et hôpitaux privés de France, aucun ne s'est porté volontaire. En revanche, des établissements de santé privés d'intérêt collectif (Espic) sont concernés.
Sur les maisons de naissance, vous semblez faire référence à une situation précise. Il y en a huit en France, et ce PLFSS prévoit la création de douze maisons supplémentaires. Attendons les résultats de l'évaluation, qui posera la question médico-économique, mais ces maisons correspondent à une attente des parturientes et des maïeuticiens.
M. Olivier Dussopt, secrétaire d'État. - Un amendement du Gouvernement prolongeant les ZRR sera présenté en première lecture à l'Assemblée nationale. Je m'associe aux propos d'Olivier Véran sur la question du financement. Certains d'entre vous ont légitimement porté des demandes de financement, craignant que l'on oublie l'un ou l'autre secteur ; mais en tant que ministre des comptes publics, je me dois de souligner le paradoxe consistant à s'inquiéter des déficits accumulés tout en proposant de nouvelles dépenses. Malheureusement, les propositions de nouvelles recettes sont plus rares et plus difficiles à mettre en oeuvre, sous forme d'économies comme de ressources nouvelles.
M. Bernard Jomier . - J'envoie un message de solidarité aux députés, qui n'ont que quelques jours pour déposer des amendements sur ce PLFSS.
M. Olivier Véran, ministre. - Comme tous les ans, hélas !
M. Bernard Jomier . - Comme tous les ans, hélas, le rôle du Parlement est minoré. Heureusement, le Sénat a davantage de temps pour le PLFSS...
Il n'est pas tout à fait exact que la crise du covid soit survenue au moment où le déficit de la sécurité sociale s'éteignait. Les comptes sociaux se sont redressés de 2010 à 2018, date à laquelle le Gouvernement a fait peser sur la sécurité sociale les décisions prises par le Président après la crise des gilets jaunes, faisant ainsi replonger ces comptes dans le rouge. Ensuite est arrivée la crise du covid, et je vous donne acte de la difficulté à construire un PLFSS dans ce contexte.
Deuxièmement, la crise de la covid entraîne des dépenses d'ordre conjoncturel, mais elle nous donne des enseignements sur la façon dont notre système de santé doit évoluer : le rôle des professionnels de ville et de la première ligne, celui des aides à domicile, la place des agences sanitaires... Ce PLFSS devrait être l'occasion de traduire ce mouvement structurel dans les lignes budgétaires. Or, sur tous ces points, il est plutôt inquiétant. Certes, il faut des réformes structurelles pour améliorer les comptes de la sécurité sociale, mais cette crise sanitaire violente a montré qu'il fallait modifier structurellement notre système de santé.
C'était pour beaucoup les principes de Ma Santé 2022, auxquels vous ne faites plus référence, tout comme ceux de la loi relative à l'organisation et à la transformation du système de santé que nous avons votée en 2019. J'ai l'impression qu'une page est tournée : on ne lit pas ces orientations dans le PLFSS.
Troisièmement, il est compliqué de lire l'Ondam. Même si l'on retranche les mesures de revalorisation salariale qui ont été prises, on s'aperçoit que l'effort structurel ne sera pas suffisant. Certes, on peut changer la façon de concevoir l'Ondam, mais il ne s'agit pas de casser le thermomètre pour empêcher de lire l'évolution de la température.
Je vous donne acte de la difficulté de construire ce PLFSS dans le contexte que nous vivons, mais ces éléments de brouillage ne facilitent pas le travail parlementaire.
M. Olivier Véran, ministre. - Je répondrai rapidement, car je dois partir.
On amplifie et on accélère Ma Santé 2022 : c'est retranscrit partout, jusque dans les négociations conventionnelles qui activent et amplifient les communautés professionnelles territoriales de santé (CPTS). La réforme des financements psy, la sortie de la T2A notamment attestent bien que la marque de fabrique reste la même. Le lien de parentalité entre Ma Santé 2022 et la stratégie nationale de santé élaborée sous le quinquennat précédent est très fort. Il n'y a pas de raison de changer de cap. En revanche, on s'appuie davantage sur les territoires et non plus sur des procédures qui pourraient être jacobines. On est plus girondin dans la façon de procéder...
Sur la construction de l'Ondam, on ne peut pas nous faire le procès de brouiller le message. Jamais on n'a eu une évolution du taux de l'Ondam aussi forte, hors dépenses covid : c'est l'équivalent de l'évolution du taux de l'Ondam de trois années réunies du quinquennat précédent. Le taux de l'Ondam n'est pas un bon indicateur, cela ne parle pas aux Français, il vaut mieux parler en euros : cela représente 220 milliards d'euros supplémentaires de dépenses de santé.
Mesdames, messieurs les sénateurs, je suis désolé de ne pouvoir rester plus longtemps parmi vous.
Mme Chantal Deseyne . - Sur la cinquième branche et la perte d'autonomie, le rapport Vachey ouvre un certain nombre de pistes de financement. Lesquelles privilégiez-vous ?
Pour lutter contre les déserts médicaux, quels dispositifs prévoyez-vous dans le cadre de ce PLFSS, au-delà du développement de la télémédecine ?
Mme Victoire Jasmin . - Je suis scandalisée par le départ du ministre des solidarités et de la santé en pleine audition, alors que de nombreux commissaires sont présents et ont des questions à poser. Il n'est pas normal que le Sénat se retrouve dans cette situation, qui s'est déjà produite il y a un an. C'est du mépris !
Mme Catherine Deroche , présidente. - Au début de cette audition, j'ai prévenu que le ministre devrait partir. Les circonstances sanitaires sont exceptionnelles !
Mme Victoire Jasmin . - Je pose malgré tout mes questions.
La situation des laboratoires, qu'ils soient extrahospitaliers ou dans les établissements publics de santé, est critique dans toute la France. Vous l'avez ignorée et découverte à l'occasion de cette mesure. Les laboratoires sont dans une démarche d'amélioration continue de la qualité et d'accréditation. Dans le même temps, les nomenclatures baissent. Quelles mesures comptez-vous prendre ?
Olivier Véran a parlé des établissements vétustes et endettés : c'est le cas dans les outre-mer, en particulier en Guadeloupe. Dans ces territoires, les évacuations sanitaires inter-îles, par exemple entre la Guyane et la Martinique ou la Guadeloupe, engendrent des surcoûts considérables. Ces situations, qui ne sont pas forcément liées à des problèmes de gestion, doivent être prises en compte. Ces territoires sont confrontés à des difficultés de prise en charge et de continuité des soins propres.
M. Olivier Henno . - Ce projet de loi de financement de la sécurité sociale est tout à fait singulier - crise sanitaire, Ségur de la santé, revalorisation des salaires, chute des recettes, augmentation des dépenses, déficit abyssal... L'inquiétude de voir transférer des dépenses de santé et des dépenses sociales sur les générations à venir croît. Vous avez politiquement décidé de renoncer à toute piste de régulation et d'économie dans ce texte. Même si nous traversons une crise extrêmement grave, est-ce pertinent ?
Il va pourtant bien falloir réguler nos dépenses, sinon je crains que les conséquences des remèdes de demain ne soient encore plus brutales que nos souffrances d'aujourd'hui !
M. Alain Milon . - La création de la cinquième branche au mois de juillet dernier a permis la reconnaissance des enjeux d'accompagnement de la perte d'autonomie. Toutefois, le Sénat reste assez perplexe sur son financement. Le PLFSS pour 2021 ne permet pas de dessiner une trajectoire de croissance pluriannuelle des ressources dédiées à l'autonomie.
Olivier Véran a parlé de 2,5 milliards d'euros de mesures nouvelles ; certes, cela représente un effort significatif, mais, pour les trois quarts, cela correspond au financement des engagements pris dans le cadre du Ségur : revalorisation des rémunérations des personnels des Ehpad et soutien à l'investissement. Pour le champ des personnes âgées, l'Ondam n'est construit que sur un taux d'actualisation de 0,8 : ce n'est pas considérable et ne permet pas d'avoir une vision sur la politique que vous pourrez ensuite mettre en place en matière de perte d'autonomie. Le projet de loi de financement de la sécurité sociale n'amorce pas la dynamique attendue en matière de croissance progressive des ressources affectées à la perte d'autonomie.
Selon ce projet de loi de financement de la sécurité sociale, l'hôpital devra de nouveau faire une économie de 850 millions d'euros sur l'Ondam global. Si le Ségur de la santé et la crise du covid affectent forcément les dépenses à la hausse, qu'en est-il du financement des besoins préexistants ?
Selon les chiffres portés à notre connaissance, il s'agit d'une enveloppe non pas de 2 milliards d'euros, mais de 1,3 milliard d'euros. Cela ne correspond pas aux engagements pris au début de la mandature du Président de la République : un Ondam à 2,4 milliards d'euros tous les ans pendant cinq ans, hors covid.
Mme Raymonde Poncet . - Le Ségur de la santé porte sur le sanitaire et le médico-social établissement, c'est-à-dire les Ehpad. Quid du médico-social à domicile ?
Jusqu'à présent, je trouvais regrettable que le Ségur de la santé ait exclu le médico-social domiciliaire. Désormais, j'ai de fortes inquiétudes. Je pensais en effet que le médico-social domiciliaire et le social seraient inclus dans les travaux autour de l'autonomie et qu'il y avait une ligne budgétaire, en avance de phase. J'avais bien pointé que l'impact de la revalorisation des professionnels du domicile n'apparaissait pas dans les exemples que vous donniez sur cette ligne en avance de phase, mais je pensais qu'il s'agissait d'une omission.
Les acteurs du domicile ne pourront pas faire face à un deuxième épisode de pandémie. Aujourd'hui, une demande sur cinq à domicile ne peut pas être honorée : la crise du recrutement liée à la perte d'attractivité est telle que le secteur est sinistré.
À juste titre, la rémunération des acteurs dans les Ehpad a été revalorisée. Cela a pour conséquence des départs des aides-soignants vers ces établissements. Il faut cesser les discours louangeurs sur les aides à domicile, car le décalage entre les discours et les actes n'est plus supportable.
Après la réponse du ministre, j'ai bien compris que les travaux Laroque étaient une énième opération dilatoire. Le diagnostic et les préconisations sont connus !
Les agréments de la branche du domicile qui sont en souffrance de signature du Gouvernement seront-ils délivrés avant la fin de 2020, pour être applicables en 2021 ? Sinon, l'application sera reportée en 2022 et le tournant domiciliaire n'aura pas lieu.
M. Olivier Dussopt, ministre délégué. - Madame Deseyne, le rapport Vachey a été rendu : aucune piste n'est encore privilégiée. Il existe différents types de propositions, par exemple des économies extrêmement difficiles à réaliser : exonérations permises pour les employeurs à domicile de plus de 70 ans, augmentation des prélèvements obligatoires, fléchage de recettes...
C'est un véritable enjeu que de trouver les voies et les moyens d'assurer à la cinquième branche une trajectoire pluriannuelle à la fois solide et financée de façon crédible et durable, sans obérer d'autres postes de dépenses ou augmenter les prélèvements obligatoires. Ce n'est pas simple ; les concertations ouvertes autour du rapport Laroque devront être l'occasion de trouver ce type de réponses.
Pour lutter contre les déserts médicaux, le projet de loi de financement de la sécurité sociale acte le remboursement à 100 % des consultations en télémédecine. Nous espérons également bénéficier d'un certain nombre de mesures prises précédemment, comme l'élargissement du numerus clausus ou la reconduction de mesures qui existaient, notamment dans les ZRR.
Madame Jasmin, un protocole biologique a été annulé afin de permettre aux laboratoires de travailler plus facilement. Nous avons mis en place un dispositif de rémunération des tests, qui s'appuie sur un prix juste, et participé au financement des automates.
En ce qui concerne les établissements hospitaliers vétustes, vous avez insisté sur la nécessité d'accompagner les investissements outre-mer. La reprise de dette des hôpitaux prévue dans le cadre des accords du Ségur et les 6 milliards d'euros d'investissements prévus pour les hôpitaux et les Ehpad dans le cadre du plan de relance, consécutivement au Ségur, concerneront tous les territoires. Nous y veillerons.
Je ne puis qu'être en contradiction avec M. Henno : nous n'avons pas abandonné toute piste de régulation. La construction de l'Ondam pour 2021 intègre 4 milliards d'euros d'économies, par exemple en matière de pertinence et de qualité des soins de ville. L'Ondam est un outil perfectible, et la crise rend encore plus nécessaire le travail d'amélioration de cet outil.
L'augmentation de l'Ondam de 8 % est conjoncturelle et liée à la crise, mais elle va perdurer. En 2021, nous prévoyons 4,3 milliards d'euros pour faire face à la crise.
L'Ondam de 2021 est de 3,5 % à condition de mettre dans la base de référence les 10 milliards d'euros de dépenses supplémentaires liées à la crise en 2020. Si l'on tient uniquement compte des dépenses traditionnelles, l'Ondam s'élève à 6 %. Par conséquent, les engagements du Président de la République sont tenus.
La construction de l'Ondam à 6 % hors covid avec une évolution tendancielle autour de 2,4 % intègre les 4 milliards d'euros d'économies que j'ai évoqués. Il va falloir trouver d'autres pistes de réduction des dépenses ou de génération de recettes, mais il convient d'attendre la fin de certains travaux.
Sur le grand âge, il s'agit bien de construire une trajectoire pluriannuelle. Les concertations autour du rapport Laroque le permettront.
Sur la question des aides à domicile, nous allons ouvrir un certain nombre de pistes de travail. Les semaines à venir seront l'occasion pour le ministre des solidarités et la santé et pour la ministre déléguée en charge de l'autonomie d'apporter des réponses.
Je ne peux pas laisser dire que le Gouvernement abandonnerait le secteur de l'aide à domicile. Il s'agit d'un travail important à faire avec les départements. Si l'État peut accompagner les collectivités, celles-ci, dans le cadre de l'exercice de leurs compétences, ont des arbitrages à faire, notamment dans l'affectation et l'allocation des moyens dont elles disposent. On ne peut pas souhaiter l'autonomie lorsque les recettes sont en augmentation et considérer que, lorsqu'il y a une crise, y compris quand celle-ci affecte la structure de recettes des collectivités, l'autonomie n'aurait plus de sens et qu'il faudrait que l'État compense des recettes. Cela relève de l'autonomie de gestion, même si cela met parfois les élus locaux face à des choix cornéliens.
Mme Catherine Deroche , présidente. - Monsieur le ministre, je vous remercie.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
MM. Pierre Moscovici,
Premier président,
et Denis Morin, président de la
sixième chambre de la Cour des comptes
Réunie le jeudi 8 octobre 2020, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'audition de MM. Pierre Moscovici, Premier président, et Denis Morin, président de la sixième chambre de la Cour des comptes sur le rapport annuel de la Cour des comptes sur l'application des lois de financement de la sécurité sociale et sur l'enquête de la Cour des comptes sur les groupements hospitaliers de territoire.
Mme Catherine Deroche , présidente . - Mes chers collègues, nous poursuivons nos auditions sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2021. Nous accueillons ce matin MM. Pierre Moscovici, Premier président, et Denis Morin, président de la sixième chambre de la Cour des comptes. Ils sont accompagnés de Mme Michèle Pappalardo, rapporteure générale, et de M. Stéphane Seiller, rapporteur général du rapport sur l'application des lois de financement de la sécurité sociale (RALFSS).
Notre ordre du jour comporte deux manifestations de la mission d'assistance de la Cour des comptes au Parlement prévue par l'article 47-2 de la Constitution.
La première nous réunit chaque année à pareille époque pour la présentation du rapport sur l'application des lois de financement de la sécurité sociale. Cette année, cependant, ce rendez-vous prend un tour particulier compte tenu du caractère hors norme des déficits de la sécurité sociale, auxquels nous sommes pourtant accoutumés.
Nous devons la seconde à la mise en oeuvre de l'article L.O. 132-3-1 du code des juridictions financières, qui permet aux commissions des affaires sociales des deux assemblées de demander à la Cour des comptes de réaliser des enquêtes sur des sujets relevant du champ de la loi de financement de la sécurité sociale. En application de cet article, le président Milon avait demandé une enquête sur les groupements hospitaliers de territoire (GHT), avec deux interrogations principales. Il s'agissait d'examiner si, conformément à la loi, les GHT étaient bien fondés sur un projet de santé et s'ils contribuaient bien à une meilleure organisation de l'offre de soins sur les territoires sans que l'établissement support n'attraie les activités et les moyens au détriment des plus petits établissements.
Il se trouve que le RALFSS comprend également un chapitre consacré aux GHT et que la présentation de l'enquête sur les GHT constituera, en quelque sorte, une incise au sein d'une seule et même audition.
J'indique que cette audition fait l'objet d'une captation vidéo en vue de sa retransmission en direct sur le site du Sénat. Elle sera consultable en vidéo à la demande.
Je rappelle, à toutes fins utiles, que le port du masque est obligatoire tout au long de cette audition, y compris lors des prises de parole. Je vous remercie pour votre vigilance.
M. Pierre Moscovici, Premier président de la Cour des comptes . - Madame la présidente, permettez-moi de vous adresser mes plus sincères et chaleureuses félicitations pour votre élection à la tête de cette commission. Tous mes voeux de succès vous accompagnent dans l'exercice de cette éminente fonction. Je souhaite également féliciter M. le rapporteur général pour sa réélection.
Je suis extrêmement attaché, en tant que Premier président, aux liens qui unissent la Cour des comptes au Parlement. Ces liens sont pour moi absolument prioritaires. Vous pourrez toujours compter sur le soutien et la disponibilité de notre institution. L'audition d'aujourd'hui m'offre d'ailleurs l'occasion d'illustrer notre mission d'assistance au Parlement, puisque le rapport sur l'application des lois de financement de la sécurité sociale est établi dans ce cadre.
Ma présentation sera complétée par la communication relative aux groupements hospitaliers de territoire établie à la demande de votre commission. Je laisserai le président de la 6 e chambre, Denis Morin, vous en exposer le contenu. J'ai également à mes côtés Michèle Pappalardo, la rapporteure générale de la Cour, Stéphane Seiller, conseiller maître, qui est le rapporteur général du RALFSS, et Antoine Imberti, auditeur et rapporteur général adjoint. Je les remercie chaleureusement, ainsi que la vingtaine d'autres rapporteurs qui ont aussi contribué au RALFSS, pour leur implication.
Cette année, ce travail a été réalisé dans un contexte exceptionnel, celui de la crise sanitaire sans précédent que nous traversons depuis mars. Je précise toutefois que le rapport n'aborde pas la gestion de la crise en elle-même. La Cour aura l'occasion d'y revenir.
Nous sommes aujourd'hui dans un contexte économique difficile, dans lequel nos transferts sociaux ont joué et continuent à jouer un rôle essentiel pour amortir les conséquences de cette crise pour nos concitoyens, notamment en comparaison d'autres pays.
La situation actuelle est exceptionnelle, et l'impact de la crise sur la trajectoire des comptes de la sécurité sociale est tout à fait considérable. En 2020, le déséquilibre des comptes sociaux atteindra des niveaux historiques, avec un déficit du régime général et du Fonds de solidarité vieillesse s'élevant à 44,4 milliards d'euros. Il était, en comparaison, de 28 milliards d'euros en 2010 à la suite de la crise financière.
Cette situation a conduit l'été dernier à une nouvelle reprise de dette par la Caisse d'amortissement de la dette sociale (Cades). Cette reprise est inédite par son montant, qui s'élève à 136 milliards d'euros et a pour effet de prolonger l'existence de la Cades jusqu'en 2033. L'année 2020 est donc un exercice hors norme pour nos comptes sociaux.
Notre rapport cette année porte un message simple : si nous voulons sauvegarder notre système de sécurité sociale, nous devons reconstruire progressivement une nouvelle trajectoire de retour à l'équilibre des comptes sociaux. La sécurité sociale ne peut être durablement financée par l'emprunt, sauf à pénaliser les générations futures. Ce message n'est d'ailleurs que la déclinaison logique, dans le domaine de la sécurité sociale, de celui porté par la Cour en juin dernier dans son rapport sur la situation et les perspectives des finances publiques et de la position du Haut Conseil des finances publiques dans son dernier avis. La soutenabilité de la dette publique, qui comprend bien sûr la dette sociale, est un enjeu central.
Pour atteindre cet objectif, le contexte actuel de nos finances publiques ne nous laisse pas d'autre choix que d'agir sur la qualité et la sélectivité de la dépense sociale. La Cour formule en ce sens trois recommandations : d'abord, agir sur les ressorts structurels de la dépense de sécurité sociale, notamment dans le champ de l'assurance maladie, sans réduire la qualité de la prise en charge des patients ; ensuite, porter une attention plus grande aux publics défavorisés en ciblant mieux certaines prestations de solidarité et en prévenant les impacts, sur ces publics, des mesures générales de maîtrise de la dépense ; enfin, poursuivre les efforts pour améliorer la qualité et l'efficience de la gestion des organismes de sécurité sociale, afin d'offrir un meilleur service aux usagers à un meilleur coût.
Depuis les années 1990, à l'exception d'une brève période au tout début des années 2000, la sécurité sociale connaît une situation déficitaire. Avant la récession de 2009, son déficit s'élevait à 9 milliards d'euros. Au plus fort de la crise de 2010, il a atteint un niveau inédit de près de 30 milliards d'euros. Il a ensuite été réduit de manière continue, de sorte que l'équilibre a presque été atteint en 2018 et en 2019. Cette trajectoire de redressement s'est infléchie par la suite - la loi de financement de ma sécurité sociale pour 2020, votée à l'automne 2019, prévoyait un déficit de 5,4 milliards d'euros. La rupture de la tendance régulière de retour à l'équilibre des comptes sociaux est donc antérieure à la crise sanitaire, qui a par ailleurs profondément dégradé leurs perspectives.
En 2020, le déficit des comptes sociaux atteindrait un niveau inédit de 44,4 milliards d'euros. Ce montant historique résulte essentiellement d'un choc sur les principales recettes de la sécurité sociale lié aux conséquences du confinement, et dans une moindre mesure de dépenses supplémentaires.
Les recettes chuteraient de 27,3 milliards d'euros par rapport à la prévision pour 2020 de la dernière loi de financement de la sécurité sociale. La masse salariale du secteur privé diminuerait en effet de près de 8 % en 2020, contre une prévision de croissance de 2,8 % dans la LFSS 2020, ce qui entraînerait près de 22 milliards d'euros de pertes de recettes.
S'agissant ensuite des dépenses, elles sont pour la plupart directement liées à la crise sanitaire et provoquent une progression de l'objectif national des dépenses d'assurance maladie (Ondam) de 7,6 %, contre une prévision de 2,45 % dans la LFSS de 2020. Ce niveau est le plus élevé depuis la mise en place de l'Ondam en 1997. Selon la commission des comptes de la sécurité sociale, l'assurance maladie supporterait un surcroît de 15 milliards d'euros de dépenses du fait de la crise. Ces dépenses comprennent, par exemple, des dotations supplémentaires à Santé publique France, notamment pour l'achat de masques, et aux établissements hospitaliers et aux services médico-sociaux, mais aussi des dépenses exceptionnelles d'indemnisation d'arrêt de travail, de réalisation de tests ou de compensation des pertes d'activité des professions libérales. Ce surcroît de dépenses est compensé à hauteur de 4,5 milliards d'euros par une baisse très forte d'une part de l'activité des professionnels de ville et de la consommation courante de médicaments et de dispositifs médicaux.
Il reste que l'impact de la chute brutale des recettes et de l'augmentation des dépenses sur la dette sociale est massif. Au titre de la seule année 2020, la dette augmenterait en effet d'environ 30 milliards d'euros pour atteindre 145 milliards d'euros. Dans ce contexte, l'horizon d'extinction de la dette sociale a été reporté d'une décennie et demeure assez incertain. La décision de transfert de dette à la Cades a été prise sans visibilité précise sur la trajectoire financière de la sécurité sociale. Or la crise sanitaire pourrait avoir une empreinte durable sur les comptes sociaux.
Dans ce contexte d'incertitude élevée, nous pensons que la définition d'une nouvelle trajectoire de référence du produit intérieur brut (PIB) au travers d'une loi de programmation des finances publiques est indispensable. Distinguer le conjoncturel du structurel et l'exceptionnel de l'ordinaire est plus que jamais une nécessité pour la bonne gestion de nos finances publiques. Les dépenses de réponse à la crise sanitaire ne sont pas discutées - elles sont nécessaires -, mais les dépenses pérennes appellent un effort accru de sélectivité pour en améliorer la qualité et la pertinence. À défaut, elles risqueraient d'accentuer l'écart structurel entre le niveau des recettes et celui des dépenses à financer. De la même manière, il sera important que les mesures de régulation des dépenses annoncées en 2021 à hauteur de 3,5 milliards d'euros soient plus amplement documentées et fassent l'objet d'un suivi rigoureux dans leur mise en oeuvre.
Face à la hausse des dépenses, l'augmentation nette des recettes affectées au financement de la sécurité sociale apparaît peu envisageable. Les prélèvements obligatoires ont atteint en France 44,1 % du PIB en 2019. C'est un niveau plus élevé que chez nos principaux partenaires européens. Il n'apparaît pas davantage souhaitable, compte tenu de la trajectoire budgétaire dégradée de l'État, de l'amputer de certaines de ses recettes pour les affecter à la sécurité sociale ou de lui faire porter la charge de nouvelles dépenses.
Pour remettre les finances sociales sur la voie de l'équilibre structurel, nous n'avons donc pas d'autres options que de définir une nouvelle trajectoire de dépenses qui permettrait de maîtriser la hausse de notre dette sociale.
Le Parlement a arrêté l'été dernier le principe d'un désendettement de la sécurité sociale à hauteur des déficits cumulés sur la période 2020-2023, en limitant ce désendettement à 92 milliards d'euros. La Cour relève toutefois que la trajectoire de solde figurant au projet de loi de financement de la sécurité sociale pour 2021 conduirait à ce qu'apparaisse un nouvel endettement cumulé de l'ordre de 29 milliards d'euros à la fin de l'année 2023 et de près de 50 milliards d'euros à la fin de l'année 2024. Or le financement permanent de la sécurité sociale par la dette n'est pas souhaitable.
Il faut donc identifier les leviers qui permettent de remettre les comptes de la sécurité sociale sur la voie de l'équilibre en agissant sur la qualité de la dépense. Nous avons étudié les résultats obtenus ces dernières années dans la maîtrise de leurs dépenses par les différentes branches. Ils sont globalement positifs, mais ils ne sont pas suffisants et, surtout, ils diffèrent beaucoup entre branches.
En ce qui concerne la branche famille, la maîtrise des dépenses a été facilitée par l'inflexion de la natalité depuis 2014, mais aussi par des mesures reposant sur des choix clairs, qui ont visé à aider en priorité les familles les moins favorisées. Les pouvoirs publics ont donc visé un double objectif de rigueur et d'équité.
Le système des retraites a, de son côté, connu entre 1993 et 2014 cinq réformes d'ampleur touchant les régimes de base. En plus des hausses de cotisations, ces réformes ont agi sur l'âge de départ à la retraite, sur la durée de cotisation et sur le niveau des pensions. Elles ne suffisent pas à assurer à l'horizon de la fin de la décennie l'équilibre du système, mais elles ont ramené l'évolution des dépenses à un rythme proche de celui du PIB.
Enfin, les dépenses d'assurance maladie ont vu leur progression significativement ralentie. L'Ondam rapporté au PIB a été stabilisé à champ constant autour de 8,3 % ces dernières années et son respect, avant la crise sanitaire, était assuré depuis 2010. La progression de l'Ondam depuis 2016 a toutefois été desserrée au-delà de l'objectif de 2,3 % pourtant prévu par la loi de programmation des finances publiques 2018-2022. Après un premier relèvement en 2019 au titre de la stratégie « Ma santé 2022 », la crise des urgences puis la crise hospitalière ont conduit en 2020, avant l'épidémie, à fixer un taux de 2,45 %. Le PLFSS pour 2021 entérine une révision majeure de progression de l'Ondam pour 2020, qui est portée à 7,6 %.
Pour la Cour, ces évolutions soulignent les limites de la maîtrise des dépenses de santé reposant seulement sur l'Ondam. Ce dernier reste bien sûr indispensable, mais ce pilotage ne peut suffire à organiser une maîtrise durable des dépenses de santé. En clair, la contrainte financière seule, sans rénovation du système, ne suffit pas.
Le retour sur un chemin d'équilibre de l'assurance maladie nécessite donc des actions structurelles. La Cour a déjà fourni un certain nombre de pistes par le passé. Elle développe trois grandes illustrations cette année.
L'une concerne les groupements hospitaliers de territoire (GHT), sujet sur lequel vous aviez sollicité notre assistance. Je vais céder la parole à Denis Morin pour qu'il vous présente les conclusions du rapport réalisé par la Cour à la demande de votre commission.
M. Denis Morin, président de la sixième chambre de la Cour des comptes. - Nous avons examiné 129 GHT et conduit un dialogue avec environ 500 professionnels de santé, élus et usagers dans 13 GHT regroupant 77 établissements. Nous avons donc mené un travail approfondi.
Pour aller droit au but, je pourrais vous répondre, madame la présidente, que si les GHT se sont bien mis en place, ils n'ont pas eu d'impact sur l'offre de soins.
Le premier constat porte sur l'hétérogénéité des GHT. Un premier clivage majeur tient au fait que 28 des 136 GHT sont adossés à un centre hospitalier universitaire (CHU), ce qui présente des avantages en termes de démographie médicale et de disponibilité des professionnels de santé, alors que d'autres sont structurés autour d'un établissement support particulièrement fragile. Si le dialogue que les agences régionales de santé (ARS) ont noué avec les élus a permis de tenir compte des souhaits de ces derniers, dans des départements tels que l'Yonne, la Seine-et-Marne ou la Manche, certains GHT n'offrent pas la qualité de prise en charge que nos concitoyens sont en droit d'attendre et ne contribuent pas à la correction des inégalités de santé, notamment par la prise en charge en moins de trente minutes d'un certain nombre d'accidents de santé tels que les AVC ou les problèmes cardio-vasculaires. Ainsi, 38 GHT ne disposent d'aucun plateau d'angioplastie ; 24 n'ont pas d'unité neuro-vasculaire (UNV) alors que ces unités sont au nombre de 140 sur le territoire national ; 46 % des GHT ne disposent pas de service d'hospitalisation à domicile ; 21 % n'ont pas de service de psychiatrie et 10 % ne disposent pas d'une offre en obstétrique. Ces fortes hétérogénéités devront être corrigées dans les prochaines années par l'approfondissement du dialogue entre les ARS et les élus.
Le deuxième constat porte sur la gouvernance complexe des GHT, l'absence de personnalité morale étant source de grandes difficultés de fonctionnement. De fait, les GHT les plus intégrés sont ceux qui ont le mieux fonctionné durant la crise sanitaire.
Nous avons enfin constaté que la mise en place des GHT n'avait pas eu d'effet majeur en matière de coopération hospitalière. Nous avons réalisé une comparaison de l'offre entre 2014 et 2018-2019 sur un échantillon de GHT : si l'on observe dans quelques cas un phénomène de concentration au sein de l'établissement support, on constate aussi, étonnamment, de nombreux déports d'activité vers des établissements périphériques, qui rencontrent pourtant toujours les mêmes difficultés, en particulier de disponibilité des professionnels de santé.
Nous avons noté peu de créations de pôles interétablissements - moins de 5 % des GHT sont concernés -, ainsi qu'une stabilisation du nombre de salles d'intervention chirurgicale. Quatre ans après la loi santé, l'offre de santé n'a pas été substantiellement modifiée.
Un certain nombre de sujets méritent une réflexion approfondie. Quel rôle les GHT pourraient-ils jouer dans le domaine du transport sanitaire ? Quid du régime des autorisations ? Une réflexion sur la réforme des autorisations est en cours depuis une dizaine d'années ; il serait bon qu'elle aboutisse. Par ailleurs, comment s'assurer de la disponibilité des personnels médicaux et non médicaux sur l'ensemble d'un territoire donné ? Les GHT pourraient jouer un rôle d'hôpital hors les murs.
Nous observons que les GHT les plus efficaces sont les plus intégrés, et c'est pourquoi nous plaidons pour des directions communes d'établissements au sein des GHT. J'ai pu constater qu'en région Rhône-Alpes ce mode d'organisation permet des mutualisations. Pourtant, le rapport fait état d'une régression en la matière.
Pour conclure, je dirai qu'il en va un peu de la coopération hospitalière comme de l'intercommunalité - ce sont du moins deux sujets aussi difficiles.
M. Pierre Moscovici, Premier président de la Cour des comptes . - Je vais poursuivre sur le contenu du RALFSS, dans lequel nous développons, outre les GHT, deux autres illustrations de l'action à mener pour agir sur les ressorts structurels de la dépense de santé.
La première concerne la simplification du système de financement des activités hospitalières, notamment les dotations dites « pour missions d'intérêt général et d'aides à la contractualisation » (Migac) et les fonds d'intervention régionaux (FIR) dont disposent les ARS pour financer des actions de santé publique d'intérêt régional.
Ces deux sources de financement représentaient en 2019 un total de près de 11 milliards d'euros, avec des chevauchements entre enveloppes financières et un empilement croissant de lignes budgétaires. La simplification de ces dispositifs et une répartition plus claire des responsabilités dans leur attribution entre l'administration centrale et les ARS sont à nos yeux indispensables.
La deuxième illustration sur laquelle nous avons travaillé a trait aux dispositifs médicaux. Ces derniers regroupent un vaste ensemble de produits et de services, allant du simple pansement au dispositif implantable de haute technologie. Ils sont utilisés dans le traitement d'un nombre croissant de maladies, avec une dépense correspondante évaluée à 15 milliards d'euros, qui progresse d'environ 4 % chaque année. Jusqu'à présent, les mesures de maîtrise ont principalement porté sur les prix de ces dispositifs. Il faut désormais, selon nous, agir en parallèle sur la pertinence de la prescription, sur l'optimisation des achats par les établissements de santé et sur la lutte contre les abus et les fraudes, en inscrivant ces actions dans un cadre pluriannuel.
Nous pensons qu'il est essentiel, dans la mise en oeuvre de ce type de mesures, de respecter une exigence de solidarité. Ce point est fondamental, car ces efforts doivent être adaptés à la situation de chacun, en particulier à celle de nos concitoyens défavorisés. Plusieurs chapitres du rapport illustrent ainsi la nécessité de mieux cibler certaines prestations de solidarité.
J'ai cité les choix faits dans la gestion des prestations familiales, qui ont été particulièrement clairs en faveur des familles défavorisées. Le montant du complément familial a par exemple augmenté de 39 % depuis 2013, avec une majoration supplémentaire pour les familles nombreuses les plus modestes.
En matière de retraites, plusieurs dispositions ont atténué les effets des réformes successives pour les faibles pensions, comme la majoration du minimum contributif au titre des trimestres cotisés en 2004 ou la mise en place, à partir de 2010, de mesures en faveur des carrières longues. Mais des mesures telles que l'indexation des salaires sur les prix utilisée pour le calcul de la retraite favorisent les assurés à carrière pleine et ascendante et peuvent pénaliser ceux ayant subi des périodes de chômage ou touché des salaires plus faibles.
Le calcul des pensions de retraite comporte cependant des dispositifs de minima, particulièrement importants pour nos concitoyens qui perçoivent une très petite retraite. Ces dispositifs interviennent en amont du minimum vieillesse et concernent aujourd'hui environ un nouveau retraité sur cinq. La majoration de pension qu'ils entraînent représente en moyenne 130 euros par mois. Ces minima représentaient au total 8,7 milliards d'euros de versements en 2018.
Nous avons toutefois observé que la finalité de ce dispositif avait évolué et devait faire l'objet d'une clarification. Conçu historiquement pour augmenter la retraite de salariés ayant accompli une carrière complète, le minimum contributif du régime général profite aujourd'hui principalement à des personnes ayant effectué des carrières à temps partiel ou incomplètes.
Enfin, la Cour a relevé la complexité des dispositifs de minima existants, qui conduit à ce que près d'un demi-million de personnes ayant pris leur retraite voient leur dossier rester durablement en attente de règlement définitif. Nous préconisons donc de procéder, dans les meilleurs délais, aux différentes harmonisations qui permettront de garantir à l'ensemble des bénéficiaires la perception définitive des montants qui leur sont dus.
L'exigence de solidarité implique aussi, du côté de la branche famille, d'accroître l'efficacité des dépenses d'action sociale. Au côté des prestations familiales, les CAF apportent en effet un soutien financier et technique au développement de services et d'équipements destinés aux familles, notamment des crèches et des centres de loisirs. Ce soutien est fondamental.
La branche famille n'a cependant pu atteindre l'objectif fixé de création de 100 000 places en crèche, le taux de réalisation étant de 63 % seulement. Par ailleurs, les inégalités territoriales persistent, faute notamment d'évaluation suffisamment fine des besoins. Au vu de l'importance des financements publics mobilisés - 5,8 milliards d'euros en 2019, soit 1 milliard d'euros de plus qu'en 2012 -, nous recommandons d'apporter à ces dispositifs les améliorations indispensables pour offrir aux familles un service de qualité sur l'ensemble du territoire.
Enfin, il faut faire progresser la qualité et l'efficience de la gestion des organismes de sécurité sociale. Il faut d'abord réduire le nombre et le montant des erreurs affectant le versement des prestations sociales. Dans le cadre de ses travaux de certification des branches du régime général, la Cour examine chaque année le degré de conformité des prestations versées aux règles de droit applicables.
Pour l'exercice 2019, ces travaux font état d'un montant d'erreurs à caractère définitif d'au moins 5 milliards d'euros toutes branches confondues. Ces erreurs peuvent être au détriment des finances sociales, comme c'est le cas par exemple pour 90 % de celles qui affectent les prises en charge de frais de santé. Mais elles peuvent aussi être au détriment des bénéficiaires des prestations, comme pour les deux tiers des erreurs qui affectent le versement des retraites. Ces anomalies résultent soit des données déclarées par les bénéficiaires, soit des opérations de gestion des caisses de sécurité sociale elles-mêmes.
Notons que la fréquence et la portée financière des erreurs sont en nette augmentation ces dernières années. Par exemple, la portée financière des erreurs liées aux données déclarées pour les prestations de la branche famille a atteint 3,4 milliards d'euros en 2018, contre 2 milliards d'euros en 2014.
La Cour recommande donc d'accroître l'automatisation des processus de gestion et de dématérialiser les déclarations. Il faut aussi fermer les possibilités systémiques de fraude et renforcer les actions de contrôle a posteriori.
Notre rapport évoque enfin, en présentant différentes recommandations à l'appui, la nécessité d'adapter l'organisation des branches du régime général et de moderniser la gestion du recouvrement social par le réseau des unions de recouvrement des cotisations de sécurité sociale et d'allocations familiales (Urssaf).
Face à la crise sanitaire, la priorité a été donnée au soutien de notre système de santé. C'était légitime. Mais il est impératif de remettre rapidement la sécurité sociale sur un chemin d'équilibre financier durable pour assurer la soutenabilité de la dette sociale, dès que les circonstances le permettront, et éviter de pénaliser les générations futures. La Cour n'a pas proposé de « tailler » dans les dépenses sociales, mais elle souhaite qu'à moyen terme la dette publique soit soutenable. Des adaptations en profondeur seront nécessaires pour atteindre cet objectif. Plus elles seront différées, plus elles seront difficiles à mettre en oeuvre.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Je remercie M. le premier président et M. le président de chambre pour leurs exposés, fort instructifs comme toujours.
Au-delà de la forte dégradation des comptes de la sécurité sociale cette année, la trajectoire financière à l'horizon de 2024 m'inspire de vives inquiétudes. La stabilisation du déficit à hauteur de 20 milliards d'euros environ vous paraît-elle réaliste compte tenu des hypothèses de croissance, mais aussi de l'adoption, au début de l'année prochaine, de la loi relative à l'autonomie ? La Cour croit-elle possible d'éteindre la dette sociale, qui risque de continuer à croître jusqu'en 2033 ?
Les recommandations formulées dans votre rapport en matière de maîtrise de la dépense sociale ne me paraissent pas suffisantes pour équilibrer les comptes à l'avenir. Pouvez-vous préciser les domaines, les montants sur lesquels on pourrait agir rapidement et efficacement ? Si vous considérez qu'un retour à une progression de l'Ondam de 2,3 % à compter de 2023 sur la base des dépenses de 2022 est excessif, sur quelles dépenses faudrait-il se pencher en priorité ?
S'agissant des fraudes, en nette augmentation ces dernières années, votre rapport mentionne le chiffre de 5 milliards d'euros - indépendamment des fraudes aux cotisations, que l'Acoss évalue entre 6 milliards et 8 milliards d'euros. Dans le cadre de l'examen du projet de loi de financement de la sécurité sociale pour 2021, notre commission relaiera les propositions formulées dans votre rapport sur le sujet. En particulier, vous avez appelé chaque organisme à se doter de moyens d'évaluation de la fraude. Je regrette néanmoins que vous n'ayez pas pu estimer cette fraude, parce que les fantasmes croissent et embellissent... Certains parlent de 40 milliards, voire 50 milliards d'euros ! Il est urgent qu'un organisme comme le vôtre s'efforce d'approcher la réalité des erreurs et des fraudes ; nous allons nous y employer aussi, avec nos moyens. La Cour est-elle prête à certifier annuellement les montants que publieront les organismes, pour assurer la véracité des chiffres ?
M. Pierre Moscovici, Premier président de la Cour des comptes . - Dans le temps qui lui était imparti avant la publication du rapport sur l'application de la loi de financement de la sécurité sociale, la Cour n'a pas pu examiner la cohérence entre les hypothèses macroéconomiques du Gouvernement et la trajectoire pluriannuelle de la sécurité sociale à l'horizon de 2024, présentée à l'annexe B du projet de loi de financement de la sécurité sociale pour 2021. La trajectoire prévue repose sur l'hypothèse d'une évolution tendancielle des dépenses consacrées à l'autonomie de 2,4 % par an, sans prendre en compte les dépenses nouvelles qui pourraient être décidées dans le cadre d'une prochaine loi sur le grand âge.
S'agissant de la dette sociale, la Cour indique, dans le chapitre I er du RALFSS, que les déficits prévus par le PLFSS pour 2021 dépasseront de près de 50 milliards d'euros, à l'horizon de 2024, les montants de dette repris par la Cades prévus par la loi du 7 avril 2020.
Vous me demandez si tout cela me paraît réaliste. Réaliste, oui, même si ce n'est peut-être pas complet. Mais raisonnable, pas forcément...
En ce qui concerne la maîtrise de la dépense sociale, je rappelle qu'il ne nous appartient pas de déterminer le niveau de dépenses que la collectivité doit consacrer à la santé ; ce choix relève du Gouvernement et du Parlement. Notre rôle est de vérifier que les dépenses sont pertinentes, efficaces et efficientes.
La norme d'évolution des dépenses d'assurance maladie est fixée par la loi de programmation des finances publiques. Ainsi, pour la période 2018-2022, le taux de progression de l'Ondam a été fixé à 2,3 %. Le contexte économique résultant de la crise sanitaire rend cette loi caduque - d'ailleurs, le Gouvernement ne le conteste pas. Le Haut Conseil des finances publiques recommande de préparer une nouvelle loi de programmation, qui serait débattue, si la situation sanitaire le permet, dès le printemps prochain. Cela me paraît en effet indispensable. C'est dans ce cadre que le taux de référence de l'Ondam aura à être fixé.
Pour le reste, nous connaissons les multiples gisements d'efficience que recèle le secteur de la santé. Un programme annuel d'économies de 3,5 milliards à 4 milliards d'euros est prévu ; c'est encore ce que le Gouvernement prévoit pour l'année prochaine. La crise passée, ce programme devra être redéfini. Nous avons tracé des pistes à cet égard dans nos RALFSS successifs.
Bien sûr, la Cour se penchera attentivement sur les estimations de la fraude qu'établiront la Cnam et la Cnav ; elle est tout à fait disposée à échanger avec ces dernières sur les méthodes qui pourraient être employées. Par ailleurs, elle examinera dès l'année prochaine les suites données par le ministère des solidarités et de la santé et les organismes de sécurité sociale à la communication qu'elle vous a adressée sur la fraude aux prestations. Nous avons notamment proposé d'estimer la fraude par redressement statistique des résultats des contrôlés, ciblés en fonction de certains critères.
Dès avant cette communication, la Cour entretenait un dialogue régulier avec la Cnaf sur l'estimation du montant de la fraude. Comme vous le savez, la branche famille est aujourd'hui la seule à établir chaque année une estimation.
J'ai bien noté votre frustration, monsieur le rapporteur général. Du fait de cette limite, que nous avons subie, notre rapport n'a pas servi autant que nécessaire de garde-fous aux surenchères et aux fantasmes. On a même avancé le chiffre de 50 milliards d'euros ! Il faut, à un moment donné, couper la tête à ce canard...
Nous sommes disposés à reprendre ce travail, quitte à prendre quelques risques et, peut-être, à être approximatifs - seul un travail partagé avec le ministère permettrait d'être parfaitement rigoureux. Je m'avance un peu, mais je suis sûr que notre sixième chambre a les moyens de travailler sur une estimation, pour éclairer le débat et prévenir les fantasmes.
Enfin, la Cour s'impliquera dans le suivi des recommandations du rapport, notamment à travers ses travaux de certification. Nos concitoyens sont, à juste titre, extrêmement attentifs à ces questions.
Le très vif intérêt qu'a rencontré ce rapport me conduit à vous remercier d'avoir suscité cette réflexion : elle montre à quel point les relations entre la Cour et le Parlement sont fructueuses pour le débat citoyen.
Mme Corinne Imbert , rapporteure pour la branche maladie . - L'étude de la Cour des comptes sur les dépenses d'assurance maladie entre 2010 et 2019 met en évidence, à l'instar d'un récent rapport de nos collègues Catherine Deroche et René-Paul Savary sur l'Ondam, que la régulation annuelle n'est pas suffisante pour un pilotage stratégique de la dépense de santé.
Comment envisagez-vous la décomposition de l'Ondam en sous-objectifs ? Ce principe vous paraît-il satisfaisant, à l'heure où la notion de parcours de santé devient très importante et compte tenu des enjeux de décloisonnement médecine de ville/hôpital ? De quelle manière la nouvelle programmation pluriannuelle que vous préconisez pourrait-elle dépasser cette approche ?
S'agissant du fonds d'intervention régional, la Cour a mis en évidence des disparités historiques dans la répartition des dotations, ainsi qu'une logique peu redistributive. Faudrait-il engager un rééquilibrage territorial plus volontariste, et si oui de quelle manière ? Sous réserve de la plus grande transparence que vous appelez de vos voeux, un renforcement substantiel de ce fonds vous paraît-il souhaitable pour accroître les marges de manoeuvre dans les territoires ?
La Cour plaide pour une exploitation plus intensive des multiples gisements d'efficience dans notre système de soins. De ce point de vue, quels enseignements tirez-vous de la gestion de la crise sanitaire actuelle ?
M. Pierre Moscovici, Premier président de la Cour des comptes . - Madame la rapporteure, la Cour partage votre préoccupation en ce qui concerne les entraves au déploiement de la logique du parcours de santé.
Au-delà de l'Ondam, qui est avant tout un instrument de dialogue démocratique, ce sont les mécanismes de financement des soins individuels qui posent problème. Aujourd'hui, ils sont essentiellement fondés sur la rémunération séparée des actes des différents intervenants de la chaîne de soins. La réponse est d'abord dans la mise en oeuvre des différentes réformes permettant de passer d'une rémunération fondée sur la seule activité à une rémunération fondée sur le suivi des patients.
Les travaux que nous menons sur la prévention ou la qualité des soins pourront donner lieu à une publication l'année prochaine.
En ce qui concerne la programmation pluriannuelle, la problématique que nous signalons tient au caractère très limité des éléments dont dispose le Parlement pour suivre dans la durée l'incidence des différentes réformes. Limitées, les informations figurant à l'annexe 7 du PLFSS sont en outre annuelles, alors que la pertinence de l'action sur les déterminants des politiques de santé ne peut être analysée que dans une perspective pluriannuelle.
S'agissant du fonds d'intervention régional, nous avons relevé, en effet, des écarts très importants entre les dotations par habitant : moins de 721 euros en Bretagne, dans les Pays-de-Loire et les Hauts-de-France, plus de 1 247 euros en Île-de-France et dans les départements d'outre-mer ! Il convient de mieux prendre en compte ces disparités. Alors qu'une part importante des crédits délégués aux agences régionales de santé dans le cadre des missions d'intérêt général et d'aide à la contractualisation est fléchée, nous recommandons d'accroître les marges de manoeuvre de ces agences, mieux placées que les administrations centrales pour apprécier les besoins dans les territoires. Pour cela, les enveloppes d'aide à la contractualisation pourraient être basculées dans le fonds d'intervention régional. Ce qui suppose que chaque agence se mette en état de bien piloter un volume de concours plus important.
Les travaux d'instruction consolidés et résumés dans ce rapport ne portent pas sur l'année 2020 : ils ne concernent donc pas la gestion de la crise sanitaire. En parlant de gisements d'efficience, nous voulons dire que, une fois la crise passée, notre système de santé se trouvera confronté aux mêmes problèmes qu'auparavant. Ces gisements, la Cour et bien d'autres acteurs les ont identifiés depuis longtemps. Entre autres mesures nécessaires, nous préconisons de réduire le coût des produits sanitaires, notamment en agissant sur les prix des produits les plus anciens, de réduire les surcoûts de dialyse, de responsabiliser davantage les assurés et les médecins prescripteurs d'arrêts de travail, de rationaliser l'organisation des transports sanitaires et d'accélérer la coopération hospitalière autour des groupements hospitaliers de territoire.
La crise sanitaire n'efface pas les problèmes antérieurs : au contraire, elle les aggrave plutôt...
Mme Catherine Deroche , présidente . - Avec Véronique Guillotin et Yves Daudigny, j'ai travaillé sur l'accès précoce aux médicaments innovants. De fait, la place de l'innovation dans les projections est une question importante. Or le caractère annuel du budget ne permet pas toujours d'anticiper les coûts d'innovation. Avez-vous travaillé sur l'anticipation de ces coûts, par exemple en oncologie ?
M. Denis Morin, président de la sixième chambre de la Cour des comptes . - Nous ne nous sommes pas encore penchés sur ce sujet, mais le Haut Conseil pour l'avenir de l'assurance maladie y travaille. Nous aurons sûrement l'occasion de contribuer à cette réflexion.
Au demeurant, l'inclusion du dernier traitement innovant - un traitement contre l'hépatite C - dans la mécanique d'ensemble de l'Ondam et de la régulation du système de médicaments n'a pas posé problème. Les difficultés seront probablement plus grandes pour d'autres types de traitements innovants, extrêmement coûteux. Mais, en principe, l'État est outillé pour aborder ces sujets, notamment avec le Comité économique des produits de santé et les dispositifs liés à la liste en sus.
Reste que, au-delà des seuls médicaments, nous serons sûrement amenés à intervenir sur l'innovation en santé, qui est une question fondamentale.
M. René-Paul Savary , rapporteur pour la branche vieillesse . - Grâce aux différentes réformes, les retraites représentaient environ 13,8 % du PIB, mais une dégradation va intervenir. Que préconisez-vous pour corriger la trajectoire ?
Hier soir, Olivier Véran nous a dit : ne prenons surtout aucune mesure, cela risquerait d'entrer en contradiction avec le plan de relance... Bref, on assume de laisser dériver les comptes sociaux.
En matière de minima sociaux, les disparités sont grandes entre les régimes : comment réaliser enfin l'harmonisation dont on parle depuis 2012 ?
Par ailleurs, certains retraités ne font pas appel aux dispositifs existants faute de les connaître. Comment améliorer leur information ?
M. Pierre Moscovici, Premier président de la Cour des comptes . - Il ne me paraît pas illogique de distinguer le temps de la réponse à la crise sanitaire, économique et sociale et le temps du retour à une trajectoire d'équilibre financier soutenable. Mais ce second temps doit venir. C'est aussi l'enjeu du débat démocratique auquel nous appelons sur une loi de programmation des finances publiques qui trace de nouvelles perspectives, à la fois réalistes et raisonnables. S'agissant du calendrier, l'intensité et la durée de la crise actuelle seront des données cruciales.
En août dernier, le Conseil d'orientation des retraites a été saisi par le Premier ministre pour évaluer la situation financière du système de retraites à l'horizon de 2030. Le résultat de cette projection, rendu public dans les prochains jours, distinguera le déficit conjoncturel lié à la crise du déficit structurel, qu'il conviendra de réduire.
Il n'appartient pas à la Cour de recommander à ce stade l'utilisation de tel ou tel levier, mais nous avons analysé les effets relatifs des différents leviers, en soulignant l'importance des règles d'indexation. L'année dernière, nous avions fait observer que les dispositifs de départ anticipé pouvaient être resserrés sans que l'équité d'ensemble en pâtisse. Cette année, nous soulignons que les efforts ont été plutôt mal répartis : malgré certains dispositifs spécifiques - carrières longues, pénibilité, par exemple -, les salariés les moins bien payés et les personnes hors de l'emploi ont le plus subi les mesures générales d'âge ou de durée de cotisation. Il faudra en tenir compte pour l'avenir, afin que l'effort soit solidaire et équitable.
S'agissant des disparités entre régimes, il m'est très difficile de vous apporter la réponse que vous souhaitez : la Cour n'a pas l'habitude de commenter les réformes en cours de discussion, et je pense que c'est sage.
Toutefois, dans une communication sur les régimes spéciaux adressée à l'Assemblée nationale en juillet 2019, nous avons souligné que, quelles que soient les options retenues, elles devraient répondre à trois objectifs : accélérer l'alignement avec les règles de la fonction publique, elles-mêmes appelées à se rapprocher du régime général ; accroître la transparence des financements ; améliorer l'efficience de la gestion des caisses de retraite.
En 2016, dans son rapport sur la retraite des fonctionnaires, la Cour a également mis en avant différents leviers d'évolution, de manière particulièrement détaillée.
Cette année, sur le sujet, plus circonscrit, des minima de pension, nous soulignons que la règle d'écrêtement applicable au minimum des fonctionnaires n'est pas appliquée, pour, semble-t-il, des raisons informatiques. Cette rupture d'égalité doit être rapidement corrigée.
Sans nous prononcer sur la nature de ce système et le calendrier de sa mise en place, nous pensons qu'un système universel est de nature à corriger certaines disparités que nous constatons en matière de minima. Faute d'un tel système, il faut procéder rapidement aux harmonisations nécessaires.
S'agissant enfin de l'information des assurés, nos préoccupations se rejoignent parfaitement. Il s'agit d'assurer l'accès effectif de nos concitoyens à leurs droits sociaux.
Mme Élisabeth Doineau , rapporteure pour la branche famille . - Nous nous posons tous de nombreuses questions sur les groupements hospitaliers de territoire, qui nous concernent tous. Il est décevant que, dès le début, les établissements privés n'aient pas été présents à la table des discussions au même titre que les établissements publics. La crise sanitaire a montré que la coopération entre les deux secteurs est indispensable.
Mais mon rôle est de vous interroger sur la branche famille... À cet égard, vous constatez que l'objectif de correction des inégalités territoriales dans le développement des modes de garde n'a pas été atteint. Vous observez que la prestation de service unique des CAF, qui soutient financièrement les crèches, ne joue plus un effet de levier majeur pour la création d'équipements ou de places, les créations de places étant largement liées à l'implication des collectivités territoriales et du secteur privé.
J'ai souvent souligné que l'excès de normes met en difficulté les collectivités territoriales pour s'associer pleinement à la création de nouvelles places de crèche.
La COG 2018-2022 fixe de nouveau l'objectif d'égal accès aux modes de garde. À cette fin, la Cnaf a mis en place des bonus mixité sociale et inclusion handicap. Avez-vous évalué le déploiement de ces dispositifs ? Sont-ils de bons leviers pour améliorer l'efficacité du soutien aux crèches ? Comment mieux évaluer l'efficience des mesures de soutien ?
Par ailleurs, la régulation de l'offre d'accueil du jeune enfant sur le territoire est insuffisante. De ce fait, à certains endroits, des risques existent de concurrence entre structures.
Le reste à charge pour les familles varie selon que la crèche est financée par la prestation de service unique ou par la prestation d'accueil du jeune enfant, deux prestations qui restent peu et mal appréhendées par le grand public. Le dispositif gagnerait à être simplifié.
Vous proposez de mieux coordonner l'installation des structures d'accueil sur les territoires, mais comment cela pourrait-il s'organiser ?
Selon vous, faudrait-il unifier les modes de financement des places par la branche famille, quel que soit le type de structure ?
M. Pierre Moscovici, Premier président de la Cour des comptes . - S'agissant des GHT, ce n'est déjà pas simple avec le secteur public... Mais, en logique, votre remarque est pertinente.
L'action sociale en faveur des familles vise à intégrer la baisse de la natalité, à mieux cerner les besoins des ménages dans les territoires et à améliorer la contractualisation entre les acteurs ainsi que l'articulation des prestations légales et extralégales. Nous n'avons pas encore évalué les dernières réformes menées à la Cnaf.
En ce qui concerne l'accueil des jeunes enfants, la récente rénovation du financement tend à encourager la création de places et à réduire les écarts de financement entre crèches. Il est encore trop tôt pour connaître tous les effets de cette évolution nécessaire en matière de création de places.
Le contrat enfance-jeunesse était un outil vieillissant, source d'une très forte hétérogénéité de financement. Son remplacement par les nouvelles conventions territoriales globales entre la CAF et les collectivités territoriales partenaires s'accompagne d'un bonus territoire, destiné notamment à réduire les écarts de financement entre crèches et à soutenir les collectivités territoriales les moins riches. Une crèche pourra être financée par ce bonus, en complément de la PSU, de même que par les bonus mixité sociale et inclusion handicap, si les conditions sont remplies.
Un forfait pour le développement des nouvelles offres de service est également prévu.
M. Alain Milon . - Je remercie la Cour des comptes pour l'ensemble des rapports qui nous ont été fournis au cours des six années que je viens de passer à la présidence de notre commission.
Redevenu commissaire de base, je me sens beaucoup plus libre de mon expression...
Le constat dressé par M. Morin sur les GHT est particulièrement intéressant. La plupart sont donc construits autour d'établissements supports que vous dites fragiles. S'ils sont fragiles, c'est probablement la conséquence de l'hyperadministration mise en place durant des années, ainsi que de l'orthodoxie financière qui a conduit les hôpitaux à moins dépenser et à privilégier les activités rentables.
Cette orthodoxie a mis en danger l'existence même des hôpitaux, comme on le voit aujourd'hui. L'urgence sanitaire a bon dos ! En réalité, elle n'est que le reflet de l'insuffisance de l'offre publique de soins, consécutive aux restrictions de plus en plus fortes imposées depuis des décennies.
Les missions principales des GHT sont l'efficacité de l'offre de soins et la rationalisation des modes de gestion, mais vous constatez que ces structures n'apportent pas une réponse suffisante à la question de l'égal accès aux soins sur les territoires et n'ont pas d'impact significatif sur l'offre et la consommation de soins. Bref, ils ne permettent pas de mener à terme l'organisation territoriale de l'offre publique de soins.
La bonne gestion des finances publiques ne consiste-t-elle qu'à contrôler les dépenses ? Ne faut-il pas, tout en contrôlant les actes redondants et la fraude, trouver des recettes supplémentaires pour permettre à l'ensemble de la population d'accéder à tous les soins, y compris les soins innovants ?
Je ne suis pas sûr que mes remarques emportent l'adhésion de tous mes collègues...
Mme Laurence Cohen . - De certains, si !
M. Alain Milon . - En tout cas, pour que notre système reste l'un des meilleurs au monde, les restrictions dans les dépenses ne suffiront pas : il faudra trouver des recettes nouvelles.
Votre enquête conclut à une absence de concentration excessive de l'activité des GHT au profit des établissements supports ; vous dites même que les GHT exercent une force centrifuge. Au moment de la mise en place des GHT, pensez-vous que des stratégies de contournement de ces activités destinées à rester dans l'établissement support ont été mises en oeuvre ? Par ailleurs, vous déplorez que le modèle d'intégration proposé par le GHT perpétue le cloisonnement de l'offre de soins et proposez, en plus des GHT et des GCS, une forme supplémentaire de groupement. Ne serait-il pas plus utile de créer une seule catégorie de groupement intégrant l'offre privée et l'offre de médecine de ville ?
Mme Catherine Deroche , présidente . - Quel lien pourrait être établi entre les GHT, dont le rôle est essentiellement de mutualiser les moyens des structures publiques, les CPTS, qui incluent la médecine de ville, et les établissements privés, dans le but de réguler l'offre de soins au niveau territorial ?
M. Pierre Moscovici, Premier président de la Cour des comptes . - Monsieur Milon, la liberté fondée sur l'expérience autorise une parole redoutable, mais précieuse...
Nous entrons dans une période nouvelle qui implique un changement de paradigme. À la suite de la crise financière de 2008, les règles ont été durcies ; or le régime de finances publiques que nous allons connaître n'aura rien à voir avec ce que nous avons connu jusqu'alors. Nous ne retrouverons pas, au moins avant plusieurs années, un niveau de dette publique et un niveau de déficit comparables à ce qu'ils étaient avant la crise. Le projet de loi de finances pour 2021 prévoit un taux de déficit de 5,7 % ! Pour faire face à la crise, des dépenses massives ont été engagées, au niveau national et au niveau européen. Dans le débat public, on a besoin d'une institution comme la nôtre qui permette à tous les citoyens d'étayer leur jugement sur les services publics. Je souhaite que la Cour évalue davantage les politiques publiques et accompagne davantage la décision publique. J'ai d'ailleurs lancé un chantier de réflexion sur les juridictions financières.
La Cour n'est pas l'ennemie de la dépense publique ; mais elle a à coeur d'intégrer deux notions dans sa réflexion. D'une part, la soutenabilité de la dette : on ne peut pas financer durablement à crédit une économie ou un système social. Pensons à notre jeunesse, qui aura à rembourser cette dette. D'autre part, la qualité de la dépense publique : est-elle efficace, pertinente ?
S'agissant des recettes, elles n'entrent pas tout à fait dans le champ de compétence de la Cour des comptes, mais plutôt dans celui du Conseil des prélèvements obligatoires, qui publiera la semaine prochaine un rapport sur la fiscalité des entreprises.
Les choix doivent être collectifs et le débat public est ouvert. La Cour y prendra toute sa part, sans faire preuve de rigidité, mais sans renoncer à sa raison d'être, à savoir veiller à la bonne utilisation de l'argent public. Plus on dépense, mieux on doit dépenser : c'est une exigence de nos concitoyens.
M. Denis Morin, président de la sixième chambre de la Cour des comptes . - Une fois la crise passée, il faudra cerner le coût de fonctionnement de l'hôpital. Les juridictions financières pourront apporter leur éclairage, y compris sur les structures privées.
Ne demande-t-on pas trop à l'hôpital ? Nous avions produit un rapport sur l'encombrement des urgences, dans lequel nous soulignions les timides progrès qui avaient été accomplis en cinq ans, tout en soulignant la poursuite accélérée de leur fréquentation. Il faut reconnaître que la médecine de ville s'est fortement désengagée notamment de la permanence des soins. Quand on vit dans un désert médical, l'unique solution est souvent d'aller à l'hôpital.
S'agissant des GHT, nous avons identifié un effet centrifuge dans quatre cas sur dix et un effet de concentration sur l'établissement support dans six cas sur dix. Le schéma n'est pas univoque. Les situations de concentration sur l'établissement support tiennent généralement à des raisons démographiques : il est plus facile de bénéficier de professionnels de santé en nombre suffisant dans tel établissement support centre de GHT qu'à la périphérie.
Il faut probablement faire progresser l'organisation de l'offre publique de soins. Je ne suis pas certain que l'on puisse y associer systématiquement l'offre privée au sein d'un même GHT, dont la logique est différente. La stratégie capitalistique des grands groupes privés ne répond pas à une logique territoriale, à une logique de service public. Inversement, les ARS, au moment de définir les projets régionaux de santé, doivent avoir une vision globale incluant les secteurs public et privé.
Un point particulier concerne la psychiatrie. Historiquement, le secteur privé non lucratif a toujours été présent dans ce domaine, et c'est pourquoi il est souhaitable d'associer ces structures à la réflexion sur l'organisation de l'offre. En effet, à ce jour, un GHT sur deux n'inclut pas la psychiatrie dans son périmètre.
La coopération hospitalière est complexe. Manifestement, avec le GHT, on s'oriente vers un échec comparable à celui des CHT. La mise en place des CPTS, que nous avons saluée, s'annonce elle aussi complexe. Sur un objectif de mille, seuls vingt fonctionnaient avant la crise sanitaire. Laissons prospérer les démarches engagées. En revanche, nous plaidons vigoureusement en faveur de directions communes et de fusions d'établissements, démarche dans laquelle se sont engagés une vingtaine de GHT. Certains, dotés de la personnalité morale, ont même regroupé leur gestion de l'offre.
Mme Victoire Jasmin . - Suggérez-vous des pistes pour améliorer la compatibilité des différents systèmes d'information ? Certaines formes de fraude ont été rendues possibles précisément en raison de problèmes d'incompatibilité entre ces systèmes.
Vous évoquez également la difficulté de trouver de nouvelles recettes. On parle beaucoup de comorbidité pour expliquer le décès de certains patients en cette période de crise sanitaire ; à cet égard, il faudrait intensifier les politiques de prévention.
Enfin, vous avez évoqué le financement des missions d'intérêt général et d'aides à la contractualisation, les MIGAC. Il faudrait revoir les règles d'approvisionnement en consommables, les fournisseurs ne pouvant pas nécessairement adapter leur offre aux équipements des structures hospitalières, ce qui est source de surcoûts considérables. Il faut promouvoir la concurrence pour plus d'efficacité et de qualité.
Mme Laurence Cohen . - Vous affirmez la nécessité, pour la sécurité sociale, de prendre des mesures structurelles une fois la pandémie passée. Cette analyse me choque : notre système de santé souffre de décennies d'économies et continuer dans cette voie mènerait à la catastrophe. Aujourd'hui, nous manquons de lits, de professionnels de santé, et remédier à cette situation coûte de l'argent. Je ne suis pas d'accord quand vous dites que la dépense appelle la dépense : dans le domaine de la santé, la priorité est de répondre aux besoins. Au cours de cette crise, des opérations ont été déprogrammées, ce qui a un coût, humain pour les patients concernés et financier pour la sécurité sociale.
Votre rapport n'anticipe rien et votre seul souci est celui de la résorption de la dette.
Votre rapport de l'an dernier recommandait notamment de revoir certaines niches - à hauteur de 90 milliards d'euros -, notamment certaines exonérations de cotisations patronales - 66 milliards d'euros étant en jeu. Voilà une piste de refinancement de la sécurité sociale ! Or votre rapport indique qu'il faut mettre un coup d'arrêt à l'alourdissement de la dette sociale, quitte à faire payer un peu plus les patients. Ce n'est pas ce que l'on attend d'un système de santé !
Enfin, vous dites tout haut ce que peu de responsables politiques ont assumé : la création des GHT avait essentiellement pour but la réalisation d'économies. Or vous indiquez que les effets escomptés ne sont pas au rendez-vous. Bien sûr, toute dépense doit être justifiée, mais, en matière de santé, ce ne doit pas être la seule boussole, au risque d'alourdir davantage les dépenses par la suite.
M. Stéphane Artano . - Je reviens sur le chapitre 11 de votre rapport, qui porte sur le réseau des Urssaf. Vous y soulignez l'élargissement continu de leurs missions, en pointant du doigt un certain nombre de chantiers inaboutis, notamment l'extension du périmètre de la collecte. Aujourd'hui, les Urssaf assurent le recouvrement de 75 % des prélèvements sociaux obligatoires, la loi de financement pour 2020 ayant prévu d'étendre ce champ.
Dans le cadre de la prochaine réforme de la santé au travail, la députée Charlotte Lecocq préconise une fusion de la cotisation nationale accidents du travail avec les cotisations services de santé au travail, les Urssaf étant alors chargées du recouvrement de cette cotisation unique. Avec Pascale Gruny, nous avons eu des échanges sur ce sujet avec le secrétaire d'État chargé de la santé au travail et avons relayé auprès de lui les réserves de la commission des affaires sociales du Sénat. Quelle est votre position ?
Mme Michelle Meunier . - Ma question porte sur la fraude à l'assurance maladie - je ne parle pas de la fraude sociale. En septembre dernier, dans un rapport sur ces questions, vous estimiez son montant à 230 millions d'euros. Il s'agit essentiellement d'actes médicaux et paramédicaux surcotés ou mal cotés, de séjours dans les établissements, de prestations fictives, de surfacturations. Il semblerait qu'il y ait assez peu de contrôles. Je rappelle que la Caisse nationale d'allocations familiales contrôle un allocataire sur vingt. Que préconisez-vous ?
M. Pierre Moscovici, Premier président de la Cour des comptes . - Mme la sénatrice Laurence Cohen soulève des questions d'ordre politique auxquelles il ne nous appartient pas de répondre ; nous ne sommes ni l'exécutif ni le législatif. Cela étant, il faut partir des besoins. La Cour ne s'attarde pas sur le Ségur de la santé ; elle est consciente qu'il faut moderniser notre système de santé, consciente de ses insuffisances, et notre rapport n'encourage pas à une « casse » sociale une fois la crise sanitaire passée. Nous ne nions pas les problèmes structurels et les besoins à satisfaire, et notre rôle est de veiller à ce que ces besoins soient satisfaits au meilleur coût. À défaut, la dette sera un butoir au financement des services publics, nous laissant devant le choix entre un modèle américain libéral ou une diminution du panier de soins à travers des déremboursements massifs.
Il existe sans doute des marges à exploiter. Le volume des dépenses de santé est supérieur en France à ce qu'il est dans d'autres pays européens. Ces dernières années, on a plutôt cherché à maîtriser les coûts, notamment en revenant sur les rentes de situation. Il faut aller vers des mesures structurelles, tout en préservant la qualité des soins, en renforçant la solidarité et en gérant mieux les organismes de sécurité sociale.
Vous avez évoqué la question, légitime, des niches et des exonérations. Elles se montent désormais à 108 milliards d'euros. Nous pouvons les évaluer. Ensuite, il appartient aux responsables politiques de décider.
Pour résumer mon message, je dirai qu'il faut non pas nier les besoins, mais les satisfaire au meilleur coût. Un euro consacré au remboursement de la dette est un euro en moins pour l'hôpital, la justice, la sécurité, l'éducation, etc.
La part socialisée de nos dépenses de santé est supérieure à 75 %, tandis que le reste à charge pour les ménages est de 5 %, taux le plus faible d'Europe.
Notre rapport, et c'est sa fonction, préconise le retour à une maîtrise raisonnable de la dépense, mais il y a d'autres dimensions que nous ne saurions nier.
S'agissant de la fraude à l'assurance maladie, le rapport publié en septembre dernier l'évalue en effet à 230 millions d'euros. La CNAM ne procède à aucune évaluation, et pourtant il faut bien contrôler, prévenir et sanctionner. Ce sont les recommandations que nous formulons.
Enfin, nous préconisons l'élargissement des missions des Urssaf avec absorption de la collecte Agirc-Arrco. Nous souhaitons aller vers un réseau social de collecte unique.
M. Denis Morin, président de la sixième chambre de la Cour des comptes . - Madame Jasmin, en 2021 nous travaillerons beaucoup sur la prévention. Nous réaliserons deux contributions importantes, portant l'une sur la prévention en santé publique, à la demande du Comité d'évaluation et de contrôle des politiques publiques (CEC) de l'Assemblée nationale - mais nous sommes à votre disposition pour une audition sur ce sujet -, l'autre sur l'évaluation de la prévention de la dépendance, sujet majeur que nous avons déjà évoqué avec M. Bernard Bonne. Il serait intéressant de croiser nos regards.
Sur l'éventuelle dépendance des établissements hospitaliers à l'égard de leurs fournisseurs, les démarches engagées notamment au travers du programme Phare (Performance hospitalière pour des achats responsables), qui se déploie depuis huit ans dans l'ensemble des hôpitaux, sont de nature à mutualiser les achats et à permettre aux établissements engagés dans des groupements ou dans une mutualisation de contourner ces difficultés que vous soulignez à juste titre. Ils obtiennent ainsi, dans de très nombreux cas, des conditions financières beaucoup plus favorables.
Le programme Phare a permis de dégager plus d'un
milliard d'euros d'économies. Si certaines économies sur
notre système de santé sont douloureuses
- comme un
déremboursement, une hausse de ticket modérateur ou de
franchise -, il est bon d'améliorer la productivité sur les
achats grâce à la mutualisation ; c'est autant de plus pour
la prise en charge des patients.
S'agissant de la façon dont les systèmes d'information facilitent ou entravent le déploiement des GHT, il y a très peu de démarches de ce type au niveau des GHT. Les anciens systèmes d'information se maintiennent, adossés à chaque établissement membre du GHT, et échangent relativement peu entre eux. C'est un sujet compliqué. Au titre des 6 milliards d'euros d'investissements annoncés, un effort particulier est prévu pour le numérique en santé et pour les systèmes d'information à l'hôpital, très en retard. Depuis peu, tout patient hospitalisé dans un établissement de l'Assistance publique-hôpitaux de Paris détient un numéro d'identification unique. Auparavant, il devait refaire son immatriculation à chaque entrée dans un nouvel établissement. L'hôpital est très en retard au regard de ces lourds enjeux, mais il pourra bénéficier de moyens complémentaires.
Mme Catherine Deroche , présidente . - Je vous remercie. Nous allons voter l'autorisation de publier de l'enquête de la Cour des comptes, avec un avant-propos d'Alain Milon, notre rapporteur.
La commission autorise la publication de l'enquête de la Cour des comptes.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
MM.
Fabrice Gombert,
président,
et Thomas Fatome,
directeur
général de la Caisse nationale de l'Assurance maladie
Réunie le mercredi 14 octobre 2020, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'audition de MM. Fabrice Gombert, président, et Thomas Fatome, directeur général de la Caisse nationale d'assurance maladie.
Mme Catherine Deroche , présidente. - Nous poursuivons nos travaux dédiés au projet de loi de financement de la sécurité sociale (PLFSS) pour 2021 avec l'audition de MM. Fabrice Gombert, président, et Thomas Fatome, directeur général, de la Caisse nationale de l'assurance maladie (CNAM). Je leur souhaite la bienvenue, puisque c'est leur première audition devant notre commission.
Cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site internet du Sénat et consultable à la demande. Je rappelle que le port du masque et la distance d'un siège entre deux commissaires sont obligatoires ; je vous remercie de bien vouloir y veiller tout au long de cette audition.
Les comptes de la branche maladie sont très fortement marqués par la crise sanitaire, par la contraction des recettes, due au recul de la masse salariale, et par l'augmentation des dépenses, en particulier celles de l'agence Santé publique France, qui est financée par l'assurance maladie.
Au-delà de la crise sanitaire, le vieillissement de la population, le développement des maladies chroniques ou encore la diffusion de thérapies ciblées très bénéfiques pour les patients, mais coûteuses pour la collectivité, s'ajoutent à la nécessité de doter correctement l'hôpital et la médecine de ville. Nous sommes devant une crise du financement devenue structurelle, que la crise sanitaire n'a fait qu'accentuer.
Je vous laisse la parole pour un bref propos introductif, avant que ne s'expriment notre rapporteure, puis les commissaires qui souhaitent vous interroger. Nous disposons d'une heure trente avant de passer à la branche retraite : j'invite donc chacun à faire preuve de concision.
M. Fabrice Gombert, président de la Caisse nationale de l'assurance maladie (CNAM). - C'est un grand honneur pour moi d'être auditionné aujourd'hui, et pour la première fois, devant votre commission.
La gouvernance de la CNAM est globalement similaire à celle des caisses primaires d'assurance maladie (CPAM), présentes dans vos départements. Depuis son origine, le conseil de la CNAM est le représentant des assurés sociaux et des entreprises. Il rassemble des représentants de l'ensemble des partenaires sociaux, de la CGT jusqu'au Medef, et de la société civile - associations représentatives des patients et Mutualité française. Cette composition variée, incluant des personnes non expertes venant de la France entière, stimule les débats et contribue au lien de confiance entre les citoyens assurés sociaux et l'assurance maladie. Je vous invite à être vigilants lorsque vous vous prononcerez sur les équilibres de la gouvernance du futur cinquième risque.
La réforme de 2004 a modifié le mode de gouvernance de l'assurance maladie, en confiant la gestion opérationnelle à son directeur général. Aujourd'hui, le conseil que je préside depuis le début de l'année 2020 assume un rôle d'orientation, de suivi et d'évaluation. Il vote également plusieurs budgets nationaux, qu'il s'agisse de la prévention, de la lutte contre les addictions ou de l'action sociale de l'assurance maladie.
Le PLFSS a été examiné et débattu par le conseil de la CNAM le 5 octobre dernier. On a enregistré six voix favorables, douze voix défavorables et dix abstentions, dont six prises d'acte.
Je souligne le rôle essentiel de l'assurance maladie face à la crise de la covid-19, aux côtés de l'État, des agences sanitaires et des territoires. C'est en adaptant dans l'urgence nos dispositifs d'arrêt de travail et de téléconsultation que nous avons pu verser des revenus de substitution et préserver l'accès aux soins essentiels. Les conseils de la CNAM et des CPAM ont beaucoup aidé les pouvoirs publics. L'assurance maladie s'est découvert une nouvelle vocation : contribuer à la santé publique via les plateformes téléphoniques « Contact covid », que nous mettons en oeuvre aux côtés des agences régionales de santé (ARS). Toutes ces missions se poursuivent, mais elles pèsent fortement sur notre socle d'activités.
Au sujet du PLFSS pour 2021, la diversité de représentation au sein du conseil de la CNAM ne permet pas de dégager un avis consensuel. Néanmoins, plusieurs axes forts se dessinent.
Parmi les points de convergence, je citerai le consensus sur l'importance et la pérennité de la dégradation des comptes sociaux, qui, sous l'effet de ciseaux d'une augmentation des dépenses combinée à une chute des recettes, fait peser la menace d'un déficit durable de l'assurance maladie, ce déficit se traduisant par un allongement de la durée de vie de la caisse d'amortissement de la dette sociale (Cades).
D'autres points font consensus : le caractère nécessaire des augmentations de revenus accordées au personnel des établissements de santé médico-sociaux dans le cadre du Ségur, ainsi que des investissements réalisés en parallèle à la reprise de dette hospitalière annoncée en décembre dernier ; ou encore le rejet de la taxe sur les organismes complémentaires d'assurance maladie (OCAM), visant à récupérer des sommes qui n'auraient pas été versées à ces organismes pendant la crise, du fait du ralentissement d'activité ou de la prise en charge à 100 % par l'assurance maladie.
Certains dénoncent un empressement à agir, alors que les conséquences sur les dépenses ne sont pas claires, quand d'autres y voient un risque de report de coûts vers les assurés. Enfin, certains sont réservés et pensent que le produit de cette taxe devrait être fléché vers un fonds garantissant la pérennité du dispositif de portabilité des droits de l'assurance maladie complémentaire, pour les salariés perdant leur emploi, si l'entreprise assurée fait elle-même faillite.
Il est nécessaire de réinstaurer une instance de gouvernance pour le fonds CSS - complémentaire santé solidaire -, ex-couverture maladie universelle (CMU). Le PLFSS le supprime purement et simplement. Son éclatement entre la direction de la sécurité sociale, la CNAM et l'Agence centrale des organismes de sécurité sociale (ACOSS) nuira aux analyses et au suivi de cette dépense, qui est un investissement social en direction des plus précaires.
La mise en place du forfait « urgences » sans hospitalisation postérieure suscite des interrogations. À l'évidence, ce forfait s'inscrit dans la réforme des modes de paiement mise en oeuvre à la suite du rapport Aubert et remplace le ticket modérateur actuel. Plusieurs membres du conseil manifestent leur incompréhension : pourquoi les personnes souffrant d'une affection de longue durée (ALD) et les femmes enceintes ne sont-elles pas dispensées de ce forfait ? Cette lacune risque d'entraîner un non-recours aux soins. N'aurait-il pas fallu attendre que le service d'accès aux soins en ville ait été mis en place ?
Le montant de ce forfait est une autre question cruciale. Selon nous, il aurait dû être décidé par l'Union nationale des caisses d'assurance maladie (Uncam).
Nous soutenons la facilitation de l'accès aux thérapies les plus innovantes et compassionnelles, ainsi qu'aux innovations des modes de prise en charge que sont les hôtels hospitaliers et les maisons de naissance.
Enfin, selon nous, une situation d'urgence sanitaire ne saurait conduire à restreindre le rôle de débat de notre conseil sur les textes du Gouvernement. Or l'article 36 du PLFSS remplace les saisines pour avis par une simple information.
D'autres points soulèvent des divergences plus ou moins marquées. Plusieurs syndicats de salariés dénoncent le décalage entre les espérances suscitées par les annonces gouvernementales et la réalité des chiffres figurant dans le PLFSS. Les coupes budgétaires perdurent aux dépens de l'hôpital public, avec des fermetures de lits annoncées et des suppressions de postes. Globalement, alors que la période est aux investissements, ce PLFSS maintient, pour certains postes, une approche budgétaire inappropriée aux enjeux.
Alors que l'épidémie a, pour certains, mis au jour des carences de préparation et de budget, la dette aurait pu être répartie différemment entre l'État et l'assurance maladie. S'y ajoute une crainte : que le coût de la crise ne soit, à un moment ou un autre, déporté vers les entreprises.
La création du cinquième risque reste critiquée par certains représentants des employeurs. D'autres, notamment du côté des salariés, soulignent le flou persistant en matière de gouvernance, ainsi que l'absence de pérennité et d'adéquation entre l'enjeu et les financements envisagés.
La création de cette nouvelle branche répond à un enjeu sociétal majeur et les membres du conseil examineront avec vigilance les éléments inclus dans le futur projet de loi relatif à l'autonomie, texte qui s'inspirera du rapport Vachey. D'ores et déjà, certains pointent l'insuffisance des moyens accordés aux acteurs du domicile et la non-prise en compte des aidants.
Les investissements importants consentis en faveur du numérique en santé dans le cadre de la relance semblent justifiés. Toutefois, veillons à maintenir des possibilités de relations humaines en présentiel. De nombreuses personnes ne maîtrisent pas les outils informatiques et n'en possèdent pas. Notre pays n'est pas encore parfaitement équipé en matière de réseaux.
Pour ce qui concerne la prise en charge à distance, le développement de la téléconsultation est une réussite ; certains auraient souhaité l'étendre aux télésoins.
Le congé paternité est bien ressenti comme un progrès social, mais certains représentants des employeurs s'interrogent : est-il pertinent de le mettre en oeuvre l'année prochaine, alors que de nombreuses entreprises seront en difficulté ? Cette nouveauté pourrait entraîner des problèmes d'organisation dans les très petites entreprises (TPE).
Enfin, quelques membres de notre conseil ont souligné la nécessité de reprendre de manière globale la structure de financement de la sécurité sociale. Le dispositif actuel, qui mélange des cotisations, des compensations venant du budget de l'État et des fractions de taxes diverses adaptées chaque année, nuit à la visibilité du système et à la compréhension par les citoyens. Ce vaste sujet mériterait un débat du Haut Conseil du financement de la protection sociale (HCFi-PS).
L'ensemble des projections financières et des mesures pourront être ajustées en fonction de l'évolution de la pandémie qui nous frappe durement depuis le printemps dernier ; nous en avons pris bonne note.
Au-delà du PLFSS pour 2021, j'évoquerai divers problèmes structuraux liés aux outils de régulation.
Tout d'abord, la méthode d'élaboration des PLFSS et le calendrier retenu posent des difficultés. Une année normale de préparation du PLFSS commence, dans les administrations et les services des caisses nationales, dès le printemps. Les grands équilibres du texte sont fixés dès le début de l'été. Un ensemble de réunions d'arbitrage a ainsi abouti au texte que nous avons découvert la semaine dernière.
À aucun moment de ce processus le conseil de la CNAM n'est sollicité, ne serait-ce que pour proposer des idées ou exprimer un avis motivé portant sur l'évolution des grandes masses de la dépense et des recettes. Ce manque d'association de la démocratie sociale, joint aux exigences du programme européen de stabilité et aux équilibres définis dans le débat d'orientation des finances publiques de juin dernier, contraint fortement les débats. Or la sécurité sociale est un élément politique qui recueille un large consensus dans notre pays.
Nous ne pourrons renforcer le lien de confiance entre les administrés et les décideurs si nous ne faisons pas un effort d'association de toutes les parties prenantes. Il ne s'agit pas de basculer vers une transparence à outrance, impliquant des solutions extrêmes, mais, bien au contraire, de créer des moments de respiration démocratique. En somme, un tel choix provoquerait un choc de confiance en direction des partenaires.
Le conseil de la CNAM ne dispose au mieux que d'une semaine pour se prononcer sur un texte si dense et dimensionnant que le PLFSS. La transmission du texte a lieu le jour de la commission des comptes de la sécurité sociale de septembre, qui présente les projections financières pour l'année suivante. Mon prédécesseur a déjà demandé au HCFi-PS l'allongement du délai de consultation des caisses ; je le demande à mon tour.
Pour ce qui concerne les mesures du PLFSS, je rappelle l'existence du rapport « charges et produits » établi par la CNAM et voté par son conseil au mois de juillet de chaque année. Ce document dresse une analyse détaillée des dépenses de santé de l'année précédente et propose une liste d'actions pour maîtriser la croissance des coûts en renforçant l'efficience de la dépense - certains parlent de qualité, ou encore de pertinence.
La maîtrise des dépenses de santé ne peut pas être uniquement comptable ; il s'agit de mieux dépenser. Au-delà des questions de méthode, les outils ne sont pas parfaits. C'est en toute connaissance des forces et faiblesses des projets de loi de finances que les créateurs des PLFSS ont doté ces textes budgétaires d'originalités nombreuses. Cette année, nous avons pris conscience du caractère absolument fondamental d'un investissement durable en santé. Dans ce secteur, les coups de rabot budgétaires sont totalement délétères, notamment lorsqu'ils touchent la préparation aux urgences sanitaires. La probabilité était forte que les stocks constitués ne servent jamais, mais le risque est survenu.
Je plaide pour une pluriannualité de l'objectif national de dépenses d'assurance maladie (Ondam), qui aille au-delà de ses annexes. Nous pourrions nous doter d'une loi de programmation des finances sociales, qui, elle aussi, renforcerait la confiance des acteurs. Les débats de chaque année deviendraient des moments de rectification, et nous serions cohérents avec la temporalité des grands défis qui s'imposent à nous : la lutte contre les conséquences des inégalités sociales, la modernisation des infrastructures, la prévention des maladies non transmissibles, la perte d'autonomie et les actions de gestion du risque.
M. Thomas Fatome, directeur général de la Caisse nationale de l'assurance maladie. - Ce PLFSS est exceptionnel à bien des égards, en particulier par le creusement significatif du déficit. En 2019, nous étions proches de l'équilibre, avec un déficit de 1,5 milliard d'euros. Or ce déficit approchera les 30 milliards d'euros en 2020 et, selon les projections, les 19 milliards d'euros en 2021.
C'est un cataclysme pour l'équilibre financier de la sécurité sociale et, plus précisément, de la branche maladie, qui supporte une grande partie de ce déficit.
De même l'Ondam doit augmenter de 7,6 % en 2020 et de près de 6 % en 2021, hors prise en compte des dépenses liées au covid. Notre branche est donc placée face à des enjeux de soutenabilité à long terme, même si un certain nombre d'éléments financiers ont été précisés avec les textes relatifs à la Cades adoptés cet été.
Plusieurs points du PLFSS mobilisent toute notre attention : la traduction des mesures relatives au Ségur de la santé et à la reprise de dette des établissements de santé ; la création de la cinquième branche de la sécurité sociale - l'assurance maladie est soucieuse de préserver l'unicité des dépenses d'assurance maladie, à travers un Ondam couvrant de manière exhaustive les dépenses de santé ; ce point important a été souligné par nos partenaires, notamment les infirmières et les médecins libéraux ; les évolutions du congé paternité, dont la mise en oeuvre incombera à l'assurance maladie ; ou encore le nouveau dispositif de régulation des médicaments innovants, avec une réforme en profondeur des mécanismes d'autorisation temporaire d'utilisation (ATU) et de recommandation temporaire d'utilisation (RTU). Ces dispositifs étaient devenus d'une grande complexité. En distinguant un accès précoce et un accès compassionnel, le nouveau mécanisme est de nature à accroître la lisibilité, la transparence et l'efficacité de l'accès aux marchés et de la régulation.
D'autres sujets sont en relation directe avec les négociations conventionnelles engagées, par l'assurance maladie, avec les médecins libéraux et avec l'ensemble des professionnels de santé depuis le début de septembre dernier, dans le cadre des négociations interprofessionnelles ; deux articles au moins du PLFSS ont un impact sur ces négociations.
Tout d'abord, le PLFSS prolonge la prise en charge à 100 % de la téléconsultation jusqu'à la fin de l'année 2021. Avec les professionnels de santé - principalement les médecins -, nous avons engagé la définition d'un nouveau cadre conventionnel pérenne, après les dérogations mises en oeuvre pendant la crise sanitaire, qui a vu le recours aux téléconsultations multiplié par plus de 100. Ces négociations ne sont pas encore conclues, mais nous avons identifié un certain nombre de pistes.
Ensuite, le PLFSS prolonge la convention médicale actuelle jusqu'au premier trimestre de 2023. Ce choix est cohérent au regard du calendrier des élections professionnelles, prévues au printemps prochain. Il implique la négociation d'un avenant conventionnel, que nous avons engagée dès septembre dernier. Nous faisons en sorte qu'elle aboutisse, si c'est possible, avant la fin de cette année.
Un autre article crée un cadre pérenne pour la prise en charge exceptionnelle, par l'assurance maladie, d'un certain nombre de dépenses face à un risque sanitaire grave. Ce cadre nous permettra d'être réactifs, en lien avec le pouvoir réglementaire, face à des crises qui, par définition, sont difficiles à anticiper.
Au-delà des deux années qui viennent, nos modes de régulation sont en question, à l'instar de l'avenir de l'Ondam lui-même. Les ministres concernés ont saisi le Haut Conseil pour l'avenir de l'assurance maladie (HCAAM) de cette question. Un Ondam pluriannuel et davantage médicalisé pourrait être une réponse pertinente dans la durée ; l'assurance maladie sera partie prenante de cette réflexion, sur les volets politique et technique.
En parallèle, nous sommes appelés à rénover et à renouveler nos approches de maîtrise médicalisée des dépenses et de gestion du risque. Nous avons ouvert ce chantier en cette rentrée. Pour ce qui concerne la maîtrise médicalisée, nous sommes aujourd'hui face à des « rendements décroissants ». À travers notre soutien à l'exercice coordonné d'accompagnement de la structuration de l'offre de soins, en particulier en ville, nous disposons de leviers, notamment pour améliorer les pratiques de prescription. Nous souhaitons nous y employer de manière renouvelée.
Mme Corinne Imbert , rapporteure pour l'assurance maladie. - L'avis défavorable du conseil de la CNAM n'est pas une surprise : la méthode d'élaboration du PLFSS pose effectivement question. On comprend le contexte si particulier de cette année, mais on a vraiment l'impression que ce texte a été élaboré « à la hussarde ». Les uns et les autres n'ont que peu de temps pour s'en imprégner.
L'article 32 prolonge la prise en charge à 100 % des téléconsultations jusqu'au 31 décembre 2021, afin de favoriser leur déploiement. Où en sont les discussions avec les organismes complémentaires pour permettre une prise en charge selon les modalités de droit commun ? Dans son avis sur le PLFSS, l'Union nationale des organismes complémentaires d'assurance maladie (Unocam) considère que ces outils sont d'ores et déjà disponibles. Quel est votre avis sur ce sujet ?
En parallèle, dans le prolongement du Ségur, vous avez engagé des discussions relatives à la télémédecine avec des syndicats de médecins. Quel est le calendrier retenu ? Dans ce cadre, comment abordez-vous l'assouplissement de la règle dite « du déjà vu », autrement dit l'obligation d'avoir eu une consultation en présentiel l'année précédant la téléconsultation, notamment au regard des enjeux que pose le développement des plateformes de e-santé ? Suivant la définition retenue, la téléconsultation doit toujours être organisée en alternance avec des consultations en face à face. Quelle est votre position sur ce point ?
En outre, quel est l'avenir du télésoin, développé de manière accélérée pendant la crise sanitaire par plusieurs professions de santé ? Selon quel calendrier seront définies les conditions de pérennisation de ces mesures avec les professionnels concernés ?
De surcroît, dans le dossier de presse du PLFSS pour 2021, le Gouvernement évalue à 15 milliards d'euros les dépenses exceptionnelles engagées par l'assurance maladie en 2020 pour contribuer à répondre à la crise sanitaire. Toutefois, le dispositif d'indemnisation des professionnels de santé libéraux, institué fin avril pour compenser la baisse d'activité pendant le confinement, n'est pas cité dans ce cadre. Quel est le bilan de ce dispositif pour les professionnels, qui se sont connectés sur le site Ameli en vue de leur indemnisation ? Ces crédits relèvent peut-être directement de Bercy, mais comment le dispositif a-t-il été géré ?
Enfin, l'Ondam 2021 réserve une provision de 2 milliards d'euros pour les tests covid-19. Sur quelle base l'évaluation a-t-elle été faite ? Selon vous, est-il souhaitable de prolonger la prise en charge de ces tests à 100 %, sans ordonnance et sans limite ? Comment cette mesure s'articule-t-elle avec l'accord conventionnel de maîtrise de la dépense, dont le renouvellement a été discuté en 2019 avec les biologistes ?
M. Thomas Fatome. - Pour les téléconsultations, le problème est avant tout opérationnel. La prise en charge à 100 % en tiers payant facilite évidemment le recours à ce dispositif. En outre, pour prévoir l'intervention des organismes complémentaires, toutes les conditions techniques doivent être réunies. Du point de vue de l'assurance maladie obligatoire, le service d'acquisition des droits intégrée (ADRi) permet la consultation des droits en ligne par les professionnels de santé libéraux ; ce logiciel dédié est aujourd'hui opérationnel. Quant aux organismes complémentaires, ils ont accompli, au cours des dernières années, un grand travail d'alignement de leurs dispositifs et de déploiement des services via l'inter-AMC. À ce jour, seuls sept éditeurs de logiciels disposent d'une fonctionnalité dite « droits AMC » intégrée dans les logiciels, laquelle ne concerne que 13 % des médecins.
À ce stade, nous ne pourrions pas développer la téléconsultation dans des conditions de facturation et de prise en charge satisfaisantes pour nos assurés, avec un ticket modérateur normal. Il faut attendre un plus fort déploiement des dispositifs de prise en charge par les organismes complémentaires, qui soient directement opérationnels pour les professionnels de santé.
D'ailleurs, le ministre des solidarités et de la santé entend conserver un système simple d'accès à la téléconsultation, afin que son utilisation s'ancre du côté tant des médecins que des patients. Lorsque les conditions opérationnelles seront réunies, il sera normal de revenir à une prise en charge équivalant à celle des consultations en présentiel. C'est une perspective de moyen terme.
Au sujet de la condition « du déjà vu », nous avons engagé les discussions avec les médecins libéraux pour fixer un cadre pérenne et établir, dans la durée, un certain nombre de dérogations. Selon nous, l'exigence d'une consultation dans les douze derniers mois est moins pertinente pour les soins spécialisés que pour la médecine générale. C'est un point de consensus avec les syndicats de médecins libéraux. Il faut ouvrir plus largement la téléconsultation et l'inscrire dans un parcours de soins cohérent.
Les statistiques montrent que, pendant la crise, 82 % des téléconsultations se sont faites avec le médecin traitant, ce qui est à la fois logique et rassurant.
La négociation se poursuit sur ces sujets afin de parvenir à un équilibre entre consultations en présentiel et téléconsultations.
Nous avons également engagé des discussions sur les télésoins avec les professions paramédicales afin de les intégrer dans le parcours de soins des patients et de fixer des règles dans la durée.
L'assurance maladie a fait preuve d'une réactivité remarquable et a mis en place au mois d'avril un dispositif d'accompagnement d'un certain nombre de professionnels dont l'activité a brutalement chuté pendant le confinement, parfois à hauteur de 95 %. Il s'est agi de couvrir leurs charges fixes. Au 1 er octobre 2020, un peu plus de 1,1 milliard d'euros d'avances ont ainsi été versées aux professionnels de santé, sur 1,6 milliard d'euros de demandes. Plus de 200 000 professionnels de santé en ont bénéficié. Un dispositif de régulation sera mis en place à la fin 2020 pour tenir compte de la réalité de l'activité constatée de ces professionnels.
La décision de prendre en charge les tests à 100 % et sans ordonnance visait à étendre le recours aux tests au mois de juillet, à une époque où l'on effectuait entre 200 000 et 300 000 tests hebdomadaires, et à conjuguer une approche diagnostique individuelle et de dépistage. On réalise aujourd'hui 1,2 million de tests hebdomadaires. De ce fait, notre pays a dû faire face à un allongement des délais de prise de rendez-vous et de rendu des tests. La situation est redevenue normale au cours des quinze derniers jours, la mise en place de la priorisation ayant permis, dans plus de 85 % des cas, de rendre les résultats en moins de 36 heures.
Nous considérons que les tarifs fixés avec nos partenaires biologistes leur permettent d'investir et de recruter pour faire face à leurs charges. L'impact majeur des dépenses de biologie impliquait de geler sur 2019 la mise en oeuvre du protocole pluriannuel. Nous aurons avant la fin de l'année des négociations conventionnelles avec les syndicats de biologistes libéraux pour envisager l'année 2021. À ce stade, il est difficile de faire des prévisions sur le niveau de recours aux tests, compte tenu de l'arrivée des tests antigéniques.
M. Jean-Marie Vanlerenberghe , rapporteur général. - Le PLFSS prévoit un déficit durablement dégradé, qui se stabiliserait au-delà de 17 milliards d'euros en 2022. Un tel niveau paraît difficilement soutenable. Les recettes en 2024 seront inférieures de 3,3 milliards d'euros à celles de 2019. Les dépenses connaîtront quant à elles une augmentation de 12 milliards d'euros par rapport à 2019.
Toutefois, dans la mesure où une branche autonomie sera créée à partir de 2022, une partie des recettes et des dépenses qui étaient affectées aux personnes âgées et au handicap devraient être retirées de la branche maladie. J'aimerais avoir quelques éclaircissements sur ce point, ainsi que sur la contribution sociale généralisée (CSG).
La CSG représentait 45 % des ressources de la branche, elle ne représentera plus que 25 %. Quelle part de la dégradation résulte d'une dérivation vers la branche autonomie ?
Estimez-vous opportun de charger l'assurance maladie de nouvelles dépenses, notamment les dépenses relatives aux investissements immobiliers des hôpitaux ? Ces nouvelles dépenses préfigurent-elles le transfert des hôpitaux à la branche maladie ?
De manière plus générale, comment reprendre à moyen terme le chemin de l'équilibre des comptes de l'assurance maladie ?
Une enquête de la Cour des comptes pointe une absence d'estimation précise du préjudice subi en raison de la fraude par plusieurs organismes, notamment le vôtre. Elle parle même, s'agissant de votre caisse, d'un refus de principe de procéder à une telle estimation. Or il s'agit d'un sujet d'importante financière et sociale au vu des sentiments d'injustice qu'entraîne la fraude. Quelles actions comptez-vous entreprendre afin que la CNAM produise au plus vite des données fiables sur la fraude qu'elle subit, qu'elle soit détectée ou non ?
Plus largement, comment comptez-vous renforcer la lutte contre la fraude aux prestations, notamment contre les surfacturations opérées par les professionnels de santé ? Comptez-vous mettre réellement en oeuvre les dispositions légales relatives au déconventionnement de ces professionnels ? Convient-il de renforcer ces dispositions ?
Enfin, pouvez-vous faire le point sur le nombre de cartes Vitale en circulation et sur leur sécurisation ?
M. Thomas Fatome. - Nous partageons votre constat sur les conséquences au cours des prochaines années des pertes de recettes en 2020. J'indique toutefois qu'une partie du déficit est d'ores et déjà financé par l'allongement de la durée de vie de la Caisse d'amortissement de la dette sociale (Cades) décidée par le Gouvernement au mois de juillet.
La cinquième branche ne doit pas avoir de conséquences sur le solde de l'assurance maladie, dès lors que le transfert de CSG s'accompagne également du transfert des dépenses. Les dépenses supplémentaires liées au Ségur et aux mesures supplémentaires pour 2021, s'il n'y avait pas eu de cinquième branche, auraient été portées dans les comptes de l'assurance maladie. Il y a donc bien une réorganisation des recettes et des dépenses, une identification plus claire et plus homogène des dépenses relatives à l'autonomie via cette cinquième branche, sans conséquence financière, au moins à court terme sur le solde de l'assurance maladie.
Aujourd'hui, les hôpitaux sont financés à plus de 90 % par l'assurance maladie obligatoire et à 10 % par les complémentaires santé ou les ménages. Le financement de l'investissement hospitalier relève aujourd'hui à 100 % des recettes que l'assurance maladie apporte aux établissements de santé. Il ne me semble donc pas qu'il y ait de changement majeur dans la répartition des charges. Je ne crois pas qu'il faille distinguer d'un côté un financeur de l'investissement, de l'autre un financeur des soins courants, les deux étant étroitement liés. L'assurance maladie, institutionnellement, est partie prenante des différents comités d'investissement qui existent et est appelée à émettre des avis dans ce cadre.
L'évaluation de la fraude dans le domaine de l'assurance maladie est particulièrement délicate. Nous finançons des prestations en espèces, en nature, nous remboursons des soins dans des conditions très différentes selon les professionnels de santé. La fraude est donc extrêmement disparate. Cela étant, l'assurance maladie n'est pas restée inactive puisqu'elle a développé une cartographie des risques - fraude à la CMU, à la tarification à l'activité par exemple. Nous allons par ailleurs engager des travaux en 2021 pour satisfaire cette demande d'évaluation légitime et répondre aux interrogations ou couper court aux évaluations fantaisistes.
L'investissement de l'assurance maladie dans ce domaine est significatif. Près de 1 600 agents travaillent à la lutte contre la fraude. En 2019, 286 millions d'euros de fraudes et d'activités fautives ont été détectés, soit une nette augmentation par rapport à 2018. L'évolution de nos systèmes d'information devrait également nous permettre de détecter plus en amont les différents types de fraudes.
Il y avait 150 000 cartes Vitale surnuméraires au mois de juin 2020, essentiellement pour les différents régimes spéciaux, contre 600 000 au 31 décembre 2019, soit une division par quatre. Le programme de contrôle que nous menons avec la Mutualité sociale agricole (MSA) et la direction de la sécurité sociale nous incite à penser que le chiffre diminuera encore très nettement d'ici à la fin de l'année 2020 : nous mettrons en fin de vie près de 140 000 cartes surnuméraires. Celles qui peuvent encore exister en raison d'un changement de régime ou d'une perte de carte ne traduisent pas nécessairement une utilisation frauduleuse. Bien entendu, nous devons être exemplaires sur le sujet.
Le texte réglementaire sur lequel le déconventionnement doit s'appuyer n'a pas encore été pris. Nous devons disposer de tous les leviers existants. En matière de lutte contre la fraude, nous menons des actions de contrôle en amont et de sensibilisation qui sont très importantes. C'est sur cela que nous voulons mettre l'accent en priorité.
Mme Laurence Cohen . - Il me paraît curieux de créer une cinquième branche. La vieillesse et de la perte d'autonomie font partie de la vie. Leur accompagnement ne devrait-t-il pas relever de l'assurance maladie ?
Le « congé de paternité », que vous avez évoqué, s'appelle en réalité « congé de paternité et d'accueil de l'enfant » depuis 2013. D'un point de vue terminologique, il me semble important de bien mentionner l'intitulé exact, qui englobe toutes les familles.
Mme Jocelyne Guidez . - Si le congé rémunéré est une belle avancée, il y a un trou dans la raquette : les longues maladies, comme le cancer ou la sclérose en plaques, ne sont pas prises en compte. Je sais bien que cela a un coût. Un impôt de solidarité, à l'instar de la vignette automobile, qui avait été créée en 1956 pour garantir un revenu minimum aux personnes âgées de plus de soixante-cinq ans, serait-il une solution ? Nous serons tous aidants à un moment ou à un autre. Cela renvoie à la problématique de la cinquième branche : à mon sens, un milliard d'euros, c'est peu. Comment pouvons-nous avancer réellement sur le sujet ?
M. Dominique Théophile . - La branche maladie va connaître une évolution importante de son périmètre l'an prochain en raison de la création de la branche autonomie et du transfert de dépenses et de prestations dont elle assurait jusqu'à présent le financement. Sa structure de financement a également fortement évolué du fait de la suppression de six points de cotisations d'assurance maladie sur les rémunérations salariées inférieures à deux SMIC et demi. Que pensez-vous de ces évolutions successives, qui redéfinissent le spectre de vos missions ? Quid de la soutenabilité des dépenses et de la stratégie de restauration d'une trajectoire de retour à l'équilibre en l'absence de recettes nouvelles ?
M. Alain Milon . - Puisqu'il vous paraît normal que l'assurance maladie participe au financement de l'immobilier des hôpitaux dans la mesure où elle en utilise les locaux, pensez-vous qu'au nom du principe d'égalité, l'éducation nationale devrait aussi participer au financement des écoles, des collèges et des lycées ?
Selon vous, les Ondam pour 2020 et 2021 sont « considérables ». Pourtant, hors Covid et hors Ségur, ils manquent d'ambition ; ce sont plutôt des Ondam subis. Êtes-vous favorables à une règle d'or sur la pluriannualité de l'Ondam ? Peut-on également réfléchir à la mise en place, comme cela se pratique dans certains pays européens, d'objectifs régionaux de dépenses d'assurance maladie (Ordam) ?
Je pense qu'il faudrait maintenir les taxes sur les organismes complémentaires d'assurance maladie (OCAM) au-delà de 2021. Les OCAM n'ayant pas dépensé beaucoup d'argent pendant la crise du Covid, ne faudrait-il pas leur interdire d'augmenter leurs cotisations l'année prochaine ?
M. Fabrice Gombert. - Le Conseil de la CNAM s'est demandé s'il ne faudrait pas flécher une partie de la taxe sur les OCAM, notamment en faveur des salariés qui se retrouveraient sans couverture complémentaire en cas de défaillance de l'entreprise ou de perte d'emploi. Nous sommes également favorables au maintien du remboursement à 100 % des tests, car le reste à charge pourrait être trop important pour les personnes qui perdraient leur complémentaire santé, incitant certaines d'entre elles à ne pas se faire dépister.
M. Thomas Fatome. - Je rejoins Mme Cohen sur la nécessité de maintenir une unité de nos dépenses d'assurance maladie. Le choix du Gouvernement d'allier création de la cinquième branche et maintien des dépenses dans l'Ondam me semble répondre à cet objectif. Je pense que cette structuration gagnerait à être pérennisée dans la durée.
Nous sommes partie prenante à l'accompagnement des aidants. Différents dispositifs d'information existent. Nous nous y associerons. Nous sommes également attentifs à ce que les exonérations soient bien compensées par le budget de l'État ; à ma connaissance, c'est bien le cas.
Il me semble important de ne pas opérer de baisse drastique des dépenses d'assurance maladie au regard des besoins de nos assurés et du haut niveau de protection que nous voulons maintenir. Le retour à l'équilibre financier devra se construire dans la durée, par des politiques pluriannuelles d'efficience de nos dépenses.
L'hôpital est un service public financé par l'assurance maladie. Un financement des investissements hospitaliers par l'État créerait plus de confusion que de clarté dans le pilotage de l'offre de soins. La santé étant financée par l'assurance maladie, il paraît logique qu'il en aille de même de l'hôpital. Une décorrélation entre les financeurs serait source de complexité, voire de déresponsabilisation.
Il ne m'appartient pas de porter un jugement sur le caractère ambitieux ou non de l'Ondam. Mais j'ignore ce que serait un Ondam ambitieux si l'on considère que la politique engagée dans le cadre du Ségur de la santé n'est pas ambitieuse. Les moyens supplémentaires mobilisés, entre autres, sur le volet hospitalier sont très significatifs.
Un dispositif de type Ordam me laisse perplexe. Outre les difficultés techniques que cela susciterait, une telle évolution impliquerait un changement politique assez significatif, avec une déconcentration ou une décentralisation des outils de régulation à l'échelon régional. Je ne suis pas certain que nous y gagnerions en efficacité.
La taxe sur les organismes complémentaires résulte d'un simple constat : le ralentissement massif des soins de ville pendant le confinement a abouti à une diminution des dépenses des tickets modérateurs des organismes complémentaires sans doute à un niveau supérieur à 2 milliards d'euros. L'assurance maladie ayant assumé des dépenses exceptionnelles, il peut sembler normal d'avoir une forme de partage de la charge. Il ne serait pas logique que cela entraîne une augmentation des tarifs des complémentaires au-delà de leur équilibre technique. Mais chaque organisme complémentaire décide de sa pratique tarifaire...
M. Bernard Jomier . - La santé serait « financée par l'assurance maladie » ? C'est historiquement faux ; à une époque pas si lointaine, il fallait cocher « hors assurance maladie » en cas de consultation pour vaccination, l'assurance maladie ne payant pas les actes de prévention. Je sais que c'est une évolution souhaitée par certains. Quel a été le coût pour l'assurance maladie du transfert de l'Agence nationale de santé publique en 2020 ?
Le Sénat avait voté à la quasi-unanimité une demande de rapport sur l'immobilier hospitalier. D'autres solutions de financement existent. Il faut y réfléchir.
En ce qui concerne le forfait « urgences » qui vise, selon le Gouvernement, à limiter le montant du reste à charge pour l'assuré et à simplifier le système, n'y a-t-il pas derrière cette idée l'ébauche de la mise en place d'un payeur unique pour les dépenses hospitalières ?
Est-ce que la téléconsultation constitue à votre sens une réponse, au moins partielle, à la question des déserts médicaux ?
Combien de CPTS fonctionnent aujourd'hui ?
Mme Pascale Gruny , rapporteur pour les accidents du travail et maladies professionnelles. - Je voudrais revenir sur la participation versée par la branche accidents du travail-maladies professionnelles (AT-MP) à l'assurance maladie au titre des sous-déclarations. Une évaluation de cette participation était prévue, mais le PLFSS repousse toute modification à 2021, ce qui est dommage, car elle reste forfaitaire à un milliard d'euros. Pourtant, la branche a consenti des efforts, notamment pour améliorer le taux de déclaration. Est-ce que l'évaluation prévue évoquera la question des accidents de travail dits du lundi qui sont pris en charge par la branche AT-MP ? La branche AT-MP a-t-elle vocation à contribuer de façon pérenne à l'amélioration du résultat de l'assurance maladie ? Je rappelle que la branche sera déficitaire en 2020 pour la première fois depuis huit ans.
Mme Véronique Guillotin . - Les infirmières en pratique avancée suivent une formation bac+5 et sont très utiles pour redonner du temps médical aux médecins. Or leur niveau de formation et leurs missions et responsabilités ont finalement peu de conséquences sur leur rémunération. Les nouvelles grilles indiciaires sont parues en mars 2020 et semblent loin des attentes de la profession. Pouvez-vous nous apporter des précisions à ce sujet ?
Je voudrais aussi vous interroger la rémunération des infirmières dans le cadre des téléconsultations. Je me réjouis du changement de paradigme de la CNAM sur ces dispositifs. L'effet de la téléconsultation sera indéniable sur les déserts médicaux à partir du moment où il existera un lien entre l'infirmière et le médecin. Or la rémunération des infirmières pour le suivi à domicile des personnes qui ne peuvent pas se déplacer, c'est-à-dire les plus fragiles, notamment les personnes handicapées ou âgées, n'est pas du tout adaptée. Comptez-vous travailler sur cette question ?
Je suis élue d'un territoire transfrontalier, la Meurthe-et-Moselle, qui connaît encore plus qu'ailleurs des problèmes très importants d'attractivité vis-à-vis des professionnels de santé qui préfèrent souvent travailler au Luxembourg. Il est donc très important de permettre aux habitants d'accéder à une offre de soins au Luxembourg ; à défaut, ils doivent parcourir de nombreux kilomètres, plus de cent pour certaines spécialités. Un accord-cadre entre la France et le Luxembourg le permet, mais il semble que la réorganisation des caisses locales d'assurance maladie éloigne la prise de décision de notre territoire, ce qui complique beaucoup les procédures. Nous assistons en conséquence à des renoncements aux soins, évidemment en ophtalmologie, mais aussi en oncologie. Avez-vous connaissance de ces difficultés dans la mise en oeuvre pratique de l'accord-cadre ?
M. Thomas Fatome. - Monsieur Jomier, la part des dépenses de santé prises en charge par d'autres acteurs que l'assurance maladie a toujours été résiduelle. Les antipaludéens ne sont pas considérés comme des dépenses de prévention et, si l'assurance maladie ne les rembourse pas, c'est parce que cette dépense relève d'un besoin individuel.
L'État et l'assurance maladie ont engagé depuis longtemps une simplification de l'organisation et du financement des agences sanitaires. L'assurance maladie a progressivement pris le relais en termes de financement ; je ne crois donc pas qu'il y ait un désengagement. D'ailleurs, le montant de la dotation exceptionnelle de l'assurance maladie à Santé publique France liée au covid-19 s'élève à environ 4,3 milliards d'euros. Ce sont des dispositifs qui relèvent logiquement du champ d'intervention de l'assurance maladie. J'ajoute que, là encore depuis longtemps, les dépenses de l'assurance maladie vont plus vite que celles de l'État, notamment parce qu'elle accompagne de multiples politiques de prévention - obésité, vaccination, alcool, tabac, etc.
En ce qui concerne le forfait « urgences », nous sommes partie prenante de la réforme au niveau technique, mais nous n'en sommes pas à l'initiative. Elle résulte d'abord d'une volonté de simplification. Il faut savoir que, dans le système actuel, les personnes qui sont en affection de longue durée et qui passent aux urgences acquittent dans les deux tiers des cas un ticket modérateur, parce que la pathologie qui justifie ce passage ne relève pas de leur ALD.
Il faut être prudent sur le lien entre téléconsultation et désert médical. Vous le savez, l'assurance maladie est engagée dans une politique volontariste pour consolider l'offre de soins dans les territoires et la téléconsultation ne doit pas être une réponse définitive à un déficit d'offre de soins. Elle peut naturellement constituer un levier, mais pas au prix de l'abandon du soutien à l'offre de soins sur le territoire.
Au mois d'août, 580 projets de CPTS étaient en cours, dont 166 avaient signé une lettre d'intention et 73 pouvaient être considérés comme ayant commencé à fonctionner, puisque leur projet de santé était validé. En outre, 31 CPTS ont d'ores et déjà signé un accord conventionnel avec l'assurance maladie. Nous avons évidemment l'ambition d'augmenter ces chiffres, nous avons fait des propositions et nous continuons de négocier avec les acteurs concernés.
Le Gouvernement a souhaité prolonger d'une année la participation forfaitaire de la branche AT-MP à l'assurance maladie liée à la sous-déclaration. Je n'ai pas d'informations complémentaires à vous fournir. Vous le savez, une commission indépendante présidée par un magistrat de la Cour des comptes mène un travail régulier à ce sujet ; ce travail est utile, il est évidemment perfectible, mais le pilotage du dispositif me semble globalement satisfaisant.
Je n'ai pas non plus d'informations particulières en ce qui concerne les infirmières en pratique avancée, car ce dossier est piloté par le ministère de la santé. Nous allons engager des négociations sur la place des infirmières dans le processus de téléconsultation au début du mois de novembre.
Enfin, nous sommes très attentifs au fait de garder un maillage territorial de qualité des caisses primaires d'assurance maladie afin de maintenir un lien de proximité, mais il existe des mécanismes de mutualisation entre les caisses, notamment pour la réalisation de certaines tâches spécialisées. En tout cas, je n'ai pas connaissance d'éléments particuliers sur la situation de votre département ; je vais me renseigner.
Mme Catherine Deroche , présidente. - Notre commission a beaucoup travaillé sur la question de l'accès aux innovations. Où en êtes-vous de la révision de la liste en sus et du référentiel des actes innovants hors nomenclature de biologie et d'anatomopathologie (RIHN) ?
Mme Gruny vous a interrogé sur la participation de la branche AP-MP à l'assurance maladie. Je rappelle tout de même que Jean-Pierre Godefroy et moi-même avons publié un rapport sur ce sujet en juillet 2012...
Mme Raymonde Poncet . - J'ai l'impression qu'on évoque souvent la fraude aux prestations, mais beaucoup moins, me semble-t-il, la fraude aux cotisations. Qu'en est-il ? Un travail d'évaluation est-il également mené à ce sujet ?
M. Daniel Chasseing . - Vous avez parlé de coupes budgétaires à l'hôpital et de la diminution du nombre de lits. Qu'en est-il exactement ?
La création d'un cinquième risque dédié à la prise en charge de la dépendance serait un progrès énorme en termes d'équité entre les départements. Il faut savoir que les départements ruraux n'arrivent plus à prendre en charge correctement ce secteur. Mais quelles sont les pistes de financement ? C'est un sujet essentiel, parce que nous avons besoin de moyens très importants, notamment pour augmenter le nombre de soignants et diminuer la précarité des intervenants à domicile.
Vous avez évoqué la téléconsultation, mais elle est souvent impossible à mettre en place en établissements d'hébergement pour personnes âgées dépendantes (Ehpad), car elle est très consommatrice de temps pour le personnel soignant.
En septembre, j'ai rencontré des élus de presque la totalité des communes de mon département et beaucoup d'entre eux ont évoqué devant moi la question de la fraude, notamment du nombre de cartes Vitale en circulation. La CNAM travaille-t-elle sur ce sujet ? Il est très important de clarifier les choses, parce que les estimations sont très variées en la matière.
M. Thomas Fatome. - Madame la présidente, nous allons discuter avec les biologistes sur la question du RIHN à la fin de l'année. En ce qui concerne la liste en sus, le PLFSS qui vous est proposé contient un dispositif d'accès précoce qui devrait améliorer le pilotage.
Madame Poncet, un important effort est réalisé depuis plusieurs années, notamment par l'Acoss et le ministère du travail, pour lutter contre le travail dissimulé et la fraude aux cotisations.
Je ne me risquerai pas à avancer des pistes de financement pour le secteur de l'autonomie et de la dépendance ! Vous le savez, un rapport a été récemment remis au Gouvernement par Laurent Vachey et des concertations seront engagées.
Nous continuerons d'être vigilants sur la fraude à la carte Vitale. Vous le savez, nous travaillons à sa dématérialisation sur les téléphones portables, ce qui permettra notamment de lutter contre la fraude. Nous continuerons de procéder à des évaluations, mais il me semble que certaines estimations sont très surévaluées.
Mme Catherine Deroche , présidente. - Nous vous remercions de votre participation.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
MM. Gérard Rivière,
président du conseil d'administration,
et Renaud Villard,
directeur de la Caisse nationale d'assurance vieillesse
Réunie le mercredi 14 octobre 2020, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'audition de MM. Gérard Rivière, président du conseil d'administration, et Renaud Villard, directeur de la Caisse nationale d'assurance vieillesse.
Mme Catherine Deroche , présidente . - Mes chers collègues, nous poursuivons nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2021 avec l'audition de M. Gérard Rivière, président et de M. Renaud Villard, directeur de la caisse nationale d'assurance vieillesse (CNAV).
Cette audition, comme la précédente, fait l'objet d'une captation vidéo retransmise en direct sur le site Internet du Sénat et consultable à la demande. Je rappelle que le port du masque et la distance d'un siège entre deux commissaires sont obligatoires et je vous remercie de bien vouloir y veiller tout au long de cette audition.
En dehors des articles d'équilibre, il n'y a rien qui concerne les retraites dans le PLFSS et la crise sanitaire a semblé avoir eu raison du projet de réforme systémique présenté par le Gouvernement. Le Sénat ne s'est donc pas prononcé mais les travaux de notre commission et de son rapporteur, René-Paul Savary, ont mis en évidence la nécessité d'une réforme destinée au rétablissement des comptes, seule à même de préserver le pacte entre les générations qui est au coeur de notre système par répartition.
Selon une « note d'étape » du Conseil d'orientation des retraites (COR), le système de retraites pourrait afficher un déficit de 25,4 milliards d'euros en 2020. Comme toutes les branches, la branche vieillesse a enregistré une contraction de ses recettes tandis que ses dépenses sont très peu sensibles à la conjoncture, ce qui a conduit à augmenter la part des dépenses de retraite dans notre richesse nationale. Ce déficit global des régimes serait de 10,2 milliards d'euros en 2021, puis de 13,3 milliards d'euros en 2024.
Monsieur le président, Monsieur le directeur, je vous laisse la parole pour un bref propos introductif avant de passer la parole à notre rapporteur, puis aux commissaires qui souhaiteront vous interroger. Nous disposons d'une heure trente environ.
M. Gérard Rivière, président du conseil d'administration de la Caisse nationale d'assurance vieillesse (CNAV) . - L'actualité de la branche retraite dans le projet de loi de financement de la sécurité sociale se résume à constater la situation financière du régime, lequel est très fortement impacté par la crise sanitaire.
En 2020, le solde de la branche vieillesse du régime général, en agrégeant le solde de la CNAV et du Fonds de solidarité vieillesse, se dégraderait de 6,9 milliards d'euros par rapport au PLFSS 2020. La situation s'améliorerait à partir de 2022-2023 pour atterrir sur un déficit d'environ 9 milliards d'euros en 2022.
Il faut le préciser d'emblée mais nous aurons certainement l'occasion d'y revenir lors des questions que vous ne manquerez pas de me poser concernant les mesures ou les réformes : le déficit structurel du régime général est désormais établi à l'horizon 2024 sous la barre des 10 milliards d'euros. Le chiffre qui sera vraisemblablement annoncé par le COR jeudi 15 octobre serait celui d'un déficit de 8,5 milliards d'euros pour la CNAV et de 0,7 milliard d'euros pour le Fonds de solidarité vieillesse, soit un déficit total de 9,2 milliards d'euros.
J'observe que les comptes du régime
général, c'est-à-dire le solde
élargi
de - 8,5 milliards d'euros, emportent la
quasi-totalité du déficit du système de retraite. Les
mécanismes de compensation généralisée et de
transfert entre régimes impactent en réalité très
fortement la CNAV puisque le solde technique de la CNAV serait de
- 1,6 milliard d'euros. Mon propos n'est pas de remettre en cause les
mécanismes de compensation tels qu'ils existent, mais ils datent d'une
époque désormais largement dépassée et pourraient
être requestionnés.
Le solde 2020 est très sensiblement réduit du fait de l'affectation à la CNAV d'une somme de 5 milliards d'euros par le Fonds de réserve pour les retraites qui correspond au versement de la soulte du régime des IEG.
M. Renaud Villard, directeur général de la Caisse nationale d'assurance vieillesse (CNAV) . - Le président vient de souligner la sensibilité très forte du solde des régimes de retraite en général, et de la CNAV en particulier, à la conjoncture. Nous avons vécu en 2020 ce que nous pourrions qualifier de « crash test » avec un effondrement des recettes suite au rétrécissement brutal de la masse salariale tandis que les dépenses ont continué à évoluer sur une dynamique comparable.
Rappelons que le solde 2020 a été « amélioré » par le transfert de 5 milliards d'euros de la soulte des IEG vers la CNAV. Sans cet appel aux réserves, le déficit 2020 n'aurait pas été de 11 milliards d'euros mais de 16 milliards d'euros. La crise sanitaire actuelle emporte donc un effet mécanique extrêmement violent. À moyen terme, à un horizon de cinq ans, la dégradation du solde du régime de retraite serait de 3 à 5 milliards d'euros. Le solde se dégrade donc de 10 milliards d'euros en 2020, dont une partie est prise en charge par le transfert du fonds de réserve des retraites vers la CNAV. Toutefois, la dégradation du solde sur un horizon de court ou moyen terme est estimée à 4 ou 5 milliards d'euros pour l'ensemble composé de la CNAV et du FSV.
Qu'il soit mis en place un régime universel des retraites ou non, la CNAV embarque déjà l'essentiel du déficit des régimes de retraite compte tenu des mécanismes de compensation en place. Aussi, le solde technique de la CNAV est un agrégat que nous ne suivons quasiment plus ; il serait cependant assez proche de l'équilibre, y compris dans la conjoncture actuelle. Les régimes de compensation entre régimes de retraite, notamment pour les retraites de base, pèsent lourdement sur le régime général : en définitive, les opérations comptables font que le régime général se trouve à porter les déficits des autres régimes.
En vue de l'audition, vous nous avez adressé un premier questionnaire auquel nous avons répondu en date du 14 septembre 2020, puis un deuxième questionnaire adressé le 13 octobre 2020. Souhaitez-vous madame la présidente que nous y répondions dès à présent ou entendez-vous que nous y répondions dans le cadre de l'échange ?
Mme Catherine Deroche , présidente . - Elles feront sans doute l'objet de questions des rapporteurs et de nos collègues. Je vous propose de passer sans tarder aux questions si vous avez terminé vos propos liminaires.
M. René-Paul Savary , rapporteur pour l'assurance vieillesse . - Vous avez déjà répondu à une partie de la deuxième série de questions qui vous a été adressée. Ces questions portaient notamment sur les perspectives financières 2021-2022. Le rapport du COR, attendu demain mais dont de larges pans sont déjà connus, souligne qu'il n'est pas noté une augmentation des dépenses ni une diminution des dépenses car la surmortalité est gommée par d'autres facteurs. Ainsi, malgré les 30 000 décès dus au Covid -19, il n'est pas relevé de répercussions majeures sur le système de retraite dans les années à venir en raison de la compensation de la sous-mortalité signalée dans différents rapports. Il est par contre noté un déséquilibre des systèmes de retraite puisque le déficit serait porté à - 25 milliards d'euros en 2020, dont - 16 milliards d'euros pour la CNAV. L'aggravation du déficit tiendrait à la diminution des recettes.
Ces chiffres sont colossaux et donnent à voir le grave déséquilibre de notre système de retraite. Quel que soit le mode de calcul, c'est-à-dire en comptant par annuités ou en points, le résultat est le même. Des mesures devront pourtant être prises car un déficit chronique du système de retraite n'est pas acceptable.
Avez-vous des pistes de travail à ce sujet ? Quel est votre horizon pour redresser les comptes ? Quelles sont les mesures susceptibles de produire les effets les plus rapides et selon quel calendrier ? S'agit-il des mesures d'âge, de la remise en cause de dispositifs existants, etc. ?
Je souhaite également revenir sur le rapport de la Cour des comptes qui insiste sur la fraude aux prestations sociales. Nous pouvons penser ici que la CNAV ne fournit pas tous les efforts nécessaires et que son dispositif de lutte contre la fraude pourrait être plus robuste. Avez-vous la volonté ferme de traiter les problèmes soulevés par la Cour des comptes, notamment pour ce qui concerne les prestations versées à l'étranger ?
Par ailleurs, les dispositifs d'activité partielle, qui ont été largement sollicités en 2020 et s'appliqueront aussi en 2021, ne sont pas soumis à cotisations. La loi du 17 juin 2020 a permis la validation de trimestres pris en compte pour les droits à la retraite de base au titre des périodes d'activité partielle. Ce dispositif induit donc des dépenses à terme, avec un calcul plus favorable des prestations à verser, sans pour autant être en mesure de mettre en face les recettes liées aux cotisations. Selon vous, quel sera l'effet de ce dispositif d'activité partielle sur votre caisse ?
Enfin, disposez-vous d'un chiffrage de l'impact de l'assouplissement des règles relatives au cumul emploi-retraite des personnels soignants ?
M. Jean-Marie Vanlerenberghe , rapporteur général . - René-Paul Savary vient de poser la question que je souhaitais adresser aux représentants de la CNAV : il s'agit de celle relative à la fraude. Je pense notamment à ce qui peut être dit, souvent, concernant des prestations versées à l'étranger à des personnes qui auraient 120 ans ! Cette situation, évoquée par divers médias, ne peut évidemment qu'interpeller. Il est plus que nécessaire de pouvoir chiffrer et détecter sérieusement la fraude et tordre le cou aux rumeurs les plus folles, malheureusement relayées.
Vous avez raison de souligner que nous sommes davantage dans un effet recettes que dans un effet dépenses. Il existe toutefois un petit effet dépenses qui n'est pas lié à la surmortalité. Sur un stock de 15 millions de retraités, 30 000 décès liés à la Covid -19 auraient un impact inférieur à 100 millions d'euros. L'impact sur les dépenses est lié en fait à la moindre inflation. Nous sommes cependant à l'épaisseur du trait lorsqu'il s'agit d'expliquer le déficit.
Vous nous interrogez sur les voies et moyens de redresser la situation. En tant que directeur de la CNAV, il ne m'appartient pas de faire part de mes opinions. En revanche, en tant que technicien, je peux vous dire que, pour un ordre de grandeur de 15 milliards d'euros, les seules métriques permettant de conduire à une inflexion sont de reporter l'âge légal de départ à la retraite de deux ans (64 ans) ou d'augmenter la durée de cotisations de deux ans (45 ans d'annuités). Cela étant précisé, je le répète, je n'ai aucune opinion à formuler sur les mesures à prendre.
Vous m'interpellez également sur la lutte contre la fraude. Après avoir procédé à une nouvelle vérification, je peux assurer que nous n'avons aucun assuré de plus de 120 ans auquel nous verserions une pension. Je suis prêt à me faire auditer sur cette question. Dans la tranche 110-120 ans, qui regroupe uniquement des dizaines d'unités, l'essentiel des assurés est résident en France.
Cela étant précisé, je ne nie pas qu'il existe un risque inhérent au versement des retraites à l'étranger. Dans ce domaine, et je le porte résolument, nous devons nous inscrire dans une boucle d'amélioration continue. Ce volontarisme emprunte deux pistes.
Premièrement, pour tous les pays avec lesquels nous sommes en capacité de coopérer, nous devons échanger les fichiers d'état civil mensuels pour disposer d'une donnée fiable. Cela suppose que l'État tiers soit coopératif et dispose d'un état civil lui-même fiable. Ce sont donc, en première intention, les pays de l'Union européenne et de l'OCDE qui sont en phase d'instruction. Pour ce faire, nous avons reçu un financement de la Commission européenne pour déployer un dispositif déjà en routine avec certains pays, comme l'Allemagne, certains pays du Benelux, de la péninsule ibérique et l'Italie.
Nous devons deuxièmement renforcer les contrôles sur les certificats d'existence. Il s'agit ici d'un document envoyé annuellement à chaque retraité qui doit se charger de le faire certifier par l'autorité d'état civil compétente. C'est évidemment un risque de fraude car nous n'ignorons pas le risque de laxisme voire de corruption pour disposer du tampon voulu. Face à ce risque, les réponses à apporter passent par des formations de nos équipes. À réception des certificats d'existence, 20 % sont directement rejetés. Après un deuxième contrôle, nous en rejetons encore 20 %. Il peut cependant encore exister de faux certificats parmi les documents qui passent ces deux contrôles. J'en suis même convaincu, raison pour laquelle nous déployons en parallèle des expérimentations s'appuyant sur notre opérateur bancaire lequel doit assurer l'existence de nos assurés à l'étranger. Au-delà, nous souhaitons étendre le dispositif soutenu et expérimenté en 2016 et 2017 et qui consiste à faire appel à des agents consulaires, financés par la branche retraite et assermentés par elle, pour vérifier physiquement l'existence de l'assuré dans le pays étranger. Nous souhaitons aujourd'hui pérenniser ce dispositif expérimental. Des échanges sont en cours avec le ministère des affaires étrangères à cet effet.
Nous avons une dernière piste sur laquelle je suis à titre personnel très volontariste : il s'agit de la solution de la biométrie. Cependant, cette possibilité est aujourd'hui verrouillée puisque la loi nous interdit d'utiliser la biométrie pour vérifier l'existence de nos assurés.
Concernant l'impact du chômage partiel sur nos comptes, nous sommes toujours sur une mesure assez imprécise. Lors de la première loi d'état d'urgence sanitaire, nous pensions que le dispositif d'activité partielle s'apparenterait à une mesure « balai » car nous n'imaginions pas que des professionnels seraient amenés à bénéficier de ce dispositif pendant 6-8 mois. Cette mesure, d'abord présentée comme un filet de sécurité, devient aujourd'hui une mesure plus large, notamment pour les professions durablement exposées au chômage partiel (automobile, événementiel, restauration, etc.). Dans ce cadre-là, la mesure consistant à sécuriser les trimestres dans le cadre du chômage partiel aura un coût. À ce stade - tout en précisant que l'estimation est encore très approximative - nous pensons que ce coût sera de l'ordre de 200 millions d'euros par an.
Je ne serai pas en mesure de répondre en séance à votre question portant sur l'impact de la mesure de cumul emploi-retraite des soignants. Pour disposer de chiffres précis, il faudrait que nous puissions croiser nos fichiers avec ceux de la caisse nationale de retraite des agents des collectivités territoriales, compétente sur la fonction publique hospitalière.
M. Olivier Henno . - René-Paul Savary a abordé la question des mesures d'âge et je souhaite compléter son questionnement en vous interrogeant sur les effets des départs pour carrière longue. Ces effets s'amenuisent-ils avec le temps ? Quel est l'âge moyen de départ à la retraite ? Pensez-vous que la crise économique et sociale aura un impact sur l'âge de départ à la retraite ? Des départs en retraite pourraient-ils être anticipés quitte à assumer la décote ?
M. Gérard Rivière . - Je ne souhaite pas dresser de grandes tendances car, si l'on parle beaucoup de la situation économique, on évoque finalement assez peu la situation sociale, or les pistes de redressement n'auront de sens que si l'emploi redevient dynamique. Il est évoqué un volume d'environ un million d'emplois détruits par la crise sanitaire. Aussi, nous ne pourrons pas retrouver un niveau d'emploi porteur dès le 1 er janvier 2022.
L'allongement de la durée de cotisations ou le recul de l'âge de départ légal à la retraite sont des hypothèses dans un contexte stabilisé. Je ne suis pas de ceux qui affirment qu'un senior en emploi prive un jeune d'accéder à l'emploi, car les causalités ne sont pas si simples. Pour autant, force est de reconnaître que les jeunes rencontrent de vraies difficultés à accéder à l'emploi. Aussi, la période actuelle ne me semble pas particulièrement choisie pour retarder le départ en retraite.
Par ailleurs, je n'ai pas été de ceux qui ont applaudi le transfert des déficits prévisionnels 2020-2024 à la CADES car je pense que d'autres solutions auraient pu être envisagées. Je crois que l'État, par le biais de la loi de finances, aurait pu prendre sa part de responsabilité et de déficit dans la crise liée au Covid, notamment sur les pertes de cotisations décidées par la puissance publique. Disant cela, je ne conteste pas pour autant le fond de la décision car il existait évidemment un réel intérêt de ces mesures pour soutenir les entreprises durement touchées, et donc l'emploi. Pour autant, laisser à la sécurité sociale la totalité de la charge de ces allègements et annulations de cotisations n'est pas une décision anodine.
Les pertes de cotisations sur les travailleurs indépendants qui relèvent du régime général se chiffrent à 2 milliards d'euros en 2020. Ces pertes sont directement liées à des décisions de report ou d'annulation de cotisations. Ce sont donc les salariés du régime général qui porteront la charge de ces cotisations annulées. Encore une fois, il n'est pas question de contester le bien-fondé de ces mesures en faveur des travailleurs indépendants car il faut les soutenir et il faudra encore les soutenir en 2021, peut-être au-delà. Toutefois, était-ce à la sécurité sociale de supporter la charge de ces déficits ? Le débat est désormais tranché puisque la loi organique a été promulguée le 7 août 2020 et les transferts de déficits sont organisés pour l'ensemble du régime de 2020 à 2024 dans la limite de 92 milliards d'euros. Par conséquent, jusqu'en 2024, le déficit de la CNAV ne pose pas de problème, puisque les déficits cumulés sont traités sauf si le chiffre de 92 milliards d'euros est dépassé avant l'échéance de 2023.
Au vu de ces chiffres, nous pouvons dire qu'il n'y a pas d'urgence à prendre des décisions pour 2020-2021. Par contre, je crois qu'il faut mettre à profit cette période pour rechercher des voies et moyens en concertation. Ce sont d'ailleurs les propos que j'ai tenus il y a quinze jours devant la commission des comptes de la sécurité sociale en invitant à mener une large concertation avec les parties prenantes, notamment les partenaires sociaux, pour parvenir au retour à l'équilibre durable du système de retraite et de la CNAV en particulier.
Dans ces voies et moyens, il existe une large panoplie de mesures connues et identifiées. M. Villard les a évoquées brièvement mais vous retrouverez l'ensemble de ces chiffrages dans la note précise que nous avons remise.
J'ajoute que la CNAV, en tant qu'établissement public, a pour mission de répondre à la commande des services de l'Etat, et notamment aux demandes du Parlement, du Gouvernement et du Conseil d'orientation des retraites. Les chiffres qui seront rendus publics demain par le COR sont d'ailleurs largement nourris par le service prospective-recherche de la CNAV.
M. Renaud Villard . - Je souhaite répondre à la question posée sur les carrières longues. Celles-ci sont encore nombreuses. En 2020, nous estimons que 140 000 personnes partiront en carrière longue, avant l'âge légal. Malgré tout, nous avons dépassé un plateau. Pendant quelques exercices, ce volume a tourné autour de 180 000 départs carrière longue, qui représentaient une dépense d'environ 3,4 milliards d'euros. Depuis, nous observons une décroissance assez marquée pour atteindre 140 000 départs en 2020, soit une dépense de 2,9 milliards d'euros. La décroissance va continuer, liée notamment au fait que les actifs appartiennent désormais à des générations qui sont entrées sur le marché du travail plus tard. Sauf pour ceux qui auront commencé à travailler très jeune, il sera difficile de partir en retraite avant l'âge de 62 ans.
L'âge moyen observé de départ à la retraite est de 63 ans. Cet âge moyen augmente progressivement mais très lentement. L'estimation est de 64 ans en âge observé en 2035. L'âge moyen d'entrée dans la vie active est de 21 ans. De plus, toutes les générations ont désormais connu la scolarité obligatoire jusqu'à 16 ans.
Vous avez aussi évoqué l'impact probable de la crise économique, sociale et sanitaire sur les comportements de départs à la retraite. Je pense que nous connaîtrons deux mouvements adverses. D'un côté, nous pourrions observer une anticipation des départs, notamment liés à des plans de sauvegarde de l'emploi portés par certaines entreprises. De l'autre côté, nous pourrions connaître un allongement des carrières poussé par la formidable diffusion du télétravail. Cette nouvelle forme d'organisation du travail pourrait en effet permettre à certains seniors de prolonger leur activité en s'affranchissant, au moins partiellement, de la contrainte du transport pour se rendre sur leur lieu de travail.
À date, nous ne constatons pas d'effets visibles de la crise sur le nombre de départs à la retraite. Cependant, il est peut-être trop tôt pour tirer un bilan. Nous constatons en revanche un besoin de contact de nos assurés. Pour répondre à ces attentes, nous sommes en train de lancer avec l'AGIRC-ARRCO une opération conjointe dénommée « Les rendez-vous de la retraite ». Signe que nos assurés sont en attente d'information, les 40 000 rendez-vous proposés dans le cadre de cette opération ont d'emblée été demandés.
M. René-Paul Savary , rapporteur pour l'assurance vieillesse . - Il faudrait sans doute reprendre la conférence de financement pour avancer sans attendre. Le risque est sinon de reporter la dette.
Je souhaite également réagir à vos propos sur les cotisations des indépendants car les cotisations devraient être collectées au final même si l'encaissement sera plus tardif.
M. Gérard Rivière . - Vous nourrissez beaucoup d'optimisme. Pour ma part, je ne pense pas que beaucoup de travailleurs indépendants seront en capacité d'absorber ce surcroît de cotisations sur leur chiffre d'affaires de l'exercice 2021. Je pense que le Gouvernement sera dans l'obligation de prendre un certain nombre de mesures pour annuler des cotisations. Cette situation qui concerne les travailleurs indépendants pourrait concerner aussi des entreprises. En définitive, beaucoup de cotisations reportées ne pourront pas être recouvrées, notamment chez les ETI qui traditionnellement rencontrent déjà des difficultés à faire face à leurs charges sociales.
M. René-Paul Savary , rapporteur pour l'assurance vieillesse . - Ce montant de 2 milliards d'euros représente-t-il le manque à gagner ?
M. Jean-Marie Vanlerenberghe , rapporteur général . - Ce montant correspond aux reports et annulations. Cependant, la question est de déterminer quelle sera la part des annulations in fine. Comme le dit le président de la CNAV, il est à craindre toutefois que ce montant soit beaucoup plus élevé que ce qu'imaginait l'ancien ministre des comptes publics, il y a quelques mois.
Mme Monique Lubin . - C'est un débat que nous aurons entre nous mais il apparaît aujourd'hui quasiment impossible de répondre par des mesures paramétriques immédiates à un problème conjoncturel et dont on ne connaît pas l'échéance. Si nous étions amenés à prendre ces mesures paramétriques, nous pénaliserions immédiatement des personnes prêtes à prendre leur retraite, c'est-à-dire des personnes qui vont la prendre dans quelques mois ou dans un ou deux ans. Pour certaines professions, nous ne pouvons pas décemment demander à des personnes qui travaillent depuis l'âge de 18 ans ou avant cet âge de travailler deux ans de plus.
Parallèlement, il n'existe pas de relation de cause à effet immédiate entre les départs en retraite et les embauches des jeunes. Je ne vois donc pas comment nous pourrons maintenir en activité des personnes qui n'en ont plus envie tout en maintenant des jeunes devant la porte de l'emploi.
La situation nous invite à nous montrer imaginatifs et à sortir de nos dogmes respectifs car nous ne pouvons pas annoncer d'emblée que nous n'avons pas le choix et que nous devons reculer l'âge de départ à la retraite de deux ans.
Mme Catherine Deroche , présidente . - Je note qu'il n'y a plus d'autres demandes de parole. Je vous remercie M. le président et M. le directeur.
Cette audition a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
Mme Anne
Thiebeauld,
directrice des risques professionnels
de la Caisse nationale
d'assurance maladie
Réunie le mercredi 21 octobre 2020, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'audition de Mme Anne Thiebeauld, directrice des risques professionnels de la Caisse nationale d'assurance maladie.
Mme Catherine Deroche , présidente . - Nous poursuivons nos travaux sur le projet de loi de financement de la sécurité sociale pour 2021 avec l'audition de Mme Anne Thiebeauld, directrice des risques professionnels à la Caisse nationale de l'Assurance maladie (Cnam). Nous nous intéressons donc ce matin à la branche accidents du travail-maladies professionnelles (AT-MP). La plus petite des branches de la sécurité sociale, à la différence des autres branches, a conservé une gouvernance marquée par le paritarisme et des principes assurantiels. Elle a su renouer durablement avec les excédents ces dernières années. Sous l'effet de la crise sanitaire, la branche serait en déficit en 2020 de 200 millions d'euros avant de retrouver une situation excédentaire en 2021.
Mme Anne Thiebeauld, directrice des risques professionnels à la Caisse nationale de l'Assurance maladie. - Ce projet de loi de financement de la sécurité sociale (PLFSS) est extraordinaire pour la branche AT-MP et toutes les autres branches. La branche présente quelques spécificités : une gouvernance paritaire et un financement assis sur les cotisations des entreprises. Elle connaissait, depuis 2012, une situation excédentaire. Cela ne sera plus le cas en 2020, puisque la branche se trouvera en déficit ; les prévisions prévoient néanmoins un retour à l'excédent en 2021, les cotisations augmentant de nouveau du fait de la croissance de la masse salariale. Le PLFSS pour 2021 ne comporte qu'une seule mesure concernant la branche AT-MP : le report de la commission dite de sous-déclaration en 2021 en raison de la crise sanitaire. Dès lors, le transfert annuel vers la branche maladie au titre de la couverture des sous-déclarations a été prolongé.
Ce faible nombre de mesures ne reflète pas la capacité d'adaptation dont la branche AT-MP a su faire preuve cette année, durant cette crise si particulière : la branche, la direction nationale de l'assurance maladie, le réseau des caisses régionales, l'Institut national de recherche et de sécurité pour la prévention des accidents du travail et des maladies professionnelles (INRS) se sont très fortement mobilisés pour accompagner les salariés et les entreprises. La direction des risques professionnels, l'INRS et le réseau des préventeurs ont ainsi contribué à la publication de 80 fiches métiers, en liaison avec les branches professionnelles, pour détailler, métier par métier, les protocoles de protection sanitaire adaptés à chaque type d'activité. Ces travaux continuent depuis le mois d'avril avec la parution d'un plan de reprise d'activité pour treize secteurs économiquement prioritaires et également, en lien avec la direction générale du travail, pour la publication de guides pratiques pour les employeurs et les salariés. La branche a aussi lancé en mai dernier une subvention destinée aux entreprises de moins de 50 salariés, pour cofinancer, à hauteur de 50 %, l'achat de matériels pour aménager les espaces de travail collectifs ou les postes de travail plus individuels, et mettre en place des mesures sanitaires pour lutter contre la contamination virale au travail.
Enfin - c'est d'actualité -, la branche risques professionnels est chargée de la mise en oeuvre des textes parus le 14 septembre dernier, portant création d'un nouveau tableau de maladies professionnelles pour reconnaître, à ce titre, celle des soignants victimes de la covid-19 - la voie complémentaire, qui prévoit un passage devant un comité d'experts médicaux étant également ouverte pour les autres populations exposées.
Mme Pascale Gruny , rapporteur pour les accidents du travail et maladies professionnelles . - Après sept années d'excédents, le solde de la branche AT-MP s'effondre en 2020 sous l'effet de la crise sanitaire. Comment s'explique la hausse des dépenses alors que le confinement semble avoir entraîné une diminution des demandes d'AT-MP ?
La sinistralité AT-MP diminue tendanciellement depuis dix ans. On observe toutefois un rebond des maladies professionnelles en 2019, lié essentiellement à l'augmentation des troubles musculo-squelettiques (TMS). Comment expliquez-vous cette augmentation ?
Les maladies professionnelles liées à la silice cristalline ont augmenté de 14 % en 2019. Quelles actions de prévention ont été mises en place ou envisagées par la branche AT-MP dans les secteurs les plus concernés par ce cancérigène ?
Quels ont été les efforts accomplis depuis l'an dernier pour limiter la sous-déclaration des accidents du travail et des maladies professionnelles ? Le nouveau dispositif expérimental de détection d'entrées en affection de longue durée potentiellement liées à un facteur de risque professionnel, annoncé l'an passé par le directeur de la Cnam, a-t-il pu être déployé ? Tenez-vous compte des « accidents du travail du lundi », qui sont pris en charge par les entreprises alors qu'ils ne sont pas liés à l'entreprise ?
Le PLFSS propose de reporter à 2021 l'évaluation du montant réel de cette sous-déclaration, qui aurait dû être réalisée cette année par une commission ad hoc. Comme chaque année, il est proposé de fixer le montant du transfert opéré à ce titre de la branche AT-MP à la branche maladie à 1 milliard d'euros. Ne disposez-vous pas d'évaluations intermédiaires de ce phénomène depuis la commission de 2017, qui avait donné une fourchette estimative de 0,8 à 1,5 milliard d'euros ? Une évolution n'était-elle pas possible dès cette année, alors que la branche AT-MP sera déficitaire en 2020 ?
Enfin, la loi de financement de la sécurité sociale pour 2020 a créé un fonds d'indemnisation des victimes des pesticides. Où en est la mise en place de ce fonds ?
Mme Anne Thiebeauld . - La branche accusera un déficit d'environ 290 millions d'euros cette année, en raison de la baisse des produits de 8 % liée à la baisse de la masse salariale sur laquelle les cotisations s'appliquent et, également, à une hausse des dépenses projetée de 1,5 %. Ces dépenses sont notamment tirées par les indemnités journalières versées par la branche.
Vous avez raison, nous constatons, en 2020, une baisse marquée du nombre de déclarations d'accidents du travail et, dans une moindre mesure, de maladies professionnelles, du fait de la crise sanitaire. Toutefois, nous devons indemniser les sinistres des années antérieures, qui ont été marquées par une très forte hausse des indemnités journalières. En moyenne, la durée d'arrêt en cas d'accident de travail est plus d'une centaine de jours, et trois fois plus en cas de maladie professionnelle.
Concernant l'évolution de la sinistralité, on observe un rebond des maladies professionnelles qui ont augmenté de 1,5 % en 2018, puis 1,7 % en 2019. C'est dû principalement à une augmentation des troubles musculo-squelettiques, qui constituent le premier facteur de risques professionnels, puisqu'ils représentent presque 90 % des maladies professionnelles. Toutefois, comme la masse salariale a augmenté ces années-là, il est aussi logique de constater une hausse des TMS.
Les maladies professionnelles liées à la silice cristalline ont augmenté en 2019 : 59 cas de cancers ont ainsi été reconnus et pris en charge sur le tableau de maladies professionnelles 25. Cette augmentation s'explique par l'émergence de nouvelles activités, qui ne sont plus celles que l'on connaissait traditionnellement pour les atteintes à la silicose, c'est-à-dire les activités minières ; la silice cristalline est ainsi utilisée comme matériau dans un certain nombre d'activités et de procédés industriels, tels que l'extraction et la taille de la pierre, la fabrication de prothèses dentaires ou encore le design d'intérieur à cause de l'utilisation de certains minéraux, comme le granit. C'est la poussière de ces minéraux qui, inhalée, provoque une exposition aux risques professionnels liés à la silice. Nos actions, à cet égard, sont de plusieurs ordres. Tout d'abord, grâce à notre laboratoire scientifique, l'INRS, nous réalisons des bases documentaires à jour et précises, et mettons à disposition des employeurs des dispositifs de prévention pour limiter l'exposition à la silice selon les activités : des dispositifs utilisables dans les carrières pour l'abattage de la poussière au sol, des guides de ventilation pour la protection des prothésistes dentaires, ou encore des dispositifs de prévention pour les ateliers utilisant des matériaux minéraux, etc. En septembre 2019, nous avons signé une convention avec l'Union nationale des prothésistes dentaires, qui prévoit un accompagnement par les préventeurs des caisses régionales des professionnels concernés, avec la possibilité de prendre en charge jusqu'à 70 % des investissements nécessaires pour installer des dispositifs de ventilation ou mettre en oeuvre les formations nécessaires à l'utilisation de ces dispositifs.
Pour limiter les effets de la sous-déclaration, nous avons mis en oeuvre plusieurs actions. Comme la commission de 2017 avait identifié, comme cause de cette sous-déclaration, le manque d'information des assurés et des professionnels de santé, nous nous sommes appuyés sur les délégués de l'assurance maladie, qui sont en lien direct avec les professionnels de santé, pour qu'ils présentent aux médecins des mémos et des informations relatives aux certificats médicaux utiles à l'instruction des maladies professionnelles. Ces échanges ont permis de sensibiliser les médecins prescripteurs à la détection de l'origine professionnelle des maladies de leurs patients. L'année dernière, nous avons aussi refondu la procédure de reconnaissance des accidents de travail et des maladies professionnelles, avec l'idée qu'un assuré bien informé sera mieux à même de réaliser une déclaration de maladie professionnelle. Nous en avons profité pour renouveler nos matériels de communication et d'information à l'intention des assurés, pour mieux informer sur le risque professionnel ainsi que sur la manière et l'intérêt de déclarer sa maladie professionnelle, même lorsqu'elle est à effet différé. Nous avons travaillé sur différents supports de communication, notamment sur le site Ameli.fr, qui bénéficie d'une audience très forte parmi les assurés, et nous avons investi dans un certain nombre de téléservices pour faciliter les échanges avec les caisses primaires en charge de l'indemnisation au cours de la procédure de déclaration. Vous évoquez aussi la possibilité de réaliser des évaluations intermédiaires. Nous n'en réalisons pas actuellement. La commission de sous-déclaration de l'année prochaine devrait réaliser cette évaluation. On constate effectivement une sous-déclaration des maladies professionnelles qui nécessite un reversement vers la branche maladie. Des arrêts maladie peuvent relever des accidents de travail, et inversement.
Le directeur de général de la Cnam vous a présenté le dispositif expérimental que nous souhaitions mettre en place en 2020, avec les médecins traitants et les médecins conseils de l'assurance maladie, pour mieux détecter l'origine professionnelle de quatre pathologies : l'asthme, la surdité, les cancers naso-sinusiens et les problèmes au rachis lombaire. Ces expérimentations ont été reportées en 2021.
Le fonds d'indemnisation des victimes de pesticides a été mis en place auprès de la Caisse centrale de mutualité sociale agricole, dont les bénéficiaires sont les premiers concernés par cette exposition. Nous sommes encore à cet égard dans une phase transitoire, puisque nous attendons la publication prochaine du décret d'application.
Mme Pascale Gruny , rapporteur . - Avez-vous constaté une réduction des sous-déclarations en 2020 en raison des actions que vous avez entreprises ?
Mme Anne Thiebeauld . - Nous avons constaté une augmentation du nombre de maladies professionnelles prises en charge en 2018 et 2019, mais il n'est pas possible, sans une étude exhaustive et approfondie, que la commission doit réaliser, de faire le lien entre cette augmentation des déclarations et des prises en charge et le résultat de nos actions.
Mme Pascale Gruny , rapporteur . - Les actions de prévention sont-elles suffisantes en ce qui concerne les TMS, notamment à l'égard des jeunes actifs ? La visite médicale d'embauche des apprentis est désormais réalisée par des médecins de ville. Nous étions opposés à cette mesure, car la visite médicale par les services de santé tient compte des gestes et des postures au travail.
Mme Anne Thiebeauld . - Nous cherchons à cibler, depuis 2018, les entreprises qui présentent la plus forte sinistralité en matière de TMS. Un programme national de prévention avait déjà été engagé entre 2014 et 2017. Nous avions ainsi ciblé 8 000 entreprises, entre 2014 et 2017, et nous en ciblons 7 500 depuis 2018, dans le cadre de la convention d'objectifs et de gestion pour la période 2018-2022. Nous accompagnons ces entreprises grâce au programme TMS Pros, qui se déroule en quatre étapes : 6 500 entreprises sont déjà rentrées dans le dispositif ; presque 4 000 arrivent en fin d'étape et une évaluation des actions mises en oeuvre pourra être réalisée. Ce programme fonctionne bien et recueille l'adhésion des entreprises concernées. Nous les accompagnons dans ce cadre pour le diagnostic, l'évaluation des risques, la mise en oeuvre de dispositifs de prévention sur les postes de travail, avec les formations nécessaires, voire des subventions pour limiter les TMS. Les résultats sont positifs : l'indice de fréquence des TMS, c'est-à-dire le nombre de maladies professionnelles pour 1 000 salariés, est passé dans ces entreprises de 5,8 en 2014 à 5,1 aujourd'hui.
Votre question sur la visite médicale des apprentis montre qu'il est nécessaire d'amplifier nos actions de sensibilisation des professionnels de santé, y compris des médecins libéraux, sur la survenue des troubles musculo-squelettiques et sur les risques professionnels afin qu'ils acquièrent les bons réflexes pour détecter l'origine professionnelle des maladies et puissent accompagner leurs patients. Dans tous les cas, un certificat médical du médecin traitant sera nécessaire pour déclarer une maladie professionnelle ou un TMS. Celui-ci est donc le mieux placé pour accompagner le salarié dans sa déclaration le cas, le cas échéant.
M. Alain Milon . - Le Gouvernement a décidé de reconnaître la covid-19 comme une maladie professionnelle. Cette décision a-t-elle fait l'objet d'une concertation ? Quelle est la position de la branche AT-MP à cet égard ? Quel sera le protocole de reconnaissance et quelles seront les modalités d'indemnisation ?
Mme Corinne Féret . - Un nouveau tableau a été créé pour permettre la reconnaissance de la covid-19 comme maladie professionnelle pour les soignants. Le décret a été pris il y a quelques semaines. Combien de personnes pourraient-elles en bénéficier selon vous ? La limitation du dispositif aux seuls soignants a été critiquée, car bon nombre de salariés pourraient être concernés. Avez-vous fait des simulations si ce dispositif était élargi à d'autres personnes ?
Je veux aussi vous interroger sur le fonds d'indemnisation des victimes du chlordécone. Il devait être mis en place rapidement, mais en octobre 2020, rien n'est encore en place pour permettre aux victimes d'engager des démarches.
Mme Élisabeth Doineau . - Le télétravail s'est développé pendant la crise. Avez-vous entamé un travail avec les entreprises et les syndicats pour l'encadrer et prévenir les risques qu'il peut comporter ?
M. Bernard Jomier . - Le tableau des maladies professionnelles n'est pas adapté pour tenir compte des maladies liées à l'exposition aux produits phytosanitaires. Où en est sa révision qui avait été confiée, notamment, à l'Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (Anses) et à l'Institut national de la santé et de la recherche médicale (l'Inserm) ? La procédure de révision du tableau des maladies professionnelles a-t-elle été modifiée durant ces trois dernières années ?
M. Philippe Mouiller . - Ma question portera sur les indemnités perçues par les victimes de maladies professionnelles pour les aides humaines. On a constaté des surcoûts pour les aides humaines durant la crise sanitaire. Cela a-t-il eu un impact sur le montant des indemnités que vous avez versées ?
Mme Anne Thiebeauld . - La procédure d'élaboration d'un nouveau tableau, afin de reconnaître le caractère de maladie professionnelle aux soignants victimes de la covid-19, a été évidemment accélérée à cause de la crise sanitaire et de l'urgence à apporter une réponse à ces personnes. Le temps d'élaboration des tableaux a donc été raccourci et la concertation également. Cependant, il y a eu des échanges préalables avec des experts médicaux et des débats au sein des instances où siègent les partenaires sociaux, comme la commission spéciale n o 4 du Conseil d'orientation des conditions de travail (COCT) et la commission des accidents de travail et maladies professionnelles de la branche début juillet. Les pouvoirs publics ont fait le choix d'inscrire la reconnaissance en maladie professionnelle de la covid-19 dans le droit commun de la maladie professionnelle. C'est pourquoi les protocoles de reconnaissance et d'indemnisation sont assez proches de ceux du droit commun.
Les textes parus le 14 septembre portent la création de ce tableau n o 100 des maladies professionnelles qui permet une reconnaissance automatique pour les populations soignantes, dont la liste est très précise, ayant été exposées et connaissant des conséquences respiratoires graves du fait de la covid-19. La procédure est automatique pour les populations soignantes : le seul fait de rentrer dans les critères du tableau vaut présomption de l'imputabilité de la maladie professionnelle à l'employeur, qui finance l'ensemble du dispositif. Pour autant, ce tableau, comme tous les tableaux de maladies professionnelles, ouvre des voies complémentaires de reconnaissance si les critères du tableau ne sont pas tous remplis, et il reste toujours possible, y compris pour des populations non soignantes non ciblées par le tableau, de déposer une déclaration de maladie professionnelle ; leur situation sera alors examinée par un comité d'experts médicaux, composé de médecins conseils de l'assurance maladie et de professeurs des universités-praticiens hospitaliers (PU-PH), qui sera chargé d'établir le lien avec le travail. Ces textes permettent ainsi de couvrir l'ensemble de la population, même s'il existe deux dispositifs parallèles. Il est difficile d'estimer le nombre de personnes concernées. On dénombre environ 11 000 déclarations au titre de la covid-19 ; l'instruction par les caisses primaires d'assurance maladie démarre à peine et il est encore prématuré de faire des projections. Les soignants ne sont donc pas les seuls concernés. Ces textes sont le résultat de compromis entre des exigences différentes : reconnaissance de la maladie professionnelle pour les assurés, financement par les entreprises conformément au droit commun de la branche AT-MP et validation par les pouvoirs publics.
Le télétravail a largement changé l'organisation du travail de bon nombre d'entreprises et de salariés. Évidemment, ce mode de travail particulier n'est pas exempt de risques professionnels. Les références documentaires en matière de prévention existent et sont à disposition des entreprises : l'INRS a déjà publié sur son site des documents permettant d'identifier les risques selon leur nature et développé des moyens de prévention qui sont à la disposition des entreprises.
L'Anses s'est effectivement vu confier une mission sur les tableaux de maladies professionnelles, en lien avec la création du fonds d'indemnisation des pesticides. Les tableaux qui devaient évoluer sont des tableaux du régime agricole, et non pas du régime général, et je ne suis malheureusement pas en mesure d'entrer dans les détails sur ce sujet. La procédure d'élaboration des maladies professionnelles a évolué depuis trois ans, avec la possibilité de faire appel à une expertise médico-économique de la part de l'Anses. Elle n'a pas évolué sur d'autres points.
Enfin, en ce qui concerne la majoration pour tierce personne en cas de reconnaissance en maladie professionnelle de la covid-19, il est trop tôt pour pouvoir fournir un bilan chiffré de l'augmentation éventuelle de ce recours à l'aide à la personne.
Mme Michelle Meunier . - Comme Élisabeth Doineau, je voulais vous interroger sur le télétravail, mais vous avez répondu. Le site auquel vous nous renvoyez est très bien fait, mais j'aurais aimé un petit peu plus d'anticipation sur les risques liés au télétravail.
Mme Victoire Jasmin . - Pendant le confinement, d'autres professionnels que les professionnels de santé ont dû continuer à aller travailler, car la population avait besoin de leurs services. Pourtant, le Gouvernement a choisi, contrairement à une proposition que j'avais faite en juin, de ne retenir que les professionnels de santé. Il est injuste d'oublier ainsi les autres professionnels, comme les caissières ou les agents de salubrité publique. Ces personnes ont travaillé, permettant à la vie de continuer, mais ceux qui sont malades ont beaucoup de mal pour justifier le lien de causalité entre leur état de santé et leur travail. Un comité d'experts est constitué pour statuer sur 11 000 dossiers, mais quels seront les critères ? Comment apprécier a posteriori la situation de ces personnes au moment où elles devaient aller travailler ? Il est difficile de trouver des liens de causalité a posteriori. Ces personnes qui ont souvent déjà des petits salaires et des difficultés à se soigner devraient être reconnues automatiquement comme atteintes de maladie professionnelle.
Sur le chlordécone, cela traine ! Le Sénat avait voté un amendement que j'avais déposé. On demande beaucoup d'éléments aux personnes pour pouvoir se faire dépister. La situation est différente pour les cancers de la prostate. C'est incohérent.
Enfin, ma dernière question concerne les moyens donnés aux médecins du travail en matière de prévention. Leur travail n'est pas assez valorisé. Ils ont aussi une lourde charge administrative pour faire le lien avec les entreprises et la sécurité sociale. Ils ne sont pas assez nombreux. Finalement, les délais sont longs et les personnes sont pénalisées.
Vos réponses sur la covid-19 et le chlordécone ne m'ont pas vraiment satisfaite. En dépit de l'annonce d'un quatrième plan chlordécone, la biosurveillance et la politique de dépistage ne sont pas au niveau.
M. Olivier Henno . - Ma question concerne le contentieux. Dès que l'on modifie les grilles en raison de la covid-19 ou du télétravail, le risque de contentieux augmente : quelles sont vos prévisions pour 2021 ? Quelles provisions avez-vous passées ?
Mme Nadia Sollogoub . - Notre rapporteur a posé la question des maladies du lundi : je pourrais citer l'exemple d'un peintre qui a demandé une invalidité en raison d'une douleur à une épaule, alors qu'il pratiquait le ball-trap en compétition. On se heurte vite à la barrière que constitue la vie privée des salariés. Comment tenir compte des activités des individus en dehors de l'entreprise, notamment sportives, pour pondérer les TMS ?
Mme Frédérique Puissat . - Je veux rendre hommage à la constance de nos rapporteurs sur la branche AT-MP, qu'il s'agisse de Gérard Dériot hier, ou de Pascale Gruny aujourd'hui. Depuis trois ans que je siège dans cette commission, on parle du montant reversé au titre des sous-déclarations, d'évaluation, etc. Ne faudrait-il pas changer de discours pour parler simplement d'un équilibre de cette branche par rapport aux autres branches ? Cela permettrait de procéder à des reversements lorsque la branche est excédentaire, et de ne pas le faire lorsqu'elle est déficitaire.
Mme Anne Thiebeauld . - En ce qui concerne le télétravail, je faisais référence aux risques du télétravail qui sont listés sur le site de l'INRS, notamment les risques psychosociaux liés à l'isolement.
Pour la reconnaissance en maladie professionnelle au titre de la covid-19, la voie complémentaire au tableau reste ouverte aux populations exposées non soignantes, avec des études de dossiers au cas par cas : celles-ci prennent bien en compte les situations de travail, et le fait d'avoir dû travailler durant la période de confinement constitue un critère important pour le comité d'experts médicaux.
Je ne suis malheureusement pas la mieux placée pour vous répondre sur le chlordécone, car il s'agit de professionnels de l'agriculture. De même, la Cnam ne participant pas au pilotage de la médecine du travail, je n'ai guère de légitimité pour vous répondre et ne peux que vous renvoyer aux travaux qui ont été réalisés ces dernières années pour renforcer le dialogue en région de l'ensemble des acteurs de la santé au travail, au bénéfice des salariés. Les services des préventeurs des caisses d'assurance retraite et de la santé au travail sont bien sûr concernés.
La mise en oeuvre de nouvelles procédures peut potentiellement générer des contentieux supplémentaires. Nous passons chaque année des provisions à hauteur de 700 millions d'euros à ce titre dans les comptes de la branche. Toutefois, les décisions de prise en charge des caisses primaires semblent plutôt confirmées en cas de contentieux.
La question des arrêts de travail potentiellement liés à des activités exercées dans le cadre de la vie privée est délicate. Pour tout accident de travail, l'employeur peut émettre des réserves lors de la déclaration d'accident du travail qu'il réalise pour son salarié. Dans ce cas, les caisses primaires sont tenues de procéder à des investigations, ce qui peut être l'occasion de mettre en exergue une activité personnelle qui aurait été à l'origine de la lésion provoquée, plus que l'activité salariée elle-même. Il en va de même pour les maladies professionnelles. Il s'agit de procédures contradictoires ; les employeurs, comme les salariés, peuvent fournir toutes les pièces qu'ils souhaitent à la connaissance de la caisse primaire en charge de l'instruction et la caisse est tenue, le cas échéant, de procéder à des investigations.
Enfin, il ne m'appartient pas de me prononcer sur les transferts et je ne peux que vous renvoyer aux travaux de la commission à ce sujet.
Mme Catherine Deroche , présidente . - Chaque année, on nous dit qu'ils font l'objet d'une évaluation tous les trois ans, mais, chaque année, la même somme est reconduite...
Quel est le montant des allègements de cotisations AT-MP qui ont été décidés ? Sont-ils compatibles avec le principe assurantiel qui régit la branche ?
Mme Anne Thiebeauld . - Nous n'avons pas le montant des exonérations complètes sur les cotisations de la branche. Cela est géré par la branche recouvrement. Le budget du compte professionnel de prévention est en augmentation : 1,6 million d'assurés ont ouvert un compte et nous envisageons de développer à la fois ses fonctionnalités et la communication sur ce sujet.
Mme Catherine Deroche , présidente . - Je vous remercie.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
M. Yann-Gaël
Amghar,
directeur de l'Agence centrale des organismes de
sécurité sociale
Réunie le mercredi 21 octobre 2020, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'audition de M. Yann-Gaël Amghar, directeur de l'Agence centrale des organismes de sécurité sociale.
Mme Catherine Deroche , présidente . - Nous poursuivons nos travaux préparatoires à l'examen du PLFSS pour 2021 par l'audition de MM. Jean-Eudes Tesson et Yann-Gaël Amghar, président du conseil d'administration et directeur de l'Agence centrale des organismes de sécurité sociale (Acoss). En raison du contexte sanitaire, cette audition se tient par visioconférence.
L'Acoss, tête de réseau des Urssaf, a la double mission de collecter les recettes de la sécurité sociale et de gérer la trésorerie des branches au moyen d'emprunts d'une durée inférieure à douze mois. Avec l'accumulation des déficits, cette seconde mission a changé de nature, au point qu'on peut désormais parler de deux dettes sociales : la première amortie par la Caisse d'amortissement de la dette sociale (Cades), la seconde gérée en trésorerie par l'Acoss, dans le cadre d'une autorisation d'emprunt fixée à 95 milliards d'euros pour 2021 - ce qui n'augure rien de bon en matière de recettes...
M. Jean-Eudes Tesson, président du conseil d'administration de l'Acoss . - Paradoxalement, on ne peut pas dire que le PLFSS pour 2021 affectera beaucoup notre organisme, ni le réseau des Urssaf. En revanche, nous sommes au coeur de la gestion de la crise actuelle.
Nous venons de fêter les soixante-quinze ans de la sécurité sociale. Durant toutes ces années, elle a apporté à notre pays le progrès économique et social. Aujourd'hui plus que jamais, elle joue le rôle d'amortisseur de crise.
Passée la sidération qui a suivi l'annonce du confinement, nous avons dû assurer le versement des prestations tout en subissant un effondrement de nos encaissements. A un moment, nous n'étions pas sûrs d'y parvenir... En définitive, notre organisation et l'expertise de notre équipe de direction nous ont permis de relever le défi. Ce n'était pas rien, s'agissant notamment de la gestion de la dette, même si la confiance dans l'émetteur Acoss reste très forte.
Je salue l'engagement de nos agents, de l'Acoss comme des Urssaf. Nous avons assuré l'ensemble de nos missions, tout en mettant 14 000 de nos 16 000 agents en télétravail en quelques jours. Nous n'aurions pas cru cela possible !
Seules quelques missions ont été interrompues, comme le contrôle, qui a repris depuis lors. La lutte contre le travail illégal a dû, malheureusement, fonctionner en mode dégradé ; elle a désormais repris pleinement.
Nous avons consacré toute notre énergie à l'accompagnement des entreprises en difficulté, une de nos missions importantes. Ainsi, nos inspecteurs et contrôleurs, en quelque sorte au chômage technique, ont accepté de tenir une permanence téléphonique pour soutenir les cotisants. Je tiens à saluer particulièrement cet engagement.
C'est toute notre institution qui a continué de fonctionner, y compris dans sa gouvernance. Dans ce contexte, la gestion paritaire a pris tout son sens, et l'échange permanent entre le conseil d'administration et la direction a permis de prendre de bonnes décisions. En concertation avec la direction, j'ai appelé les entreprises à faire preuve de responsabilité en réservant les dispositifs prévus aux entreprises qui en avaient le plus besoin. Grâce à cet esprit de responsabilité, les régularisations spontanées de cotisations sont aujourd'hui supérieures à nos espérances, comme M. le directeur vous l'expliquera dans quelques instants.
Confrontée à de grandes difficultés, notre institution a donc fait preuve d'une grande résilience et, comme toutes les branches de la sécurité sociale, qu'on associe souvent à des processus un peu lourds, d'une grande agilité.
M. Yann-Gaël Amghar, directeur de l'Acoss . - Pour éclairer le PLFSS pour 2021, il convient de rappeler ce qui s'est passé en 2020, en distinguant quatre phases : l'avant-crise, le confinement et ses suites jusqu'à l'été, la transition vers le retour à la normale et la période un peu particulière dans laquelle nous sommes entrés en octobre.
La continuité des services a permis de mettre en oeuvre les mesures d'accompagnement pendant la crise. En particulier, les reports de cotisations très largement accordés aux employeurs comme aux indépendants, sans formalité préalable, ont culminé à 16,6 milliards d'euros pour les employeurs à la fin juin, à 10,3 milliards d'euros pour les indépendants à la fin août. Ces mesures de soutien sont massives par leur montant cumulé comme par le nombre d'entrepreneurs concernés : les 2 millions d'indépendants et près de 1 million d'employeurs. Dès l'échéance du 15 mars, 3,5 milliards d'euros de cotisations ont été reportées, pour soutenir l'économie française.
Le soutien aux indépendants a également pris la forme d'aides financières directes : 1 milliard d'euros d'aides votées par le Conseil de la protection sociale des travailleurs indépendants et versées fin avril ou début mai à 1,2 million d'indépendants et 40 000 secours immédiats versés au titre de l'action sociale aux indépendants en très grande difficulté.
En ce qui concerne le secteur de l'emploi à domicile, auprès duquel nous jouons un rôle particulier dans le cadre des dispositifs Cesu et Pajemploi, une indemnisation du chômage partiel a été mise en place à partir du 15 mars, pour un montant total de 450 millions d'euros. Au-delà des aides, nous avons répondu aux questions que se posaient les salariés à domicile comme les particuliers employeurs. Nous avons même contribué à faciliter l'accès prioritaire des premiers aux masques dans le contexte difficile du printemps.
Compte tenu de toutes ces actions, nos besoins de trésorerie se sont creusés très rapidement et beaucoup plus que prévu. Nous avons donc mis en place un plan de financement exceptionnel.
À partir de l'été, nous sommes entrés dans une phase de transition vers la normalisation du recouvrement. Concrètement, à partir de juillet, les entreprises ont dû payer leurs cotisations courantes, à l'exception des secteurs restant fermés. Pour les indépendants, les prélèvements ont repris en septembre, sur la base d'échéanciers très ajustés : nous avons, d'office, réduit de moitié le revenu servant de base au calcul.
Nous constatons que l'économie fait preuve d'une résilience plutôt bonne, puisque, en septembre et au début d'octobre, les impayés sur les échéances courantes ont retrouvé à peu près leur niveau d'avant-crise - ils ont été de l'ordre de 2 à 3 %, contre plus de 30 % au printemps.
Par ailleurs, nous observons un mouvement de paiement spontané des échéances reportées : de 16,6 milliards d'euros à la fin juin, les impayés cumulés des employeurs ont ainsi été réduits à 10,6 milliards d'euros aujourd'hui.
La phase actuelle est plus délicate, puisqu'il faut mettre en place de nouvelles mesures de report, mais de manière plus ciblée, en termes sectoriels comme géographiques. Les échéanciers de recouvrement sont différenciés selon les situations : la normalisation du recouvrement se poursuit sur certains segments de l'économie et certains territoires, tandis que le recouvrement est remis en suspension sur d'autres.
C'est dans ce contexte qu'intervient le PLFSS pour 2021, compte tenu des marges d'incertitude qui subsistent pour l'année prochaine.
M. Jean-Marie Vanlerenberghe , rapporteur général . - S'agissant de vos anticipations de rétablissement des recettes pour 2021 et jusqu'en 2024, pouvez-vous nous préciser vos hypothèses d'évolution de la masse salariale ? Les rentrées actuelles correspondent-elles à vos attentes, et pouvez-vous nous présenter un échéancier prévisionnel pour 2021 ?
Par ailleurs, la reconduction de votre plafond d'emprunts à court terme au niveau, assez considérable, de 95 milliards d'euros est-elle cohérente avec vos besoins anticipés, compte tenu des transferts de dette vers la Cades opérés en vertu de la loi du 7 août dernier ? Cette autorisation vous ménage-t-elle une marge d'action suffisante au regard de l'imprévisibilité des prochains mois ?
M. Jean-Eudes Tesson, président du conseil d'administration de l'Acoss . - Actuellement, les encaissements sont meilleurs qu'anticipé, mais l'écart à la prévision pourrait aussi être défavorable... Heureusement, notre système statistique permet une assez bonne anticipation.
M. Yann-Gaël Amghar, directeur de l'Acoss . - Contrairement à l'Insee, nous ne sommes pas en mesure de faire des prévisions relatives à la masse salariale sur plusieurs années. En revanche, nous pouvons constater de manière très avancée ses évolutions à court terme.
La prévision de masse salariale sous-jacente au PLFSS pour 2021 a été établie par le ministère des comptes publics en liaison avec nous ; dans le cadre d'échanges techniques, nous avons confronté les anticipations, nos constats et les autres indicateurs dont dispose le ministère. Nous sommes donc totalement en phase avec cette prévision.
L'histoire récente a montré combien il est difficile d'anticiper les évolutions de la masse salariale dans un contexte volatile - et, bien entendu, tributaire des mesures restrictions sanitaires. Les trois lois de finances rectificative ont révisé la prévision de façon significative. Souvent, en pareil cas, la prévision est en retard sur le renversement de tendance. Ainsi, si les deux premières révisions ont peut-être été trop optimistes, la troisième a sans doute été un peu pessimiste, compte tenu de la résistance de la masse salariale que nous continuons de constater pour septembre et début octobre.
La dynamique des encaissements a une incidence surtout en trésorerie ; en droit, les produits de la sécurité sociale sont les sommes dues. En avril, nous prévoyions une récupération des charges reportées à hauteur de 40 % d'ici à la fin de l'année, parce que nous imaginions que la sortie de crise serait plus rapide. À partir de mai, nous avons tablé plutôt sur une reprise des recouvrements à partir d'octobre, mais sans anticiper l'ampleur des paiements spontanés. Or celle-ci s'avère étonnamment positive : sur les 11,5 milliards d'euros des échéances des 15 mars, 5 avril et 10 avril, il n'en restait déjà plus que 5,2 milliards d'euros à la fin septembre. De ce fait, notre profil de trésorerie pour le second semestre est meilleur qu'anticipé au printemps.
Pour 2021, nous avons construit notre profil de trésorerie sur la base des échéanciers qui seront proposés aux entreprises à partir de novembre pour des remboursements qui commenceront, dans le cas général, à la fin de l'année ou au début de l'année prochaine. Les entreprises pourront ajuster ces remboursements.
Enfin, notre plafond d'emprunts reste au niveau le plus élevé de cette année, soit 95 milliards d'euros, malgré la reprise de dette par la Cades et alors que le point bas de financement que nous anticipons pour 2021 sans doute pour janvier se situe plutôt à 70 ou 75 milliards d'euros. Cet écart est assurément très supérieur aux marges de prudence intégrées dans les PLFSS précédents.
La prudence particulière dont ce plafond témoigne se justifie à double titre. D'abord, une dégradation de la conjoncture reste possible : 0,1 point de masse salariale en moins fait perdre 2 milliards d'euros d'encaissements. Ensuite, nous avons radicalement changé notre politique de financement au printemps, pour tenir compte de la très forte hausse de nos besoins : nous veillons à être financés non plus seulement à cinq ou sept jours, mais à un horizon temporel bien plus long, par souci de prévisibilité et de sécurité dans un environnement qui reste incertain pour les encaissements comme sur les marchés financiers - dont je rappelle qu'ils sont restés quasiment fermés dans la seconde quinzaine de mars.
Conformément à cette nouvelle politique de financement, nous sommes aujourd'hui financés jusqu'au 27 novembre. Le niveau de préfinancement que nous pratiquons désormais a pour corollaire une décorrélation entre les besoins de financement du moment et le niveau du financement. Le plafond de 95 milliards d'euros pour 2021 est en cohérence avec cette politique de prudence, qui réduit notre exposition aux risques conjoncturels comme à ceux liés aux marchés financiers.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Vous confirmez donc la prévision d'augmentation de 6,8 % de la masse salariale l'année prochaine, ainsi que les prévisions suivantes : +4,7 en 2022, +3,7 en 2023 et +3,4 en 2024 ? Pour le financement de la sécurité sociale, il est à souhaiter que ces prévisions se réalisent...
M. Yann-Gaël Amghar, directeur de l'Acoss . - Je confirme la prévision pour 2021. Pour les suivantes, nous ne disposons pas de l'expertise pour nous prononcer de manière fondée.
M. Jean-Eudes Tesson, président du conseil d'administration de l'Acoss . - Il faut distinguer hypothèses et prévisions. En l'occurrence, il s'agit plutôt d'une hypothèse raisonnable, validée par les services de l'Acoss. Dans la période actuelle, la prévision est bien difficile...
M. Jean-Noël Cardoux , président de la mission d'évaluation et de contrôle de la sécurité sociale . - Au-delà des données conjoncturelles, nécessairement incertaines, ma question sera structurelle. Avant la crise, l'Acoss présentait un déficit de trésorerie de 30 à 40 milliards d'euros, non transférable à la Cades compte tenu de l'épuisement des possibilités de transfert à l'époque de M. Eckert. La croissance permettrait, disaient les optimistes, d'absorber ces déficits. On sait ce qui s'est passé...
Alors que la Cades a été prolongée jusqu'en 2033, le plafond des transferts a été fixé à 136 milliards d'euros, dont 123 milliards d'euros pour la sécurité sociale. Compte tenu des déficits anticipés, ces capacités de transfert seront absorbées très rapidement.
Dans ces conditions, ne faut-il pas craindre que l'Acoss devienne une Cades bis, avec tous les risques auxquels la Cades n'est pas exposée ? Vous maîtrisez parfaitement la gestion de dette à court terme, mais, à plus long terme, on peut nourrir des inquiétudes...
M. René-Paul Savary . - L'Acoss sera l'organisme de recouvrement de l'Agirc-Arrco à partir du 1 er janvier prochain. Or, si j'ai bien compris, l'Acoss a refusé une demande de l'Agirc-Arcco de participer au financement des régimes complémentaires. Pour quelles raisons ?
Mme Monique Lubin . - Vous avez souligné l'importance de l'effort accompli en matière de reports de charges et d'aides aux entreprises. Pour les indépendants, vous avez précisé que les cotisations pour 2021 seraient calculées sur la base du chiffre d'affaires de 2020, considérablement réduit pour tous ceux qui ont dû fermer à cause de la Covid.
À cet égard, j'ai un cas très concret à vous soumettre : celui d'une jeune entrepreneuse qui m'a sollicitée. Ayant ouvert un salon de coiffure il y a quatre ou cinq ans et employant deux salariés, elle a été privée d'activité pendant trois mois. Or, le 16 juin, elle a reçu un avis pour des cotisations à payer dès le mois de juillet, sur la base des revenus perçus en 2019 ; le même document indique que les cotisations à payer pour 2021 seront calculées sur la même base. Mettez-vous à la place d'une personne qui a une entreprise à remonter et qui reçoit un tel avis...
La situation des indépendants à la tête d'une entreprise récente va-t-elle être prise en compte ? Sinon, le risque est que beaucoup ferment d'ici à la fin de l'année !
M. Philippe Mouiller . - La branche autonomie étant dotée de ressources propres, à quoi correspondent les sous-objectifs de l'Ondam relatifs aux dépenses des établissements et services pour personnes âgées et handicapées ?
M. Bernard Jomier . - M. le directeur a expliqué que, en septembre, le recul de la masse salariale n'était que de 2 %. L'Acoss a-t-elle évalué les conséquences des nouvelles mesures restrictives ? Quelle serait l'incidence d'un éventuel reconfinement de quinze jours ?
M. Olivier Henno . - Certains secteurs restent fermés, à l'instar de l'événementiel, du culturel et du tourisme. Comment leur situation spécifique est-elle prise en compte ?
Mme Corinne Imbert . - Au nom de la simplification, le PLFSS pour 2021 supprime le fonds de la complémentaire santé solidaire et en répartit les missions entre l'assurance maladie, l'Acoss et l'État. Que pensez-vous de cette réforme, compte tenu de la compétence du fonds en matière de fiabilisation des assiettes de la taxe de solidarité additionnelle ? Est-il vraiment envisageable d'améliorer à court terme la lisibilité des flux de financement de la complémentaire santé solidaire ?
Mme Jocelyne Guidez . - Alors que l'exécutif prévoit de créer une cinquième branche, consacrée à l'autonomie, les financements relatifs à la dépendance ne risquent-ils pas de pâtir du transfert d'une partie de la dette de l'Acoss à la Cades ?
M. Jean-Eudes Tesson, président du conseil d'administration de l'Acoss . - Depuis neuf ans que je suis président de l'Acoss, je rappelle à chaque commission des comptes de la sécurité sociale que nous n'avons pas une mission de portage durable de dette. Un niveau normal de dette pour l'Acoss serait inférieur à une dizaine de milliards d'euros. Aujourd'hui, l'Acoss déroge, en quelque sorte, à sa mission ; c'est pour le conseil d'administration un vrai sujet de préoccupation.
La Cades a été une riche idée : sans elle, je ne sais pas comment nous pourrions continuer à fonctionner avec de la visibilité.
S'agissant de l'Agirc-Arrco, elle s'est adressée au ministre, qui n'a rien demandé à l'Acoss. Nous n'avons rien refusé, n'ayant pas été sollicités. Le besoin, au demeurant, était très temporaire.
M. Yann-Gaël Amghar, directeur de l'Acoss . - Monsieur Cardoux, d'après l'annexe pluriannuelle du PLFSS, l'Acoss devrait retrouver en 2024 le niveau de dette porté avant la crise. Cette situation ne pose pas forcément de difficultés techniques, mais le système n'a pas été conçu pour que l'Acoss porte un tel niveau de dette.
Nous poursuivons les échanges techniques avec l'Agirc-Arrco ; nous sommes en mesure d'apporter un concours, en cas de besoin.
Madame Lubin, le document reçu au printemps par l'indépendante dont vous parlez est la conséquence de sa déclaration des revenus pour 2019. Comme naguère pour l'impôt sur le revenu, la déclaration des revenus de l'année précédente entraîne une régularisation, ainsi qu'un ajustement de l'échéancier des paiements prévisionnels. L'information reçue est donc normale. Je comprends l'inquiétude qui aurait été suscitée, si cette personne avait dû payer dès juillet.
Mme Monique Lubin . - C'était bien le cas !
M. Yann-Gaël Amghar, directeur de l'Acoss . -Au moment de l'envoi de ce document, nous n'avions pas encore décidé de la date à laquelle les recouvrements reprendraient. Courant juin, il a été décidé de prolonger jusqu'en septembre la suspension des prélèvements. Cette personne, comme tous les indépendants, n'a donc pas été prélevée en juillet et en août. En outre, les prélèvements ont repris en septembre sur une base automatiquement réajustée : le revenu de 2019 divisé par deux.
Si cette personne n'a pas été en mesure de faire face au prélèvement de septembre, l'impayé généré n'entraînera pas de pénalités de retard et donnera lieu, sans qu'elle ait de démarche à accomplir, à une proposition d'échéancier d'apurement. Elle pourra demander un ajustement si les montants proposés paraissent trop élevés. L'ajustement sera possible aussi au printemps prochain, au moment de la déclaration des revenus de 2020, ce qui permettra aussi de tenir compte des exonérations votées dans la troisième loi de finances rectificative.
En ce qui concerne la branche autonomie, je suis à la limite de ma compétence. Ma compréhension est que l'Ondam intègre bien des dépenses correspondant au financement des établissements médicosociaux et aux personnes handicapées. Tout cela pourrait relever de la branche autonomie, mais d'autres organismes, comme la CNSA ou la Cnam, seront mieux en mesure de vous répondre.
S'agissant des nouvelles restrictions, leurs premiers effets se feront sentir dans les déclarations sociales nominatives de novembre, portant sur octobre. Il est difficile de prévoir leur incidence sur la masse salariale, mais, compte tenu de leur ciblage, la baisse devrait être nettement inférieure à celle de 20 % constatée en avril dernier, un mois de confinement complet.
Dans les secteurs restés fermés et ceux de nouveau confrontés à des restrictions d'activité, les employeurs peuvent reporter leurs charges sans formalités préalables. Nous attendons le retour à la normale pour proposer des plans d'apurement, qui tiendront compte des exonérations votées dans le troisième PLFR. Quant aux indépendants, nous les invitons à ajuster, voire à annuler, leurs versements, en fonction de leur activité. Enfin, les entrepreneurs confrontés à des fermetures du fait du couvre-feu se voient proposer une prise en charge de leurs cotisations par l'action sociale des travailleurs indépendants.
La réforme de la complémentaire santé solidaire doit renforcer la cohérence entre les opérations de fiabilisation de l'assiette des redevables et les contrôles des Urssaf. On peut en attendre une simplification des flux financiers. En la matière, on doit pouvoir aller plus loin entre l'assurance maladie, nous-mêmes et les organismes complémentaires.
S'agissant de l'arbitrage entre la reprise Cades et les ressources de la branche autonomie, c'est une question politique qui dépasse ma compétence.
Mme Catherine Deroche , présidente. - Je vous remercie.
Ce point point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat.
Mme Brigitte
Bourguignon,
ministre déléguée auprès du
ministre des solidarités et de la santé,
chargée de
l'autonomie
Réunie le mardi 27 octobre 2020, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'audition de Mme Brigitte Bourguignon, ministre déléguée auprès du ministre des solidarités et de la santé, chargée de l'autonomie.
Mme Catherine Deroche , présidente . - Nous poursuivons nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2021. Je souhaite la bienvenue devant notre commission à Mme Brigitte Bourguignon, ministre déléguée auprès du ministre des solidarités et de la santé, chargée de l'autonomie.
La loi du 7 août 2020 relative à la dette sociale et à l'autonomie a créé une cinquième branche de la sécurité sociale, dont la gestion a été confiée à la Caisse nationale de solidarité pour l'autonomie (CNSA). Le Gouvernement a ensuite confié à M. Laurent Vachey, que nous auditionnerons demain, la mission de formuler des propositions sur l'organisation et le financement de cette branche en vue de ce PLFSS. Celui-ci reprend, parmi les propositions du rapport Vachey, le transfert d'une prestation, l'allocation d'éducation de l'enfant handicapé (AEEH), de la branche famille à la branche autonomie, ainsi que le transfert de recettes de la contribution sociale généralisée (CSG) depuis la branche maladie et le Fonds de solidarité vieillesse (FSV), tout en conservant le financement des établissements dans le champ de l'Ondam, qui s'élargit aux dépenses financées par la contribution de solidarité pour l'autonomie (CSA) et la contribution additionnelle de solidarité pour l'autonomie (CASA).
Les contours de cette branche sont renvoyés à une concertation, le « Laroque de l'autonomie ». Demeure en toile de fond une question lancinante, à laquelle vous ne pourrez peut-être pas répondre aujourd'hui : comment financer cette cinquième branche ?
Mme Brigitte Bourguignon, ministre déléguée auprès du ministre des solidarités et de la santé, chargée de l'autonomie . - Permettez-moi avant tout de féliciter celles et ceux d'entre vous qui ont été élus ou réélus lors des dernières élections sénatoriales. Vous connaissez mon attachement à la démocratie parlementaire, à l'équilibre entre les deux chambres du Parlement et, par extension, au rôle essentiel de la Haute Assemblée, représentante de nos territoires.
Pour avoir travaillé sur plusieurs projets de loi de financement de la sécurité sociale en tant que députée et que présidente de la commission des affaires sociales de l'Assemblée nationale, j'estime que le PLFSS pour 2021 est un beau PLFSS. Il est à la hauteur de la crise sanitaire que nous traversons, mobilise tous nos moyens et apporte aux personnels de soin, au sens large, la juste reconnaissance que nous leur devions. Enfin, il prépare l'avenir, en consacrant une nouvelle branche de la sécurité sociale, la couverture du risque de perte d'autonomie ; c'est à cet égard un PLFSS fondateur, qui fera date.
Cela fait presque deux décennies que les pouvoirs publics songent à une telle branche. Ce sujet est évidemment au coeur de ce qui fait société : il convient de s'organiser pour prendre soin des plus vulnérables, leur insuffler confiance et les considérer comme des êtres qui agissent, et non qui subissent. La réforme que nous devons porter repose notamment sur un appui accru au secteur médico-social, secteur du « prendre-soin », mais cela doit se faire au service d'un objectif plus large, du principe intangible de la préservation de la dignité et de la liberté des aînés jusqu'au bout.
Nous ne partons pas de rien : nous nous inscrivons dans la continuité de réformes majeures, telles que la création de la CNSA après la canicule de 2003. Nous franchissons aujourd'hui une étape historique. Certains ne voient dans la présente réforme qu'une mesurette administrative, mais il nous faut prendre la mesure du moment : en tranchant, en pleine crise sanitaire, le débat ancien sur la cinquième branche, nous avons fait un choix politique aux conséquences de long terme.
La création de cette cinquième branche porte en elle quatre promesses.
Une promesse d'universalité, d'abord : la gouvernance de la branche conservera son originalité, du fait du rôle des conseils départementaux, mais sa création doit être synonyme d'équité territoriale renforcée.
Une promesse de qualité renforcée de l'offre d'accompagnement, ensuite, ainsi qu'une promesse de renforcement des politiques transversales de l'autonomie, au croisement des politiques en faveur des personnes âgées et de celles qui sont destinées aux personnes handicapées ; le soutien aux proches aidants sera également évoqué.
Enfin, une promesse de démocratie, avec la création d'un rendez-vous annuel au Parlement, qui mettra en lumière la politique publique de l'autonomie, mais aussi les déterminants de sa trajectoire financière. La création de cette branche permet de faire la vérité des prix et de regarder en face les ressources que nous consacrons à cette politique et celles qui nous manqueront pour répondre aux défis posés par la transition démographique.
Cela ne se fera pas en un jour : je reviendrai sur la façon dont ces promesses s'incarneront dans le futur projet de loi relatif au grand âge et à l'autonomie.
D'ores et déjà, ce PLFSS redéfinit les missions de la CNSA et renforce les pouvoirs du conseil départemental, tout en offrant une architecture simplifiée propice à la diversification des interventions de la CNSA, qui pourra ainsi employer les 600 millions d'euros d'investissement prévus par le Ségur de la santé, notamment en apportant son aide à la modernisation numérique des établissements et des services.
Surtout, ce PLFSS apporte une première définition du périmètre de la branche : il comprendra les dispositifs gérés par la CNSA ; l'AEEH y sera également intégrée. C'est une première étape ; le périmètre pourra évoluer dans les années à venir.
La création de cette branche s'appuie sur un renforcement de l'information du Parlement, puisqu'une nouvelle annexe du PLFSS sera désormais consacrée aux dépenses consolidées de l'État et des départements dans le champ de l'autonomie. Cette source d'information nouvelle sera extrêmement riche.
Nous avons fait le choix dans ce PLFSS d'un financement autonome de cette branche par des recettes propres : la CNSA sera affectataire de 28 milliards d'euros de CSG, toutes assiettes confondues, à compter de 2021. Nous anticipons partiellement l'affectation de la fraction de CSG qui avait été prévue pour 2024 dans la loi du 7 août 2020. Cela permettra le financement de mesures nouvelles à hauteur de 2,5 milliards d'euros. Cette branche est donc très loin d'être une coquille vide.
Est ainsi prévue une revalorisation salariale massive dans les établissements d'hébergement pour personnes âgées dépendantes (Ehpad). La nouvelle branche prendra à sa charge la totalité des revalorisations de tous les personnels, quel que soit leur statut, dans tous les Ehpad. Nous ne demandons rien aux départements ni aux résidents : c'est inédit. Sont également prévus des crédits d'investissement dans l'immobilier, le numérique et les petits équipements.
Une somme de 2,1 milliards d'euros a été prévue sur cinq ans pour le secteur médico-social. Ce plan inédit doit nous permettre, à terme, de rénover et de restructurer près d'un quart de l'offre, mais aussi de concevoir et de mettre en oeuvre un établissement de type nouveau, l'Ehpad de demain, qui soit plus ouvert, plus protecteur, mieux structuré en petites unités de vie, plus adapté enfin à la transition climatique et aux troubles cognitifs.
On peut aussi citer parmi les mesures nouvelles ainsi financées, à hauteur de 300 millions d'euros, la poursuite de la convergence tarifaire, qui vise à augmenter le taux d'encadrement dans les Ehpad. S'y ajoutent de nouvelles mesures de soutien aux personnes en situation de handicap, que Sophie Cluzel vous détaillera.
Enfin, je voudrais mettre l'accent sur le soutien au secteur de l'aide à domicile, qui vous tient à coeur et que je connais bien. Nul besoin de remettre l'église au milieu du village : ce secteur relève de la compétence des départements. La branche autonomie soutient ceux-ci dans leur action à travers des concours financiers massifs : près de 3 milliards d'euros en 2020. Des informations complémentaires nous ont conduits à proposer une hausse de 120 millions d'euros de ces concours pour 2021.
Au-delà de ce soutien, j'ai tenu à ce que l'État intervienne plus massivement en faveur des aides à domicile, aux côtés des conseils départementaux. Ainsi, 80 millions d'euros viennent soutenir les collectivités qui s'engagent à verser une prime Covid à ces aides, en contrepartie d'un effort au moins égal de leur part. À ce jour, au moins 84 départements se sont engagés à verser cette prime.
Mais le virage domiciliaire ne saurait s'incarner que dans une mesure conjoncturelle. Le PLFSS intègre donc un dispositif inédit et pérenne : la branche autonomie financera à hauteur de 200 millions d'euros en année pleine un soutien aux conseils départementaux qui s'engageront à revaloriser les salaires de l'aide à domicile. Sur la base de cette enveloppe, des échanges avec les départements sont engagés avec les départements pour convenir d'un effort public global de revalorisation salariale. Les partenaires sociaux seront invités à négocier une trajectoire ainsi finançable ; nous les recevrons dès la semaine prochaine pour préparer cette démarche.
Nous faisons le pari de la coconstruction : l'État ne décidera pas seul de la revalorisation. Je peux néanmoins déjà vous annoncer que l'avenant 44 à la convention collective de la branche de l'aide, de l'accompagnement, des soins et des services à domicile, première étape de la revalorisation, sera bien agréé. Le seul objectif que l'État fixera dans la négociation qui s'ouvre est la nécessité de procéder prioritairement à une revalorisation des bas salaires. Il n'est pas admissible que certains demeurent en dessous du SMIC.
Ce PLFSS est une étape, mais nombre de sujets trouveront leur place dans le projet de loi relatif au grand âge et à l'autonomie qui sera présenté en 2021. La branche, ce sont les fondations ; il nous faut désormais construire la maison.
Cela passe par l'amélioration de la gouvernance territoriale, la simplification des modes de financement des établissements et des services, et un dialogue renforcé entre agences régionales de santé (ARS) et départements.
Cela passe aussi par une amélioration de l'offre à domicile comme en Ehpad, au travers d'une augmentation progressive du taux d'encadrement, mais aussi d'un changement de modèle dans l'intervention des professionnels : le domicile et l'établissement doivent travailler en continuum.
Cela passe encore par l'amélioration de l'information donnée aux citoyens, par le biais notamment d'un réseau très identifié de maisons de l'autonomie dans tous les territoires, chargées d'accueillir et d'orienter les personnes. Cette réflexion est en cours ; nous devons la construire avec les départements.
Il faudra financer la trajectoire qui sera portée par le projet de loi relatif au grand âge et à l'autonomie. Vous avez pris connaissance des pistes évoquées par le rapport Vachey et vous connaissez la complexité des choix à faire dans un contexte très difficile pour toutes les branches de la sécurité sociale. Les choix ne sont pas simples ; il faudra les regarder en face et en discuter avec l'ensemble des partenaires au cours de l'élaboration du prochain projet de loi, dans le cadre de ce que j'ai appelé le « Laroque de l'autonomie ».
M. Philippe Mouiller , rapporteur pour la branche autonomie . - Nous saluons la mise en place de cette nouvelle branche, mais de nombreuses questions demeurent en matière de finances et d'organisation. La pérennité des moyens financiers nouvellement dédiés à cette branche est incertaine. En effet, si le Ségur de la santé permet à cette branche d'afficher des dépenses en hausse, elles sont essentiellement financées par le déficit de la branche maladie. C'est notamment le cas des dépenses d'investissement, qui seraient, selon le Gouvernement, tirées par le plan de relance. Est-ce une manière pérenne de financer le secteur médico-social ?
Le Gouvernement a fait une lecture a minima du rapport Vachey pour dessiner le périmètre de la branche autonomie. Certes, il aurait vocation à évoluer. Où en sont les concertations à ce sujet ?
Comment justifier le déficit prévu en 2022 et 2023 ? Pourquoi ne pas prévoir dès à présent les ressources correspondantes ?
Tous les Français plébiscitent le maintien à domicile. Dès lors, est-ce un bon signal que d'engager, dans le cadre du plan de relance, la construction de nouvelles places d'Ehpad, alors qu'aucune mesure en faveur du maintien à domicile ne figurait dans la version initiale du PLFSS ? Seule la mobilisation des acteurs de terrain a fait évoluer les orientations du Gouvernement au cours de l'examen du texte à l'Assemblée nationale.
La deuxième vague de l'épidémie de covid-19 menace les Ehpad. Nous nous interrogeons sur leur capacité à gérer cette crise et sur la surveillance épidémique dans ce secteur. Quelle est votre vision de la situation actuelle ?
Quelles pistes du rapport Piveteau sur l'habitat inclusif souhaitez-vous mettre en avant ?
Enfin, le comité interministériel du handicap se réunira dans quelques jours. Quelles en seront les grandes lignes ?
Mme Brigitte Bourguignon, ministre déléguée . - Je tiens à m'inscrire en faux par rapport à vos propos concernant le soutien au maintien à domicile. Il y a trente ans, mon premier métier a été de créer une telle structure. Or il n'y a pas eu beaucoup de progrès depuis lors : on ne peut pas nous faire porter la responsabilité de problèmes récurrents. Dès mon entrée au Gouvernement, j'ai fait remarquer qu'il était anormal que les travailleurs de ce secteur n'aient pas reçu la prime Covid : seuls 19 départements, d'ailleurs loin d'être les plus riches, l'avaient fait spontanément, sans soutien de l'État. Nous avons cherché comment offrir une enveloppe supplémentaire pour aider tous les départements dans cette démarche. Nous sommes là pour aider les départements sans leur ôter leurs compétences dans ce secteur. Ce n'est pas sous la pression des fédérations que l'État et les départements construisent, ensemble, une démarche de revalorisation salariale ; le rôle des parlementaires est également important, car il faut être unanime sur ce sujet.
MM. Véran et Dussopt ont eu l'occasion de se prononcer sur la suite donnée au rapport Vachey. Le PLFSS pour 2021 prévoit un financement de cette branche par des recettes propres : 28 milliards d'euros issus de la CSG. Nous lui affectons aussi, dès cette année, une fraction de la CSG, comme il était prévu à partir de 2024 dans la loi relative à la dette sociale et à l'autonomie. C'est une première étape.
En vérité, il n'y a pas de solution magique. Le rapport Vachey préconise de nouveaux prélèvements obligatoires, de nouveaux transferts et de nouvelles économies : un débat complexe s'annonce dans un contexte délicat pour les finances sociales. Des travaux interministériels s'ouvrent ; le débat sera mené avec tous les partenaires. Il doit être mené parallèlement à celui qui portera sur le financement du futur projet de loi relatif au grand âge et à l'autonomie. Les pistes d'économies du rapport Vachey, déjà évoquées dans le rapport Libault, sont également prises en compte dans notre réflexion.
Concernant le comité interministériel du handicap, je laisserai Sophie Cluzel faire les annonces à l'issue de sa réunion.
Le rapport Piveteau porte sur des enjeux majeurs et contient des pistes de réflexion intéressantes. Nous aborderons la réforme de l'autonomie à travers une approche domiciliaire. Cela recouvre toutes les formes de domicile, au-delà de celui que vous avez occupé toute votre vie. Les locations partagées seront évoquées, tout comme les actions coeur de ville : ce sera une politique éminemment territoriale. Les personnes âgées qui veulent rester à domicile ne doivent plus être isolées, mais être placées au coeur des villes et des villages. M. Piveteau a plutôt évoqué ces pistes dans le champ du handicap, mais nous travaillons sur toutes les formes de l'autonomie.
Quant à la situation sanitaire dans les Ehpad, 550 clusters sont aujourd'hui en cours d'examen, avec les conséquences que vous imaginez. Nous devons anticiper d'éventuelles aggravations ou hospitalisations. C'est ce que nous faisons au travers de la distribution, dès maintenant, dans tous les Ehpad de tests antigéniques, de manière à éviter les propagations soudaines connues lors de la première vague. Il faut tester pour pouvoir isoler. Nous avons voulu maintenir une ligne de crête : protéger tout en essayant de ne pas isoler ces personnes. En effet, la première vague nous a montré les situations dramatiques que pouvait causer un confinement total des personnes âgées. Il faut tenir compte des proches aidants et des fins de vie qui doivent être accompagnées. Le contexte de nouvelle flambée de l'épidémie et la nécessaire vigilance sanitaire rendent cette tâche plus difficile : c'est notre devoir que de protéger, mais un dépistage et un isolement immédiat des cas pourraient permettre d'éviter un reconfinement total de ces établissements. Nous demandons à leurs directeurs d'avoir des réponses graduées.
M. Jean-Marie Vanlerenberghe , rapporteur général . - J'ai entendu vos réponses à nos questions financières. Nous avons déjà beaucoup débattu des besoins à venir de la cinquième branche : à l'évidence, on ne pourra pas se limiter aux 31 milliards d'euros déjà prévus. Même si le Sénat a approuvé la création de cette branche, il garde un regard critique, car il en attend beaucoup. Nous comptons sur vous pour apporter tous les apaisements nécessaires sur les futurs financements de cette branche. Concernant l'aide à domicile, toutes les associations expriment une attente très forte et seront attentives à vos déclarations et au changement de paradigme que vous annoncez.
Mme Michelle Meunier . - Les attentes suscitées par la création de cette branche sont importantes, notamment dans le milieu associatif du handicap. La promesse d'universalité qui est faite représente un défi majeur. La barrière d'âge, le fameux seuil des soixante ans, demeure problématique pour les personnes handicapées. Comment analysez-vous la position du collectif Handicaps, qui propose d'étoffer l'ordonnance prévue à l'article 16 de ce PLFSS en y intégrant la création d'une nouvelle prestation unique de compensation de la perte d'autonomie ?
Mme Jocelyne Guidez . - On parle depuis des années de cette cinquième branche, mais on n'est jamais allé jusqu'au bout du sujet. Vous avez évoqué les moyens qui lui seront consacrés : ce n'est pas une coquille vide, mais on sait qu'ils ne suffiront pas. On avance, mais il y a urgence. L'État peut-il tout faire, ou bien faudrait-il mettre en place un impôt de solidarité ? On ne peut pas faire l'autruche ! Les gens sont prêts à payer, à condition que les recettes aillent vraiment à la cinquième branche.
M. Olivier Henno . - Cette nouvelle branche, avez-vous dit, porte une promesse d'équité territoriale. Nous sommes évidemment favorables à une réduction des écarts territoriaux, mais je m'interroge sur la méthode que vous comptez employer pour l'allocation personnalisée d'autonomie (APA) et la prestation de compensation du handicap (PCH). Ces prestations seraient-elles transférées vers la cinquième branche, ce qui pourrait entraîner une perte de compétences pour les conseils départementaux ? Si seule une harmonisation est prévue, à quel coût cela se fera-t-il, et selon quelles modalités ?
Mme Corinne Imbert . - Que feriez-vous sans les départements ? La coconstruction et le cofinancement deviennent la règle. Tout le monde souhaite la revalorisation des services d'aide à domicile ; je l'ai moi-même portée dans mon département, dans un souci de simplification et d'équité. Des maisons départementales de l'autonomie (MDA) seraient créées dans tous les départements : quelle plus-value en attendez-vous ?
Les moyens prévus pour la nouvelle branche dans ce PLFSS sont insuffisants. Surtout, en allouant à la CNSA une fraction des recettes de la CSG sans augmenter cette dernière, à hauteur de 2,5 milliards d'euros, on retire une somme équivalente à l'assurance maladie. Pouvez-vous démontrer le contraire ?
Enfin, quelle est votre position concernant le nombre d'agréments possibles pour un accueillant familial ? Aujourd'hui, quatre personnes peuvent être accueillies s'il y a parmi elles au moins un couple. Êtes-vous favorable à la suppression de cette condition ?
Mme Raymonde Poncet Monge . - La création de la cinquième branche a été une très bonne nouvelle, mais la trajectoire de financement prévue inquiète beaucoup le secteur de l'aide à domicile. À la suite de l'adoption d'un amendement par l'Assemblée nationale, 200 millions d'euros lui seraient consacrés en année pleine - 150 millions en 2021. Les fédérations du secteur ont pourtant estimé les besoins à au moins 600 millions d'euros, en regard de l'application d'un avenant en souffrance de signature du Gouvernement. Celui-ci se proposerait de couvrir, par le biais de la CNSA, un tiers du coût de cet avenant, les départements couvrant le reste ; la répartition serait donc plus défavorable à ces derniers qu'actuellement. Pouvez-vous confirmer qu'un tel partage est prévu ?
Certes, vous n'avez rien demandé aux départements ni aux personnes accueillies pour financer la revalorisation salariale dans les Ehpad, mais le secteur des soins et de l'aide à domicile doit une nouvelle fois attendre. Face à cette équation financière, des départements sont tentés de mettre en cause l'opposabilité des conventions collectives, loin de votre promesse d'universalité et d'équité territoriale. Le secteur est sinistré : on constate une hémorragie du personnel médico-social, notamment dans les services de soins infirmiers à domicile (Ssiad).
L'avenant 43 à la convention collective de la branche de l'aide, de l'accompagnement, des soins et des services à domicile est signé depuis des mois. S'il n'est pas agréé en 2020, son application, prévue pour 2021, serait reportée d'une année. La revalorisation salariale a déjà été reportée dans ce secteur. En outre, cet agrément conditionne le tournant domiciliaire prôné par les rapports Libault et El Khomri. Pouvons-nous avoir des garanties quant à son agrément avant la fin de l'année ?
Mme Véronique Guillotin . - Vous avez évoqué la revalorisation salariale des personnels des Ehpad, tous statuts confondus. Qu'en est-il des personnels des Ssiad et des maisons d'accueil spécialisées ?
Mme Brigitte Bourguignon, ministre déléguée. - Je suis une départementaliste convaincue. Le domaine social fait partie des missions premières des départements : ne pas parler de coconstruction serait incompréhensible. L'État, pour la première fois, veut les aider dans le domaine de l'aide à domicile. Y consacrer 200 millions d'euros au sein du PLFSS est complètement inédit : il faudrait tout de même le saluer ! Cette approche a fonctionné pour le versement de la prime Covid. Certains départements l'ont élargie aux soignants à domicile ; d'autres requièrent l'aide de l'État ; d'autres encore refusent cet élargissement par principe. Les départements revendiquent cette compétence et chacun sait qu'une convention collective ne se négocie pas tout seul : il faut les partenaires sociaux, mais aussi les financeurs que sont les départements, aidés par l'État. Cette méthode a d'ailleurs été saluée par le président de l'Assemblée des départements de France (ADF).
La barrière d'âge est un sujet évoqué de longue date. Nous devons dans un premier temps renforcer les politiques transversales du handicap et de l'autonomie, le soutien aux proches aidants et l'approche domiciliaire. Il n'y a pas de consensus général quant au champ des prestations qui devraient devenir transversales et faire l'objet d'un modèle unique. Notre but est en tout cas que les personnes s'y retrouvent : elles ne doivent pas affronter un parcours du combattant quand elles passent d'un dispositif à l'autre. Un travail de concertation est nécessaire.
Quant à l'APA et à la PCH, notre souhait premier est l'équité territoriale. La situation actuelle n'est pas satisfaisante : on relève énormément de disparités dans la qualité des services, dans le maillage territorial et dans l'offre même. Le principe d'universalité de la cinquième branche justifie des changements. Parvenir à l'égalité sera plus compliqué, mais l'équité territoriale est le moins que nous devons à la population. Nous entendons donc apporter un soutien dans ce domaine, sans prévoir une recentralisation de ces prestations.
Le transfert d'une part des recettes de la CSG correspond au financement des services médico-sociaux qui étaient jusqu'à présent financés par la branche maladie. Les mesures nouvelles du Ségur de la santé auraient été financées par celle-ci en l'absence de cinquième branche. Il ne s'agit donc pas d'un déficit supplémentaire de la branche maladie au profit de la branche autonomie.
Mmes les députées Robert et Corneloup doivent bientôt remettre un rapport sur les accueillants familiaux. Beaucoup de préconisations vont dans le sens d'un élargissement de cet accueil, solution très humaine et demandée à laquelle je suis très favorable. Il faut seulement faire en sorte de respecter cette dimension familiale. Permettre l'accueil de quatre personnes est un bon équilibre, qui me semble envisageable.
J'ai demandé à M. Libault d'analyser le rôle des MDA existantes, afin d'élaborer une modélisation de ce qui pourrait être mis à disposition sur tous les territoires, sans obérer d'autres options peut-être plus innovantes. Les gens ont besoin d'un lieu unique où recevoir ces informations, pour mettre fin au parcours du combattant que tous dénoncent aujourd'hui. La transversalité de ces lieux entre handicap et autonomie est également importante.
Concernant les Ssiad, nous avions prévu des travaux complémentaires sur les champs du secteur médico-social qui n'avaient pas été couverts par le Ségur de la santé. Une première réunion avec les organisations syndicales a eu lieu ; nous voulons faire aboutir ces travaux au plus vite, car ces revendications sont tout à fait légitimes.
Quant à l'avenant 43, s'il était agréé aujourd'hui, les départements devraient automatiquement régler une facture de plus de 600 millions d'euros. Nous avons décidé de les accompagner, au travers de l'enveloppe supplémentaire prévue dans le PLFSS, afin de pouvoir négocier cet avenant. Cette négociation demande quelque temps, mais les départements sont sensibles à cette aide de l'État et sont donc prêts à aller dans le sens souhaité par le Gouvernement et les fédérations de ce secteur. Nous jouons un rôle de facilitateur de cette négociation, qui devrait être finalisée à la mi-novembre. Donnez-nous encore quelques jours ! Sachez en tout cas que l'enveloppe que nous offrons vise à aller dans le sens de cet avenant. Surtout, il faut s'attaquer à la revalorisation des bas salaires, pour qu'aucun travailleur de ce secteur ne soit plus payé en dessous du Smic.
Mme Élisabeth Doineau . - Merci de nous avoir éclairés sur les propositions que vous faites dans ce PLFSS. Je m'interroge sur l'organisation territoriale des Ehpad et des établissements recevant des personnes handicapées. Longtemps, la doctrine a favorisé les établissements d'au moins 100 places, ce qui a freiné nombre de projets locaux. Au prétexte de l'inclusion, on pousse les établissements installés dans des territoires ruraux à déménager dans des zones urbaines. J'espère que ce n'est pas votre objectif !
Mme Brigitte Bourguignon, ministre déléguée. - Je partage complètement votre analyse. Le grand âge est trop souvent resté à l'écart de nos préoccupations : les établissements étaient trop souvent loin des centres et adossés à des hôpitaux ; l'aspect sanitaire, certes très important dans le contexte actuel, a pris le dessus sur les impératifs de proximité. Il faut des établissements à dimension humaine, soumis à une charte de qualité et mieux intégrés au coeur des villes ; cela seul permet des relations intergénérationnelles, avec les écoles ou les associations. Enfin, les plus grosses structures ont davantage souffert de l'épidémie de covid-19.
Mme Catherine Deroche , présidente. - Élisabeth Doineau a raison : nous sommes régulièrement sollicités par des maires qui se voient contraints de fermer les Ehpad de leurs communes du fait des travaux de restructuration imposés par les règles des ARS.
M. Alain Milon . - À vous entendre, avant, on ne faisait rien pour les personnes âgées ; maintenant, vous faites tout... Georges Clemenceau disait qu'on succède toujours à des imbéciles et qu'on précède toujours des incompétents ! J'ai défendu, en 1975, à Lille, une thèse de médecine portant sur l'influence de l'environnement sur le psychisme de la personne âgée. Depuis lors, des progrès ont été accomplis, diverses actions ont été mises en oeuvre pour les personnes âgées. La prestation spécifique dépendance (PSD) a été créée en 1997, sur l'initiative du président Chirac. Certes, c'est encore insuffisant, mais tout cela a été fait !
La création de la cinquième branche a été saluée par notre rapporteur comme une avancée ; elle serait totale, à mes yeux, s'il y avait un système de gestion paritaire, plutôt qu'une gestion directe par la CNSA. Vous évoquez un apport financier de plusieurs milliards d'euros issus de la CSG, mais celle-ci n'augmente pas. Dès lors, il y a obligatoirement une perte de recettes pour l'assurance maladie.
Mme Brigitte Bourguignon, ministre déléguée . - Jamais je n'ai dit qu'il ne s'était rien fait avant ! J'ai même rappelé dans mon propos liminaire que nous ne partions pas de rien !
M. Alain Milon . - Vous lisiez un discours écrit pour vous !
Mme Brigitte Bourguignon, ministre déléguée . - J'ai toujours salué mes prédécesseurs et leurs accomplissements. Je parle d'une vision de la société et du regard porté aujourd'hui sur le grand âge : ce regard doit être changé, il ne faut plus voir les retraités comme des personnes inutiles et coûteuses. C'est pourquoi nous imaginons les Ehpad de demain, ou le maintien de ces personnes à domicile, au coeur des villes, de la société et de la culture. Pour ce faire, nous ne partons pas d'une feuille blanche, bien au contraire : nous nous appuyons sur les innovations territoriales en cours, pour essayer de les universaliser et de réduire les disparités.
J'ai les mêmes interrogations que vous sur le financement. On nous propose souvent de nouveaux prélèvements, mais le Gouvernement ne veut pas opérer de prélèvements supplémentaires. Il faudra mener une réflexion interministérielle, mais aussi, peut-être, repenser toutes les branches de la protection sociale et voir ce qui est encore adapté à la société d'aujourd'hui. Le cinquième risque est réel, il requiert des financements rapides, alors que d'autres systèmes méritent peut-être d'être revus.
Mme Monique Lubin . - Les agents d'Ehpad relevant de la fonction publique hospitalière ont bénéficié au 1er septembre d'une première augmentation de salaire. Cette augmentation a été assurée par les établissements, alors que leur trésorerie est souvent fragile ; seront-ils remboursés ?
Par ailleurs, j'ai compris que la revalorisation des traitements des agents territoriaux des Ehpad ne coûterait rien aux départements : de manière dérogatoire, le financement de ces mesures serait assuré par la nouvelle branche. Cette dérogation sera-t-elle durable ?
Enfin, vous avez affirmé que le financement de cette branche était autonome. Je ne comprends pas ce qui vous permet de l'affirmer ; en dehors des transferts de recettes de CSG, il n'y a pas de nouvelles sources de financements. Votre réponse à M. Milon finit de m'inquiéter : si le Gouvernement ne veut pas de prélèvements supplémentaires, comment financera-t-on cette branche ? Allez-vous procéder à des réductions de droits dans les autres branches ?
Mme Brigitte Bourguignon, ministre déléguée . - Concernant les pistes de financement, je ne peux pas aller au-delà de ce que j'ai déjà dit, car la question n'est pas tranchée au-delà de 2021. Ce PLFSS est une première étape.
En réponse à votre première question, les sommes avancées par les Ehpad seront bien remboursées. Cela se fera en deux fois, en octobre et en janvier. Tous les agents des Ehpad seront revalorisés par la branche autonomie, et non pas seulement les agents territoriaux ; cela se fait par dérogation, non de manière pérenne.
En ces temps de crise, on relève beaucoup de demandes de renfort en personnel. Nous avons lancé hier une circulaire auprès de Pôle Emploi pour faciliter les recrutements dans les Ehpad et pour l'aide à domicile. Tous les leviers devront être utilisés, de l'alternance à l'apprentissage, et tous les surcoûts seront pris en charge. Ces établissements doivent le savoir. La réponse à la crise actuelle peut être l'occasion de susciter des vocations.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
Mme Isabelle
Sancerni,
présidente du conseil d'administration,
et M. Vincent
Mazauric,
directeur général, de la Caisse nationale
d'allocations familiales
Réunie le mercredi 28 octobre 2020, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'audition de Mme Isabelle Sancerni, présidente du conseil d'administration, et de M. Vincent Mazauric, directeur général, de la Caisse nationale d'allocations familiales (CNAF).
Mme Catherine Deroche , présidente . - Nous poursuivons nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2021 avec l'audition de Mme Isabelle Sancerni, présidente du conseil d'administration, et de M. Vincent Mazauric, directeur général, de la Caisse nationale des allocations familiales (Cnaf).
J'indique que cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site Internet du Sénat et consultable à la demande. Je rappelle que le port du masque et la distance d'un siège entre deux commissaires sont obligatoires et je vous remercie de bien vouloir y veiller tout au long de cette audition.
Les comptes de la branche famille sont marqués par la crise sanitaire après un retour à l'équilibre en 2019. La branche famille a joué un rôle de soutien au revenu des familles et aux structures qui relèvent de ses financements.
Pour 2021, la branche est marquée par le transfert du financement de l'AEEH à la branche autonomie et l'allongement du congé de paternité.
Au-delà de ces deux mesures, quelles évolutions envisagez-vous pour la branche dans une période économique et sociale qui s'annonce difficile et où la pauvreté se concentre chez les jeunes et les familles monoparentales ?
Je vais vous laisser la parole pour un bref propos introductif avant de passer la parole à notre rapporteur, Élisabeth Doineau, puis aux commissaires qui souhaitent vous interroger.
Mme Isabelle Sancerni, présidente du conseil d'administration de la Caisse nationale des allocations familiales (Cnaf). - Je souhaiterais souligner la mobilisation de la branche famille de la sécurité sociale durant la crise du Covid, et qui se poursuit.
Durant le confinement, nous avons eu comme priorité absolue de sécuriser le financement vers nos partenaires. Dès le premier jour, le conseil d'administration a pu déployer un filet de sécurité couvrant tout le spectre de nos missions et partenariats : l'accueil de la petite enfance, l'animation de la vie sociale, la parentalité et la jeunesse.
Nous avons mis en oeuvre à la fois des aides exceptionnelles en faveur des établissements d'accueil du jeune enfant complétée par une aide en faveur des micro-crèches et des crèches familiales. Nous avons également pris des mesures d'aide en faveur des Maisons d'assistants maternels (Mam) en contribuant aux charges locatives. Nous avons adapté des mesures de calcul de prestations de service pour les établissements autres que les établissements d'accueil du jeune enfant (EAJE) qui maintiennent une offre de service minimum, comme les dispositifs « Relais assistantes maternelles » (RAM) ou « Accompagnants des Élèves en Situation de Handicap » (AESH), les lieux d'accueil enfants-parents, les centres sociaux et les espaces de vie sociale, et enfin, les foyers de jeunes travailleurs. Pour terminer, nous avons mis en place des aides d'urgence en faveur des familles pour faire face à la crise sanitaire et aux situations de précarité.
À ce jour, les aides financières individuelles s'élèvent à plus de 16,4 millions d'euros avec un montant moyen accordé de 358 euros et nous avons 45 700 dossiers en cours.
Ces dispositifs exceptionnels mis en place durant le confinement, ont montré leur efficacité. Entre le 16 mars et le 10 mai, 427 000 places en moyenne ont bénéficié de l'aide exceptionnelle chaque semaine, soit 94 % des places. Nous avons, au moment du déconfinement, fait le choix de continuer d'accompagner les structures en faisant évoluer nos aides. Sur la période du 11 mai au 3 juillet, nous avons créé une aide à la réouverture des places de crèche de 10 euros par jour et par place occupée, destinés à tous les EAJE. Nous avons maintenu nos aides aux équipements touchés par une décision de fermeture administrative et nous avons poursuivi le maintien de prestations de service pour les équipements tels que les accueils de loisirs sans hébergement (ALSH) qui subissaient une baisse d'activité. Sur la période du 2 mars au 31 juillet, ces aides sont estimées à 655,5 millions d'euros pour le seul secteur de la petite enfance.
Aujourd'hui, avec l'accélération de l'épidémie, le conseil d'administration a pris l'initiative de prolonger les aides votées en début de crise, qui sont encore indispensables aux équipements d'accueil du jeune enfant, afin de passer ce cap difficile, pour les places fermées et inoccupées par un enfant identifié comme cas contact. Ces aides exceptionnelles de soutien aux micro-crèches, PAJE et Mam ont été adoptées dans un contexte de crise sanitaire. Elles ne sont pas de nature à être supportées financièrement par le Fonds national d'action sanitaire et sociale (FNASS). Le conseil d'administration, à l'unanimité, a redit qu'il était nécessaire et légitime que le Fonds national des prestations familiales (FNPF) transfère en 2020 au FNASS une somme égale à celle consacrée à ces dispositifs.
Je souhaiterais enfin souligner le rôle essentiel de proximité des Caf et l'équipe de direction continuera à être aux côtés de nos partenaires et allocataires dans la mise en oeuvre des mesures nécessaires à leur protection et à assurer ce filet de protection.
M. Vincent Mazauric, directeur général, de la Caisse nationale des allocations familiales (Cnaf). - Je suis accompagné de Mme Patricia Chantin, directrice adjointe de cabinet et de M. Frédéric Marinacce, directeur général délégué chargé des politiques familiales et sociales.
Le premier défi de la crise se résume à protéger et servir. Tout d'abord, il fallait protéger les personnels des caisses qui ont été mis en télétravail même si nos capacités de connexion étaient insuffisantes au départ. Nous avons rapidement remédié à cet état, travailler avec 24 000 connexions et retrouver une capacité normale de production aux alentours des 85 % ce qui nous a permis de tenir face à nos allocataires malgré les circonstances. C'est une réussite.
Nous avons décidé de maintenir les droits sociaux considérant que tous les allocataires ne pouvaient remplir les formalités à leur charge afin d'éviter toute rupture de droit, quel que soit le motif.
De la même manière que nos collègues des autres branches, nous avons suspendu l'action de contrôle que nous avons reprise de façon progressive mais résolue depuis le mois de juillet.
Le contact avec nos allocataires a été brutalement stoppé, mais nous avons rapidement développé des moyens pour rester à leur disposition, notamment avec 4 à 5 000 rendez-vous téléphoniques par jour durant cette période. Nous avons pris l'habitude, et nous la garderons, de nous porter au-devant des allocataires, notamment des plus fragiles, en les appelant plutôt d'attendre qu'ils nous appellent.
Pendant cette période, les pouvoirs publics nous ont demandé de procéder à la préparation et au paiement de plusieurs aides exceptionnelles de solidarité, qui avec l'allocation de rentrée scolaire, représente environ 1,5 milliards d'euros. Nous allons, à nouveau le 27 novembre, payer des aides exceptionnelles de solidarité pour environ un milliard d'euros aux foyers les plus précaires.
Je voudrais vous signaler quelques observations sur notre soutien à l'accueil du jeune enfant, notamment aux EAJE et aux assistants maternels. Nous avons apporté notre soutien aux établissements relevant de notre branche et à d'autres que nous ne finançons pas, comme les crèches privées. Il était important pour nous d'apporter un soutien direct à ces établissements car la nécessité de préserver un patrimoine d'accueil a prévalu sur le statut. Nous constatons une atonie du secteur du jeune enfant qui se manifeste par la faiblesse du nombre de création de places d'accueil. Nous avons dans notre contrat d'objectif et de gestion (COG) pour la période 2018-2022, un objectif de voir se créer 30 000 places nettes, compte tenu des suppressions et fermetures momentanées. À ce jour, je ne suis pas sûr d'atteindre la moitié de l'objectif. La création nette de places en 2018 s'élève à 1 700 et en 2019, à 2 560. Nous ne sommes pas sur une trajectoire de 30 000 !
Cela m'amène à une réflexion sur l'état des lieux, les raisons de cette situation et les conséquences à en tirer. Le modèle français est très particulier. Nous avons une pluralité d'acteurs publics et privés, à but lucratif ou non. Il y a un financeur direct, la branche famille, ou indirect, le budget de l'État. Il faut une volonté commune de création de places de crèches. Peut-être que la demande est saturée, quelles seront les conséquences des nouveaux modes de travail, quels seront les nouveaux besoins des parents ? Nous nous interrogeons aussi sur les axes prioritaires des collectivités territoriales qui sont le principal opérateur. Le fléchissement actuel pose une vraie question, pas seulement conjoncturelle.
Les bonus Inclusion handicap et Mixité sociale, demandés à la branche, trouvent leur cible mais ces apports sont insuffisants pour constituer une révolution sectorielle.
Les simplifications et allègements n'ont pas encore pu être mis en oeuvre dans ce secteur.
Enfin, je ne néglige pas la question de l'accueil individuel par les assistants maternels. Le secteur continue de fléchir. On voit une inégalité d'accès de nature financière à ces deux modes d'accueil. Et c'est normal, la charge financière pèse différemment sur les familles. C'est d'ailleurs le fondement du système. Nous avons un tarif social adapté aux revenus des familles pour les crèches mais il est moins normal que le niveau d'effort demandé aux familles ne soit pas linéaire lorsque l'on souhaite recourir à une assistante maternelle. Plus vous êtes modeste, plus le taux d'effort est élevé pour recourir à une asmat. On peut se demander s'il n'y a pas lieu de modifier la donne dans un secteur où nous déplorons l'atonie.
En résumé, pour tirer quelques leçons de la crise et sur le PLFSS pour 2021 s'agissant du traitement des 13,5 millions d'allocataires, nous avons la conviction qu'il faut mieux accompagner les allocataires, améliorer la délivrance des prestations sociales et la prise en compte plus personnelle des situations de chaque foyer. Autrement dit, il faut rapprocher le travail social et les prestations. Nous avons devant nous une année 2021 qui verra enfin d'importants changements dans la manière de délivrer les prestations. En janvier, interviendra une réforme dans le mode de calcul des aides au logement. Nous souhaitons avant la fin de l'année 2021 changer la manière d'administrer la prime d'activité, voire le RSA, de façon à ne plus reposer sur des déclarations mais d'aller chercher les données dans le dispositif de ressources mutualisées récemment créé.
S'agissant des équipements familiaux et sociaux, nous chercherons à préparer, le plus positivement possible, la période conventionnelle suivante.
Sur le contenu du PLFSS pour 2021, l'équilibre financier de la branche famille est changé. 2020 qui devait être une année d'équilibre, sera naturellement une année de déficit. Selon les prévisions, le retour à l'équilibre est prévu en 2021 mais je m'empresse de dire que les facteurs qui rentrent en jeu ont plus trait aux recettes qu'aux dépenses et nous n'attendons, concernant les dépenses, pas de bouleversements majeurs. Le congé de paternité est une disposition du projet de loi initial qui a un effet direct pour la Cnaf. Cela conduit à un doublement de la dépense consacrée aux congés actuels. Ce sont les prémices d'un mouvement plus général de refonte du congé parental.
La création de la 5 ème branche a un impact sur la Cnaf avec le transfert de l'allocation d'éducation de l'enfant handicapé (AEEH) d'un montant de 1,2 milliards d'euros, bénéficiant à quelques 300 000 familles. Dans les Caf, on continuera d'administrer l'AEEH, à charge pour la Caisse nationale de passer à la CNSA les nécessaires conventions pour garantir le pilotage de cette prestation dans l'esprit de la création de la nouvelle branche.
Nous avons fait adopter à l'Assemblée nationale, 2 amendements dans le PLFSS. Le premier concerne la date de paiement de la prime à la naissance dès le 7 ème mois. Cela demande un travail technique non négligeable mais opportun. Cette nouvelle disposition devrait entrer en vigueur dès le mois de mars 2021, s'il est définitivement adopté. Le second amendement est relatif à l'augmentation des pénalités qu'il est possible d'infliger dans des cas de fraude en bande organisée. À partir du premier trimestre 2021, la branche famille mettra en place des équipes de contrôle spécialisées sur le territoire, pour s'attaquer aux comportements frauduleux. La lutte contre la fraude représente plus de 300 millions d'euros chaque année. Mais il faut être encore plus pugnace, plus précis et plus offensif pour lutter contre ces phénomènes afin de préserver les finances sociales et le tissu social.
Mme Catherine Deroche , présidente . - La lutte contre la fraude doit concilier fermeté et vigilance, grande préoccupation de notre commission.
Mme Élisabeth Doineau , rapporteure pour la branche famille. - Cet exposé ouvre le champ à de nombreuses questions. J'en retiendrai 4 relatives aux effectifs de la Cnaf et aux modes de garde.
Quel est l'état d'avancement du service d'intermédiation du versement des pensions alimentaires ? Je souhaiterai avoir plus d'explications, la mise en oeuvre ayant été retardée par la crise sanitaire. Avez-vous eu le temps de recruter des effectifs supplémentaires pour cette nouvelle mission ? Est-ce que tout parent qui en fait la demande pourra recourir à ce service dès le 1 er janvier comme prévu ?
Depuis la COG de 2018, comment évoluent les effectifs des Caf qui prévoyaient de les réduire, conformément aux objectifs de la COG ? Ces évolutions sont-elles compatibles avec les réformes en cours ? Les nombreuses nouvelles mesures mises en oeuvre par les Caf du fait de la crise sanitaire ont elles un impact sur ses effectifs ?
Concernant la fréquentation des crèches largement affectée par la crise sanitaire, n'est-il pas souhaitable, dans ce contexte, d'assouplir les modalités de financement des places de crèche ? Par exemple, une place normalement financée par la prestation de service unique (PSU) peut-elle l'être temporairement par la PAGE afin d'augmenter le taux d'occupation ? Que pensez-vous de cette orientation ? Est-il possible d'engager une réflexion sur l'opportunité de maintenir ces différents modes de financement alors qu'ils induisent des restes à charge différents pour les familles ?
Enfin, concernant les assistants maternels, j'ai souvent entendu dire qu'ils se trouvaient livrés à eux-mêmes depuis la crise sanitaire sans bénéficier d'un soutien suffisant des pouvoirs publics. Pourriez-vous nous rappeler les mesures prises en faveur des assistants maternels depuis le début de la crise et ce qui est envisagé pour l'avenir ?
M. Vincent Mazauric. - La mise en oeuvre de l'intermédiation des pensions alimentaires a effectivement dû être retardée par le fait de la crise. Nous serons prêts pour offrir une intermédiation en janvier à toute personne qui le souhaite, à savoir l'interposition entre le débiteur et le créancier de la pension alimentaire. C'est un changement social de grande importance, sans aller jusqu'au modèle québécois où cette formalité est obligatoire. Nous n'avons pas eu de difficultés à recruter les 400 emplois. Cela montre que l'on a su proposer des emplois attractifs. Certes la formation a dû être interrompue justifiant le report de la mise en oeuvre. Mais nous sommes prêts !
Sur la réduction des effectifs, il est exact que la COG de la branche famille prévoit un effort en matière d'emploi, soit une suppression totale sur la période 2018-2022 de 2 100 emplois répartis entre l'emploi à durée indéterminée et déterminée. Je suis favorable à un effort sur les emplois à durée déterminée (CDD) car je ne pense pas que l'on puisse faire fonctionner sérieusement le service public avec des CDD. Nous respectons la trajectoire qui nous est assignée. L'effort a été dosé de manière progressive de telle sorte que la justification de la capacité à faire cet effort doit reposer sur quelque chose de tangible liée à la réforme de la manière de délivrer les prestations. L'implantation d'une nouvelle technologie va nous permettre d'alléger le traitement des prestations qui est aujourd'hui d'une lourdeur considérable à la fois pour les allocataires et pour les Caf, sans compter les risques élevés d'erreurs qui se chiffrent en milliards d'euros. C'est une logique gagnante : faire plus simple et plus sûr pour se permettre d'employer moins et alléger le poids sur les allocataires. Je dois donc apporter les moyens de faire cet effort car, comme vous l'observiez, toutes les autres sollicitations sont plutôt vers une augmentation des effectifs : des prestations d'urgence, une meilleure attention, plus de perméabilité entre les métiers, une meilleure adaptation, un meilleur quadrillage territorial ...
Sur l'accueil du jeune enfant, beaucoup de questions sont sur la table sur le modèle de financement des crèches. La réflexion est ouverte. Faut-il permettre une mixité de mode de financement au sein d'une crèche ? Je suis assez réticent à cette solution car cela ne garantit pas la survie du secteur PSU et elle n'est pas nécessaire au développement du secteur PAJE. Toutefois, nous avons bien remarqué de nombreuses difficultés autour de l'idée vertueuse d'organiser le financement des crèches, le meilleur financement avec le meilleur remplissage possible que les circonstances risquent de modifier.
Je partage le sentiment que les assistants maternels se sentent isolés. Pendant la crise, ces professionnels ont été cadrés et soutenus par le ministère avec de nombreux guides. Il n'a pas toujours été facile pour les départements d'exercer leurs compétences en la matière. Je rappelle que les asmat dépendent de la protection maternelle et infantile (PMI), ce qui a pu donner l'impression d'un angle mort. Le travail partiel et le chômage partiel était ouvert aux asmat. J'en profite pour dire que le dispositif technique pour l'usager a été mis au point très vite. Sur le moyen et long terme, je crois qu'il faut travailler sur le tarif du choix du mode d'accueil (CMG) qui est, pour les familles les plus modestes, un frein objectif, en raison du taux d'effort qu'il exige alors que l'accueil par les asmat a une valeur indiscutable. Il n'y a pas de hiérarchie entre les modes d'accueil.
Mme Isabelle Sancerni. - Je voudrai vous dire, en complément, que nous organisons, au niveau du conseil d'administration, un séminaire de réflexion sur la petite enfance, en novembre, afin de faire un état des lieux sur la fréquentation des crèches et de prévoir des mesures à très court, moyen terme et dans le cadre de la future COG. Des pistes ont déjà été évoquées en début d'audition.
Mme Jocelyne Guidez . - L'APF France handicap s'est récemment inquiétée d'un éventuel transfert de l'AEEH dans sa globalité de la branche famille vers celle de l'autonomie. Cela va à l'encontre de l'essence même de cette allocation qui est une aide financière familiale destinée à couvrir les coûts d'éducation d'un enfant handicapé de moins de 20 ans. L'APF propose que la partie allocation familiale de l'AEEH soit conservée au sein de la Cnaf tout en transférant certains éléments de ses compléments. Pensez-vous que c'est une solution viable pour créer une véritable prestation de compensation au handicap (PCH) de l'enfant ?
Mme Frédérique Puissat . - Je vous remercie pour votre action et votre capacité à coller aux réalités des territoires avec les Caf.
Les enjeux de la crise nous amènent à nous poser certaines questions. Nous avons été interpellés par des assistants maternels sur la Pajemploi qui a connu un certain nombre de difficultés. Cet outil important pour les professionnels fonctionne-t-il, a-t-il su faire face à la crise ?
Quant à la présence sur le terrain, quelle conclusion tirez-vous de la présence de la Caf dans les Maisons France Services ? Est-ce que l'outil est pertinent ou faut-il se tourner vers de nouveaux outils ?
Mme Michelle Meunier . - J'atteste, comme ma collègue, de la grande réactivité de nos Caf sur les territoires. Vous avez été présent dès le début de la crise dans mon département.
Je m'interroge sur la prestation de congé parental qui est servie en début de mois, comme beaucoup de prestations sociales. Or parfois, la fin de congés parentaux se situe avant la fin du mois et cela peut constituer un frein pour certains ménages modestes à la prise de ce congé. Avez-vous une réponse technique à cette question ?
Dans votre réflexion sur les formes d'accueil de la petite enfance, on assiste à des détournements de réglementation sur la qualité de l'accueil, sur l'encadrement, sur les qualifications des professionnels. Je redoute que l'on aille vers des solutions « parking » ou « garderie » et que l'on s'éloigne de la qualité d'accueil de la petite enfance. Je pense qu'il est important de reprendre cette question de la qualité de l'accueil lors de votre prochain séminaire.
M. Olivier Henno . - Ma question concerne l'atonie du secteur de la petite enfance. Sur les territoires, on a le sentiment que cette question n'est plus au centre des préoccupations comme cela l'était dans les années 90 et 2000. Je pense que nous manquons d'études qualitatives sur le sujet. Est-ce un changement structurel, en fonction de nos modes de vie ou est-ce une question plus conjoncturelle liée au coût assez élevé des modes de garde ? Quel est votre sentiment sur cette question, avez-vous ou allez-vous faire des études sur les mentalités des personnes et les raisons de leur choix ?
M. Vincent Mazauric. - Je voudrai exprimer ma gratitude à tous ceux qui ont salué l'action des Caf.
Je vais être réservé sur la question de l'AEEH et de l'impact de son transfert à la 5 ème branche. Du point de vue de l'usager et de l'administration de cette prestation, les choses ne changeront pas. Toutefois, je pense que la réflexion sur l'actuelle AEEH et l'actuelle prestation de compensation du handicap sera mieux traitée dans une 5 ème branche mais la branche famille ne doit surtout pas être vue comme se détournant de la question du handicap. Cela a toujours constitué une de nos priorités.
Concernant Pajemploi, les difficultés sont nées à partir d'une réforme lancée en mai 2019 permettant notamment un tiers-payant à l'assistant maternel. Ce fut une grande préoccupation pour nos services due à des raisons techniques et à des insuffisances dans la conception de la communication de l'information de la branche famille et celle de l'Urssaf. Nous avons tout fait pour réparer les erreurs qui ont atteint jusqu'à 2 % des bénéficiaires du CMG. Il reste encore quelques centaines de dossiers en anomalie mais qui sont traités aussitôt. Nous maintenons une surveillance attentive et nos capacités à intervenir.
Les Maisons France Services sont par définition un relai où les services sont représentés par des personnes formées, pour traiter des situations parfois complexes. Je me suis inquiété de ce fonctionnement pour la charge que cela pouvait représenter pour les Caf et leur efficacité. Mon constat est empirique. Et le retour est positif. Nous ne devons pas négliger la valeur de ce dispositif proche des citoyens. Aujourd'hui, nous accompagnons bien sûr ces Maisons France Services.
S'agissant de la date de paiement du congé parental, nous avons une date de paiement de la prestation qui est le 5 du mois et qui ne devrait pas bouger. C'est dommage que la date de prestation prenne une telle place dans la décision. Cela symbolise le défaut du congé parental actuel qui n'est pas un succès.
Sur la qualité de l'accueil des jeunes enfants, la qualité n'est pas l'ennemi de la soutenabilité, ni de la croissance. Ce ne sont pas forcément les établissements les plus sophistiqués qui sont les plus chers. Le prix annuel de revient d'une place de crèche est de 15 000 euros. Et pour 15 000 euros, on peut faire ou pas de la qualité. Dans les modernisations que j'espère, il ne s'agit ni de brader la qualité, ni la qualification mais, par exemple, de mettre tout le monde d'accord sur un référentiel bâtimentaire sur les surfaces à prévoir pour le confort et le bien-être des enfants. Il y a trop de disparités. Nous avons besoin de mieux comprendre pourquoi on est aujourd'hui moins porté à choisir de construire une crèche. C'est aussi une question pour l'élu. Nous savons apporter certaines réponses sur les demandes des familles. Nous venons de lancer une étude qualitative sur l'apport d'une présence en accueil au jeune enfant, en termes de développement. Pourquoi ce type d'accueil est devenu moins prioritaire ?
Mme Isabelle Sancerni. - Concernant le transfert de l'AEEH, il est important que les Caf restent mobilisées pour accompagner les familles confrontées au handicap. Pour la branche famille, ces familles confrontées au handicap doivent bénéficier du même socle de prestations. Nous avons dans la COG 2018-2022 une attention très particulière pour les enfants en situation de handicap, nous avons mis en place un « bonus inclusion handicap », nous avons sollicité une participation moindre des familles dans certains cas en tenant compte de la fratrie, nous souhaitons mettre en oeuvre une aide au répit en lien avec les aides à domicile. Il est important de conserver une action homogène. Je me suis beaucoup investi sur ce dossier qui me tient particulièrement à coeur.
Sur le congé parental, nous constatons une sous-utilisation pour plusieurs raisons. Il n'est pas forcément bien rémunéré. Faut-il le raccourcir et mieux le rémunérer ? Quoi que l'on fasse, il faut mailler l'articulation entre le congé parental et les modes de garde du jeune enfant. Les familles font souvent le choix de la place en « Accueil et éveil du jeune enfant » (AEJE) au détriment du congé parental car ils ne sont pas certains qu'on leur propose encore une place à l'issue du congé parental.
Sur la PSU, ne sont pas pris en compte les chiffres de création dans des micro-crèches PAJE. Nous suivons particulièrement les créations de places nettes, nous avons mis en place des dispositifs pour freiner les suppressions de place qui ne datent pas de la crise sanitaire. Cet objectif en PSU permet de rendre accessible ces offres à toutes les familles. Toutes les places ne se valent pas et ne pourront être accessibles à tous. Cela mérite réflexion, de même que la qualité de l'accueil.
M. Philippe Mouiller . - Aujourd'hui, dans le PLFSS, nous voyons que vous êtes directement concernée par le transfert de l'AEEH pour des raisons de pilotage, sachant que le calendrier du projet de loi « Grand âge et Autonomie » n'est pas encore fixé, ni son périmètre.
Si vous souhaitez garder une vision globale sur les familles par rapport aux prestations complémentaires, quelle coordination envisagez-vous entre le pilotage de la future Caisse nationale de solidarité pour l'autonomie (CNSA) et votre stratégie que l'on retrouve dans la COG ?
Le transfert de l'AEEH inquiète un certain nombre d'associations qui pose la question de la corrélation entre l'AEEH et le complément de l'AEEH et de l'APCH, sans définition du cadre général.
Quelle est votre vision sur l'éventualité d'un transfert de l'allocation adulte handicapé ?
Enfin, concernant la fraude, on retrouve en permanence le débat sur les chiffres. Vous avez parlé de 300 millions de fraudes constatées et 2,3 milliards de fraudes indirectes, confirmez-vous ces chiffres ?
Mme Catherine Procaccia . - Je voudrais vous faire part de la réalité dans des communes proches de Paris où s'il y a des crèches, il manque d'assistants maternels car les appartements sont petits et les asmat ne peuvent obtenir l'agrément. En conséquence, on se retrouve avec beaucoup d'assistants maternels non agréés et non déclarés. C'est un vrai souci car il y a une vraie demande.
Ne pourrait-il y avoir des adaptations pour les agréments dans les normes de m2 pour les communes à forte densité ?
Dans les crèches privées ou d'entreprises, il y a parfois des places réservées libres car les entreprises des parents ne financent pas ces crèches. Avez-vous réfléchi où dans des lieux tendus nous pourrions essayer de trouver une solution ?
M. Alain Milon . - Je vous remercie d'avoir pris en considération la fraude sociale.
Sur l'atonie du secteur de l'accueil du jeune enfant, vous avez développé certaines causes possibles. Est-ce que la diminution des naissances en est une ?
L'Association des départements de France (ADF) souhaite que les Caf soient complètement intégrées dans les services des départements. J'y suis farouchement opposé. Quelle est votre position sur le sujet ?
M. Alain Duffourg . - Quelles sont les modalités d'application de la 5 ème branche ? Quels seront les modes de financement et quels seront les bénéficiaires ?
Mme Victoire Jasmin (en visio conférence). - Je souhaite revenir sur la fraude car les montants me semblent exorbitants. Je pense qu'un certain nombre de services pourraient être amélioré, notamment sur l'accueil des enfants et la prise en charge par les collectivités. Avez-vous une idée des délais pour prendre ces mesures pour diminuer les fraudes et réaffecter ces sommes à un bon usage et notamment à l'amélioration de l'accueil des enfants ?
M. Vincent Mazauric. - En réponse à Mme Procaccia, la réponse tourne autour des Maisons d'assistants maternels (Mam).
Concernant la 5 ème branche, elle est organisée sur le périmètre actuel de la CNSA à l'exception de l'allocation d'éducation enfant handicapé. L'affirmation politique de la 5 ème branche est née avec le redressement de la dette sociale, mettant de l'espoir dans une gestion de crise. Cela explique que l'édifice actuel qui vous est soumis n'est pas complet. Cela permet d'y réfléchir. La question liée à l'âge pose la question de savoir si c'est une allocation liée à l'état de la personne ou si l'on doit prendre en compte ses caractéristiques sociales en termes de revenu et de foyer, et selon la réponse, le raisonnement et la gestion pourront emprunter des chemins différents. La branche famille pense utile d'en conserver la gestion.
Concernant la fraude, je vous confirme les chiffres cités. Nous sommes la seule branche qui ait tenté d'estimer le montant de la fraude, par des enquêtes approfondies. On s'expose ainsi inévitablement à des comparaisons : 300 millions d'euros représentent bien peu par rapport aux 2,3 milliards d'euros estimés ! Mais cela sert de sincérité à votre égard et de levier pour nous. Je tiens beaucoup à la mise en place de ces équipes de contrôle.
Je pense, M. Milon, que la démographie a bien un lien en tout cas dans le raisonnement du décideur. Nous ne sommes pas dans une crise des naissances ! On mesure chaque année un taux d'offre, l'accueil formel progresse sous toutes ses formes, des places sont créées également en raison du dénominateur démographique.
Les Caf sont bien à leur place dans la Sécurité sociale. C'est leur raison d'être de demeurer sur le territoire départemental et ne rendrait pas un service différent si elles étaient absorbées par les départements.
En réponse à Mme Jasmin, notre politique de lutte contre les fraudes concerne aussi les fraudes aides collectives et aux équipements familiaux et sociaux. Nous faisons là aussi des contrôles. Nous surveillons les entreprises qui optimisent leurs frais généraux en gonflant la facture qu'elles présentent aux Caf. Nous sommes disponibles, et en particulier dans les Outre-mer, pour aider les collectivités. C'est là que notre taux d'intervention et d'investissement dans les crèches est le plus élevé, tant il est important d'avoir une action volontariste dans ces territoires.
M. Frédéric Marinacce, directeur général délégué chargé des politiques familiales et sociales. - Nous avons parfaitement conscience de la difficulté d'entrer dans le métier d'assistants maternels sur certains territoires en raison de difficultés intrinsèques au métier et de la capacité d'accueil et la superficie des lieux, notamment dans la région parisienne.
Le passage par les Mam pourrait être une solution incluant des notions de qualité de l'accueil et une offre en quantité. Elles connaissent depuis leur création en 2010, un développement rapide. Ce modèle est attractif pour les asmat, permettant de rompre avec l'isolement et offrant la possibilité de faire ce métier à des personnes dont les conditions de logement ne sont pas compatibles avec l'accueil de jeunes enfants. Il donne aussi des garanties pour les familles. Ce modèle nous semble vertueux et la COG entre la Cnaf et l'État encourage l'accompagnement par les Caf des Mam. La crise a fragilisé les Mam. Les Caf ont été présentes. On connaît le modèle. On paie aussi des aides au démarrage, des primes d'installation, des prêts à l'amélioration des locaux. On verra dans l'avenir comment réorienter un certain nombre de financements liés à notre 9ème « plan crèche » et à notre plan d'investissement envers les Ram pour encourager ce modèle.
Mme Isabelle Sancerni. - Sur l'éventuel transfert des Caf aux départements, je n'y suis pas favorable pour plusieurs raisons. Nos prestations et nos actions sont identiques sur l'ensemble du territoire et c'est une de nos caractéristiques au sein de la sécurité sociale. En période de crise, lorsqu'il faut payer rapidement des aides d'urgence à des catégories identifiées, nous disposons d'un outil pour le faire. Seul un outil national disposant du même système d'information est capable d'assurer cette action. Nous l'avons fait pendant le confinement et nous serons amenés à le refaire bientôt. Il serait dommageable pour notre pays de ne plus disposer de cet outil.
Concernant l'article 18 du PLFSS sur le transfert éventuel des Points d'accueil écoute jeune (PAEJ), nous nous prononcerons la semaine prochaine sur ce dossier. Aujourd'hui, nous manquons d'une vision précise de ce qui pourrait être transféré. Il va falloir faire un état des lieux de l'existant. La cohésion sociale finance aujourd'hui environ 2/3 des PAEJ. Le transfert financier prévu ne concerne pas l'ensemble du secteur des PAEJ mais que ce qui est financé par l'État. Sur la période 2021-22, à moyens constants, nous ne pourrons maintenir que les financements existants et donc non homogènes. Cela veut dire que nous ne serons pas en capacité d'agir au-delà, s'il y a des zones blanches. Au-delà de 2022, lors de la prochaine COG, il faudra augmenter le concours de l'État si nous voulons avoir une prestation de service homogène sur tout le territoire.
Mme Catherine Deroche , présidente. - Je vous remercie de nous avoir alertés sur ce point. Nous serons vigilants !
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
M. Laurent
Vachey,
inspecteur général des finances,
chargé de
la mission de concertation et de proposition
relative à la
création de la branche autonomie
Réunie le mercredi 28 octobre 2020, sous la présidence de Mme Catherine Deroche, présidente, la commission procède à l'audition de M. Laurent Vachey, inspecteur général des finances, chargé de la mission de concertation et de proposition relative à la création de la branche autonomie.
Mme Catherine Deroche , présidente . - Nous poursuivons nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2021 avec l'audition de Laurent Vachey, inspecteur général des Finances, chargé de la mission de concertation et de propositions relative à la création de la branche « autonomie ». Vous avez, M. Vachey, été chargé, à la suite de la création de la branche par la loi du 7 août 2020 d'une mission de concertation et de proposition en vue de la définition, des contenus et du contour de cette nouvelle branche. Votre rapport a été publié le 14 septembre dernier. Il formule une série de propositions et propose notamment une série de pistes pour assurer le financement de la branche. Le PLFSS laisse l'ensemble des questions ouvertes, y compris celle du financement, qui ne peut s'envisager que comme un dosage difficile entre trois leviers : réduire d'autres dépenses, recourir à l'endettement, augmenter les prélèvements obligatoires. Afin d'éclairer notre commission sur ces enjeux, j'ai souhaité que vous nous présentiez les conclusions de votre rapport. Je vous laisse la parole pour un propos introductif à la suite de quoi nous entendrons notre rapporteur Philippe Mouiller, puis les commissaires qui souhaiteront vous interroger. Cette audition, comme la précédente, fait l'objet d'une captation vidéo retransmise en direct sur le site Internet du Sénat et consultable à la demande. Je rappelle que le port du masque et la distance d'un siège entre deux commissaires sont obligatoires et je vous remercie de bien vouloir y veiller tout au long de cette audition.
M. Laurent Vachey, inspecteur général des finances, chargé de la mission de concertation et de propositions relative à la création de la branche autonomie. - Je vous remercie, Madame la Présidente. Le rapport qui m'a été demandé à la toute fin du mois de juin 2020 et qui a été remis le 14 septembre 2020 pose trois questions de nature assez différente. Les deux premières questions sont donc relatives au périmètre et à la gouvernance de la branche. Ces deux premières sont liées. La troisième question est de nature plus indépendante. Elle concerne les pistes de financement potentiel. Je ne rappelle pas les délais contraints de la période. J'ai pu m'appuyer sur de nombreux travaux préexistants, notamment le rapport de Dominique Libault sur le grand-âge, les conclusions de la conférence nationale sur le handicap (puisque la branche « autonomie » adresse à la fois les problèmes des personnes âgées et les problèmes des personnes en situation de handicap et de leurs aidants), les nombreux travaux des inspections générales et de la Cour des Comptes et j'ai donc alimenté cette concertation en conduisant des discussions avec le Conseil de la CNSA, puisqu'il est le premier concerné par les sujets, et en adressant des questionnaires qui ont été largement diffusés, en particulier au CNCPH et au Conseil de l'âge auxquelles s'ajoutent des rencontres avec l'Assemblée des Départements de France et les partenaires sociaux.
Le premier sujet concerne le périmètre et les différentes prestations qu'il faut verser au sein de cette branche. Sur ce sujet du périmètre comme sur celui de la gouvernance que j'évoquerai après, je me suis interrogé sur le sens qu'il nous faut donner à la création de cette nouvelle branche « autonomie ». Nous savons qu'elle va intégrer le champ de la loi de financement de la sécurité sociale pour 2021. Cela ajoute une couche supplémentaire au débat démocratique autour de la politique de solidarité nationale. Mais, au-delà de la nécessaire transparence dans le débat parlementaire qui n'apporte rien directement aux intéressés, il ne faut pas omettre de traiter toutes les questions qui sont relatives au périmètre ainsi qu'à la gouvernance et pour lesquelles j'ai identifié, au terme des diverses concertations que j'ai menées, trois enjeux principaux. Le premier de ces enjeux concerne l'équité et l'égalité dans l'accès aux droits et aux prestations. Ceci est le premier thème sur lequel toutes les associations représentatives que j'ai été amené à rencontrer ont focalisé leur attention. Nous savons que la situation de départ, quand on regarde les données brutes relatives au taux d'allocataires de l'allocation personnalisée d'autonomie par département ou le montant moyen des plans d'aide, présente de très fortes différences territoriales que l'on peine à expliquer. Le premier enjeu est celui de l'équité. Le deuxième enjeu est celui de la simplification. Nous avons un certain nombre de prestations et de réponse aux besoins des personnes qui sont aujourd'hui extrêmement compliqués à mettre en oeuvre. Évoquons ainsi le sujet de l'articulation entre l'allocation d'éducation de l'enfant handicapé, d'une part, et la prestation de compensation du handicap pour les enfants, d'autre part. Depuis 2008, un « droit d'option » existe comme vous le savez. Il est extrêmement compliqué à mettre en oeuvre chez les familles. Le troisième enjeu concerne l'efficience de la dépense publique puisque, comme je le rappelle, le budget de la CNSA seule - id est avant la création de la nouvelle branche « autonomie » et son éventuelle extension - s'élève à 27 milliards d'euros auquel s'ajoute la part que prennent les départements dans le financement de la politique d'autonomie.
S'agissant donc du périmètre, à partir de ces trois critères d'examen, nous avons essayé de faire la part de ce qui peut relever stricto sensu de la compensation de la perte d'autonomie et aurait du sens à inclure dans le périmètre de la branche et des moyens qui relèvent et qui continuent à relever d'une politique de droit commun, moyens renvoyant aux obligations permettant de s'appuyer sur les besoins spécifiques des personnes âgées ou des personnes en situation de handicap. Prenons l'exemple de la politique d'éducation nationale : il a été décidé de rejeter la possibilité d'inclure dans la branche le financement des assistants d'éducation parce que j'ai considéré que ceci constituait le moyen que doit se donner le ministère de l'éducation nationale, de la jeunesse et des sports pour assurer l'obligation scolaire, y compris pour les enfants étant en situation de handicap. Nous avons essayé tout au long de l'examen du périmètre de faire la part de ce qui doit, d'une part, rentrer dans le périmètre de la branche et de ce qui doit rester du champ général des politiques publiques. Vous avez vu que les propositions que j'ai formulées aboutiraient à élargir les 27 milliards d'euros qui constituent le budget de la CNSA, l'objectif étant d'atteindre une enveloppe de 42 milliards d'euros inclus dans le périmètre de la branche « autonomie », en ne tenant pas compte des autres mesures. Parmi ces autres mesures, je retiens celles qui ont trait à la revalorisation salariale, mesures prises dans le cadre du « Ségur de la Santé ». Je ne rentre pas dans le détail de ce que nous avons inclus dans le périmètre de la branche. Je me limiterai à dire que nous avons identifié trois sujets qui ne semblent pas poser de problèmes pour être inclus dans cette nouvelle branche « autonomie ».
Le premier de ces trois principaux sujets d'importance est celui de l'inclusion de l'allocation d'éducation de l'enfant handicapé. Ceci est une des propositions du projet de loi de financement de la sécurité sociale pour l'année 2021 qui vous a été soumis. Le deuxième sujet est celui des unités de soins de longue durée qui, aujourd'hui, ne sont plus guère distinctes des EHPAD. Le troisième sujet est celui de l'aide au poste pour les personnes travaillant dans les ESAT. Aujourd'hui nous avons un double circuit de financement se constituant, d'une part, de toutes les subventions de fonctionnement qui relèvent du périmètre médico-social et, de l'autre, de l'aide aux postes qui relève du programme 157 de financement de la sécurité sociale. Certains sujets sont un peu plus complexes, notamment celui de l'allocation adulte handicapé qui s'élevait à 10,6 milliards d'euros dans le projet de loi de financement de la sécurité sociale pour 2020. J'ai proposé de l'inclure dans la nouvelle branche « autonomie » car nous constatons de très importants écarts dans la façon dont elle est distribuée à l'échelon territorial. Cette dépense est très dynamique et, malgré certaines tentatives, le récent rapport de la Cour des Comptes montre bien que la dynamique de croissance de cette allocation - représentant 400 à 500 millions d'euros de plus chaque année - n'est nullement maîtrisée dans la façon dont elle est déployée parmi les MDPH. À terme le sujet de l'allocation adulte handicapé est donc posé. La question des moyens destinés à permettre la gestion de cette allocation est également posée. J'ajoute un autre sujet relativement complexe à adresser : il concerne l'articulation entre, d'une part, les pensions d'invalidité et, de l'autre, de ce qui relève de la compensation du handicap. Vous avez probablement lu dans le rapport, qu'après en avoir très longuement échangé, notamment avec la Caisse nationale d'assurance-maladie, nous avons fait le choix de ne pas inclure les pensions d'invalidité au sein de la branche. En revanche, nous avons proposé d'inclure la troisième composante de nos pensions d'invalidité relevant d'une aide humaine pour les gestes quotidiens de la vie et qui sont identiques à ce que nous faisons par l'intermédiaire de la PCH. Le rapport qui m'a été commandé à la toute fin du mois de juin 2020 posait donc la question du périmètre. Il pose ensuite la question de la gouvernance de la branche.
Sur cette deuxième question, je ne propose pas d'évolutions majeures. Dès lors, il me semble inapproprié de revenir à une gouvernance qui serait assurée par les partenaires sociaux comme c'est le cas pour les autres branches « historiques » de la sécurité sociale. J'appuie donc ce constat sur le fait que les participants à ces modalités originales de gouvernance y sont attachés depuis quinze ans. Cela n'a pas posé de problème en termes de gouvernance de la CNSA au cours de ces quinze d'années d'existence. Je propose donc le maintien du statu quo, c'est-à-dire un Conseil d'administration de la CNSA qui resterait en l'état et l'attribution de moyens nettement renforcés pour la branche. Ceci n'est pas une question qui relève à proprement parler du projet de loi de financement de la sécurité sociale pour 2021. Ceci n'est pas un sujet de la future loi sur l'autonomie. Ceci relève de la nouvelle convention d'objectifs et de gestion qui doit être discutée entre l'État et la CNSA l'année prochaine. Il conviendra de définir les moyens permettant à la nouvelle branche « autonomie » de fonctionner correctement et lui permettant d'assurer la gestion des risques. Plus compliqué est le problème de la gouvernance à l'échelon local, notamment la question princeps : puisque nous créons une nouvelle branche de la sécurité sociale, faut-il constituer des caisses locales dédiées à l'autonomie ? Ceci était la position de certains interlocuteurs. Il ne me semblait pas opportun de retenir cette hypothèse car elle est susceptible de générer un bouleversement systémique important. En pratique, cela revient à dépouiller les départements de leurs compétences premières en matière d'aide aux personnes âgées et aux personnes en situation de handicap, sans que nous comprenions bien le bien final que l'on peut attendre d'un tel bouleversement. Il existe également un risque politique puisque ces actions sont très ancrées dans les territoires et les collectivités territoriales y sont elles-mêmes très attachées. Il ne me semblait donc pas utile de créer des caisses locales d'autonomie : je m'en suis tenu aux préconisations de Dominique Libault consistant à s'appuyer sur les ARS et sur les départements. Je conçois que cela soit difficile à mettre en oeuvre car on ne s'adresse pas à des collectivités décentralisées de la même façon que l'on dialogue avec des administrations de l'État. Néanmoins, la préconisation de Dominique Libault me semble être la plus pertinente aujourd'hui.
Le rapport propose cependant un certain nombre d'inflexions concernant les modalités de la mise en place de la gouvernance locale, notamment la création d'un instrument plus adapté dédié à une mise en commun des objectifs entre les départements et les agences régionales de santé (ARS) en matière d'évolution de l'offre. Ceci n'existe pas en ce moment. Des schémas ont certes été définis. Ils demeurent au niveau des objectifs généraux. Il n'y a pas d'exercice commun de programmation sur la réponse aux besoins. L'élaboration de cet instrument reste d'autant plus nécessaire que les solutions mises en oeuvre, selon le domicile ou les institutions, évoluent. Nous suivrions donc les schémas départementaux des services aux familles que la branche « famille » a mis en oeuvre dans le cadre de son dialogue avec les collectivités locales pour la politique de la petite enfance. Mettre en place un outil de programmation est la meilleure solution. Généraliser les maisons départementales de l'autonomie et renforcer leur maillage sur tout le territoire. À date le réseau de ces maisons reste confidentiel et hétérogène. Il permettrait d'inclure dans la gouvernance les associations relevant du secteur du handicap, comme c'est le cas aujourd'hui dans les MDPH, ou des associations représentatives des personnes âgées. Nous mettrions en place une déclinaison à l'échelon territorial d'organismes qui seraient le miroir de la CNSA ainsi que de sa gouvernance particulière. Sur la gouvernance, les deux enjeux sont donc ceux de la contractualisation et de la mise en place des maisons départementales de l'autonomie.
Les deux premières questions sont relatives au périmètre et à la gouvernance. La troisième question est de nature plus indépendante. Elle concerne les pistes de financement potentiel de la nouvelle branche « autonomie ». Je ne vous renvoie pas au rapport de Dominique Libault, président du haut conseil du financement de la protection sociale, suggérant de profiter de la fin du financement de la dette sociale pour réaffecter des recettes aux besoins de l'autonomie. La proposition qu'il émet est inenvisageable à l'aune du prolongement de mission de la CADES jusqu'à 2033. Cette prolongation repousse nettement l'horizon de la possibilité qu'il identifiait. Il m'a donc été demandé d'identifier dans mon rapport les autres sources de financement envisageable. Nous avons donc étudié toutes les pistes de financement évoquées durant les dix dernières années, leur consistance et les difficultés intrinsèques de leur mise en oeuvre. Il n'est jamais aisé d'identifier des sources de financement complémentaires. Nous avons donc imaginé d'identifier les possibilités de transfert (il en existe quelques-unes, mais elles restent rares), les possibilités d'économie, les possibilités de réduction des niches fiscales et des niches sociales (pouvant permettre d'identifier des financements additionnels), les possibilités de prélèvements obligatoires complémentaires (même si, comme le répète mon ministre de tutelle, la période actuelle n'est pas à l'augmentation de ces prélèvements obligatoires) et les possibilités de mobiliser le patrimoine financier et immobilier des personnes ou la couverture privée du risque, c'est-à-dire le secteur assurantiel. Je n'entre pas dans le détail de toutes ces pistes. Elles vont susciter de votre part des questions. Il ne m'a toutefois pas été demandé de privilégier certaines de ces pistes, mais d'expertiser toutes les pistes possibles. Il ne me revenait pas de privilégier certaines d'entre elles car cette tâche incombe aux pouvoirs publics, au Gouvernement et au Parlement et leur choix s'opère en fonction des besoins que l'on va financer et en fonction des sources potentielles de financement que l'on entend privilégier. Pour autant, toutes les ressources qui seraient retenues au terme du travail d'identification et d'arbitrage ne vont pas être exclusivement affectées à la branche « autonomie ». On peut imaginer qu'une des pistes de financement se traduise ainsi par un transfert de TVA à la sécurité sociale et par l'affectation d'une part supplémentaire de la contribution sociale généralisée (CSG) à la branche « autonomie ». Il ne s'agit que de pistes de financement pouvant répondre aux besoins de ladite branche.
M. Philippe Mouiller , rapporteur pour la branche autonomie . - Je vous remercie, M. Vachey, de votre intervention. Je souhaite également vous féliciter pour le travail que vous avez établi, à l'aune des délais qui vous ont été imposés, des démarches qu'il a supposées et du contexte dans lequel vous l'avez réalisé. La lecture de votre rapport est fort intéressante, mais je souhaite revenir sur certains éléments méthodologiques. Le Parlement a approuvé le principe de la création d'une cinquième branche sans en connaître le contenu. Nous avons attendu la rédaction de votre rapport puisqu'il était présenté dans la loi comme un élément fondamental permettant de statuer sur cette cinquième branche : il identifie les pistes, notamment de financement de cette nouvelle branche. Nous en venons maintenant au projet de loi de financement de la sécurité sociale pour 2021. Avant même d'avoir statué sur le contenu de la branche « autonomie », il est procédé à des transferts de prestation vers la CNSA alors même que nous ne disposons pas de tous les futurs engagements de la loi sur l'autonomie. Je veux vous entendre, puisque vous êtres un spécialiste de la méthode, sur ce qui nous est proposé par le Gouvernement. Concernant la branche « autonomie », j'ai lu dans votre rapport que sa création serait « une opportunité de progresser dans ce qui est un symbole de la sécurité sociale, l'équité dans l'accès aux services et aux prestations ». Parallèlement, nous savons que la majorité de nos concitoyens entendent vieillir à domicile alors que la France présente paradoxalement le taux d'institutionnalisation le plus élevé en Europe, avec 21 %. L'aide à domicile est souvent oubliée dans les mesures d'accompagnement.
Concernant le périmètre financier, nous avons pris acte de la volonté de l'État de transférer la gestion de l'AAH à la CNSA. S'il est un grand sujet, c'est bien celui de l'avenir de l'allocation adulte handicapé avec tous les enjeux financiers que cela présente. Rien n'est tranché, mais un tel transfert renforcerait l'autonomie et la mission de l'AAH. Concernant la gouvernance, nous avons examiné de très près les nouvelles missions de la CNSA qui sont très proches de vos préconisations. Il s'avère que nous sommes inquiets de la déclinaison dans les départements : en effet, il existe aujourd'hui un co-pilotage de l'aide aux missions sur le handicap et les personnes âgées. Tout un système existe au niveau des départements. La signature de ces contrats ou de ces schémas évolués n'est-elle pas un recul du poids des départements, notamment dans la programmation des actions menées dans leur territoire ? Concernant le financement, je veux vous entendre sur cette possibilité de recourir à des financements privés, notamment le secteur assurantiel. Mes deux dernières questions portent respectivement sur la prise en charge et sur l'amélioration de cette prise en charge, d'une part, et sur les pistes d'économie potentielle, de l'autre. Quel est l'intérêt d'intégrer dans une même gestion ou dans un même pilotage la branche adressant les personnes âgées et les personnes handicapées ? Vous avez clairement évoqué les éléments qui devraient intégrer le champ de la branche et les éléments qui devraient demeurer dans le droit commun, notamment le transport. Je voudrais vous sensibiliser au fait que nous rencontrons des difficultés à gérer à l'échelon national cette problématique des transports qui, pour moi, est un élément constitutif de l'autonomie. Laisser les transports dans le droit commun confirmerait la complexité existante, ce qui contribuerait à favoriser la perte d'autonomie.
M. Jean-Noël Cardoux . - Je vous ai écouté avec attention, Monsieur Vachey. Je fais partie des sénateurs qui se sont interrogés avant l'été sur la pertinence de créer la nouvelle branche « autonomie » et qui considéraient qu'il aurait été préférable de prolonger notre réflexion. Ce que vous nous dites me conforte dans mon opinion : je crains, pour avoir longtemps siégé au Conseil d'administration de la CNSA, les lourdeurs qui caractérisent le fonctionnement administratif de cette institution. Je souhaiterais rebondir sur ce que vous nous avez dit à propos de la possibilité de faire agir de façon conjointe les ARS et les départements. Il y a quelque temps, à l'occasion de la crise sanitaire et de la manière dont les ARS ont abordé cette crise sanitaire grave, certains d'entre nous ont suggéré que la gouvernance de ces agences soit confiée aux départements. Je pense que la constitution de la nouvelle branche « autonomie » serait une étape importante du processus de déconcentration. Il serait opportun d'engager une réflexion de fond, en particulier avec l'Assemblée des départements de France. Concernant le recours aux financements privés, cette piste n'est pas nouvelle. Marie-Anne Montchamp y songeait elle-même il y a quelques années lorsqu'elle était en responsabilité. Vous avez cité la possibilité de mobiliser le patrimoine des personnes concernées : je pense que nous pourrions songer, pour leur permettre d'être assurées contre les risques de dépendance à terme, à mobiliser systématiquement le recours sur succession.
M. Jean-Marie Vanlerenberghe , rapporteur général. - Vous avez réalisé, Monsieur l'inspecteur général, un remarquable travail dans un temps contraint. Nous sommes en train de le saluer. S'il est une question que je souhaite vous poser, elle concerne le financement de la branche « autonomie ». Son financement nous préoccupe au-delà des questions concernant son contenu et son périmètre. J'ai questionné hier la direction générale de la sécurité sociale à ce propos qui n'est pas en mesure de répondre à mes interrogations. Pour votre part, vous avez le mérite d'avoir, non sans émois suscité l'appréhension au sein de certaines branches. La difficulté persiste : 10 milliards d'euros ont été fléchés sur les différentes propositions que vous avez formulées. Vous faites bien de rappeler que ces financements pourraient ne pas seulement servir à la nouvelle branche « autonomie », mais également au financement de la sécurité sociale. Il est un élément que vous n'avez curieusement pas évoqué. Il concerne la fraude à la sécurité sociale qui est une réalité. Nous ne sommes pas vraiment en mesure de l'évaluer, mais elle constitue une source d'économie qu'il serait a priori opportun d'explorer plus avant. Il me paraît très curieux que l'on veuille favoriser le maintien à domicile, mais que l'on songe à réduire les financements des aides favorisant ce maintien à domicile. Il me semble opportun, en effet, de faire preuve d'homogénéité.
M. Laurent Vachey - Je vais essayer de répondre à vos questions. Concernant la méthode, il est vrai que la construction par brique est un choix étonnant à l'aune de la construction globale de l'édifice. La construction de la nouvelle branche « autonomie » n'était originellement pas prévue dans la loi sur la dette sociale. Dès lors la question de son contenu s'est posée assez rapidement. Il est exact que l'on devrait avoir une plus grande visibilité sur les étapes suivantes. Nous ignorons quand le fameux « Larroque de l'autonomie » annoncé par la ministre en charge de l'autonomie va intervenir et s'il débouchera sur une loi en bonne et due forme. Nous sentons aujourd'hui que nous manquons de visibilité sur ces deux éléments qui sont les compléments indispensables de ce qui est entrepris et cela est très inconfortable de ne parler que de ce qui peut être versé dans le projet de loi de financement de la sécurité sociale. Pour en revenir aux questions de MM. les sénateurs, nous constatons que les aides publiques en faveur du maintien à domicile présentent un niveau de solvabilisation plus intéressant que le séjour en EHPAD. Il y a moins de reste à charge à domicile qu'il n'y en a en EHPAD. Nous répondons mieux à la priorité domiciliaire. En revanche, on constate une inquiétude manifeste, après le « Ségur de la Santé » qui, par capillarité, ne concernent que les personnels des EHPAD, quant à l'aggravation des difficultés, déjà existantes, du secteur de l'aide à domicile à recruter. La question de l'égalité salariale entre l'aide à domicile et le travail en EHPAD doit être rapidement tranchée. Vous m'interrogez aussi sur la question de l'allocation adulte handicapé. Elle ne compense pas en elle-même le handicap puisque c'est le rôle de la prestation de compensation du handicap.
Cela dit, à chaque fois que la question de l'AAH a été posée, il a été convenu qu'il ne s'agissait pas d'un minimum social comme un autre et qu'il ne pouvait, dans ces conditions, pas être versé dans un revenu universel d'activité et que l'AAH devait vivre sa vie indépendamment des autres minima sociaux. Le fait de l'inclure au sein de la branche « autonomie » permettrait de la sanctuariser et de gérer ses versements. Nul ne sait, puisque vous évoquez la fraude sociale, si elle concerne l'AAH. Nul ne s'en préoccupe d'ailleurs. Le rapport 2019 de la Cour des Comptes pointait du doigt le fait que 30 % des entrants à l'AAH 2 étaient antérieurement éligibles au RSA. Si je propose donc d'inclure l'allocation adulte handicapé dans la nouvelle branche « autonomie », c'est pour traiter les problèmes d'iniquité à l'accès à cette allocation qui sont importants selon les territoires et pour mieux gérer le versement de cette allocation, ce que l'État n'est pas parvenu à faire, en dépit de ses multiples tentatives, depuis dix ans. Concernant les départements, il est exact que la situation actuelle favorise l'articulation entre ces collectivités et les instruments de contractualisation. Les ARS sont trop éloignées de ces sujets-là. Nous avons donc repris la question de la possibilité d'établir une délégation de compétences des ARS vers les départements en considérant notamment que cela était possible juridiquement, y compris à droits constants, et que cela était souhaitable. Vous m'interrogez aussi sur la contribution du secteur assurantiel privé. Nous avons échangé avec la FFA et la FNMF qui nous ont présenté, comme nous le redisons dans le rapport, le projet d'une allocation dépendance qui serait systématiquement adossée aux complémentaires « santé ». Évidemment, les paramètres vont changer selon que l'on rentre dans la vie active ou à partir d'un certain âge. Tout dépendra aussi du montant de la rente que l'on souhaite obtenir au moment de l'entrée en perte d'autonomie. Nous arriverions donc à un renchérissement de ces complémentaires « santé » estimé entre 15 et 25 % de leur cotisation actuelle. Une telle hypothèse est inenvisageable actuellement.
C'est la raison pour laquelle le rapport privilégie une autre piste consistant donc à améliorer l'attractivité des assurances complémentaires souscrites de manière volontaire. Les assureurs sont disposés aujourd'hui à reconnaître l'impact de la perte d'autonomie et le rôle des collectivités territoriales dans l'évaluation de la perte d'autonomie. Les assureurs ont réellement progressé dans leur réflexion à ce sujet. Pour les personnes ne souscrivant pas une complémentaire « santé », il reste la piste de la mobilisation du patrimoine privé. Faciliter la mobilisation du patrimoine financier au côté de l'assurance vie transformée en rente ou au côté du patrimoine immobilier est une solution complémentaire venant s'ajouter au socle de la solidarité nationale qu'entend garantir la nouvelle branche. J'ai aussi été questionné sur la question du transport. Nous ne l'évoquons pas dans notre rapport. Je sais comme vous que ce sujet est complexe parce qu'il nous renvoie aux nécessités de transport des enfants en situation de handicap ainsi que des personnes âgées ayant perdu leur mobilité. Ce sujet mériterait une réponse plus cohérente dans l'ensemble des financements. Le rapport évoque, par ailleurs, le sujet des aides techniques et la part du financement de l'assurance-maladie et les prestations complémentaires. Tout ceci pose la question de l'efficience : nous estimons que la CNSA est en mesure de garantir l'efficience de la dépense sur l'autonomie. Cela suppose qu'elle se dote de systèmes d'information en tant que tels. Cela n'est pas le cas aujourd'hui. Aujourd'hui nous sommes incapables de croiser les données des bénéficiaires de l'allocation personnalisée d'autonomie avec leurs dépenses d'assurance-maladie. Nous sommes incapables d'établir un lien entre ces deux types de dépenses. Nous avons aussi besoin de bénéficier de statistiques détaillées. Enfin, la CNSA doit également pouvoir davantage agir sur le terrain pour améliorer l'organisation des services, notamment par des audits.
Mme Monique Lubin . - Je partage les questionnements et les doutes exprimés par mes collègues sur la place des départements dans le financement de cette branche « autonomie ». Je partage aussi les questionnements sur la gouvernance. Vous avez tout à l'heure posé la question des AESH et avez estimé que leur charge revenait à l'éducation nationale. Je ne partage nullement votre point de vue : les AESH accompagnent les enfants en situation de handicap dans le milieu scolaire et nous avons de plus en plus d'enfants qui nécessitent un accompagnement ad hoc et pour lesquels il n'y a pas de place dans les structures qu'ils reçoivent habituellement. D'un côté, on ne créé pas les places dont nous aurions besoin et, de l'autre, nous avons un réel besoin des AESH qui ne bénéficient pas de statut à proprement parler et qui sont dans la précarité la plus totale. Renvoyer ce sujet à l'éducation nationale ne va certainement pas favoriser la résolution de cette question. A contrario, en les intégrant dans la future branche « autonomie », nous pourrions résoudre assez rapidement cette question, en définissant les moyens dédiés au financement de cette mesure.
Mme Michelle Meunier . - Votre approche, M. Vachey, a été essentiellement budgétaire et financière. Sur la perte d'autonomie, il nous manque une loi ainsi qu'une vision politique nous faisant ensemble progresser sur le même objectif de développer et d'améliorer l'autonomie de chacun. Là n'est pas la question. Nous aurons très certainement la possibilité de reparler l'année prochaine de la loi sur l'autonomie et le grand-âge. Pour ma part, je souhaiterais revenir sur la question du périmètre. Si je vous ai bien compris, la CNSA reprendrait les missions existantes, si ce n'est l'AEH en plus. Le fait de ne pas intégrer l'AAH a été évoqué par l'un de mes collègues. Je m'interroge sur ce point. Je voudrais vous entendre me préciser les raisons vous amenant à ce choix qui pourtant permettrait de délimiter le périmètre de cette branche. Ce n'est pas le choix du Gouvernement.
Mme Corinne Imbert . - Je rejoins les propos du rapporteur général sur la question du financement de la nouvelle branche. Cette question est de première importance. Je m'interroge sur la manière dont les dispositions de financement de cette branche « autonomie » vont être déclarées « recevables » alors qu'elles vont impacter indirectement les collectivités territoriales. Bien évidemment, la branche sera gérée par la CNSA. Je ne reviens pas sur ce point, même si je m'interroge à ce sujet, considérant que la gestion des autres branches est paritaire. Je n'exprime aucune défiance vis-à-vis de la CNSA. Cela étant, comme l'a rappelé le ministre hier, il sera indispensable d'envisager une co-construction financière avec les départements. À compter du moment où une convention sera signée entre les départements et la CNSA, elle contraindra les premiers à apporter des fonds permettant de financer la branche « autonomie ». Ce choix de financement génère donc un impact indéniable sur les collectivités territoriales. Quelle sera la recevabilité de cette disposition tant sur le fond que sur la forme ? Il est proposé de ponctionner une partie de la CSG - ponction qui ne serait pas compensée par une augmentation de la contribution - au bénéfice de la CNSA, mais un tel choix s'opérera au détriment de la branche « maladie ». Vous avez évoqué, Monsieur Vachey, la construction de « schémas départementaux d'autonomie » associant les conseils départementaux, les ARS et les MDPH. Toutefois de tels schémas fonctionnent déjà, parfois sans recourir à un financement des ARS. Ne mettons pas en cause, ne cassons pas ce qui existe déjà localement et qui a fait la preuve de son efficacité. Il ne faut pas mépriser le travail conséquent qui est réalisé dans les départements. Vous avez évoqué une piste particulière qui est celle du patrimoine particulier des personnes. Prévoyez-vous une récupération éventuelle sur succession de l'allocation personnalisée d'autonomie ?
Mme Annick Jacquemet . - Je souhaiterais, Monsieur Vachey, vous interroger sur le financement des aides techniques pour les personnes âgées dépendantes et les personnes qui sont en situation de handicap. Dans le département du Doubs, nous avons mis en oeuvre un dispositif nous permettant de récupérer ces aides techniques au sens large, en particulier au moyen d'une structure d'insertion. Elle récupère des matériels et des équipements et les remet en état, ce qui leur permet d'être revendus par la suite. La sécurité sociale a fait le choix de ne pas financer ce matériel qui est, la plupart du temps, en excellent état. Pensez-vous, Monsieur Vachey, qu'il soit possible de faire évoluer la situation ?
M. René-Paul Savary . - Nous avons le sentiment d'une renationalisation du dispositif de l'autonomie alors que nous étions parvenus à le décentraliser avec le succès que l'on connaît. Je veux vous interroger sur le financement de la future branche « autonomie ». Qu'est-ce qui vous a donc poussé à solliciter le FRR ? Nous savons les difficultés des retraites et l'aggravation du déficit de leur financement. Ne faut-il donc pas laisser ce fonds à sa destination primaire plutôt que de l'utiliser à autre chose ?
M. Jean Sol . - Je souhaite interroger Monsieur l'inspecteur général sur les parcours de santé et leur articulation entre santé médico-sociale et santé sociale. Vous préconisez la création d'un contrat local d'autonomie qui serait établi entre les départements et les ARS. Quelle plus-value y trouvez-vous ? Enfin, quelle place accordez-vous à la prévention ? Ne pensez-vous pas qu'on lui affecte trop peu de moyens ? Chez moi, ce constat suscite de réelles inquiétudes, surtout à l'aune des perspectives démographiques qui s'offrent à nous.
M. Laurent Vachey - Vous m'interrogez sur les assistants d'éducation des enfants handicapés. Il ne me semble pas que la proposition que vous me formulez soit pertinente. J'ai le sentiment que leur mission d'accompagnement scolaire ne se conçoit qu'au sein de l'appareil éducatif. Les intervenants extérieurs qui participent à cette mission éducative rencontreraient de réelles difficultés. Vous avez évoqué la précarité du statut des AESH. Je vous invite à regarder tout ce qui a été fait depuis plusieurs années. Les contrats étaient originellement précaires. Nous en arrivons à présent à des contrats de droit public pour une bonne partie de ces AESH. Le ministère de l'éducation nationale, de la jeunesse et des sports a contribué à stabiliser la situation de ces personnels, même si nous savons beaucoup reste encore à faire, notamment en termes de formation. L'autre difficulté concerne le recrutement de ces AESH. Si ce n'est pas le ministère de l'éducation nationale, de la jeunesse et des sports qui les emploie, qui les recrutera ? La branche « autonomie » n'est pas un employeur ! Il n'y a donc pas d'autres solutions que de maintenir le statu quo. Des questions ont été posées sur l'allocation adulte handicapé, notamment sur l'ampleur de la fraude à l'AAH. Nous ignorons très clairement si cette fraude existe vraiment. Nous avons relevé un seul cas de fraude. S'agit-il donc d'un cas d'espèce ? S'agit-il de la pointe émergée d'un iceberg ? Nul n'est en mesure de le dire aujourd'hui. S'il est une certitude, comme n'a pas manqué de le souligner la Cour des Comptes dans son rapport, c'est que la demande des AAH, quand elle parvient à la MDPH, reste conditionnée à la présentation du formulaire type et d'un certificat établi par un médecin (sans que l'on sache l'identité, l'origine et la qualification particulière dudit médecin). La MDPH consacre près d'une vingtaine de minutes à examiner le dossier, sans voir le demandeur, qui est communiqué à la CDAPH. Celle-ci se voit généralement soumettre une centaine de dossiers et, faute de temps, n'en étudie que 2 %. La procédure ouvre la possibilité à de très nombreux risques potentiels de fraude, sans savoir toutefois précisément ce que ces risques représentent. Nous ne pouvons pas nous satisfaire d'une politique de solidarité représentant un montant estimatif de 10 milliards d'euros qui repose sur un processus d'attribution qui est aussi incertain que celui qui prévaut en ce moment.
Vous avez soulevé la question du périmètre de l'allocation adulte handicapé. Je regrette, qu'en l'état, le projet de loi de financement de la sécurité sociale pour l'année 2021 n'aborde que l'allocation enfant handicapé, mais pas l'AAH. Je note toutefois que nous n'en sommes qu'au stade de la première lecture. Selon moi, il serait opportun que l'AAH soit incluse dans le périmètre de la branche. Si elle ne l'est pas en 2021, peut-être pourrait-elle l'être en 2022 ? Cela donnera de la visibilité à la place de cette allocation et cela permettra à la future branche de se mettre en situation pour anticiper la gestion des risques associés à cette AAH et de se doter les moyens permettant de la financer. Il n'est pas pertinent, selon moi, de laisser la situation aussi incertaine. Vous m'interrogez aussi sur la place des départements dans les dispositifs locaux dédiés à l'autonomie. J'ai constaté, par le passé, la présence, dans les administrations d'État, d'opposants résolus à tout dispositif décentralisé en matière sociale, estimant que la primauté revenait aux seules politiques nationales. Je n'en suis pas et je suis persuadé aujourd'hui qu'une majorité de départements s'investit et travaille correctement en matière d'aide aux personnes âgées et aux personnes en situation de handicap. Je ne suis donc pas du tout opposé à la place des départements dans la mise en oeuvre de ces politiques à l'échelon local. Cette place est tout à fait légitime et elle ne peut être contestée. C'est la raison pour laquelle nous avons examiné la possibilité de mettre en place des délégations de compétences des ARS aux départements. Là où des départements sont disposés à prendre cette responsabilité en charge, il n'y a pas de raison de le leur refuser. Je parlais de schémas départementaux : ils existent déjà dans la branche « famille », au travers des « schémas de services à l'enfance ». Le financement du dispositif est en partie assuré par les communes qui le mettent en oeuvre sur leur territoire. Il conviendrait d'agir de même vis-à-vis de l'autonomie avec le partage des objectifs sur le plan local. Il y a, en effet, des endroits où les schémas qui ont été établis par les départements sont plutôt généralistes alors qu'il en est d'autres incluant une déclinaison opérationnelle de ce qui sera mis en oeuvre. Il y a de plus en plus de solutions qui se construisent et qui doivent se construire de façon innovante et intermédiaire entre la prise en charge institutionnelle, d'une part et l'accompagnement à domicile, d'autre part.
Si l'on souhaite favoriser ce type de formule intermédiaire correspondant très certainement à un besoin et à un souhait des personnes, il convient trouver des formules innovantes, des prestations supplémentaires dédiées au financement de la structure, des aides au fonctionnement par la mobilisation des allocations, tout cela ne pouvant se mettre en place que par la mise en commun de la vision de l'évolution de la réponse aux besoins entre les ARS et les départements. Sur les aides techniques, une mission a été confiée à Philippe Denormandie. Nous en avons parlé avec lui : la France est très en retard en matière d'accès à ces aides. L'articulation financière entre la contribution propre à la sécurité sociale - avec ses règles propres - et ce qui peut être financé localement ne fonctionne pas du tout. Ceci constitue un problème qu'il convient de résoudre. Je poursuis en vous redisant que je partage ce qui a été sur la question de la prévention des parcours puisque nous demeurons insuffisants en la matière. Nous avons donc proposé de re-centraliser dans le budget de la branche « autonomie » une plus grande part du financement liée à la prévention, notamment les crédits liés à l'aménagement du logement des personnes. Ces crédits sont aujourd'hui éclatés entre différents acteurs : nous proposons que la branche « autonomie » ait un rôle à jouer, ce qui permettra de remédier à cet éclatement. Le problème se pose aussi en matière de coordination des parcours. Je terminerai en évoquant le financement : quand on affirme que la branche « autonomie » sera à l'équilibre dans le PLFSS 2021 puisqu'on lui attribue une part suffisante de CSG, on sous-entend que cette part de CSG n'ira pas à l'assurance-maladie, ce qui contribuera à accroître son déficit.
Le versement de la branche « autonomie » dans le projet de loi de financement de la sécurité sociale améliore la vision d'ensemble. Nous savons qu'il existe des « vases communicants » entre les différents champs de la protection sociale. J'ai été interpellé sur les possibilités de recours sur succession. C'est déjà le cas pour l'APA en EHPAD. Ils sont pratiqués différemment selon les départements. Faut-il aller plus loin ? Je ne peux pas vous le dire. Des propositions ont été formulées pour responsabiliser les personnes quant à leur capacité à financer ce risque.
Mme Catherine Deroche , présidente . - Je vous remercie, Monsieur l'inspecteur général, pour la clarté et la franchise des propos que vous avez tenus devant la Commission.
Ce point de l'ordre du jour a fait l'objet d'une captation vidéo qui est disponible en ligne sur le site du Sénat .
LISTE DES PERSONNES ENTENDUES PAR LES RAPPORTEURS
______________
ÉQUILIBRES FINANCIERS GÉNÉRAUX
(rapporteur : M. Jean-Marie Vanlerenberghe)
• Caisse d'amortissement de la dette sociale (Cades)
Jean-Louis Rey , président du conseil d'administration
Geneviève Gauthey , secrétaire générale
• Mouvement des entreprises de France (MEDEF)
Sébastien Velez , directeur de la protection sociale
Émilie Martinez , directrice de mission à la direction de la protection sociale
Adrien Chouguiat , directeur de mission à la direction des affaires publiques
• Confédération des petites et moyennes entreprises (CPME)
François Asselin , président
Adrien Dufour , chargé de mission Affaires publiques et organisation
• Direction de la sécurité sociale (DSS)
Franck Von Lennep , directeur
Marianne Kermoal-Berthomé , directrice adjointe
ASSURANCE VIEILLESSE
(rapporteur : M. René-Paul Savary)
• Caisse nationale d'assurance vieillesse des professions libérales (CNAVPL)
Marie-Anne François , première vice-présidente, présidente de la Carpimko
Gilles Fontaine , directeur
ÉQUILIBRES FINANCIERS GÉNÉRAUX ET ASSURANCE VIEILLESSE
(rapporteurs : MM. Jean-Marie Vanlerenberghe et René-Paul Savary)
• Fonds de solidarité vieillesse (FSV)
Frédéric Favié , président
• Association générale des insititutions de retraite des cadres - Association pour le régime de retraite complémentaire des salariés (Agirc-Arrco)
Jean-Claude Barboul , président
François-Xavier Selleret , directeur général
• Caisse centrale de la Mutualité sociale agricole (CCMSA)
Pascal Cormery , président
Christine Dupuy , directrice de la réglementation
Christophe Simon , chargé des relations parlementaires
Contribution écrite
• Fonds de réserve pour les retraites
ASSURANCE MALADIE
(rapporteure : Mme Corinne Imbert)
• Fédération de l'hospitalisation privée (FHP)
Christine Schibler , déléguée générale
Béatrice Noellec , directrice des relations institutionnelles
• Fédération hospitalière de France (FHF)
Vincent Roques , directeur de cabinet
Cécile Chevance , responsable du pôle finances
• Fédération des établissements hospitaliers et d'aide à la personne (Fehap)
Antoine Perrin , directeur général
Guillaume Chesnel , directeur de l'offre de soins et de la coordination des parcours de santé
• Les entreprises du médicament (LEEM)
Philippe Lamoureux , directeur général
Marianne Bardant , directeur juridique, conformité et fiscalité
Eric Baseilhac , directeur accès, économie et export
Laurent Gainza , directeur affaires publiques
Constance Vigier , chargée de mission affaires publiques
• Collectif des maisons de naissance
Julie Nouvion , co-présidente
Aurélie Knapps , sage-femme à la maison de naissance PHAM (Premières heures au monde) de Bourgoin-Jallieu
• Fédération des médecins de France (FMF)
Dr Corinne Le Sauder , présidente
• Syndicat des médecins généralistes (MG France)
Dr Jacques Battistoni , président
• Syndicat des médecins libéraux (SML)
Dr Philippe Vermesch , président
Dr Sophie Bauer , secrétaire générale
• Le Bloc
Dr Bertrand de Rochambeau, co-président
Dr François Honorat , co-président
• Confédération des syndicats médicaux de France (CSMF)
Dr Jean-Paul Ortiz , président
• Direction générale de l'offre de soins (DGOS)
Claire-Lise Bellanger-Mauffret , adjointe à la sous-directrice de la régulation de l'offre de soins
• Direction de la sécurité sociale (DSS)
Franck Von Lennep , directeur
Marianne Kermoal-Berthomé , directrice adjointe
AUTONOMIE
(rapporteur : M. Philippe Mouiller)
• Dominique Libault , président du Haut-conseil au financement de la protection sociale et directeur de l'école nationale supérieure de sécurité sociale (EN3S)
• Fédération hospitalière de France (FHF)
Marc Bourquin , conseiller stratégie
Vincent Roques , directeur de cabinet
Benjamin Caniard , responsable du Pôle autonomie
• Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap)
Antoine Perrin , directeur général
Jean-Christian Sovrano , directeur de l'autonomie et de la coordination des parcours de vie
• Union nationale interfédérale des oeuvres et organismes privés non lucratifs sanitaires et sociaux (UNIOPSS)
Jérôme Voiturier , délégué général
Étienne Petitmengin , président de la commission Autonomie
Gwenaëlle Sébilon , conseillère technique
• Union nationale des associations de parents, de personnes handicapées mentales et de leurs amis (UNAPEI)
Luc Gateau , président
Annelise Garzuel , responsable plaidoyer national Unapei
• Union Nationale de l'Aide, des Soins et des Services aux Domiciles (UNA)
Marie-Reine Tillon , présidente
Vincent Vincentelli , responsable des réglementations sectorielles
• Assemblée des départements de France (ADF)
Frédéric Bierry , président du conseil départemental du Bas-Rhin, président de la commission des Affaires sociales de l'ADF
• Direction générale de la cohésion sociale (DGCS)
Virgine Lasserre , directrice générale
Anatole Puiseux , sous-directeur de l'autonomie des personnes handicapées et des personnes âgées
Olivier Bachellery , sous-directeur des affaires financières et de la modernisation
• Syndicat national des établissements et résidences privés pour personnes âgées (SYNERPA)
Florence Arnaiz-Maumé , déléguée générale
Pauline Meyniel , responsable du pôle médico-social
• Caisse nationale de solidarité pour l'autonomie (CNSA)
Stéphane Corbin , directeur général adjoint
• Collectif handicaps
Arnaud de Broca , président
Stéphane Lenoir , coordinateur
• Groupe SOS
David Causse , directeur du développement et des partenariats
• APF France handicap
Patrice Tripoteau , directeur général adjoint, direction vie associative et politiques d'inclusion
Contribution écrite
• Nexem
ACCIDENTS DU TRAVAIL - MALADIES PROFESSIONNELLES
(rapporteur : Mme Pascale Gruny)
• Ministère des solidarités et de la santé - Direction de la sécurité sociale (DSS)
Cécile Buchel , cheffe du bureau des accidents du travail et maladies professionnelles
Laurent Gallet , chef de service, adjoint au directeur de la sécurité sociale
• Caisse centrale de la mutualité sociale agricole (CCMSA)
Pascal Cormery , président
Dr Patrice Heurtaut , directeur de la santé - sécurité au travail
Hannane Mouftadi , responsable du service appui au pilotage et au suivi budgétaire au sein de la direction de la santé - sécurité au travail
Christophe Simon , chargé des relations parlementaires
• Commission des accidents du travail / maladies professionnelles (CATMP) de la Caisse nationale de l'assurance maladie (CNAM)
Laetitia Assali , présidente
Ronald Schouller , vice-président
• Association Santé et médecine du travail (A-SMT)
Jean Louis Zylberberg , président
• Auteurs du rapport de l'inspection générale des affaires sociales (IGAS) « Évaluation des services de santé au travail interentreprises (SSTI) » .
Delphine Chaumel , inspectrice à l'IGAS
Benjamin Maurice , inspecteur général à l'IGAS
Jean-Philippe Vinquant , inspecteur général à l'IGAS
• Conseil national professionnel de médecine du travail (CNPMT)
Gérard Lucas , président
Jean-François Gehanno , premier vice-président
Christophe Collomb , secrétaire adjoint
FAMILLE
(rapporteure : Mme Élisabeth Doineau)
• Union nationale des associations familiales (UNAF)
Marie-Andrée Blanc , présidente
Claire Ménard , chargée des relations parlementaires
• Mouvement mondial des mères de France (MMMFrance)
Jocelyne Le Pivain , présidente
Marie-Laure Gagey-des Brosses , porte-parole Make Mothers Matter
• Fédération nationale Familles de France
Chantal Huet , présidente
Charly Hée , ancien président de Familles de France, membre du Bureau du Conseil d'administration
• Confédération syndicale des familles (CSF)
Aminata Koné , secrétaire générale
Johan Jousseaume , secrétaire confédéral en charge des secteurs éducation et familles
• Union des familles laïques (UFAL)
Nicolas Pomiès , membre du bureau national de l'UFAL
• Confédération nationale des associations familiales catholiques (CNAFC)
Pierric Mallié-Arcelin , délégué général
• Syndicat professionnel des assistants maternels et des assistants familiaux (SPAMAF)
Lydia Loisel , secrétaire générale
• Union fédérale nationale des associations de familles d'accueil et assistants maternels (UFNAFAAM)
Sandra Onyszko , chargée de la communication et du développement
• Fédération française des entreprises de crèches (FFEC)
Thérèse Majnoni d'Intignano , vice-présidente de la FFEC, fondatrice de « Les Paradis de Jules et Juliette »
Elsa Hervy , déléguée générale
• Docteur Romain Dugravier , pédopsychiatre, membre de la commission d'experts sur les « 1 000 premiers jours » de l'enfant
* 1 Cf . chapitre I er bis du titre I er du livre I er du code de la sécurité sociale, en particulier articles L.O. 111-3 et L.O. 111-4.
* 2 Rapport d'information Sénat n° 600 (2019-2020).
* 3 Pour mémoire, l'Acoss n'a pas le droit de contracter des emprunts d'une durée supérieure à douze mois.
* 4 Loi organique n° 2020-991 et loi n° 2020-992 du 7 août 2020 relatives à la dette sociale et à l'autonomie.
* 5 Ces transferts concernent l'assurance maladie, pour un montant de 16,2 milliards d'euros, le FSV, pour un montant de 9,9 milliards d'euros, la branche vieillesse du régime des non-salariés agricoles, pour un montant de 3,5 milliards d'euros et la Caisse nationale de retraites des agents des collectivités locales (CNRACL), pour un montant de 1,2 milliard d'euros.
* 6 À l'exception de la branche accidents du travail et maladies professionnelles (AT-MP) qui, à l'inverse des autres branches, a accumulé des excédents depuis 2012
* 7 Cf. décision du Conseil constitutionnel n° 2005-519 DC du 29 juillet 2005, considérants 39 et 40.
* 8 Les deux tiers restants sont pris en charge par l'État.
* 9 Loi n° 2020-992 du 7 août 2020 relative à la dette sociale et à l'autonomie.
* 10 Sur le périmètre ROBSS + FSV, le déficit prévu en 2023 s'élevait à 1,8 milliard d'euros.