Rapport n° 104 (2019-2020) de M. Jean-Marie VANLERENBERGHE , Mme Catherine DEROCHE , MM. Bernard BONNE , Gérard DÉRIOT , René-Paul SAVARY et Mme Élisabeth DOINEAU , fait au nom de la commission des affaires sociales, déposé le 6 novembre 2019
Disponible au format PDF (1,4 Moctet)
-
EXPOSÉ GÉNÉRAL
-
I. L'OBJECTIF MANQUÉ DE L'ATTEINTE DE
L'ÉQUILIBRE DES COMPTES DE LA SÉCURITÉ SOCIALE EN
2019
-
II. EN 2020 ET AU-DELÀ, LA DOULOUREUSE
RÉVISION DE LA TRAJECTOIRE FINANCIÈRE DE LA
SÉCURITÉ SOCIALE
-
III. TENIR LE CAP DE L'AMÉLIORATION DES
COMPTES SOCIAUX
-
A. FIXER UN CAP RÉALISTE DANS LE CADRE D'UNE
NOUVELLE LOI DE PROGRAMMATION
-
B. REMETTRE EN CAUSE LES « NOUVELLES
RELATIONS FINANCIÈRES » ENTRE L'ÉTAT ET LA
SÉCURITÉ SOCIALE
-
C. MAITRISER LES DÉPENSES DE LA
SÉCURITÉ SOCIALE
-
1. L'enjeu toujours actuel de la maîtrise de
l'Ondam
-
2. La branche vieillesse et l'incontournable
question de l'âge de départ à la retraite
-
3. Les dépenses maîtrisées de
la branche famille au prix d'importantes mesures d'économies
-
4. Le financement pérenne du secteur
médico-social reste toujours à définir
-
1. L'enjeu toujours actuel de la maîtrise de
l'Ondam
-
D. APURER LA DETTE ET ASSURER DE NE PAS LA
RECRÉER GRÂCE À L'ÉTABLISSEMENT D'UNE
« RÈGLE D'OR »
-
A. FIXER UN CAP RÉALISTE DANS LE CADRE D'UNE
NOUVELLE LOI DE PROGRAMMATION
-
I. L'OBJECTIF MANQUÉ DE L'ATTEINTE DE
L'ÉQUILIBRE DES COMPTES DE LA SÉCURITÉ SOCIALE EN
2019
-
TRAVAUX DE LA COMMISSION - AUDITIONS
-
M. Didier Migaud,
Premier président de la Cour des comptes
-
Mme Agnès Buzyn,
ministre des solidarités et de la santé,
et M. Olivier Dussopt, secrétaire d'État
auprès du ministre de l'action et des comptes publics
-
Mme Isabelle Sancerni,
présidente du conseil d'administration,
et M. Vincent Mazauric,
directeur général, de la Caisse nationale d'allocations familiales
-
M. Yann-Gaël Amghar,
directeur de l'Agence centrale des organismes de sécurité sociale
-
MM. Gérard
Rivière,
président du conseil d'administration,
et Renaud Villard,
directeur de la Caisse nationale d'assurance vieillesse
-
Mme Anne Thiebeauld,
directrice par intérim des risques professionnels
de la Caisse nationale d'assurance maladie
-
M. Nicolas Revel,
directeur général de la Caisse nationale d'assurance maladie
-
M. Didier Migaud,
-
TRAVAUX DE LA COMMISSION
EXAMEN DU RAPPORT
-
LISTE DES PERSONNES ENTENDUES
PAR LES RAPPORTEURS
N° 104
SÉNAT
SESSION ORDINAIRE DE 2019-2020
|
Enregistré à la Présidence du Sénat le 6 novembre 2019 |
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur le projet de loi de financement de la sécurité sociale , adopté par l'Assemblée nationale, pour 2020 ,
Par M. Jean-Marie VANLERENBERGHE,
Rapporteur général,
Mme Catherine DEROCHE, MM. Bernard BONNE, Gérard DÉRIOT, René-Paul SAVARY et Mme Élisabeth DOINEAU,
Rapporteurs,
Sénateurs
Tome I :
Exposé général
|
(1) Cette commission est composée de : M. Alain Milon , président ; M. Jean-Marie Vanlerenberghe , rapporteur général ; MM. René-Paul Savary, Gérard Dériot, Mme Colette Giudicelli, M. Yves Daudigny, Mmes Michelle Meunier, Élisabeth Doineau, MM. Michel Amiel, Guillaume Arnell, Mme Laurence Cohen, M. Daniel Chasseing , vice-présidents ; M. Michel Forissier, Mmes Pascale Gruny, Corinne Imbert, Corinne Féret, M. Olivier Henno , secrétaires ; Mme Cathy Apourceau-Poly, M. Stéphane Artano, Mmes Martine Berthet, Christine Bonfanti-Dossat, MM. Bernard Bonne, Jean-Noël Cardoux, Mmes Annie Delmont-Koropoulis, Catherine Deroche, Chantal Deseyne, Nassimah Dindar, Catherine Fournier, Frédérique Gerbaud, M. Bruno Gilles, Mmes Michelle Gréaume, Nadine Grelet-Certenais, Jocelyne Guidez, Véronique Guillotin, Victoire Jasmin, M. Bernard Jomier, Mme Florence Lassarade, M. Martin Lévrier, Mmes Monique Lubin, Viviane Malet, Brigitte Micouleau, MM. Jean-Marie Morisset, Philippe Mouiller, Mmes Frédérique Puissat, Marie-Pierre Richer, Laurence Rossignol, Patricia Schillinger, MM. Jean Sol, Dominique Théophile, Jean-Louis Tourenne, Mme Sabine Van Heghe . |
Voir les numéros :
|
Assemblée nationale ( 15 ème législ.) : |
2296 , 2314 , 2340 et T.A. 345 |
|
|
Sénat : |
98 et 103 (2019-2020) |
|
EXPOSÉ GÉNÉRAL
________
I. L'OBJECTIF MANQUÉ DE L'ATTEINTE DE L'ÉQUILIBRE DES COMPTES DE LA SÉCURITÉ SOCIALE EN 2019
Les deux premières parties du projet de loi de financement de la sécurité sociale (PLFSS) pour 2020 concernent respectivement, conformément aux dispositions organiques en vigueur, l'approbation des comptes de 2018 et les mesures correctrices ainsi que les prévisions actualisées pour les comptes de 2019. Elles montrent une évolution très différente des comptes de la sécurité sociale pour chacun de ces deux exercices.
A. UN EXERCICE 2018 MEILLEUR QUE LES PRÉVISIONS INITIALES
La première partie du PLFSS invite le Parlement à approuver les comptes de l'exercice 2018 de la sécurité sociale ( cf. tome II du présent rapport, commentaire de l'article 1 er ). Pour l'ensemble des régimes obligatoires de base de sécurité sociale (ROBSS), le tableau d'équilibre est le suivant.
Tableau d'équilibre, par branche, de l'ensemble des ROBSS
(en milliards d'euros)
|
Recettes |
Dépenses |
Solde |
|
|
Maladie |
212,3 |
213,1 |
- 0,8 |
|
Accident du travail et maladies professionnelles |
14,1 |
13,4 |
0,7 |
|
Vieillesse |
236,4 |
236,5 |
- 0,1 |
|
Famille |
50,4 |
49,9 |
0,5 |
|
Toutes branches (hors transferts entre branches) |
499,7 |
499,3 |
0,3 |
|
Toutes branches (hors transferts entre branches),
|
498,4 |
499,8 |
- 1,4 |
Source : PLFSS 2020
En se focalisant sur le périmètre du seul régime général et du Fonds de solidarité vieillesse (FSV) , le résultat est du même ordre, avec un solde négatif de 1,2 milliard d'euros .
Ce résultat est meilleur que le solde voté par le Parlement à l'article 32 de la loi de financement de la sécurité sociale (LFSS) pour 2018, qui s'élevait à - 2,2 milliards d'euros. Il est en revanche légèrement moins bon que la prévision rectifiée qui figurait en deuxième partie de la LFSS pour 2019 adoptée à l'automne dernier (déficit de « seulement » 1 milliard d'euros).
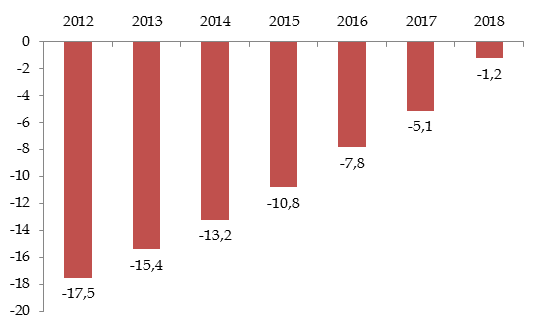
Il s'inscrit en tout cas dans la continuité de l'amélioration constatée ces dernières années et que retrace le graphique ci-après (sur le périmètre régime général + FSV).
Solde du régime général et du FSV de 2012 à 2018
(en milliards d'euros)
Source : Lois de financement de la sécurité sociale
Le rapporteur général a déjà livré ses analyses sur l'exercice passé dans le cadre de son rapport d'information 1 ( * ) du 10 juillet 2019, réalisé au nom de la mission d'évaluation des comptes de la sécurité sociale (Mecss), auquel le lecteur souhaitant disposer de plus de détails pourra utilement se référer.
Pour en rappeler brièvement les principales analyses, le rapport montrait que l'amélioration du solde de l'année dernière a été principalement le fruit de la progression des recettes. Ainsi, en 2018, les ressources affectées au régime général et au FSV se sont élevées à 394,5 milliards d'euros, en forte hausse par rapport à 2017 (+ 3,4 %) . Le principal facteur d'explication en a été la progression, dans les mêmes proportions, de la masse salariale (+ 3,5 %), laquelle a ainsi affiché le même dynamisme qu'en 2017.
Dans le même temps, les dépenses du même régime général et du FSV se sont établies à 395,7 milliards d'euros en 2018 , ce qui représente une augmentation significative par rapport à 2017 (+ 2,4 %) qui, bien que moins élevée que la progression des recettes, excédait également la prévision votée dans le cadre de la LFSS pour 2018 2 ( * ) .
S'agissant des autres ROBSS, leur solde s'est établi à - 0,2 milliard d'euros, alors que ces mêmes régimes avaient affiché, en 2017, un excédent de 0,2 milliard d'euros.
Le principal facteur de cette évolution tient à la Caisse nationale de retraite des agents des collectivités locales (CNRACL, en charge du régime de base des agents des fonctions publiques territoriale et hospitalière) dont le résultat, à l'équilibre en 2017, s'est dégradé de 0,6 milliard d'euros en 2018. Outre l'impact de la revalorisation des pensions de base déjà décrite précédemment, cette caisse a subi l'effet d'un rétrécissement de l'assiette des cotisations du fait de moindres recrutements et du report de la montée en charge de l'accord « parcours professionnel, carrières et rémunérations » (PPCR) de 2018 à 2019.
B. LA SÉVÈRE RECHUTE PRÉVUE POUR 2019
1. La nette dégradation des comptes de la sécurité sociale
a) Le retour à un fort déficit au lieu de l'équilibre attendu
Comme le rapporteur général en avait exprimé la crainte dans son rapport d'information précité, l'année 2019 va marquer une rupture dans la trajectoire de retour à l'équilibre engagée depuis dix ans .
Le tableau suivant rend compte de cette dégradation pour l'ensemble des régimes obligatoires de base de sécurité sociale et le FSV, que ce soit par rapport au solde constaté de 2018 et, plus encore, au solde prévu pour l'année 2019 au moment du vote de la dernière loi de financement de la sécurité sociale.
Soldes comparés des ROBSS et du FSV en 2018 et 2019
|
Solde 2018 |
Solde 2019 prévu par LFSS 2019 |
Solde 2019 prévu par PLFSS 2020 |
|
|
Maladie |
- 0,8 |
- 0,7 |
- 3,0 |
|
Accident du travail et maladies professionnelles |
0,7 |
1,2 |
1,2 |
|
Vieillesse |
- 0,1 |
0,2 |
- 2,3 |
|
Famille |
0,5 |
1,1 |
0,8 |
|
Toutes branches (hors transferts entre branches) |
0,3 |
1,8 |
- 3,3 |
|
Toutes branches (hors transferts entre branches),
|
- 1,4 |
- 0,2 |
- 5,5 |
Sources : LFSS 2019 et PLFSS 2020
Ainsi, en lieu et place du léger déficit de 0,2 milliard d'euros voté par le Parlement, c'est désormais un « trou » de 5,5 milliards d'euros qui figure dans la partie rectificative du présent PLFSS.
Le constat serait exactement le même en se focalisant sur le périmètre du régime général et du FSV : un déficit de 5,4 milliards d'euros s'annonce pour l'année en cours alors que la loi de financement adoptée l'année dernière affichait (enfin) le retour à un excédent symbolique de 0,1 milliard d'euros.
b) Une dégradation concentrée sur les branches maladie et vieillesse
Le tableau ci-dessus montre toutefois une situation contrastée selon les branches.
Ainsi, la branche accident du travail et maladies professionnelles (AT-MP) devrait effectivement réaliser l'excédent de 1,2 milliard d'euros prévu l'année dernière et la branche famille ne verrait sa situation se dégrader que dans une proportion mesurée (excédent de 0,8 milliard au lieu de 1,1 milliard d'euros), affichant toutefois des soldes excédentaires en 2018 et 2019, après dix ans de déficits.
En revanche, la dégradation est très nette pour les branches maladie et vieillesse sur qui se sont concentrés les différents facteurs de dégradation des comptes, qu'il s'agisse :
- des pertes de recettes avec, à cet égard, le caractère parfois un peu artificiel que peut avoir la répartition des recettes entre branches (et plus particulièrement la répartition des non-compensations, cf. ci-après) ;
- de l'augmentation des dépenses, qui se sont, là aussi, concentrées sur la branche maladie et la branche vieillesse.
Il en résulte un solde très
dégradé, de - 3 milliards d'euros pour la branche
maladie (au lieu de - 0,7 milliard en prévision) et
de
- 2,3 milliards d'euros pour la branche vieillesse (au lieu de
l'excédent de 0,2 milliard attendu).
2. Une multiplicité de facteurs concourant à cette dégradation
Cette spectaculaire dégradation est la conséquence de plusieurs facteurs cumulatifs qui ont causé à la fois d'importantes pertes de recettes pour la sécurité sociale et, dans de moindres proportions, une augmentation de ses dépenses par rapport à la prévision.
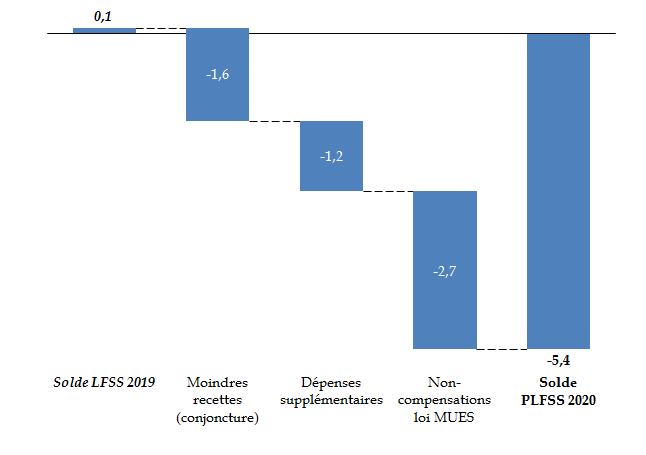
Le graphique suivant rend compte de ces différents facteurs, pour ce qui concerne le périmètre régime général + FSV, étant entendu que le constat serait le même étendu à l'ensemble des ROBSS.
Les différents facteurs de dégradation du
solde du régime général et du FSV
entre la LFSS pour
2019 et le PLFSS pour 2020
(en milliards d'euros)
Source : commission des affaires sociales, d'après LFSS 2019 et PLFSS 2020
Chacun de ces facteurs mérite d'être étudié un peu plus en détail.
a) La diminution conjoncturelle des recettes
La diminution conjoncturelle des recettes explique un peu moins du tiers de la dégradation du solde de l'exercice 2019 désormais prévu par rapport au solde voté l'année dernière. Pour le régime général, cela équivaut à une perte de 1,6 milliard d'euros .
Au vu de la structure des recettes de la sécurité sociale (qui sera détaillée plus loin dans le présent rapport), cela s'explique en tout premier lieu par l'évolution moins favorable que prévu de la masse salariale :
- dans l'absolu , la masse salariale devant progresser de 3,3 % cette année par rapport à 2018, alors qu'une hausse de 3,5 % était attendue ;
- et plus encore en tenant compte de la part qu'occupe la prime exceptionnelle que les employeurs avaient la faculté d'octroyer en franchise totale d'impôts et de cotisations et contributions sociales du fait des dispositions de l'article 1 er de la loi n° 2018-1213 du 24 décembre 2018 portant mesures d'urgence économiques et sociales ( loi MUES ) - mesure qui avait alors été soutenue par le Sénat et sa commission des affaires sociales, dont le rapporteur général était le rapporteur 3 ( * ) .
Selon l'étude d'impact annexée à ce PLFSS, près de 5 millions de salariés , soit environ un quart des salariés du secteur privé, ont perçu une prime exceptionnelle dont le montant moyen s'est élevé à 401 euros . Les quelque 2 milliards d'euros ainsi versés aux salariés ont représenté 0,3 point de l'augmentation de 3,3 % de la masse salariale du secteur privé en 2019 .
S'il n'est, certes, pas possible de mesurer un éventuel effet de substitution entre la prime exceptionnelle de 2019 et des augmentations de salaire « normales », d'autant que cette mesure a été annoncée en toute fin d'année 2018, il en résulte en tout cas que l'augmentation de la masse salariale ayant apporté des recettes à la sécurité sociale s'est établie à 3 % au lieu des 3,5 % initialement prévus .
b) Des dépenses plus élevées qu'initialement prévu
(1) Les dépenses de la branche maladie
Les dépenses de la branche maladie en 2019 devraient s'établir à 217,2 milliards d'euros (pour le régime général) contre 216,4 milliards d'euros initialement prévus.
Elles augmentent de + 2,7 %, soit plus vite que l'Ondam (+ 2,5 %), en raison notamment du dynamisme des prestations hors Ondam .
Ces dépenses, qui représentent 20,7 milliards d'euros en prévision, connaîtraient un taux d'évolution très supérieur à celui constaté en 2018 (+ 3,0 % contre + 1,5 %) , en raison notamment de la progression des actions de prévention (+ 32,3 %) et des dotations aux établissements et services médico-sociaux financées sur les ressources propres de la caisse nationale de solidarité pour l'autonomie (+ 21,8 %) soutenue par la mise en oeuvre du plan « grand âge et autonomie » ; les indemnités journalières pour congés maternité et paternité progresseraient également (+ 2,6 % contre + 1,0 %) 4 ( * ) .
(2) Les dépenses de la branche vieillesse
La branche vieillesse enregistre une augmentation de ses dépenses de l'ordre de 300 millions d'euros supplémentaires par rapport à la LFSS pour 2019 pour s'établir à 241,5 milliards d'euros et non 241,2 milliards comme prévu.
Cette différence résulte d'un problème d'évaluation des dépenses des régimes de la Mutualité sociale agricole (MSA) l'an passé qui a été corrigé dans ce PLFSS.
D'après l'annexe 4, le dérapage de 600 millions des dépenses de la Cnav s'explique pour moitié par ce problème d'évaluation des régimes de la MSA qui sont désormais intégrés financièrement au régime général et pour moitié par une hausse des dépenses de compensation démographique .
Cette dernière étant une dépense de transfert intrabranche, il est logique qu'elle n'affecte pas le solde général des régimes de base de retraite.
c) Le choix de la non-compensation des mesures d'urgence économiques et sociales
Enfin, le choix du Gouvernement de proposer l'absence de compensation des diminutions de recettes de la sécurité sociale adoptées dans le cadre de la loi MUES pèse pour près de la moitié de la dégradation des comptes de la sécurité sociale en 2019, soit 2,7 milliards sur les 5,5 milliards de diminution du solde .
Ces mesures sont les suivantes :
- d'une part, l'anticipation au 1 er janvier 2019 de l'exonération de cotisations salariales des rémunérations perçues au titre des heures supplémentaires ou complémentaires, dont l'effet, qui ne concernera par définition que l'année 2019, est évalué à 1,2 milliard d'euros ;
- d'autre part, la création d'une tranche intermédiaire de CSG sur les pensions de retraite et d'invalidité au taux de 6,6 % . Le coût de cette mesure, qui aura des effets pérennes, est estimé à 1,5 milliard d'euros en 2019.
D'un point de vue juridique, les propositions du Gouvernement vont au-delà puisque l'article 3 du présent PLFSS vise également à ce que ne soient pas compensées en 2019 (et au-delà) plusieurs mesures de la LFSS pour 2019 dont la non-compensation, bien qu'intégrée dans le calcul des soldes, n'avait alors pas été votée.
Cela concerne l'assouplissement des conditions d'éligibilité au taux réduit de CSG sur les pensions de retraite et d'invalidité et sur les allocations de chômage (article 14 de la LFSS pour 2019, coût de 350 millions d'euros ) et les limitations du forfait social dans les entreprises de moins de 250 salariés (article 16 de la LFSS pour 2019, coût de 600 millions d'euros).
Au total, les effets réels sur le solde de 2019 des différents régimes de sécurité sociale de l'ensemble des non-compensations portées par l'article 3 du présent PLFSS sont décrits dans le tableau suivant.
Impact financier des
non-compensations
proposées par organisme de sécurité
sociale l'année 2019
(en millions d'euros)
|
CNAV |
- 1 847 |
|
CNRACL |
- 39 |
|
CNAM |
- 1 855 |
|
Total |
- 3 741 |
Source : Commission des affaires sociales, d'après étude d'impact annexée au PLFSS
Comme cela a été relevé précédemment, les branches vieillesse et maladie sont tout particulièrement impactées par les effets de ces mesures de non-compensation : pour l'une comme pour l'autre, ces 1,8 milliard de recettes manquantes expliquent la plus grande partie de la dégradation de leur solde - même si l'effet des mesures de la LFSS 2019 avait alors déjà été intégré.
En outre, les effets de la prime exceptionnelle de la loi MUES, évoquée supra , n'ont pas été pris en compte d'une quelconque manière, la prime étant censée ne se substituer à aucun élément de salaire bien qu'ayant constitué une part significative (plus de 9 %) de la progression de la masse salariale du secteur privé en 2019.
II. EN 2020 ET AU-DELÀ, LA DOULOUREUSE RÉVISION DE LA TRAJECTOIRE FINANCIÈRE DE LA SÉCURITÉ SOCIALE
A. UN RETOUR À L'ÉQUILIBRE REPOUSSÉ À AU MOINS 2023
1. Une situation financière durablement dégradée, en particulier sur le périmètre ROBSS + FSV
Au-delà de 2019, la dégradation des comptes de la sécurité sociale pourrait se prolonger sur une assez longue période puisqu'un retour à l'équilibre n'est désormais envisagé qu'en 2023 . Encore cet équilibre est-il particulièrement faible (0,1 milliard d'euros) et ne concerne-t-il que le périmètre du régime général et du FSV.
En élargissant la vision à l'ensemble de la sécurité sociale, c'est-à-dire au périmètre ROBSS + FSV, aucun retour à l'équilibre n'est prévu à moyen terme, le solde prévisionnel de 2023 s'établissant à - 1,1 milliard d'euros ; la dégradation de la situation financière de la Caisse nationale de retraites des agents des collectivités locales (CNRACL), qui ne bénéficie pas d'une subvention d'équilibre de l'État à l'inverse de caisses gérant certains régimes spéciaux, explique principalement l'écart entre ces deux périmètres.
Prévision des soldes du régime général et des ROBSS et du FSV 2020-2023
(en milliards d'euros)
|
2020 |
2021 |
2022 |
2023 |
|||||
|
RG |
ROBSS |
RG |
ROBSS |
RG |
ROBSS |
RG |
ROBSS |
|
|
Maladie |
- 3,0 |
- 3,0 |
- 1,5 |
- 1,5 |
0,3 |
0,3 |
2,5 |
2,5 |
|
AT-MP |
1,4 |
1,4 |
1,4 |
1,4 |
1,4 |
1,4 |
1,4 |
1,4 |
|
Famille |
0,7 |
0,7 |
0,9 |
0,9 |
1,3 |
1,3 |
1,6 |
1,6 |
|
Vieillesse |
- 2,7 |
- 3,2 |
- 3,9 |
- 4,4 |
- 4,8 |
- 5,6 |
- 5,1 |
- 6,3 |
|
Total + FSV |
- 5,1 |
- 5,6 |
- 4,1 |
- 4,6 |
- 2,4 |
- 3,2 |
0,1 |
- 1,1 |
Source : PLFSS 2020, annexe B
2. Une dégradation continue de LFSS en LFSS
Cette trajectoire financière contraste fortement avec celle qui figurait en annexe B de la loi de financement de la sécurité sociale pour 2019, qui, elle-même, marquait déjà une nette révision par rapport à l'évolution pluriannuelle envisagée dans la LFSS pour 2018.
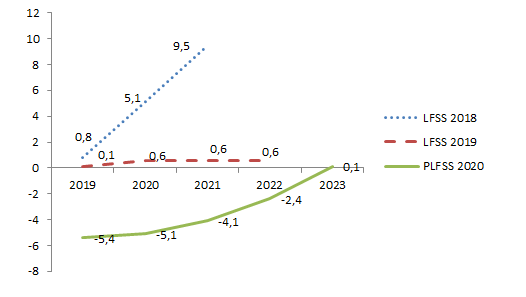
Le graphique ci-après illustre les prévisions pluriannuelles de soldes consolidés du régime général et du FSV dans les deux dernières LFSS et dans le présent PLFSS.
Soldes pluriannuels du régime
général et du FSV en LFSS 2018 et 2019
et dans le PLFSS pour
2020
(en milliards d'euros)
Source : LFSS pour 2018 et 2019 et PLFSS pour 2020
Cette dégradation, assez spectaculaire sur les deux dernières années, a des causes différentes qui doivent être rappelées.
Entre les LFSS pour 2018 et 2019, le Gouvernement a assumé de quasiment annuler les excédents successifs de la sécurité sociale par des mesures de diminutions de recettes qui, pour partie, étaient même prises à cette fin :
- transfert de 15 milliards d'euros de déficits cumulés actuellement logés au sein de l'Agence centrale des organismes de sécurité sociale (Acoss) vers la Caisse d'amortissement de la dette sociale (Cades), et transfert concomitant de recettes de la sécurité sociale vers la Cades afin qu'elle puisse l'amortir . Cette mesure de saine gestion avait été approuvée par la commission et le Sénat ;
- déjà, non-compensation de plusieurs mesures diminuant les recettes de la sécurité sociale en dérogation à la « loi Veil » 5 ( * ) , mais conformément à un rapport remis par le Gouvernement au Parlement sur la rénovation des relations financières entre l'État et la sécurité sociale dont les conclusions n'ont pourtant, aux yeux de votre commission, pas une valeur juridique supérieure à la loi ;
- et même, sans aucun fondement de principe autre qu'un principe de solidarité d'une sécurité sociale supposément excédentaire vers un État impécunieux, diminution forfaitaire à compter de 2020 du flux de TVA en direction de la sécurité sociale . Le rapporteur général avait alors vivement dénoncé cette manière de « faire les poches de la sécurité sociale avant qu'elles ne soient pleines » et, à son initiative, le Sénat avait adopté la suppression de cette mesure 6 ( * ) - que l'Assemblée nationale a néanmoins confirmée en nouvelle lecture.
Pour ce qui concerne le présent PLFSS, comme cela a été souligné, plusieurs facteurs se sont conjugués pour aboutir à une nouvelle dégradation très nette des prévisions précédentes : conjoncture économique moins favorable se traduisant par un ralentissement de la progression de la masse salariale (et plus encore de la masse salariale soumise à cotisations et contributions sociales) et augmentation des dépenses de certaines branches.
Cette évolution défavorable a conduit le Gouvernement à revenir en partie sur ses décisions de l'année dernière. Ainsi, ne seront finalement opérés ni les transferts de dettes et de recettes à la Cades, ni les diminutions « autoritaires » des flux de TVA vers la sécurité sociale. En revanche, cette tendance n'a pas conduit le Gouvernement à revenir sur sa doctrine dite du « chacun chez soi » , qui peut se résumer par une remise en cause radicale du principe de compensation par l'État de la plupart des mesures de diminution des recettes des organismes de sécurité sociale 7 ( * ) qui était appliqué depuis 1994.
Certes, l'ampleur des réaménagements intervenus ces deux dernières années en matière de cotisations et contributions sociales et de fiscalité a naturellement conduit l'État à compenser des pertes de recettes pour la sécurité sociale. Ainsi en est-il :
- de la suppression de la cotisation salariale d'assurance chômage, non versée à la sécurité sociale stricto sensu mais à l'Unedic ;
- des différentes réductions de cotisations et contributions ayant remplacé le crédit d'impôt compétitivité emploi (CICE) mais cette compensation est particulièrement logique s'agissant d'un transfert d'une perte de recettes de l'État à la sécurité sociale ;
- et de la suppression des prélèvements sociaux et de la baisse de la CSG sur les revenus du patrimoine et de placement mais, là encore, la compensation n'était que le miroir d'un transfert de recettes de la sécurité sociale vers l'État.
Pour le reste, les mesures nouvelles n'ont pas été compensées et il n'est pas proposé que celles de cette année le soient, ce que montre le tableau suivant.
Pertes de recettes pour les administrations de
sécurité sociale
compensées et non compensées en
LFSS 2019 et PLFSS 2020 (en année pleine)
(en milliards d'euros)
|
Mesure |
Perte de recettes pour les ASSO compensée
|
Perte de recettes pour les ASSO
|
|
Suppression de la cotisation salariale d'assurance chômage |
14 |
|
|
Réduction de 6 points des cotisations patronales d'assurance maladie jusqu'à 2,5 SMIC |
17,6* |
|
|
Éligibilité des employeurs de certains régimes spéciaux à la réduction de 6 points des cotisations patronales d'assurance maladie jusqu'à 2,5 SMIC |
0,4 |
|
|
Renforcement des allègements généraux |
8,7** |
|
|
Basculement vers les allègements généraux de dispositifs jusqu'à présent compensées par l'État (hors surcoût, intégré dans la ligne précédente) |
1,2 |
|
|
Basculement vers les allègements généraux de dispositifs jusqu'à présent non compensées par l'État (surcoût pour les ASSO) |
0,1 |
|
|
Exonération de cotisations salariales sur les heures supplémentaires |
1,9 |
|
|
Création d'une tranche intermédiaire de CSG sur les pensions de retraite et d'invalidité à 6,6 % |
1,5 |
|
|
Assouplissement des conditions d'éligibilité des retraités au taux réduit de CSG |
0,35 |
|
|
Suppression des prélèvements sociaux + baisse de la CSG sur les revenus du patrimoine et de placement |
7,3 |
|
|
Suppression de la taxe sur les farines |
0,06 |
|
|
Suppression du forfait social sur certains revenus |
0,6 |
|
|
Exonération de cotisations et contributions des indemnités spécifiques de rupture conventionnelle dans la fonction publique |
0,01 |
|
|
Total |
48,8 |
4,9 |
* Coût net, compte tenu de l'impact de cette mesure sur le
calcul des allègements généraux
** Dont
5,1 milliards d'euros pour les contributions retraites
complémentaires et 3,6 milliards d'euros pour les contributions
d'assurance chômage
Source
: commission
des affaires sociales, d'après LFSS 2019 et PLFSS 2020
3. Une trajectoire qui repose sur des hypothèses optimistes en matière de recettes
Il faut ajouter par ailleurs que la trajectoire financière de la sécurité sociale, bien qu'en nette dégradation par rapport aux prévisions de l'année dernière, repose sur des hypothèses de recettes que le rapporteur général considère comme particulièrement optimistes .
En effet si, pour les années 2019 et 2020, l'annexe B du présent PLFSS fait bien apparaître un écart significatif pour le montant de recettes prévu pour la sécurité sociale (plus de 3 milliards d'euros), cet écart s'atténue sensiblement pour les années 2021 et 2022, ce que montre le tableau suivant.
Montant des recettes du régime
général et du FSV
prévu par la LFSS 2019 et le PLFSS
2020
(en milliards d'euros)
|
2020 |
2021 |
2022 |
|
|
Prévision LFSS 2019 |
412,6 |
422,6 |
433,6 |
|
Prévision PLFSS 2020 |
409,7 |
420,2 |
432,6 |
|
Ecart |
2,9 |
2,4 |
1,0 |
Sources : Commission des affaires sociales, d'après LFSS 2019 et PLFSS 2020
Or il est permis de se demander sur quoi se fondent ces hypothèses de croissance des recettes finalement proches (et de plus en plus proches au fil du temps) par rapport à celles de la LFSS pour 2019.
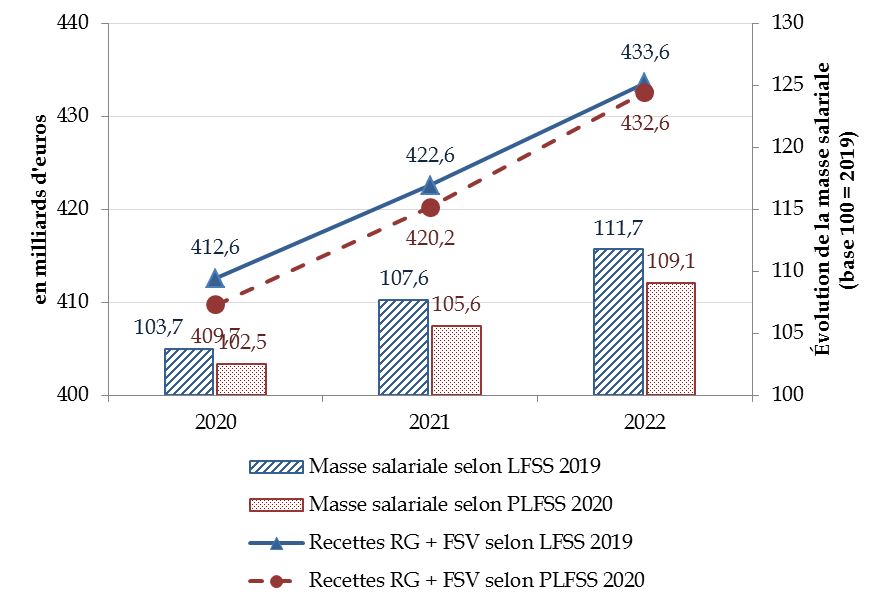
Ainsi, le principal déterminant de ces recettes, à savoir l'évolution de la croissance de la masse salariale, a été fortement revu à la baisse depuis l'année dernière : oscillant entre 3,7 % (2020) et 3,8 % (2021 et 2022) dans le rapport économique, social et financier annexé au projet de loi de finances pour 2019, elles est désormais prévue entre 2,8 % (2020) 8 ( * ) et 3,3 % (2022) dans l'édition 2020 de ce même document. Ces effets se cumulant au fil des années, la masse salariale devrait, in fine , être sensiblement inférieure en 2022 par rapport à ce que prévoyait la dernière loi de financement, ce que montre le tableau suivant.
Evolution de la masse salariale du secteur privé
entre 2020 et 2022
selon la LFSS 2019 et le PLFSS 2020
|
2020 |
2021 |
2022 |
||
|
LFSS 2019 |
Progression annuelle (en %) |
3,7 |
3,8 |
3,8 |
|
Masse salariale globale
|
103,7 |
107,6 |
111,7 |
|
|
PLFSS 2020 |
Progression annuelle (en %) |
2,5* |
3,0 |
3,3 |
|
Masse salariale globale
|
102,5 |
105,6 |
109,1 |
|
* corrigé de l'effet de la prime exceptionnelle, estimé de nouveau à 0,3 point en 2020
Sources : RESF annexé aux PLF pour 2019 et 2020
En résumé, selon les hypothèses du Gouvernement figurant dans le présent PLFSS, les recettes de la sécurité sociale devraient se montrer plus dynamiques entre 2020 et 2022 que ce qui était prévu l'année dernière pour, au bout du compte, arriver presque au niveau de recettes envisagé l'année dernière pour l'année 2022 alors même que le principal facteur d'évolution de ces recettes a été significativement revu à la baisse. Le graphique suivant retrace ce paradoxe à partir des données qui précèdent.
Evolutions comparées de la masse salariale du secteur privé et des recettes du régime général + FSV selon la LFSS 2019 et le PLFSS 2020
Sources : LFSS 2019, PLFSS 2020 et RESF 2019 et 2020
En outre, par définition, la LFSS pour 2019 ne pouvait pas prévoir que les recettes des années 2020 et suivantes seraient diminuées par l'absence de compensation de la création d'une tranche de CSG à 6,6 % pour certains revenus de remplacement, représentant un coût de 1,5 milliard d'euros par an pour la sécurité sociale.
Au total, le niveau des recettes prévu par le PLFSS pour les années 2021 et au-delà apparaît donc très optimiste, tout comme celui du solde, pourtant très dégradé des organismes de sécurité sociale . Le retour à l'équilibre des comptes de la sécurité sociale (même limité au périmètre régime général + FSV) à l'horizon 2023 est donc pour le moins sujet à caution.
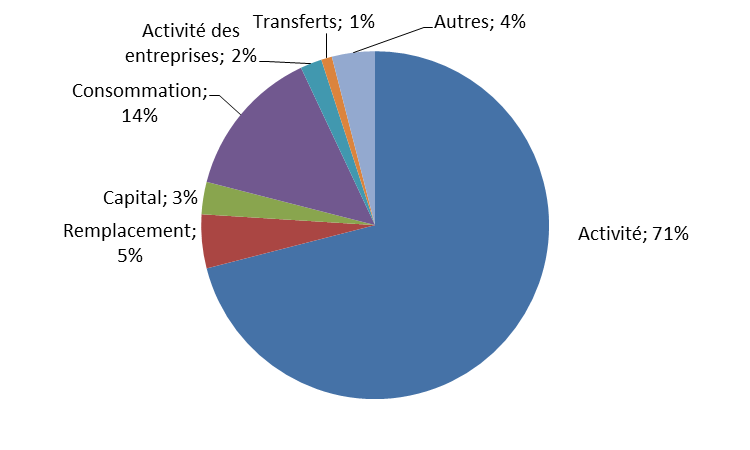
|
La masse salariale, premier déterminant des recettes de la sécurité sociale Comme le rapporteur général l'a régulièrement souligné ces dernières années, la part des cotisations sociales (patronales et plus encore salariales) a régulièrement décru ces dernières années, au fil des diverses mesures d'allègement qui se sont succédées. L'effet des allègements généraux et de leur renforcement au moment de l'arrêt du CICE est particulièrement net : 52 milliards d'euros selon l'annexe 5 du présent PLFSS. Pour autant, malgré cette érosion des cotisations sociales, la part des recettes de la sécurité sociale liée aux revenus d'activité demeure prépondérante : 71 % des recettes prévues en 2020 selon les données transmises au rapporteur général par la direction de la sécurité sociale. En effet, l'augmentation de la CSG activité a en partie compensé la forte diminution des cotisations des salariés. Le graphique suivant montre la répartition des recettes prévisionnelles du régime général et du FSV en 2020 selon la nature de l'assiette sur lesquelles elles reposent.
Répartition des recettes du régime
général et du FSV en 2020
Source : DSS |
B. LA REMISE EN CAUSE DE L'EXTINCTION DE LA DETTE DE LA SÉCURITÉ SOCIALE EN 2024
Même en retenant les hypothèses optimistes du Gouvernement, la trajectoire des comptes de la sécurité sociale n'est désormais clairement plus compatible avec l'apurement de la dette sociale à l'horizon de 2024 .
Certes, techniquement, la Cades dispose des recettes suffisantes pour lui permettre d'amortir à cette échéance la totalité de la dette qui lui a été transférée.
Mais dans le même temps, non seulement les déficits accumulés depuis 2011 et actuellement logés au sein de l'Acoss ne seront pas amortis mais ils vont même continuer de s'accumuler pour atteindre 47 milliards d'euros en 2023 (dernière année de l'actuelle programmation).
Le graphique suivant, élaboré par la Cour des comptes, résume ce phénomène.
Évolution de la dette sociale portée par la Cades et par l'Acoss
(en milliards d'euros)
Source : Cour des comptes
Les auditions auxquelles ont procédé la
commission et le rapporteur général ont d'ailleurs largement
confirmé à la fois le creusement de ce trou au sein de l'Acoss
sous forme de découverts et le fait qu'aucun plan n'existait pour le
gérer à moyen terme. Ainsi, en tendu par la commission le
15 octobre 2019, Olivier Dussopt, secrétaire d'État
auprès du ministre de l'action et des comptes publics, a répondu
en ces termes au président de la Mecss, Jean-Noël Cardoux, qui
s'inquiétait du creusement de la dette portée par l'Acoss :
«
La gestion de la dette de l'Acoss nous
paraît tout à fait soutenable.
Nous considérons
qu'il n'y a pas de probabilité de remontée des taux
d'intérêt dans les douze prochains mois. Reste que cela ne suffira
pas nécessairement pour atteindre l'ensemble des objectifs. Nous aurons
donc à nous assurer que les différents PLFSS soumis au Parlement
d'ici à 2024 comportent suffisamment de mesures de maîtrise
ou d'économie concourant au rétablissement des
comptes.
"
9
(
*
)
Cette absence de vision au-delà d'un an est inquiétante car un jour ou l'autre, les taux d'intérêts finiront par remonter et pourraient placer l'Acoss, qui n'a pas le droit de contracter des emprunts d'une durée supérieure à douze mois 10 ( * ) , face à de réelles difficultés.
Pour conclure, le rapporteur général relève que, selon les projections mêmes du Gouvernement exploitées par la Cour des comptes, le montant de dette cumulée du régime général et du FSV gérée par l'Acoss à un an de la date d'extinction de la dette détenue par la Cades est de 47 milliards d'euros 11 ( * ) . Pour mémoire, le montant du premier transfert de dette à la Cades s'est établi à 23 milliards d'euros.
En quelque sorte, en 2024, Sisyphe risque fort d'être revenu au pied de la colline à l'heure où il pensait avoir aperçu la fin de son ouvrage .
III. TENIR LE CAP DE L'AMÉLIORATION DES COMPTES SOCIAUX
Face à ces constats, le rapporteur général considère plus nécessaire que jamais de tenir le cap de l'amélioration des comptes sociaux .
Il en va de la confiance de nos concitoyens dans l'action publique et dans la pérennité de la sécurité sociale à long terme .
Et, d'un point de vue plus juridique, il est permis d'observer que, dans ses décisions relatives au dernier transfert de dette à la Cades 12 ( * ) , le Conseil constitutionnel a considéré comme impératif (et de valeur organique) le respect de l'échéance de 2024 pour éteindre la « dette sociale » - et non la seule Cades. Plus l'échéance de 2024 approchera, moins la compatibilité de l'autorisation de découvert de l'Acoss accordée par la LFSS avec les principes dégagés par le Conseil constitutionnel sera assurée - ce qui pourrait en cas de censure, plonger les pouvoirs publics dans de réelles difficultés.
A. FIXER UN CAP RÉALISTE DANS LE CADRE D'UNE NOUVELLE LOI DE PROGRAMMATION
Tout d'abord, il est nécessaire de refixer un cap réaliste pour les comptes de la sécurité sociale dans les années futures et, au-delà, pour l'ensemble des « administrations de sécurité sociale » (ASSO) au sens du traité de Maastricht.
En effet, la trajectoire fixée par la loi n° 2018-32 du 22 janvier 2018 de programmation des finances publiques pour les années 2018 à 2022 n'est plus pertinente, notamment au vu de l'évolution de la conjoncture économique depuis son adoption et des mesures diverses qui ont été adoptées depuis lors - qu'il s'agisse des mesures d'urgence sociale ou de la définition de « nouvelles relations financières » entre l'État et la sécurité sociale.
B. REMETTRE EN CAUSE LES « NOUVELLES RELATIONS FINANCIÈRES » ENTRE L'ÉTAT ET LA SÉCURITÉ SOCIALE
A cette occasion, il sera temps de remettre en cause ces « nouvelles relations financières » , issues, à ce stade, d'un simple rapport du Gouvernement au Parlement sans valeur juridique.
D'une part, parce que les hypothèses implicites sur lesquelles elles se fondaient n'existent tout simplement plus . Comme cela a été amplement montré dans le présent rapport, les déficits sont revenus (ils ne sont en fait jamais partis...) et, avec eux, la perspective d'éteindre l'ensemble de la dette sociale dans les délais prescrits par la loi organique s'éloigne. Dès lors, la solidarité financière qu'une sécurité sociale revenue à l'équilibre devrait avoir avec l'État n'a plus guère de sens.
D'autre part et plus fondamentalement, parce que l'abandon du principe de compensation par l'État des mesures tendant à diminuer les recettes de la sécurité sociale méconnaît sa nature . Depuis l'origine de la sécurité sociale, à l'inverse de ce qui se passe dans le budget de l'État, des recettes précises financent des dépenses précises, le tout dans une logique de répartition incompatible avec le creusement de déficits sur un cycle économique. C'est bien pour cela que le « trou de la sécurité sociale » est, de longue date, inadmissible pour les Français et de nature à miner leur confiance dans l'ensemble du système. Et c'est bien pour cela qu'un plan spécifique d'apurement , passant par la création d'une caisse ad hoc , la Cades, est en oeuvre depuis 1996 . Les discours que l'on entend parfois selon lesquels les impôts, cotisations et contributions devraient se confondre car ils « sortent de la même poche » reposent donc sur une profonde méconnaissance de ce qu'est la sécurité sociale - juridiquement et aux yeux des Français.
Un éventuel entêtement du Gouvernement à conserver à tout crin le principe du « chacun chez soi » risque d'ailleurs de ne pas placer sur le meilleur plan les futurs débats politiques relatifs aux prélèvements obligatoires . Par exemple, si la suppression de la contribution sociale de solidarité des sociétés (C3S) devait être envisagée l'année prochaine, le débat risque fort de ne pas porter sur le fait de savoir s'il s'agit d'un bon ou d'un mauvais impôt pour l'économie française mais sur le fait de savoir si la sécurité sociale en général, et sa branche vieillesse en particulier, peut supporter une nouvelle perte de recettes de 4 milliards d'euros (la réponse étant clairement non).
Cette nécessité de retrouver le sens de ce qu'est la sécurité sociale va d'ailleurs au-delà des seules relations financières entre l'État et la sécurité sociale. Ainsi, autant que les déficits de certaines branches, les importants excédents que la programmation prévoit, année après année, pour une branche aussi assurantielle que la branche AT-MP sont eux aussi étranges . Il serait bien plus logique et cohérent de diminuer à due proportion les cotisations des employeurs à cette branche, ce qui permettrait éventuellement de dégager des marges de manoeuvre, par exemple pour la branche vieillesse (ou pour les dépenses médico-sociales).
C. MAITRISER LES DÉPENSES DE LA SÉCURITÉ SOCIALE
Toutefois, comme nous l'avons vu supra , même en cas de retour du principe de compensation des baisses de recettes de la sécurité sociale, celle-ci ne pourra s'exonérer de la poursuite de l'effort de maîtrise de ses dépenses. Cela se vérifie tout particulièrement pour les branches maladie et vieillesse.
1. L'enjeu toujours actuel de la maîtrise de l'Ondam
Les rapporteurs sont tout à fait conscients de la tension qui existe sur les dépenses d'assurance maladie et, plus particulièrement, de la situation financière et sociale des hôpitaux. Ils espèrent d'ailleurs que des annonces seront faites en la matière par le Gouvernement durant l'examen du présent PLFSS au Sénat.
Alors que la ministre des solidarités et de la santé a annoncé un « plan de soutien » en faveur de l'investissement courant et de l'attractivité des métiers à l'hôpital, dont les modalités et les moyens associés ne sont pas connus à ce jour, la commission a décidé, sur la proposition de sa rapporteure, de ne pas adopter l'Ondam pour 2020.
Pour autant, comme l'a souligné Nicolas Revel, directeur général de la Caisse nationale d'assurance maladie lors de son audition par la commission 13 ( * ) , la masse même de ces dépenses ( 205,3 milliards d'euros pour l'Ondam proposé dans le PLFSS 2020, soit 8,3 % du PIB) impose de maîtriser leur évolution afin de garantir leur soutenabilité à long terme .
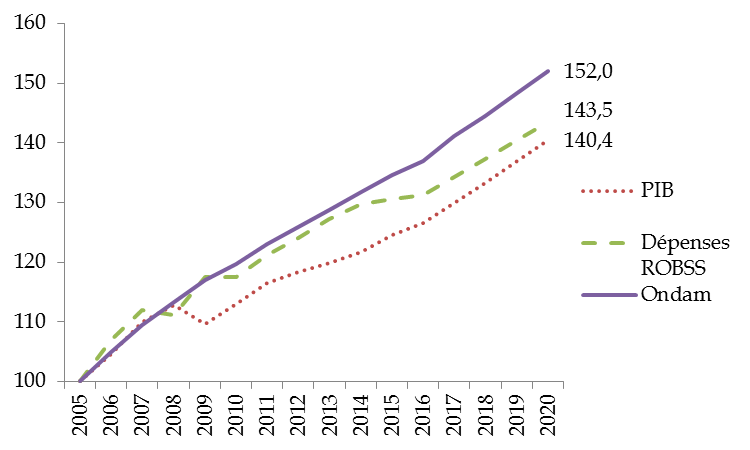
Comme le montre le graphique suivant, le relatif resserrement et le respect de l'Ondam au cours de la dernière décennie n'ont pas empêché l'accroissement de la part des dépenses d'assurance maladie sur les quinze dernières années , aussi bien par rapport à l'évolution du PIB que par rapport à celle de l'ensemble des ROBSS.
Évolution de l'Ondam, des dépenses des
ROBSS et du PIB
sur la période 2005-2020 (base 2005 =
100)
Source : Commission des affaires sociales, d'après LFSS et INSEE
Certes, il est normal que la part des dépenses consacrées à la santé augmente dans une société développée et dont la population vieillit. Pour autant, cela ne peut se faire que dans la limite de ce que cette même société est en mesure de financer.
2. La branche vieillesse et l'incontournable question de l'âge de départ à la retraite
Avec 247 milliards d'euros sur les 521 milliards d'euros de dépenses de la sécurité sociale en 2020, la branche vieillesse est un champ incontournable de la maîtrise des dépenses sociales .
Depuis deux ans, le Gouvernement ne s'y est pas trompé en portant un coup sans précédent au pouvoir d'achat des retraités afin de diminuer la progression des dépenses de retraite. Deux voies ont été empruntées :
- l'augmentation du taux de CSG de 1,7 point sur les revenus de remplacement, ce qui est revenu à diminuer les pensions. Initialement prévue pour l'ensemble des retraités soumis au taux normal, la mesure devait rapporter 4,7 milliards d'euros de recettes en plus par an ;
- la sous-revalorisation systématique des pensions depuis 2017 : absence de revalorisation en 2018 (340 millions d'euros d'économie attendus en 2018), sous-revalorisation des pensions à hauteur de 0,3 % en 2019 alors qu'elles auraient dû l'être de 1,6 % (2 milliards d'euros d'économie pour 2019) et maintien de cet index de revalorisation pour les pensions au-dessus de 2 000 euros en 2020 (700 millions d'euros d'économie l'année prochaine).
Pour les économies générées par les mesures affectant la revalorisation des pensions, leurs montants ne tiennent pas compte des effets de base que toute mesure de sous-revalorisation entraîne en se répercutant de façon exponentielle les années suivantes.
Depuis deux ans, la commission souligne le risque d'un effet cumulatif pour les retraités de cette politique pouvant conduire à rompre le contrat de confiance engagé avec ces générations , à qui était assuré un maintien de leur pouvoir d'achat par le mécanisme d'indexation sur l'inflation mis en place depuis 1993.
La commission privilégie une autre solution pour répondre au défi de l'équilibre financier des retraites : le recul de l'âge minimum légal de deux ans pour le porter à 64 ans . Alors que cette solution, une première fois mise en oeuvre par la réforme des retraites de 2010, a montré sa grande efficacité macro-économique (de l'ordre de 20 milliards d'économies depuis sa mise en oeuvre), elle est également plus aisément explicable aux Français même si elle n'est pas spontanément populaire.
La commission a toujours considéré qu'un débat de vérité devait s'engager sur les retraites. Or, les solutions supposément indolores que représentent les mesures de sous-revalorisation procèdent sans l'assumer d'une réforme financière des retraites qui ne fait pas l'objet d'une explication devant les Français.
3. Les dépenses maîtrisées de la branche famille au prix d'importantes mesures d'économies
Les mesures intervenues dans les lois de financement de la sécurité sociale depuis cinq ans ont permis de maîtriser les dépenses de la branche famille , dont le solde est excédentaire depuis 2018, après dix ans de déficits.
Les excédents de la branche permettraient d'apurer les déficits accumulés à l'Acoss, qui s'élèvent à 2,7 milliards d'euros, à l'horizon 2022.
Recettes, dépenses et soldes de la branche famille (2013-2020)
(en milliards d'euros)
|
2013 |
2014 |
2015 |
2016 |
2017 |
2018 |
2019(p) |
2020(p) |
|
|
Recettes |
54,6 |
56,3 |
52,8 |
48,6 |
49,8 |
50,4 |
51,1 |
51,0 |
|
Dépenses |
57,8 |
59,0 |
54,3 |
49,6 |
50,0 |
49,9 |
50,2 |
50,3 |
|
Soldes |
-3,2 |
-2,7 |
-1,5 |
-1,0 |
-0,2 |
0,5 |
0,8 |
0,7 |
Source : DSS et PLFSS 2020
Les principales mesures d'économies intervenues depuis 2014 sont les suivantes :
- Modulation des allocations familiales, dont l'effet cumulé depuis 2014 s'élève à 3,4 milliards d'euros ;
- Suppression du complément de libre choix d'activité (CLCA) majoré, qui représente 490 millions d'euros d'économies cumulées entre 2014 et 2019 ;
- Modulation de l'allocation de base de la prestation d'accueil du jeune enfant (PAJE), dont l'effet cumulé depuis 2014 s'élève à 870 millions d'euros ;
- Alignement du montant et du plafond de l'allocation de base sur le complément familial, qui représente 260 millions d'euros d'économies cumulées entre 2018 et 2019.
En outre, la LFSS pour 2019 a prévu la sous-revalorisation de l'ensemble des prestations familiales à 0,3 %, alors que l'inflation devrait être de 1 % cette année. Cette mesure permettrait ainsi de générer une économie de 260 millions d'euros pour la branche en 2019. Le PLFSS pour 2020 prévoit de reconduire cette mesure de sous-revalorisation à 0,3 % afin d'économiser 100 millions d'euros en dépenses en 2020.
La commission s'est opposée à cette mesure l'an dernier et renouvelle sa position pour cette année . Alors que la situation financière de la branche s'est améliorée depuis 2018, elle considère que les familles ne peuvent subir davantage de mesures d'économies, qui constituent des pertes non négligeables de pouvoir d'achat, en particulier pour les familles monoparentales. Leur accumulation risquerait en outre de faire perdre à la branche famille son rôle essentiel de compensation des charges de famille selon une logique horizontale.
4. Le financement pérenne du secteur médico-social reste toujours à définir
Le secteur médico-social est dans une situation singulière : l'objectif de maîtrise des dépenses n'y est pas inconnu - bien qu'il ne soit pas explicitement poursuivi -, alors que c'est probablement celui dans lequel les besoins sont le plus loin d'être satisfaits.
Les dépenses médico-sociales sont en effet pilotées grâce à l'objectif global de dépenses (OGD), lui-même dépendant à 92 % de la part médico-sociale de l'Ondam. Les 8 % restants sont couverts par les ressources propres, et assez stables, de la Caisse nationale de solidarité pour l'autonomie (CNSA) : le produit de la contribution additionnelle de solidarité pour l'autonomie, une fraction de celui de la contribution de solidarité pour l'autonomie et une fraction du produit de la CSG.
Le taux de progression de l'OGD est certes régulièrement un peu supérieur à celui de l'Ondam, en sorte que les dépenses correspondantes, pour les seules personnes âgées par exemple, ont doublé en valeur ces quinze dernières années, passant de presque 5 à environ 10 milliards d'euros.
Mais le secteur reste encore soumis à certaines contraintes :
• Budgétaires : les gels prudentiels en début d'exercice sont systématiques ; les réserves de la CNSA subissent en conséquence une certaine tension - et le présent PLFSS lui ajoute la responsabilité du financement de l'indemnisation journalière de proche aidant.
• Opérationnelles : les CPOM, désormais obligatoires, sont jugés par les acteurs du secteur standardisés et peu propices à eux seuls à une amélioration de l'offre ; le financement des mesures nouvelles en matière d'aide à domicile sont soumises à des appels à projets, méthode peu adaptée aux petits services des départements les moins bien dotés ; la modernisation des outils informatiques - dans les MDPH notamment - est extrêmement lente, etc . Les moyens humains sont notoirement insuffisants, comme l'ont rappelé cette année les rapports de Dominique Libault et Myriam El Khomri.
Nous restons surtout assez loin d'avoir relevé le défi qui nous est posé par la démographie. D'ici 2030, le nombre de personnes âgées dépendantes, au sens administratif du terme, c'est-à-dire les bénéficiaires potentiels de l'APA, augmenterait, selon les hypothèses retenues, de 15 % à 33 % pour atteindre entre 2,2 et 2,4 millions de personnes.
Dans ce contexte, le rapporteur pour le secteur médico-social estime qu'il faudra impérativement :
• Clarifier l'exercice des compétences , en confortant celle du meilleur connaisseur de la réalité locale, à savoir le département, qui pourrait être le tarificateur unique des services médico-sociaux.
• Doter les pouvoirs publics d'outils de gouvernance et de pilotage consolidés , ainsi que l'ont proposé nos collègues Catherine Deroche et René-Paul Savary dans leur rapport sur l'Ondam d'octobre 2019. L'OGD n'intègre pas les autres dépenses de soins liés à la dépendance et aux soins de longue durée, ni les dépenses de prévention, non plus que les dépenses des collectivités territoriales. Comme l'écrit Dominique Libault dans son rapport de mars 2019, « il n'existe pas de vision annuelle, régulière, intégrée et complète de l'effort public, retraçant l'ensemble des dépenses publiques consacrées à la perte d'autonomie des personnes âgées ». Le même constat peut être fait pour la politique du handicap. En conséquence de quoi les parlementaires ne disposent pas, au moment de l'examen du PLFSS, d'une vision globale de l'effort public consacré à la prise en charge de la perte d'autonomie.
• Engager une réflexion de fond sur le financement de la perte d'autonomie , qui devra à la fois être pérenne, s'élever à la hauteur des besoins et permettre au Parlement d'assurer efficacement sa fonction de contrôle. Le rapporteur, avec Mme Michelle Meunier, a tracé des pistes dans son rapport d'information d'avril 2019, telles que la création d'une assurance dépendance obligatoire - dont les modalités feraient en toute hypothèse l'objet d'un débat démocratique.
D. APURER LA DETTE ET ASSURER DE NE PAS LA RECRÉER GRÂCE À L'ÉTABLISSEMENT D'UNE « RÈGLE D'OR »
1. Le nécessaire apurement de l'ensemble de la dette de la sécurité sociale
Enfin, il est indispensable d'apurer la dette sociale dans son ensemble, qu'elle soit actuellement « détenue » par la Cades ou par l'Acoss.
Comme le présent rapport l'a montré, le respect de l'échéance théorique de 2024 est plus que douteux : la disparition de la Cades serait même plutôt un handicap tant en termes de visibilité que de gestion si une nouvelle dette d'un montant compris entre 45 et 50 milliards d'euros au sein de l'Acoss, contrainte de la financer en permanence par des découverts.
Ce devoir implique :
- d'une part, bien sûr, de consacrer à l'apurement de la dette l'ensemble des ressources prévues à cette fin jusqu'au respect de cette échéance . Les diverses propositions de « détournement » de la CRDS ne peuvent donc être suivies ;
- d'autre part, s'il apparaissait vraiment impossible de respecter l'échéance de 2024, d'envisager un dernier transfert et une dernière prolongation de la Cades afin de libérer l'Acoss du poids des déficits cumulés qu'elle finance.
Pour des raisons de crédibilité et afin d'éviter une censure du Conseil constitutionnel, une telle mesure devrait s'accompagner de la garantie qu'une telle situation ne se reproduira pas, au travers de l'établissement d'une « règle d'or ».
2. L'établissement d'une règle d'or pour épargner la dette sociale aux générations futures
Les modalités précises d'une règle d'or encadrant les lois de financement de la sécurité sociale restent à définir.
Néanmoins, en termes de principe, il s'agirait de garantir, par des dispositions de niveau organique, que les comptes de la sécurité sociale ne puissent être en déficit sur un cycle pluriannuel à déterminer (de l'ordre de trois à cinq ans), la conjoncture économique d'une année donnée pouvant bien sûr se traduire par un déficit ponctuel. Durant cette période, les excédents devront donc compenser les déficits, ce qui pourrait impliquer, par exemple, la création d'un « fonds de lissage » qui devrait se retrouver à l'équilibre tous les trois ou cinq ans.
L'expérience de ces trois dernières décennies montre que ce n'est, hélas, qu'en nous imposant de telles contraintes juridiques que, collectivement, nous pourrons donner aux générations futures une sécurité sociale enfin débarrassée de son trou - c'est-à-dire une sécurité sociale à laquelle elles pourront se fier à long terme.
De telles dispositions semblent d'ailleurs particulièrement adaptées à des dépenses telles que celles des organismes de sécurité sociale qui sont, par essence, des dépenses de répartition et non d'investissement. En revanche, elles sont évidemment antinomiques avec l'absence de compensation des éventuelles baisses de recettes de la sécurité sociale qui pourraient être décidées par l'État dans le cadre de ses politiques publiques.
TRAVAUX DE LA COMMISSION - AUDITIONS
___________
M.
Didier Migaud,
Premier président de la Cour des comptes
Réunie le mercredi 9 octobre 2019, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de M. Didier Migaud, Premier président de la Cour des comptes.
M. Alain Milon , président . - Mes chers collègues, nous recevons ce matin M. Didier Migaud, Premier président de la Cour des comptes, pour la présentation du rapport annuel de la Cour sur les lois de financement de la sécurité sociale.
M. Migaud est accompagné de M. Morin, président de la sixième chambre, Mme Pappalardo, rapporteure générale de la Cour, et de M. Viola, rapporteur général du rapport sur l'application des lois de financement de la sécurité sociale.
Je rappelle que cette audition fait l'objet d'une captation vidéo en vue de sa retransmission en direct sur le site du Sénat et de sa mise à disposition à la demande.
La présentation de ce rapport marque traditionnellement le début de nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS). Le PLFSS pour 2020 est d'ailleurs délibéré ce matin même en conseil des ministres, et nous entendrons à partir de la semaine prochaine les dirigeants des différentes branches - ainsi que, dès que possible, les ministres concernés, dont l'organisation de l'audition s'avère quelque peu difficile...
Cette année, la Cour des comptes a présenté avant l'été la situation financière de la sécurité sociale de l'année écoulée, répondant ainsi à une demande ancienne de notre commission et de son rapporteur général. Ce calendrier tout à fait opportun nous a permis d'enrichir l'examen de cette situation auquel nous procédons chaque année dans le cadre de la Mission d'évaluation et de contrôle de la sécurité sociale (Mecss), à l'occasion du débat d'orientation des finances publiques.
La dégradation des comptes sociaux entérinée par le PLFSS pour 2020 n'est pas une surprise pour notre commission, qui l'avait anticipée lors de l'examen du projet de loi portant mesures d'urgence économiques et sociales. La Cour souligne toutes les fragilités qui s'attachent à la nouvelle trajectoire des finances publiques.
Monsieur le Premier président, quel est l'intérêt, du point de vue des finances publiques dans leur ensemble, des entorses répétées et d'importance croissante au principe de compensation des pertes de recettes de la sécurité sociale ? Je le trouve, pour ma part, particulièrement vertueux, et j'observe que, depuis qu'une compensation budgétaire est prévue pour les exonérations ciblées, leur opportunité est regardée de plus près par les ministres au sein des crédits de la mission dont ils ont la charge, ainsi qu'en témoignent les hésitations du Gouvernement sur les micro-entrepreneurs et les exonérations des plus de 70 ans.
Par ailleurs, comment expliquer qu'avec un effort de plus de 11 % du PIB pour la santé, notre système paraisse à bout de souffle, avec des hôpitaux en crise ?
M. Didier Migaud, Premier président de la Cour des comptes . - Je suis heureux de vous présenter l'édition 2019 de notre rapport sur l'application des lois de financement de la sécurité sociale, un rapport établi, comme chaque année, dans le cadre de la mission de la Cour d'assistance au Parlement et au Gouvernement. Il accompagne le projet de loi de financement de la sécurité sociale pour 2020, dont la présentation au Parlement est imminente.
La sécurité sociale est une institution-clé, sur laquelle reposent la solidarité et la cohésion nationales. Elle mobilise à ce titre des montants financiers très élevés. Ainsi, en 2018, les régimes de sécurité sociale ont versé près de 480 milliards d'euros de prestations, soit environ 21 % de notre richesse nationale. Quand on prend en compte également les retraites complémentaires, l'assurance chômage et les aides au logement, ainsi que les prestations de solidarité financées par l'État et les départements, les prestations sociales représentent 28 % de notre produit intérieur brut et la moitié de nos dépenses publiques.
Le niveau de protection sociale dont bénéficient nos concitoyens est, en moyenne, très élevé par rapport à celui de la plupart des autres pays européens. De fait, en 2018, l'assurance maladie a pris en charge plus de 78 % des dépenses de santé des Français, ce qui place notre pays dans la fourchette haute du financement public des dépenses de santé au sein de l'Union européenne. De même, grâce à notre système de retraites, le taux de pauvreté de nos retraités est de 8 %, contre 14 % pour la population française dans son ensemble.
Toutefois, la sécurité sociale connaît depuis de trop nombreuses années une situation financière fragilisée, et les performances de notre système de protection sociale ne sont pas toujours à la hauteur des efforts consentis pour le financer.
Les travaux que nous publions nous conduisent, année après année, à analyser la trajectoire financière des comptes sociaux. Ils visent aussi à formuler des recommandations et à esquisser des pistes de réforme pour parvenir à un équilibre financier durable et à une efficacité renforcée dans l'emploi des ressources de la sécurité sociale. C'est à cet exercice que nous nous sommes livrés cette année encore, dans un contexte qui, vous le savez, diffère sensiblement de celui de l'année dernière.
Notre rapport dresse trois constats : alors qu'elle s'approchait de l'équilibre financier l'année dernière, la sécurité sociale s'en éloigne désormais brutalement, ce qui constitue une rupture avec la trajectoire de redressement suivie depuis 2011 ; pour que la sécurité sociale soit durablement à l'équilibre, il convient de ramener l'évolution de ses dépenses à un niveau compatible avec celle de ses recettes, ce qui suppose notamment de maîtriser plus efficacement ses postes de dépense les plus dynamiques ; pour maîtriser l'évolution des dépenses et mieux répondre aux attentes de nos concitoyens, il est possible de mobiliser plus activement les marges d'efficience de notre système de protection sociale.
La Cour exprime ainsi un message simple, mais important : alors que le retour à l'équilibre financier de la sécurité sociale s'éloigne, au moins provisoirement, il existe des réserves d'économies et d'efficience pour atteindre un équilibre durable, tout en améliorant l'efficacité et l'équité de notre système de protection sociale.
S'agissant d'abord de l'appréciation que porte la Cour sur la situation financière de la sécurité sociale, je commencerai par un bref rappel historique.
Depuis les années 1990, la sécurité sociale est toujours en déficit, à l'exception d'une brève rémission, au début des années 2000. Avant la récession de 2009, son déficit avoisinait les 9 milliards d'euros. En 2010, au plus fort de la crise, il a atteint près de 30 milliards d'euros. Ce déficit a ensuite été réduit de manière continue, jusqu'à ce que l'équilibre soit pratiquement atteint l'année dernière : le déficit de l'ensemble des régimes de base de la sécurité sociale et du Fonds de solidarité vieillesse (FSV) a été ramené en 2018 à 1,4 milliard d'euros, dont 1,2 milliard d'euros pour le régime général et le FSV.
La loi de financement de la sécurité sociale pour 2019 prévoyait pour cette année le retour à l'équilibre financier, pour la première fois depuis 2001. Ensuite, la sécurité sociale devait dégager des excédents croissants, permettant d'atteindre simultanément trois objectifs : un équilibre financier durable ; l'amortissement par la Caisse d'amortissement de la dette sociale (Cades), d'ici à 2024, de la partie de la dette sociale financée par des emprunts de trésorerie de court terme émis par l'Agence centrale des organismes de sécurité sociale (Acoss), grâce à un transfert à la Cades de recettes de CSG ; le rééquilibrage des relations financières de la sécurité sociale avec l'État par la réaffectation à celui-ci de recettes de TVA.
Mais, en quelques mois, la donne a radicalement changé, rendant désormais caduc ce scénario très favorable, alors même que la conjoncture économique de notre pays ne s'est pas fondamentalement dégradée depuis l'année dernière. Le projet de loi de financement de la sécurité sociale pour 2020 prévoit en effet un déficit de 5,4 milliards d'euros pour le régime général et le FSV, soit un écart de 5,5 milliards d'euros par rapport à la prévision de la loi de financement de la sécurité sociale pour 2019 ; en 2020, le déficit ne se réduirait que légèrement, à 5,1 milliards d'euros. Surtout, le retour à l'équilibre de la sécurité sociale est désormais reporté, au mieux, à 2023, soit après la législature en cours - une grande partie de l'effort intervenant d'ailleurs après 2022.
En conséquence, les trois objectifs que j'ai mentionnés ne seront pas atteints. Faute de retour à l'équilibre financier de la sécurité sociale et compte tenu de cette nouvelle trajectoire, la dette sociale diminuera moins vite que prévu. La rétrocession de TVA à l'État et le transfert de CSG à la Cades n'auront pas lieu non plus. Du fait de l'accumulation des déficits, la dette sociale maintenue à l'Acoss pourrait atteindre près de 30 milliards d'euros à la fin de cette année et près de 46 milliards d'euros à la fin de 2022, sans solution d'amortissement. Un nouvel échéancier de remboursement et d'extinction de la dette maintenue à l'Acoss doit donc être défini.
Cet écart massif par rapport à la prévision de la loi de financement de la sécurité sociale pour 2019 tient à deux facteurs, de poids équivalent.
Pour moitié, le dérapage de la trajectoire de retour à l'équilibre de la sécurité sociale traduit les mesures d'urgence économiques et sociales adoptées à la fin de l'année dernière, à la suite du mouvement dit des « gilets jaunes ». Pour 2019, leur effet sur les comptes sociaux est évalué à 2,7 milliards d'euros ; ce montant intègre le rétablissement du taux de CSG de 6,6 % pour une partie des retraités et l'avancement au 1 er janvier de l'exonération de cotisations salariales sur les heures supplémentaires. Le Gouvernement a choisi de financer ces mesures par la dette, et la loi de financement de la sécurité sociale pour 2019 comme le projet de loi de financement de la sécurité sociale pour 2020 écartent leur compensation par l'État.
Pèseront aussi sur le déficit de cette année, à hauteur de 2,8 milliards d'euros, des corrections importantes des hypothèses d'évolution des dépenses et des recettes par rapport à celles retenues par la loi de financement de la sécurité sociale pour 2019.
Du côté des recettes, la masse salariale augmentera finalement de 3 %, au lieu des 3,5 % prévus, ce qui engendre 1 milliard d'euros de recettes en moins. Du côté des dépenses, l'accélération se poursuivrait, puisqu'elles augmenteraient à périmètre constant de 2,5 % en 2019, après 2,4 % en 2018 et 2 % en 2017, alors que la loi de financement de la sécurité sociale pour 2019 prévoyait un ralentissement à 2,1 %. De ce décalage il résulterait 1,4 milliard d'euros de dépenses supplémentaires par rapport au niveau prévu.
Cette analyse devra être confirmée par les résultats complets de l'exécution financière pour 2019, que la Cour devra certifier. Mais il est déjà assez évident que le déficit de 2019 sera principalement structurel, c'est-à-dire indépendant des effets de la conjoncture économique. Or tant que la sécurité sociale n'aura pas atteint un équilibre structurel, un équilibre pérenne sur la durée des cycles économiques sera impossible. C'est pourtant le seul moyen d'éviter la constitution d'une dette sociale durable. À cet égard, je souligne que nos concitoyens ont acquitté en 2018 près de 16 milliards d'euros de prélèvements sociaux pour financer les remboursements d'emprunt et les intérêts sur les emprunts non encore remboursés.
Comment donc parvenir à un équilibre structurel de la sécurité sociale ?
S'agissant des recettes, les pouvoirs publics considèrent en général que le niveau atteint en France par les prélèvements obligatoires rend difficilement envisageable une nouvelle augmentation. À taux global inchangé ou en baissant les prélèvements obligatoires, la Cour estime qu'il existe des marges pour améliorer la cohérence des prélèvements sociaux, affectée par de multiples exemptions et exonérations - les fameuses niches sociales.
La Cour évalue l'incidence de ces niches sur les recettes de la sécurité sociale à plus de 90 milliards d'euros par an, principalement compensés par l'État. Bien entendu, il s'agit d'un montant brut : supprimer la totalité des niches n'engendrerait pas 90 milliards d'euros de recettes supplémentaires, la disparition de certaines pouvant avoir des effets défavorables sur l'emploi qui rétroagiraient sur les recettes de la sécurité sociale.
Hétérogènes, ces niches intègrent 52 milliards d'euros d'allègements généraux de cotisations visant à réduire le coût du travail et à stimuler l'emploi. Elles comprennent aussi des exemptions d'assiette, ainsi que des exonérations ciblées en faveur de secteurs d'activité, zones géographiques ou publics particuliers. Or le renforcement continu des allègements généraux intervenu ces dernières années ne s'est pas accompagné d'une réduction des exonérations ciblées, ce qui aurait pu être considéré comme logique.
En outre, les allègements généraux n'ont pas été intégrés aux taux de cotisation, ce qui renvoie l'image d'un prélèvement social beaucoup plus élevé qu'il ne l'est en réalité. Souhaitable dans son principe, cette barémisation comporte toutefois des préalables. En effet, les incidences des allègements généraux sur l'emploi et la compétitivité des entreprises, ainsi que sur la distribution des salaires, sont débattues, compte tenu notamment du profil de ces allègements en fonction des niveaux de salaire. Le travail d'objectivation en la matière doit être poursuivi.
La Cour recommande aussi d'évaluer les effets des exemptions d'assiette et des exonérations ciblées selon des méthodes robustes, afin de supprimer ou de fermer aux nouveaux bénéficiaires les dispositifs qui s'avèrent inefficaces. Dans l'attente de telles évaluations, il conviendrait de réduire dans le temps le poids financier des dispositifs dont l'efficacité est incertaine, en gelant leurs paramètres de calcul ou de plafonnement. Non seulement les évaluations n'existent pas toujours, mais, quand il y en a et qu'elles sont négatives, on n'en tient pas compte...
Reste que l'enjeu principal pour le retour de la sécurité sociale à un équilibre financier durable porte sur les dépenses. C'est sur ce point que se concentre l'essentiel de nos observations.
Pour que la sécurité sociale connaisse un équilibre structurel, l'évolution des dépenses ne devrait pas dépasser la croissance potentielle de la richesse nationale, qui détermine l'évolution des recettes sociales à moyen terme. Or depuis le début des années 2000, les dépenses de sécurité sociale ont presque toujours augmenté plus vite que la croissance potentielle. Cette augmentation trop rapide ne concerne pas toutes les dépenses au même degré. Notre rapport s'attache à trois postes particulièrement dynamiques : les retraites, les transports de malades et les indemnités journalières d'arrêt maladie.
En ce qui concerne les retraites, la Cour s'est penchée cette année sur un aspect particulier de notre système : les départs en retraite à taux plein avant l'âge légal ou à l'âge légal, mais sans la durée d'assurance requise.
Dans le débat actuel sur l'avenir de notre système de retraite, ce sujet est majeur. En effet, alors que, au début de la décennie, un départ à la retraite sur trois se faisait de manière anticipée, en 2017, cette proportion a atteint un sur deux, du fait principalement des retraites anticipées pour carrière longue, dont les règles ont été assouplies en 2012. Ces départs anticipés ont un coût évalué à près de 14 milliards d'euros en 2016.
En 2018, le flux des départs anticipés pour carrière longue, qui sont fonction de la durée d'assurance, s'est inversé, pour la première fois depuis 2010, sous l'effet de l'allongement de la durée requise par la réforme des retraites de 2014. Afin de conforter cette évolution, la Cour préconise de stabiliser durablement les règles des retraites anticipées pour carrière longue, qui peuvent être tout à fait légitimes. En outre, le périmètre des catégories actives dans la fonction publique devrait continuer à être réexaminé.
Alors que peu d'assurés partent aujourd'hui en retraite de manière progressive, il conviendrait aussi de privilégier les transitions souples de l'emploi vers l'inactivité. En outre, la Cour recommande d'inciter financièrement les employeurs à mieux prévenir la pénibilité du travail, en modulant les cotisations finançant le compte professionnel de prévention (C2P).
S'agissant de l'assurance maladie, le rythme d'évolution des dépenses relevant de l'objectif national des dépenses d'assurance maladie (Ondam) a été nettement réduit depuis le milieu de la décennie ; cet objectif est respecté année après année, et, selon toute vraisemblance, il le sera également en 2019. Toutefois, certains postes de dépense connaissent une véritable dérive. Cette année, la Cour s'est penchée sur deux d'entre eux : les transports de patients et les indemnités journalières pour maladie.
Les dépenses de transport de patients sont dépourvues de mécanismes de régulation efficaces et pèsent à hauteur de 5 milliards d'euros sur les comptes de l'assurance maladie. À périmètre constant, elles ont augmenté de 4 % en 2018. Les établissements de santé sont à l'origine de plus de 60 % de ces dépenses, mais n'en assument qu'une part limitée sur leurs budgets. Il existe bien des quotas départementaux de véhicules de transport, mais ils ont souvent été dépassés dès leur instauration, en 1995, n'ont pas été régulièrement actualisés depuis lors et ne couvrent toujours pas les taxis conventionnés. Les coûts moyens de transport diffèrent aussi grandement entre les départements, selon la place relative des transports les plus coûteux - ambulances et taxis conventionnés - et de ceux qui le sont moins - véhicules sanitaires légers, notamment.
En la matière, la Cour préconise deux évolutions essentielles.
En premier lieu, il convient de mener à son terme le transfert au budget des établissements de santé du financement des dépenses de transport, qui concerne aujourd'hui uniquement les trajets internes aux établissements ou entre établissements. Ce transfert devrait concerner d'abord les trajets domicile-structure de soins pour les séances de dialyse.
En second lieu, il faut faire de l'appréciation indépendante par le médecin de l'incapacité ou des déficiences du patient le seul critère de la prescription des transports, alors que près de 140 critères entrent en jeu aujourd'hui.
Quant aux indemnités journalières pour arrêt de travail lié à une maladie, elles constituent aussi des dépenses particulièrement dynamiques : elles ont augmenté de 4,4 % en 2018. Si les dépenses d'indemnisation se contentaient de suivre les effectifs de salariés et les rémunérations versées, elles ne soulèveraient pas de difficulté. Seulement voilà : elles augmentent plus vite que la masse salariale, et cet écart ne résulte pas seulement de la participation accrue à l'activité économique de salariés dont les réformes des retraites conduisent à reporter la fin de l'activité ; il s'explique aussi par un allongement général de la durée moyenne des arrêts de travail. La Cour préconise donc de responsabiliser davantage les trois parties prenantes des arrêts de travail pour maladie : les employeurs, dont les conditions de travail peuvent contribuer à la demande d'arrêt, les assurés, qui sollicitent ces arrêts, et les médecins, qui les prescrivent.
Ainsi, la mise à la charge des employeurs d'une part accrue du financement des arrêts de travail pour maladie, à niveau inchangé d'indemnisation globale pour les salariés, pourrait être étudiée. Un jour de carence d'ordre public non indemnisé - ni par l'assurance maladie, ni par les employeurs, ni par les assurances privées - pourrait être instauré pour les salariés, comme c'est déjà le cas pour les fonctionnaires. Enfin, une minorité de médecins prescrivent beaucoup plus de journées d'arrêt de travail que leurs confrères, à patientèle comparable. L'assurance maladie tente de faire évoluer les pratiques par la persuasion, mais avec des effets limités. La Cour estime que la dématérialisation obligatoire des prescriptions d'arrêt de travail par les médecins, que la loi relative à l'organisation et à la transformation du système de santé vient d'instaurer, devrait s'accompagner d'une obligation de motivation par les médecins des arrêts dépassant les durées préconisées par la Haute Autorité de santé pour les pathologies courantes. Des conséquences financières pourraient être tirées à l'encontre des médecins dépassant ces durées sans justification de manière importante et durable.
Ces enjeux ne sont pas seulement financiers : ils soulèvent aussi des questions d'équité entre les parties prenantes de la protection sociale, qu'elles en bénéficient ou qu'elles contribuent à son financement.
Ainsi, les assurés qui partent en retraite de manière anticipée au titre d'une carrière longue n'ont pas, en moyenne, pour ce que l'on en sait, une espérance de vie inférieure à la moyenne des assurés. Il en va de même pour les départs anticipés dans la fonction publique au titre d'une catégorie active. Par ailleurs, le dynamisme des dépenses de transport de patients a pour corollaire les ressources plus limitées consacrées au transport de personnes âgées ou handicapées entre leur domicile et les établissements médico-sociaux. Quant à la hausse des arrêts de travail pour maladie, elle s'accompagne de transferts de charges entre les différents secteurs d'activité, dans la mesure où l'importance relative des arrêts varie grandement. Notre rapport présente plusieurs illustrations de telles situations non équitables.
J'en viens au dernier aspect de nos travaux de cette année : l'organisation et le fonctionnement de nos systèmes de santé et de protection sociale.
Si les technologies numériques sont un puissant vecteur de transformation de la relation de service des caisses de sécurité sociale avec les assurés sociaux, qui peuvent effectuer un nombre croissant de démarches sur internet à partir d'un ordinateur, d'une tablette ou d'un smartphone, cette transformation reste incomplète.
Au-delà de la généralisation de l'offre de services numériques à toutes les démarches, des objectifs nouveaux ou plus ambitieux devraient être fixés aux caisses de sécurité sociale pour l'accompagnement des assurés à l'utilisation des outils numériques et le développement des échanges à distance sur rendez-vous avec des agents. Les caisses doivent aussi améliorer l'accessibilité des accueils téléphoniques et la qualité des réponses apportées aux appels et aux courriels des assurés.
Concrétiser ces progrès très attendus permettrait aux caisses de déléguer plus largement l'accueil physique à des partenaires - nous pensons notamment aux maisons France Services, qui succéderont aux maisons de services au public. Les demandes des personnes à mobilité réduite et les situations complexes qui appellent une expertise particulière seraient alors traitées à distance, dans des conditions meilleures qu'aujourd'hui.
Le développement des usages du numérique peut simplifier les démarches des assurés, en leur évitant de produire les mêmes documents ou d'effectuer les mêmes démarches auprès de plusieurs organismes sociaux. Il doit aussi contribuer au paiement à bon droit des prestations sociales.
Sur ce point, un enjeu essentiel porte sur l'utilisation à court terme par les caisses d'assurance maladie et d'allocations familiales des données - salaires, prestations sociales, entre autres - rassemblées dans la base des ressources mensuelles mise en place pour permettre, à compter de 2020, le calcul des aides au logement en fonction des revenus. Ces données peuvent permettre de réduire les erreurs, mais aussi les fraudes affectant les prestations versées au titre du RSA, de la prime d'activité, des pensions d'invalidité et de la reconnaissance du droit à la CMU-C.
La Cour souligne aussi l'existence d'un important potentiel d'économies au titre des indemnités journalières, trop souvent affectées par des erreurs ou des délais de versement anormalement longs, du fait de processus de gestion sous-optimaux de l'assurance maladie. En utilisant les données de la base des ressources mensuelles, les caisses de sécurité sociale pourront, par ailleurs, mieux accompagner les assurés, en détectant les situations de non-recours aux droits.
Cet enjeu de l'accompagnement des assurés, la Cour le souligne cette année pour un domaine insuffisamment suivi de notre système de protection sociale : les pensions d'invalidité. Depuis son instauration pour les salariés, en 1945, l'assurance invalidité a peu évolué, et ses enjeux humains et financiers sont aujourd'hui insuffisamment pris en compte. Nous préconisons donc de mieux accompagner les 820 000 personnes invalides vers l'emploi et leurs droits sociaux. Plus précisément, il conviendrait de lisser le plafonnement du cumul entre revenus d'activité et pensions d'invalidité pour les personnes invalides qui travaillent, dans la mesure où le plafonnement au niveau de salaire précédant immédiatement la mise en invalidité pénalise la reprise d'activité des assurés les plus modestes. Nous suggérons aussi de verser aux personnes invalides les plus proches de l'emploi des pensions pour une durée définie, renouvelable en fonction de leur état de santé, et d'identifier celles qui ont besoin d'un suivi particulier sur les plans médical, social et professionnel. Par ailleurs, l'ensemble des médecins-conseils de l'assurance maladie gagneraient à évaluer l'état d'invalidité à partir d'un référentiel national homogène et pertinent - là aussi, c'est un enjeu d'équité entre les assurés.
Les enjeux d'efficience concernent aussi notre système de santé.
À la veille de la révision de la loi relative à la bioéthique, la Cour a souhaité examiner deux activités de soins qui en dépendent : les greffes d'organe et l'assistance médicale à la procréation. Bien entendu, il ne s'agit pas pour nous de prendre position sur les questions éthiques, qui n'ont rien à voir avec nos attributions.
En revanche, il nous est apparu utile de porter à votre connaissance et à celle de nos concitoyens les points forts, mais aussi les faiblesses, de l'organisation et du fonctionnement actuels de ces activités.
Développer les greffes d'organe est en soi un enjeu d'efficience pour notre système de santé. Nous le savons tous : les greffes - au nombre de 5 781 en 2018 - sauvent des vies. Pour les patients qui connaissent une insuffisance rénale terminale, elles sont à la fois plus efficaces et moins contraignantes que les séances de dialyse ; elles sont aussi moins onéreuses. Même si la France est bien placée au niveau international en matière de prélèvements et de transplantations d'organe, la file des patients en attente d'une greffe s'allonge, et le nombre de greffes a baissé en 2018. Il convient donc plus que jamais de chercher à surmonter l'appréhension d'une partie des familles à l'égard du prélèvement d'organe sur un proche décédé et de favoriser le développement du don de reins entre vivants. Nous recommandons aussi de mieux structurer et sécuriser les différents segments de la chaîne de la greffe.
Quant à l'assistance médicale à la procréation, elle permet un nombre croissant de naissances : 25 614 en 2017, soit 3,3 % du total. Toutefois, de plus en plus de couples se tournent vers l'étranger pour réaliser leur projet de conception d'enfant. En effet, les dons d'ovocytes, bien qu'en augmentation, ne couvrent aujourd'hui qu'une partie des besoins ; pour leur part, les dons de sperme les couvrent tout juste.
Indépendamment de ces constats, le taux de succès des tentatives de fécondation in vitro (FIV) en France se situe seulement dans la moyenne européenne et présente d'importantes disparités entre centres clinico-biologiques. Dans le cadre bioéthique en vigueur, les prises en charge d'actes médicaux et biologiques par l'assurance maladie devraient mieux prendre en compte les enjeux d'efficience de l'assistance médicale à la procréation. Il conviendrait ainsi de mieux apprécier le bénéfice de l'insémination relativement à la FIV. Par ailleurs, la nomenclature des actes biologiques doit être actualisée plus rapidement afin de suivre le progrès des techniques, dans le cadre bioéthique en vigueur.
J'en viens à un dernier sujet : les rôles respectifs de la médecine hospitalière et de la médecine de ville dans la prise en charge des besoins de nos concitoyens.
Dans notre rapport annuel sur la sécurité sociale de l'an dernier, nous avions souligné le caractère inachevé du virage ambulatoire de notre système de santé, freiné à la fois par la stagnation de la part des séjours à l'hôpital sans nuitée en médecine - alors que cette part augmente en chirurgie - et l'inorganisation de la médecine de ville. Dans notre dernier rapport public annuel, nous avons souligné qu'un passage aux urgences hospitalières sur cinq pourrait être évité si les besoins étaient couverts comme ils le devraient par la médecine de ville.
À travers le plan « Ma Santé 2022 » et la loi de juillet dernier sur l'organisation et la transformation de notre système de santé, les pouvoirs publics ont fixé des orientations visant à mieux structurer le premier recours aux soins. Le Gouvernement prévoit notamment la création d'hôpitaux locaux de proximité et le renforcement des communautés professionnelles territoriales de santé, qui doivent mieux prendre en charge les soins non programmés.
Il nous est apparu qu'une pièce manquait à ce jour dans ce travail de réorganisation de l'offre de soins au niveau territorial : les actes et consultations externes. Je ne parle pas de l'activité libérale de certains praticiens hospitaliers, mais des actes et consultations réalisés par ces derniers dans des conditions de droit commun. Il s'agit d'une activité hybride : assurée à l'hôpital, elle ne donne pas lieu à séjour hospitalier ; les tarifs sont, pour l'essentiel, ceux pratiqués en ville. Cette activité, qui représente 11 % du total des consultations médicales dans notre pays et progresse plus vite que l'activité de ville, tout en ayant un caractère financièrement déséquilibré pour les hôpitaux, reste insuffisamment suivie par le ministère de la santé.
Dans le cadre de la transformation du système de santé, la place des actes et consultations externes dans l'offre de soins devrait être mieux définie en fonction des enjeux d'accès aux soins et d'efficience des organisations hospitalières au lieu de découler, comme c'est le cas aujourd'hui, des seules décisions autonomes des hôpitaux. Lorsque l'offre libérale de ville est insuffisante, les actes et consultations externes à l'hôpital peuvent utilement la compléter ; tel n'est pas le cas dans la situation inverse.
Permettez-moi de conclure sur ce message : faire revenir la sécurité sociale à un équilibre financier durable et éviter que la dette sociale ne se reconstitue au détriment des générations futures, voilà qui est à la fois nécessaire et possible. Derrière les chiffres, derrière l'éloignement brutal du retour à l'équilibre des comptes sociaux, il y a un enjeu essentiel pour notre pays : sauvegarder la sécurité sociale et sa fonction centrale de soin et de solidarité au service de nos concitoyens.
M. Alain Milon , président . - Les premières questions vont être posées par notre rapporteur général et le président de la Mecss, puis nos rapporteurs sur le projet de loi de financement de la sécurité sociale pour 2020.
M. Jean-Marie Vanlerenberghe , rapporteur général . - La qualité de ce rapport se confirme d'année en année. Ses 42 recommandations nous seront précieuses, et certaines, notamment en matière de dépense, pourront inspirer des amendements au projet de loi de financement de la sécurité sociale pour 2020.
Jean-Noël Cardoux évoquera dans quelques instants la question de la dette sociale, qui doit être apurée. Pour ma part, monsieur le Premier président, je vous poserai trois questions sur les recettes.
D'abord, la prime exceptionnelle exonérée de toute contribution et cotisation, dont les statistiques salariales montrent qu'elle s'est en partie substituée à des augmentations de salaire, sera reconduite en 2020, cette fois avec un délai permettant aux employeurs d'anticiper. Pouvez-vous estimer l'effet de substitution dans un tel contexte, ainsi que ses conséquences sur les comptes sociaux ?
S'agissant ensuite des niches sociales, dont l'annexe du PLFSS devrait rendre compte de manière vraiment exhaustive et pertinente, vous vous interrogez particulièrement sur les 52 milliards d'euros d'allègements généraux, encore insuffisamment évalués. La Cour des comptes pourrait-elle assurer elle-même ce type d'évaluation ? Pensez-vous que le dispositif devrait être encore plus centré sur les bas salaires ?
Enfin, la Cour regrette que l'objectif de stabilisation en valeur des niches sociales n'ait pas été atteint. Ne croyez-vous pas que cette tendance au développement des niches risque d'être accentuée par la mise en oeuvre, à rebours de la loi Veil, du « chacun chez soi », principe affirmé récemment par le ministre des comptes publics ?
M. Jean-Noël Cardoux , président de la Mecss . - Cet exposé clair et sans concession de la situation de la sécurité sociale ne nous surprend pas - tout surprenant qu'il soit par rapport au langage que tenait le Gouvernement l'année dernière...
Je remercie M. le Premier président d'avoir répondu à la question à laquelle le ministre des comptes publics n'avait pas répondu avant l'été, s'agissant du remboursement par l'État des mesures concédées à la fronde des gilets jaunes, qui pèsent pour environ 2,7 milliards d'euros dans le déficit de cette année. On verra, avait-il dit, ma décision n'est pas prise... Nous savons désormais que la compensation n'aura pas lieu.
L'autre moitié du déficit résulte de l'excès d'optimisme du Gouvernement dans ses prévisions conjoncturelles.
Un déficit de 5 milliards d'euros en 2019, un autre du même ordre en 2020 : dans ces conditions, le stock de dettes restant à l'Acoss risque d'atteindre 46 milliards d'euros en 2022, ce qui représente à peu près trois années d'amortissement par la Cades. Je le répète depuis des années, le jour où les taux d'intérêt remonteront, même légèrement, ce sera catastrophique - or des frémissements à l'échelle mondiale laissent craindre un éclatement de la bulle dans un proche avenir... Ce stock de dettes est-il de nature à remettre en cause la date d'expiration de la Cades, prévue en 2025 ?
Corrélativement, je me rappelle que le rapporteur général de l'Assemblée nationale avait affirmé, dans un excès d'optimisme que l'on connaît un peu, que la Cades rembourserait la dette sociale avec un an et demi d'avance, ce qui permettrait de financer la dépendance en prolongeant la Cades et en maintenant la CSG et la CRDS. Ce plan paraît quelque peu plombé... Reste qu'il faudra bien financer les 10 milliards d'euros de la dépendance : comment la Cour des comptes juge-t-elle l'idée de prolonger la Cades, et quelles mesures structurelles permettraient de trouver un financement alternatif ?
Mme Catherine Deroche , rapporteure pour l'assurance maladie . - Si l'Ondam progresse plus vite que la richesse nationale, la situation de l'hôpital reste préoccupante, avec un déficit encore très élevé, ce qui conduit la Cour des comptes à recommander l'adossement à l'Ondam d'un objectif de maîtrise des déficits et de la dette des hôpitaux publics, pour ne pas en faire un point de fuite de la maîtrise des dépenses.
Dans ce contexte, la moindre progression de l'Ondam hospitalier en 2020 est-elle soutenable pour l'hôpital ? Sur quoi achoppent les leviers d'efficience de la dépense hospitalière ? Je pense en particulier aux actes et consultations externes, dont M. le Premier président a souligné qu'ils progressent à un rythme dynamique, sans que les établissements puissent en contrôler tous les paramètres, notamment les tarifs.
En ce qui concerne les transports sanitaires, le rapport contient des propositions claires, notamment pour limiter la prépondérance des modes les plus onéreux.
S'agissant des indemnités journalières, les tables rondes organisées dans le cadre du groupe d'études sur le cancer ont débouché sur l'idée d'étendre aux salariés du privé le congé de longue maladie fractionné prévu pour les fonctionnaires. Cette souplesse permettrait moins d'arrêts de travail en même temps que des reprises fractionnées importantes dans le traitement psychologique des patients.
Mme Élisabeth Doineau , rapporteure pour la famille . - La branche famille, qui revient à l'équilibre, ne fait pas l'objet d'observations particulières dans le rapport de cette année.
Alors que le coût des niches sociales a considérablement progressé ces cinq dernières années, le rapport indique que ces dispositifs sont insuffisamment encadrés et évalués. Si les niches permettent de soutenir certains secteurs d'activité, il n'est pas normal qu'elles soient source d'importantes irrégularités.
Or les niches constituent l'une des principales sources d'irrégularités déclaratives aux prélèvements sociaux. De fait, en 2017, les régularisations conduites dans le cadre des contrôles des unions de recouvrement des cotisations de sécurité sociale et d'allocations (Urssaf) portant sur les niches sociales ont représenté 350 millions d'euros. Quelle est la nature de ces irrégularités : s'agit-il principalement de fraudes à la déclaration ou d'erreurs liées à la complexité des dispositifs ? Comment réduire ces irrégularités ? Certains secteurs d'activité sont-ils davantage concernés - je pense en particulier aux particuliers employeurs ?
M. René-Paul Savary , rapporteur pour l'assurance vieillesse . - L'analyse du Premier président sur les dispositifs de départ anticipé rejoint les travaux que Mme Lubin et moi-même avons menés dans le cadre de la mission d'information sur l'emploi des seniors. Non seulement l'espérance de vie de ceux qui partent plus tôt n'est pas plus faible, mais ces personnes représentent 30 % des cumuls emploi-retraite. Il est nécessaire de travailler sur ce sujet si l'on veut que la future réforme des retraites soit acceptée.
Il faudra bien, d'une manière ou d'une autre, trouver un équilibre pour tenir compte de l'allongement de l'espérance de vie - l'âge de la retraite sera probablement reculé pour les générations futures, comme c'est le cas dans les autres pays d'Europe. En tout cas, dans un système universel, comment accepter qu'un retraité sur deux parte de façon anticipée par rapport aux âges préconisés ? Or il a été annoncé, sans doute pour rassurer, que le système de départs anticipés ne serait pas revu. Je comprends le discours, mais on ne peut pas faire un système universel pour une personne sur deux !
Parmi les pistes qu'elle examine, la Cour n'envisage pas la suppression de ces dispositifs de départ anticipé. Que propose-t-elle ?
Je n'ai pas lu non plus dans ce rapport que le projet de loi de financement de la sécurité sociale pour 2020 ne comporte aucune mesure paramétrique d'équilibrage de la branche vieillesse. On les prendra après la réforme des retraites, nous dit-on : bref, on ne nous dit pas franchement tout... Pourquoi la Cour des comptes n'a-t-elle pas fait ce constat ?
M. Didier Migaud . - Chacun doit rester dans son rôle : nous n'avons pas d'appréciation à porter sur des projets d'actualité défendus par le Gouvernement, ni à nous substituer au pouvoir politique sur un certain nombre de décisions à prendre.
Il peut être justifié de prendre en considération la pénibilité du travail au nom de l'équité, mais tout cela doit être objectivé par rapport à l'espérance de vie. De même, les prestations doivent être toujours médicalement justifiées.
Notre modèle est-il à bout de souffle, monsieur le président ? Nous ne le pensons pas et nous nous efforçons d'identifier les moyens de le préserver.
Le déficit des comptes sociaux est une anomalie, dans la mesure où les dépenses courantes n'ont pas à être financées par l'emprunt. C'est pourquoi nous insistons chaque année sur l'importance de réduire, voire d'annuler, la dette sociale.
La prévision de hausse de la masse salariale à 3 % contenue dans le projet de loi de financement de la sécurité sociale pour 2020 suppose que la prime exceptionnelle exonérée ne se substitue à aucun élément de rémunération déjà prévu. Le rapport de la commission des comptes de la sécurité sociale du mois dernier se fonde sur la même hypothèse. Or les sommes versées au titre de ce dispositif - 2,2 milliards d'euros jusqu'à la fin du premier trimestre 2019 - suggèrent un possible effet de substitution, que nous n'avons pas encore été en mesure de chiffrer. En 2020, les employeurs disposeront d'un délai plus important pour anticiper la mesure, ce qui augmente la probabilité d'une substitution.
En ce qui concerne les niches sociales, nous avons constaté que l'annexe V du projet de loi de financement de la sécurité sociale n'était pas complète. L'exécutif fait état de 66,5 milliards d'euros pour 2020 ; pour notre part, nous identifions près de 90 milliards d'euros de niches sociales, voire 100 milliards d'euros si l'on prend en compte les régimes complémentaires. Il est de la plus haute importance d'évaluer les effets de ces mesures d'exonération et d'exemption.
Pour ce qui est de l'allégement général dégressif jusqu'à 1,6 Smic, plusieurs évaluations économétriques ont mis en évidence un effet positif sur l'emploi. En revanche, l'allégement proportionnel de 1,8 % de cotisations famille instauré en 2015-2016 jusqu'à 3,5 Smic et l'allégement proportionnel de 6 % de cotisations maladie instauré cette année jusqu'à 2,5 Smic en remplacement du crédit d'impôt pour la compétitivité et l'emploi (CICE) n'ont fait l'objet que de travaux partiels. Il est très important que des évaluations complémentaires soient menées, pour que vous, parlementaires, puissiez apprécier la pertinence de ces dispositifs ; c'est le rôle de France Stratégie, par exemple, davantage que de la Cour des comptes. Il nous paraît qu'il y a des marges possibles de recettes supplémentaires par la remise en cause de quelques-unes de ces exonérations et exemptions.
La Cades remplit son rôle en remboursant progressivement la dette sociale. Mais si l'on reconstitue cette dette au niveau de l'Acoss, on risque de ne jamais en finir... Nous n'avons pas pris position de manière aussi catégorique, mais je dirais qu'il faut permettre à la Cades d'aller jusqu'au bout sans qu'il soit utile de la prolonger une nouvelle fois ; ensuite, ses recettes pourront servir à rembourser la dette reconstituée au niveau de l'Acoss. Il est sûr que cela conduit à reporter les propositions du rapport Libault... D'où l'intérêt d'équilibrer le plus rapidement possible la sécurité sociale. Or, pour l'instant, 46 milliards d'euros de dette sont prévus pour la fin de 2022 - le niveau constaté pouvant être supérieur.
La compensation par l'État est une question politique, qui doit recevoir une réponse politique. Du point de vue de l'ensemble des comptes publics, elle est sans conséquence... La loi Veil est une loi ordinaire : ce qu'elle énonce peut être modifié par une loi postérieure - c'est d'ailleurs ce que font les lois de financement de la sécurité sociale. Toutes les dérogations à cette loi ont été votées par le Parlement.
L'État compense, mais, en effet, pas à la hauteur de toutes les pertes de recettes. Il faut toutefois rappeler que, à d'autres périodes, l'État a surcompensé - de l'ordre de 3 à 4 milliards d'euros.
Au reste, le déficit de 2019 ne s'explique pas seulement par la non-compensation d'un certain nombre de décisions. Il résulte aussi de la surestimation de la masse salariale et d'une évolution des dépenses supérieure aux anticipations.
En tout cas, il est souhaitable que les critères implicites proposés au Parlement en matière de compensation et de non-compensation soient plus stables à moyen terme.
M. Denis Morin, président de la sixième chambre de la Cour des comptes . - La loi Veil a eu le mérite de fixer une règle du jeu claire : l'État compense les exonérations de charges sociales. Depuis lors, ces exonérations ont beaucoup augmenté...
La Cour considère qu'on ne peut pas accepter un système dans lequel les déficits se logent ici ou là, au gré des circonstances. Il n'est pas indifférent de commenter des comptes sociaux présentant un déficit de 5,5 milliards d'euros ; on voit bien le message qui est envoyé aux acteurs du système.
De même, il est nécessaire que les niveaux de déficit des différentes branches aient du sens. C'est pourquoi nous avons critiqué ces dernières années la tendance gouvernementale à réaffecter les ressources d'une branche à une autre en fonction des circonstances.
Si l'instabilité des règles est critiquable, il est vrai aussi que, au cours des cinq dernières années, l'État a surcompensé le coût des exonérations de charges, pour près de 4 milliards d'euros.
Pour ce qui est du déficit de cette année, la Cour des comptes a été beaucoup plus sensible, comme c'est son rôle, à l'observation d'une accélération régulière et sensible de l'évolution des dépenses sociales - sur une masse de 500 milliards d'euros, 1 % de progression représente déjà 5 milliards d'euros... C'est cette accélération qui explique, davantage que la non-compensation, le creusement du déficit en 2019.
Dans la trajectoire présentée à l'appui du projet de loi de financement de la sécurité sociale, la Cades poursuit le remboursement de la dette sociale jusqu'à l'échéance de 2024 avec les ressources qui lui sont affectées, soit chaque année 16 milliards d'euros de CRDS et de CSG et 2 milliards d'euros prélevés sur le fonds de réserve des retraites. Mais la dette flottante à l'Acoss continue de s'accroître au rythme des déficits annuels, pour atteindre, dans la trajectoire du Gouvernement, 46 milliards d'euros en 2022.
Comme l'a expliqué le Premier président, la réouverture de la Cades ne serait pas une solution envisageable. Après 2024, les 18 milliards d'euros de prélèvements disponibles pourraient être conservés dans les comptes sociaux pour apurer peu à peu la dette flottante - à ceci près que les 16 milliards d'euros de prélèvements sociaux ont déjà fait l'objet, sinon d'une pré-affectation, en tout cas de beaucoup de convoitises... Il est vrai que, compte tenu de l'ampleur des besoins mis en évidence par la commission Libault, un basculement aussi rapide que possible d'une partie de ces prélèvements vers l'amélioration de la situation du secteur médico-social est en débat. La Cour des comptes constate que, compte tenu de la dégradation de la trajectoire financière de la sécurité sociale, ces ressources ne seront pas disponibles en 2024.
À propos des transports de patient, nous soulignons l'ampleur des dépenses et, parfois, leur insuffisante justification médicale. Nous dépensons 5 milliards d'euros dans le secteur sanitaire, soit quatre fois plus que l'Allemagne, mais seulement 1 milliard d'euros dans le secteur médico-social - un chiffre que nous avons eu du mal à reconstituer. Ces dépenses pèsent lourdement sur les budgets des établissements médico-sociaux, sans que les besoins les plus élémentaires soient satisfaits, notamment en matière de transport de personnes handicapées. Peut-être y a-t-il un peu trop de dépenses insuffisamment justifiées médicalement du côté sanitaire et pas assez de moyens pour le secteur médico-social.
Madame Deroche, les déficits hospitaliers restent en effet un point de fuite, même s'ils se réduisent - de 1 milliard d'euros, ils ont baissé à 650 millions d'euros en 2018. La moindre progression de l'Ondam hospitalier s'explique par la progression nettement moindre de l'activité hospitalière depuis deux ans. Nous aurons probablement à affiner nos diagnostics sur ce point, les réponses reçues de la direction générale de l'offre de soins (DGOS) n'étant pas très convaincantes. Ce ralentissement résulte de données démographiques, comme le moindre recours à l'hospitalisation des personnes de plus de 80 ans et la réduction de la natalité, ainsi que d'autres facteurs que nous examinerons plus à fond. En tout cas, le rythme de 2,1 % pour la progression de l'Ondam hospitalier ne traduit pas un durcissement, mais un moindre dynamisme de l'activité sous-jacente.
Le domaine des transports est probablement l'un des plus difficiles à réguler, notamment parce que le taux de socialisation de ces dépenses est très élevé - 93 %, contre 78 % en moyenne. C'est pourquoi nous suggérons qu'un forfait spécifique pour le secteur des transports sanitaires pourrait être justifié, même si ce n'est pas une mesure simple.
En la matière, nous avons été frappés par les écarts de coût très importants entre les différents départements : les transports sanitaires représentent 78 euros par habitant dans les Bouches-du-Rhône, mais seulement une vingtaine d'euros dans certains départements. Contrairement à ce que nous attendions, les départements où la dépense par habitant est la plus forte ne sont pas nécessairement les plus isolés et ruraux.
J'attire votre attention aussi sur l'invraisemblable complexité de la réglementation : 140 hypothèses doivent être balayées pour déterminer si l'assuré social doit ou non bénéficier d'une exonération de ticket modérateur...
Nous proposons de renforcer la médicalisation de ces transports, de veiller à ce que la prise en charge soit le plus souvent justifiée médicalement et de renforcer la régulation à l'égard de l'ensemble des transports concernés, y compris les taxis, dont la « part de marché » a très fortement augmenté. Si des initiatives très récentes marquent une première inflexion, il faut aller plus loin.
S'agissant du congé de longue maladie fractionné dont a parlé Mme Deroche, nous ne l'aurions pas spontanément proposé, puisqu'il s'agit d'une dépense supplémentaire, mais il s'inscrit parfaitement dans la logique de notre rapport : en matière d'indemnités journalières pour congés de longue durée, nous suggérons plus d'accompagnement, plus de souplesse et un maintien des liens avec l'emploi, chaque fois que c'est possible.
À la souplesse que nous souhaitons pour les congés de longue durée répond la fermeté que nous préconisons pour les congés courts, qui désorganisent assez gravement entreprises et administrations, avec l'idée d'un jour de carence d'ordre public.
Madame Doineau, nous n'avons pas spécifiquement approfondi l'examen des 350 millions d'euros d'irrégularités de déclaration, mais nous pensons qu'il s'agit, pour l'essentiel, d'erreurs. Les systèmes d'allégements ont été très fortement modifiés à plusieurs reprises, ce qui est source d'erreurs. On peut imaginer qu'il y en aura moins si le système se stabilise, compte tenu du basculement du CICE vers les allégements de charges. Il importe néanmoins que l'Acoss maintienne la pression sur les contrôles d'assiette, qui permettent de s'assurer de la fiabilité des déclarations.
S'agissant de l'évaluation des allègements de charges, un constat au moins se dégage clairement : l'effet sur l'emploi est maximal au voisinage du Smic, voire un peu au-delà, jusqu'à 1,5 Smic, et moindre dans les tranches hautes de revenus.
S'agissant des retraites, monsieur Savary, nous avons effectivement été frappés par la proportion de départs anticipés - un sur deux, contre un sur trois voilà cinq ans. C'est le résultat des sept dispositifs étudiés dans notre rapport, dont le dispositif des carrières longues et celui des catégories actives dans la fonction publique. Compte tenu des souplesses accordées au fil du temps, l'âge moyen de départ en retraite dans notre pays s'accroît très lentement : on a pris à peine une année en dix ans. Cela étant, la proportion de un sur deux a vocation à baisser dans les années à venir, à condition que le dispositif des carrières longues reste stable dans ses paramètres.
À la demande de l'Assemblée nationale, nous avons travaillé sur les régimes spéciaux de retraite. Notre constat d'ensemble est que les situations de départ en retraite dans notre pays sont très hétérogènes, ce qui est un élément de complexité quand on amorce une réforme visant une égalité, une équité et une simplicité plus grandes.
M. Yves Daudigny . - Le Gouvernement a créé de la dette par les mesures d'urgence de décembre dernier - je les ai votées et je l'assume. La non-compensation est une décision politique lourde de conséquences, puisqu'elle revient à faire porter sur les assurés sociaux des mesures de pouvoir d'achat. Elle ouvre la porte à une mise en cause de la crédibilité de l'ensemble de notre système de protection sociale. C'est pourquoi nous combattons avec vigueur la non-application de la loi Veil !
Il y a une forme de contradiction entre la maîtrise des dépenses sur laquelle vous insistez fort logiquement et la nécessité qui apparaît aux yeux de beaucoup d'augmenter les crédits de l'hôpital, compte tenu de sa crise et de la souffrance qui y règne. Quel regard portez-vous sur la situation de nos hôpitaux et le manque de moyens exprimés par les grèves dans nos services d'urgence ?
Enfin, si nous mettons souvent en avant l'augmentation de la part de la CSG et de la TVA dans le financement de la sécurité sociale, il me semble que le financement par les cotisations assises sur le travail reste dominant. Quels sont aujourd'hui les poids respectifs de ces deux sources de financement ?
Mme Laurence Cohen . - Voilà un rapport sérieux, comme toujours, mais aussi sans surprise : suivant sa logique, la Cour plaide pour une réduction des dépenses de santé, notamment d'assurance maladie.
Ne croyez-vous pas que l'argument des économies structurelles est finalement assez utile pour le Gouvernement, au moment où il veut faire adopter, après les municipales, une réforme des retraites consistant à faire travailler nos concitoyens plus longtemps pour une pension réduite. L'objectivité de la Cour des comptes est à cet égard interrogée.
Dans les 90 milliards d'euros de niches sociales, il y a les 18 milliards d'euros que coûte la transformation du CICE en exonérations : 18 milliards d'euros, quand le déficit de la sécurité sociale est de 5,4 milliards d'euros... Je ne suis pas satisfaite de votre explication selon laquelle l'évaluation d'un tel dispositif relèverait plutôt de France Stratégie. Je ne comprends pas pourquoi la Cour des comptes ne demande pas la suppression d'une mesure qui a raté sa cible !
Enfin, je suis assez perplexe sur vos observations en matière de PMA. Vous parlez de performances relatives de ce genre de procédés. D'habitude, la Cour des comptes ne se s'engage pas sur ce genre d'analyses, liées plutôt aux enjeux de santé. Cela me semble très limite...
Mme Michelle Gréaume . - Dans son dernier bilan, l'assurance maladie a indiqué que le montant de la fraude à l'assurance maladie avait atteint en 2018 261 millions d'euros, dont la moitié serait imputable aux professionnels de santé. En réalité, ce sont les trois quarts qui sont dus aux fraudes des professionnels et des établissements de santé : 47 % pour les professionnels et 30 % pour les établissements de soins.
Les fraudes les plus importantes concernent le remboursement des soins de ville hors hôpital, pour 128,8 millions d'euros. Or 96 % de ce préjudice est imputable aux médecins, infirmiers, pharmaciens, laboratoires de biologie et ambulanciers ; seulement 4 % proviennent de la consommation des assurés.
En ce qui concerne la lutte contre la fraude, les logiciels de détection ont des limites. Préconisez-vous de renforcer les contrôles humains sur les professionnels et établissements de santé, donc d'augmenter le nombre de contrôleurs et d'inspecteurs ?
Mme Véronique Guillotin . - L'évaluation des niches sociales paraît indispensable pour éclairer nos choix, qui devront parfois être courageux.
S'agissant du transport sanitaire, vous proposez de mener à terme le transfert de la prise en charge de la sécurité sociale vers les hôpitaux. Compte tenu de la santé financière de nos hôpitaux, aujourd'hui à l'os, cette charge supplémentaire pourra-t-elle être absorbée ? En outre, on constate déjà des effets pervers de ce transfert, notamment des reports de consultation après l'hospitalisation, voire l'arrêt de certains soins.
Ne faudrait-il pas envisager une refonte globale des conditions de remboursement des transports, qui devrait être fondée sur l'incapacité du patient à se déplacer plutôt que sur une liste de pathologies ? Un patient diabétique peut, quoiqu'il soit atteint d'une affection de longue durée (ALD), être pleinement autonome ; il voit toutefois tous ses transports remboursés. En revanche, un patient âgé, polypathologique et ayant du mal à se déplacer, mais qui ne rentre pas dans une case d'ALD, voit ses maladies s'aggraver, faute de pouvoir se déplacer...
L'organisation des transports sanitaires est un vieux modèle, qui repose essentiellement sur des pathologies aiguës et des maladies graves. Avec l'explosion des maladies chroniques et le vieillissement de population, il est devenu peu efficient et coûteux. Ne serait-il pas souhaitable de décloisonner et de décentraliser davantage cette organisation en mettant autour de la table les collectivités territoriales, qui ont des compétences en la matière, la sécurité sociale, les mutuelles et l'État, pour ne plus travailler en tuyaux d'orgue ?
Dans certains territoires ruraux, éloignés ou enclavés, il devient difficile, voire impossible, pour des patients de se déplacer. Les retards de soins ou renoncements qui en résultent affectent nécessairement, à terme, les comptes de la sécurité sociale.
M. Philippe Mouiller . - En matière de transport sanitaire, vous proposez, en fin de compte, de renforcer la responsabilité du médecin à l'égard de la dépense engendrée. Dans un contexte général où l'on s'interroge sur l'attractivité du métier et la désertification médicale, cette pression permanente est-elle souhaitable ?
En matière de pensions d'invalidité, n'y a-t-il pas un lien à faire avec les maisons départementales des personnes handicapées (MDPH) pour gagner en efficience ?
Sur les niches sociales, le comité d'évaluation existe-t-il toujours, et quelles ont été ses préconisations ?
M. Didier Migaud . - La compensation, vous aurez à en débattre avec le Gouvernement. Dans l'intérêt du débat public, nous plaidons pour des règles claires et constantes.
Non, madame Cohen, la logique de la Cour n'est pas la réduction de la dépense ! Je vous invite à nous lire avec une plus grande attention. Tout notre travail vise à conforter le régime de sécurité sociale, en agissant à la fois sur les recettes et les dépenses. Ainsi, en matière de niches sociales, nous recommandons aux pouvoirs publics un travail d'évaluation, dès lors que de nombreux dispositifs dérogatoires ont pour conséquence de diminuer un certain nombre de recettes, alors que tous ne paraissent pas justifiés au regard des objectifs fixés par le Parlement en matière d'emploi ou d'aménagement du territoire.
Au reste, la dépense ne se réduit pas ; elle augmente continuellement. C'est même la composante la plus dynamique de la dépense publique !
La Cour des comptes raisonne à partir des décisions prises par le Parlement, donc par une majorité. Quand il y a un écart entre une prévision et un résultat, nous le constatons et essayons d'en rechercher les causes.
Si l'on se refuse à voir les problèmes d'efficacité et d'efficience, la dépense continuera d'augmenter sans que les besoins de la population soient satisfaits. Nos rapports montrent que l'augmentation des crédits n'entraîne pas automatiquement une amélioration de la réponse aux demandes des citoyens. Nous sommes tout à fait dans notre rôle quand nous constatons des disparités extrêmement importantes entre les départements en matière de transports sanitaires ou des disparités entre citoyens qui pourtant sont dans la même situation.
C'est vous qui êtes souverains et votez la loi ; la Cour raisonne par rapport aux décisions que vous prenez. Nous ne sommes pas contre la fonction publique ni contre les fonctionnaires - nous sommes nous-mêmes des fonctionnaires. Pourquoi attaquerions-nous par dogmatisme la dépense publique ? Nous essayons d'objectiver les situations pour que le débat public soit le plus clair possible.
S'agissant de la PMA, il faut distinguer le cadre bioéthique, qui ne relève évidemment pas de nos attributions, et l'organisation des activités de soins et la prise en charge de dépenses de santé liées à la PMA dans le cadre bioéthiques en vigueur, à l'égard desquelles nous sommes fondés à formuler des observations. Quand nous comparons les performances de la France en matière de réussite des tentatives de naissance, nous sommes aussi dans notre rôle. De même quand nous soulignons la nécessité d'adapter plus rapidement la nomenclature des actes biologiques pris en charge par l'assurance maladie à l'évolution de toutes les techniques d'assistance médicale à la procréation, dans le cadre bioéthique en vigueur.
L'observation de Mme Guillotin sur les transports sanitaires me paraît aller tout à fait dans le bon sens. Il est loin d'être évident, d'après nos constats, que les dépenses engagées soient toujours médicalement justifiées. Il est vraisemblable qu'il soit nécessaire de refondre les conditions de remboursement pour gagner en efficacité et en équité.
M. Denis Morin . - En effet, madame Guillotin, vous avez pleinement raison. Un certain nombre de nos concitoyens n'ont pas de prise en charge, alors qu'ils en auraient besoin, quand d'autres bénéficient de remboursements non justifiés médicalement. Il y a là une bonne illustration de notre démarche : encourager la bonne dépense publique.
Madame Gréaume, nous suivons très attentivement le déploiement de tous les dispositifs de lutte contre les erreurs et les fraudes dans l'ensemble des branches de la sécurité sociale, notamment dans le cadre de notre rapport annuel sur la certification des comptes. Nous ne cautionnons pas les chiffres astronomiques évoqués ici ou là relativement à des montants de fraude calculés par des règles de trois... C'est un sujet complexe, que nous abordons en soulignant la nécessité de renforcer les dispositifs de contrôle interne, les dispositifs de contrôle embarqués dans les systèmes d'information et, naturellement, le volume des contrôles humains.
Madame Cohen, sur la PMA comme sur les greffes, nous mettons simplement en évidence des pertes de chances pour un certain nombre de patients et de couples. Dans un système qui se veut égalitaire, largement socialisé et assez présent sur le territoire, il est de notre devoir d'identifier de telles pertes de chances.
Monsieur Daudigny, la fréquentation de l'hôpital public évolue aujourd'hui beaucoup moins vite que dans les années passées. Vous avez à l'esprit, je pense, que les tarifs ne baissent plus depuis deux ans. Par ailleurs, l'ensemble des dotations budgétaires régulées pour respecter l'Ondam sont aujourd'hui totalement dégelées. La progression de l'Ondam hospitalier se traduira tout de même par 1,7 milliard d'euros de moyens supplémentaires pour l'hôpital public en 2020. Beaucoup de secteurs seraient heureux de pouvoir afficher une telle progression.
Pour répondre au malaise que vous avez rappelé, monsieur le sénateur, la bonne réponse, comme nous l'avons écrit dans nombre de rapports, c'est le virage ambulatoire, ce sont les réformes structurelles dans le secteur de l'assurance maladie, c'est la structuration du premier recours pour la prise en charge en proximité de nos concitoyens par des structures plus légères que l'hôpital. De ce point de vue, les instruments mis en place dans le cadre du plan « Ma Santé 2022 » peuvent améliorer la structuration des prises en charge. Les négociations conventionnelles menées par l'assurance maladie sur les Communautés professionnelles territoriales de santé sont achevées. Celles-ci vont pouvoir se déployer dans les territoires et apporter des éléments de réponses. La Cour des comptes plaide pour une réforme du régime des autorisations et pour la fixation, à chaque fois que cela est possible, de seuils d'activité, y compris pour les plateaux de chirurgie, car certains ont une activité extrêmement réduite, ce qui ne garantit pas une prise en charge optimale pour les patients, ni leur sécurité. Il vaut mieux pour un patient recevoir une greffe dans un centre qui réalise 1 500 opérations de ce type chaque année que dans un centre qui en réalise deux ou trois. Certains incidents qui se sont produits dans certains centres montrent que la fixation de seuils contribue à garantir la sécurité des patients.
Je n'ai pas à l'esprit les données concernant le poids des cotisations sociales dans le financement de la sécurité sociale branche par branche. Leur part a baissé fortement depuis 30 ans, pour s'établir en moyenne désormais à environ 50 %, ce qui constitue une révolution pour le financement de notre système. Cela vaut aussi pour l'assurance chômage ou les régimes complémentaires, compte tenu des décisions du gouvernement. Nous pourrons vous transmettre, si vous le souhaitez, un tableau plus précis présentant la part des cotisations par branche.
Mme Victoire Jasmin . - Vous avez évoqué les transports sanitaires et médico-sociaux. Quid des évacuations sanitaires ? De même, vous n'avez pas évoqué les dépenses de prévention de la sécurité sociale. Enfin, ma dernière remarque concerne l'amélioration continue de la qualité dans les services hospitaliers et dans le privé. Des démarches de certification des pratiques et des normes ont lieu. Or les laboratoires de biologie médicale rencontrent de grandes difficultés à cause de la révision de la nomenclature et de la cotation des actes. Je voudrais attirer votre attention sur l'incohérence de la démarche : on veut améliorer la qualité, mais en même temps on diminue les recettes des laboratoires, c'est contradictoire et cela aura des conséquences graves.
Mme Florence Lassarade . - J'ai été surprise de constater que le PLFSS évoque très peu la médecine libérale. On vit une crise des urgences. Il y a, vous l'avez souligné, une pression en milieu hospitalier pour augmenter les consultations externes, mais il s'agit souvent d'une pression de la part de la direction des hôpitaux sur les médecins. Qu'en est-il de la revalorisation des actes en médecine libérale ? Ne conviendrait-il pas de se préoccuper sérieusement de la question, en particulier pour la médecine de spécialité, si l'on veut que les urgences se désengorgent ?
Mme Martine Berthet . - Ma première question concerne les transports de patients : ne pensez-vous pas qu'une meilleure coordination entre les ARS serait souhaitable ? Chaque ARS délivre des agréments, mais les critères varient selon les régions. Les prestataires souhaitent une harmonisation. Pensez-vous faire des recommandations en ce sens ?
En ce qui concerne les arrêts maladie, votre tableau indique que les salariés des domaines de la santé humaine et de l'action sociale sont beaucoup plus concernés que les autres. Lors des mouvements de grève des urgences ou des personnels de l'aide à domicile, on a constaté que les revendications concernaient autant la revalorisation des salaires que la revalorisation des métiers et leur évolution. Ferez-vous des préconisations au gouvernement en ce sens ? Une meilleure reconnaissance contribuerait à réduire le nombre d'arrêts maladie.
M. Michel Forissier . - Lorsque l'on est dans l'opposition et que l'on analyse les comptes de la sécurité sociale, on est toujours plus réalistes et pessimistes. Quand on arrive au gouvernement, et malheureusement ce gouvernement n'échappe pas à la règle, on devient plus volontiers optimiste. Certes des mesures structurelles ont été prises en début de mandat, mais dès qu'un accident de parcours est survenu, avec la crise des gilets jaunes, le gouvernement a lâché du lest en pensant qu'il pourrait financer ce qu'il donnait par des économies ultérieures. Évidemment, celles-ci ne sont jamais à la hauteur... Comment parvenir, dès lors, à l'équilibre des comptes dans ces conditions ? Si le gouvernement ne doit suivre aucune règle d'or, on n'y arrive jamais ! Comment inculquer à nos dirigeants le sens de la rigueur budgétaire ? Vos recommandations et vos analyses sont précieuses à cet égard, mais c'est au moment de la mise en oeuvre que le bât blesse...
Mme Monique Lubin . - La Cour a formulé des préconisations sur les retraites anticipées. M. Savary est en faveur de mesures radicales et pour leur suppression. Si nous sommes d'accord sur un certain nombre de points sur l'emploi des seniors, nous sommes en parfait désaccord sur ce sujet. Vous dites que les décisions relèvent du pouvoir politique, c'est vrai, mais il n'en demeure pas moins que les politiques s'appuient sur vos rapports. Dès lors je ne peux m'empêcher de me demander pourquoi vous abordez cette question, sous cet angle, au moment où une grande réforme des retraites est annoncée. De plus le coût des dispositifs de départs anticipés sera amené à baisser compte tenu du recul de l'âge moyen d'entrée dans le monde du travail.
Ensuite, comme ma collègue Laurence Cohen, je constate que si votre rapport aborde la question des dépenses à maîtriser, il est beaucoup moins clair sur l'amélioration des recettes. Je ne suis pas une forcenée de la dépense et je pense faire partie des gens responsables ; je considère que l'on doit veiller à contenir les dépenses et veiller à ce que les hausses éventuelles soient judicieuses.
Toutefois, pourquoi n'engagez-vous pas une réflexion pour trouver de nouvelles modalités de financement de notre protection sociale ? Les cotisations versées par les employeurs et par les salariés constituent le socle du financement de la protection sociale. Doivent-elles reposer uniquement sur le salaire ? Ne pourrait-on envisager un financement reposant sur les bénéfices des grandes entreprises qui gagnent beaucoup d'argent ?
M. Didier Migaud . - La Cour a lancé des travaux de réflexion sur plusieurs des sujets que vous avez évoqués. La question de la prévention est en effet fondamentale. Nous allons travailler dessus. Nous avons aussi eu l'occasion de vous remettre une analyse sur les urgences dans un rapport récent.
Nous avons travaillé sur les régimes spéciaux à la demande de la commission des affaires sociales de l'Assemblée nationale. Nous formulons un certain nombre de constats à l'égard de ceux qui peuvent partir en retraite avant l'âge légal ou sans avoir cotisé pendant la durée requise. Un débat sur les retraites est en cours. Il semble normal que la Cour apporte un éclairage et chiffre le coût de certains dispositifs. Quant au reste, il appartient au pouvoir politique de décider. Plus il est éclairé, plus il est apte à se prononcer en connaissance de cause. Nous ne nous prononçons pas sur l'opportunité des dispositifs, mais présentons une analyse objective et chiffrée en fonction de tous les paramètres, comme l'espérance de vie, l'espérance de vie en bonne santé, etc.
Notre rapport comporte un chapitre sur les recettes. Nous estimons en effet que le pouvoir politique dispose d'une marge de manoeuvre à travers les niches sociales. Lorsque nous regardons vos débats, on constate que vous êtes nombreux à considérer que le niveau de prélèvements obligatoires est élevé et qu'il ne doit pas être dépassé. C'est dans ce cadre que vous fixez que nous nous inscrivons. Dans cette perspective, on constate qu'il existe des marges, car certaines exonérations ou exemptions ne répondent pas aux objectifs que vous vous êtes fixés.
En ce qui concerne la dépense, nous raisonnons par rapport aux objectifs de dépenses que fixe le Parlement et puis nous essayons d'apprécier, chapitre par chapitre, si des marges d'économies ou d'efficience sont possibles, sans remettre en cause l'accès aux soins ni la qualité des soins.
Je ne ferai pas de commentaire sur la question d'ordre général de M. Forissier. Je rappellerai simplement la position constante de la Cour. Le déficit des comptes sociaux est une anomalie. Dans la mesure où il s'agit de dépenses courantes, de fonctionnement et non d'investissement, il n'apparaît pas légitime de les faire financer par les générations futures. Le débat sur la règle d'or est complexe - j'ai eu l'occasion d'ailleurs de participer à ces débats dans une vie antérieure. À chaque fois qu'il a été envisagé d'instaurer une règle d'or rigide pour le budget de l'État, le pouvoir politique a reculé. La Constitution retient une rédaction très souple en évoquant « l'objectif d'équilibre des comptes des administrations publiques ». Les Allemands ont une formule un petit peu plus rigide pour des raisons historiques. Mais autant il semble difficile de fixer une règle d'or pour le budget de l'État, autant une règle d'or pour le budget de la sécurité sociale, peut-être dans une perspective pluriannuelle, pourrait se justifier. Là encore, la décision vous appartient.
M. Denis Morin . - Monsieur Mouiller, l'idée d'inclure la question des pensions d'invalidité et leur évolution dans la réflexion engagée par le gouvernement sur l'unification des minima sociaux me paraît une très bonne idée. Il y a des liens entre l'invalidité et le handicap. Si les réglementations et les modes de financement sont distincts, les publics visés sont parfois les mêmes. Il convient d'intégrer cet angle mort que constitue l'invalidité dans la réflexion d'ensemble, ce qui éviterait que les bénéficiaires de pensions d'invalidité d'un montant modeste aient à demander successivement le bénéfice de l'allocation supplémentaire d'invalidité puis le bénéfice de l'allocation adulte handicapé. Cela simplifierait les démarches.
Vous avez évoqué le comité d'évaluation des dépenses fiscales et des niches sociales. Je pense qu'il a dû être absorbé par le haut conseil du financement de la protection sociale, présidé par Dominique Libault et qui a aussi vocation à se prononcer sur la pertinence des niches sociales.
Enfin, vous avez évoqué la possibilité de confier des responsabilités supplémentaires aux professionnels de santé, et aux médecins en particulier. Il s'agit d'une tendance qui est relativement longue maintenant. Elle est positive et concerne aussi les pharmaciens à travers les honoraires de dispensation. Elle est couverte en principe par les rémunérations forfaitaires ROSP qui prennent en compte les caractéristiques de santé publique propres aux territoires où les médecins travaillent.
Nous n'avons effectivement pas abordé les transports d'urgence. À la demande du Comité d'évaluation et de contrôle des dépenses publiques de l'Assemblée nationale, nous allons réaliser un rapport sur la prévention l'année prochaine. Il ne s'agit pas d'un thème nouveau puisque lorsque nous évoquons le diabète, les maladies cardio-vasculaires, les soins visuels, ou les greffes par exemple, nous mettons à chaque fois en évidence l'insuffisance de la politique de prévention. La forte hausse du nombre de personnes inscrites sur la liste des personnes en attente d'une greffe - 16 000 personnes aujourd'hui contre 10 000 personnes il y a 5 ans - est aussi la traduction d'une défaillance des politiques de prévention en la matière.
En ce qui concerne l'amélioration de la qualité, la démarche de Haute Autorité de Santé à travers la certification constitue une démarche excellente qu'il faut encourager. Tous les établissements de santé sont extrêmement sensibilisés et j'ai le sentiment que cette démarche a fait énormément progresser la qualité au sein de l'ensemble de nos services hospitaliers.
Madame Lassarade, les dernières négociations conventionnelles de 2017 ont abouti à une revalorisation des actes de médecine libérale, avec une dépense de deux milliards d'euros sur ce sujet. De même la négociation conventionnelle interprofessionnelle sur les CPTS comportait un volet financier d'accompagnement qui n'est pas négligeable, qui a été négocié par l'Assurance maladie et qui va dans le sens des préoccupations que vous avez exprimées.
Madame Berthet, nous n'avons pas traité le sujet des ARS de manière spécifique dans ce rapport, mais on les évoque à travers les différents sujets que nous abordons, y compris le sujet des transports. Faut-il accroître la coordination ou bien au contraire laisser davantage de marge d'action pour s'ajuster à la réalité des territoires ?
J'incline plutôt pour la seconde hypothèse, mais notre pays est traditionnellement traversé par une tension entre ceux qui prônent des règles nationales qui s'appliquent uniformément partout et ceux qui plaident pour une certaine diversité afin de mieux s'adapter aux besoins du terrain. Nous travaillons sur les ARS. Nous en avons contrôlé plusieurs, à la fois à travers des contrôles organiques classiques, mais aussi pour évaluer la manière dont elles remplissent leur mission. Nous pourrons vous communiquer nos rapports si vous le souhaitez.
Enfin, nous avons noté l'importance des arrêts de travail dans le secteur de la santé. Nous l'avions également souligné l'année dernière dans nos travaux sur les maladies professionnelles et les accidents du travail. Je ne peux que vous renvoyer aux travaux de la commission Libault sur le grand âge et l'autonomie. Les besoins pour assurer la prise en charge de nos aînés sont considérables. Il faut mieux reconnaître la qualification professionnelle des personnels concernés et garantir le déroulement des carrières dans ces secteurs difficiles.
M. Alain Milon , président . - Je vous remercie.
Mme
Agnès Buzyn,
ministre des solidarités et de la
santé,
et M. Olivier Dussopt, secrétaire
d'État
auprès du ministre de l'action et des comptes
publics
Réunie le mardi 15 octobre 2019, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de Mme Agnès Buzyn, ministre des solidarités et de la santé et M. Olivier Dussopt, secrétaire d'État auprès du ministre de l'action et des comptes publics.
M. Alain Milon , président . - Je suis heureux d'accueillir Mme Agnès Buzyn, ministre des solidarités et de la santé, et M. Olivier Dussopt, secrétaire d'État auprès du ministre de l'action et des comptes publics, pour la présentation devant notre commission du projet de loi de financement de la sécurité sociale (PLFSS) pour 2020, présenté la semaine dernière en conseil des ministres. Cette audition fait l'objet d'une captation vidéo en vue de sa retransmission en direct et en différé sur le site du Sénat. Nous examinerons le PLFSS en commission le 6 novembre prochain et en séance publique à partir du mardi 12 novembre.
Ce troisième PLFSS de la législature entend résoudre une équation impossible : donner plus de pouvoir d'achat aux Français, en baissant les recettes de la sécurité sociale, sans réduire le niveau des dépenses, tout recherchant l'équilibre des comptes publics. Le résultat de cette équation est connu : plus de 5 milliards d'euros de déficit, pour une part imputable à l'absence de compensation à la sécurité sociale des mesures de pouvoir d'achat. Nous aurons l'occasion de revenir sur ce vice de construction, qui, à mes yeux, présente trois défauts majeurs : il masque l'existence d'un autre déficit, bien réel celui-là, qui pourrait s'aggraver compte tenu de la fragilité des hypothèses de recettes ; il n'est pas transparent, les déficits étant logés dans telle ou telle sphère des finances publiques, au gré des convenances ; enfin, il affecte la confiance dans la pérennité du système, qui sera pourtant décisive en particulier pour la réforme des retraites à venir. Lorsque la confiance n'est plus là, c'est le repli qui menace, la défense des particularismes et des intérêts catégoriels.
Mme Agnès Buzyn, ministre des solidarités et de la santé . - Je suis très heureuse de vous présenter, aux côtés d'Olivier Dussopt, les grands axes et l'esprit général de ce PLFSS pour 2020.
La hausse du déficit de la sécurité sociale a déjà fait couler beaucoup d'encre. Elle est, au premier chef, imputable à la baisse des recettes, en raison d'hypothèses macro-économiques moins favorables que prévu. Elle est également le fruit des baisses de prélèvements obligatoires voulues par le Président de la République et qui répondent à une attente forte et légitime des Français.
Nous vous présentons aujourd'hui un PLFSS de responsabilité.
Il répond tout d'abord à l'ambition du Gouvernement de mieux couvrir les risques d'aujourd'hui. Ces nouveaux risques, technologiques, industriels ou phytosanitaires exigent de nouvelles protections : la sécurité sociale doit continuer à protéger les Français de la peur du lendemain. À ce titre, nous créons un fonds d'indemnisation pour les victimes de produits phytosanitaires, une mesure dont le groupe socialiste et républicain du Sénat est à l'origine. Au titre des risques liés aux évolutions démographiques, ce PLFSS entame la réforme du grand âge et de la perte d'autonomie, avant une loi fondatrice. En 2050, près de cinq millions de Français auront plus de 85 ans et le nombre d'aînés en perte d'autonomie aura presque doublé. Ce PLFSS pose la première pierre de notre réforme : le congé de proche aidant permettra d'indemniser, pour une durée de trois mois, toutes celles et tous ceux qui doivent aider un proche malade ou en perte d'autonomie. Je sais le groupe Union centriste du Sénat particulièrement sensible à cette question et je tiens à saluer le travail conduit par votre commission sur ce sujet. Un État social moderne doit être capable d'intégrer des parcours de vie et des trajectoires individuelles moins linéaires que par le passé.
Une protection sociale du XXI e siècle, c'est aussi une approche préventive étendue à l'ensemble des risques, au-delà de la seule prévention en santé. Prévenir les risques sociaux, c'est agir en amont des difficultés. C'est pourquoi, avec Christelle Dubos, et conformément aux engagements pris lors du Grand débat par le Président de la République, une garantie de versement des pensions alimentaires sera mise en place pour en finir avec le scandale des pensions non versées. Car une pension non versée, c'est un caddie que l'on ne peut pas remplir, des loisirs auxquels on doit renoncer, un pas de plus vers la pauvreté. En liaison avec Adrien Taquet, le bilan de santé des enfants entrant à l'aide sociale à l'enfance sera systématisé pour pouvoir, le cas échéant, les orienter dans un parcours de soin.
Notre système doit aussi être modernisé et sa complexité ne plus être subie par nos concitoyens. Les ruptures de droits sont un véritable fléau. Dans le cadre de l'emploi à domicile, les crédits d'impôt et les aides sociales seront désormais versés en temps réel, afin que l'employeur ne fasse plus d'avance de trésorerie. L'obligation de produire un certificat médical de non-contre-indication à la pratique sportive deviendra moins contraignante pour les mineurs. L'articulation entre les aides sociales sera améliorée ainsi que le passage d'un aide à l'autre ; par exemple, la bascule du revenu de solidarité active (RSA) ou de l'allocation aux adultes handicapés (AAH) vers les droits à la retraite sera automatisée. Les parcours de soins en sortie de cancers, adaptés à chacun, seront pris en charge par l'assurance maladie. Enfin, les femmes enceintes résidant loin d'une maternité bénéficieront de nouveaux droits en matière de transport et d'hébergement.
La question des inégalités territoriales, qui a très largement inspiré la loi relative à l'organisation et à la transformation du système de santé, est également traitée dans ce PLFSS. Notre ambition est d'aller vers les populations fragiles et de ne laisser personne de côté. La réforme du financement de la psychiatrie, qui permet de mieux répartir les ressources en fonction des besoins évalués au niveau du territoire, va dans ce sens. C'est aussi le cas de la poursuite des mesures visant à lutter contre les déserts médicaux, avec les contrats d'installation et les exonérations de cotisations ; je tiens ainsi l'engagement que j'avais pris devant vous lors des débats sur le projet de loi relatif à l'organisation et à la transformation du système de santé. C'est le cas enfin du financement et du déploiement des hôpitaux de proximité.
Le PLFSS n'est pas un simple acte de responsabilité budgétaire. En faire une lecture strictement comptable, c'est passer à côté de sa véritable nature : il est avant tout un instrument politique au service d'une protection sociale que nous sommes en train de repenser dans son ensemble, dans sa méthode comme dans ses finalités, pour la rendre plus universelle, plus juste, plus efficace.
M. Olivier Dussopt, secrétaire d'État auprès du ministre de l'action et des comptes publics . - Quelques mots à mon tour pour vous dire dans quel contexte budgétaire s'inscrit ce PLFSS, comment il s'articule avec la politique du Gouvernement en matière de soutien au pouvoir d'achat et enfin quelles réformes de simplification il prévoit tant au bénéfice des usagers que pour une meilleure efficacité de l'administration. Ce PLFSS poursuit la maîtrise des comptes sociaux, tout en apportant des réponses à l'urgence économique et sociale exprimée par nos concitoyens.
Quelques chiffres tout d'abord, qui sont la preuve que le Gouvernement a su prendre ses responsabilités et répondre à la colère et aux attentes fortes exprimées par les Français à la fin de l'année dernière et à l'occasion du Grand débat. Le solde de la sécurité sociale présenté dans ce PLFSS est négatif à hauteur de 5,1 milliards d'euros ; il s'agit d'un résultat plus dégradé que prévu, qui s'explique par des hypothèses macro-économiques moins favorables, mais aussi par les mesures en faveur du pouvoir d'achat des Français décidées par le Gouvernement. La branche vieillesse redevient également déficitaire, en raison, d'une part, des mêmes hypothèses macro-économiques moins favorables et, d'autre part, de la hausse des dépenses - revalorisation différenciée des prestations en 2020 et nombre important de départs à la retraite. Nous poursuivons une politique budgétaire sérieuse et efficace depuis deux ans pour soutenir la croissance et l'emploi : des dépenses publiques à hauteur de 40 milliards d'euros ont été évitées depuis 2017 ; le déficit public baisse de 20 milliards d'euros entre 2019 et 2020 pour atteindre son niveau le plus bas depuis 2001 ; les prélèvements obligatoires ont diminué de 30 milliards sur l'ensemble du quinquennat, dont 27 milliards d'euros en faveur des ménages ; et nous avons stabilisé notre endettement, une première depuis dix ans. La sécurité sociale est aussi concernée par cette gestion budgétaire rigoureuse, et ce PLFSS en témoigne ; les dépenses de santé sont maîtrisées : l'objectif national des dépenses d'assurance maladie (Ondam), respecté en 2019 pour la dixième année consécutive, sera fixé à + 2,3 % en 2020, un taux légèrement inférieur à celui de l'an dernier, mais qui demeure nettement supérieur à la moyenne observée ces dix dernières années ; les efforts seront demandés à tous, notamment aux entreprises au travers d'un meilleur encadrement de la déduction forfaitaire spécifique qui permettra de financer des mesures nouvelles en faveur du pouvoir d'achat.
Cette maîtrise de nos comptes sociaux nous permet de viser un retour à l'équilibre de la sécurité sociale d'ici à 2023. Par ailleurs, la dette sociale sera apurée comme prévu d'ici à 2024 ; en 2019, deux tiers de la dette sociale sont déjà apurés, soit 171 milliards d'euros sur un total de 260 milliards.
Le PLFSS met en oeuvre la politique du Gouvernement visant à redonner du pouvoir d'achat aux Français, tout en valorisant le travail et en encourageant les initiatives. Nous avons su entendre les attentes des Français en matière de justice sociale et de protection des plus fragiles : les pensions de retraite inférieures à 2 000 euros par mois seront ainsi ré-indexées sur l'inflation au profit de 12 millions de retraités, soit 77 % d'entre eux ; la prime exceptionnelle entièrement désocialisée et défiscalisée, qui a permis de distribuer 2,2 milliards d'euros de pouvoir d'achat à 5 millions de salariés en 2019 pour un gain moyen de 400 euros, sera reconduite en 2020, à la condition toutefois qu'un accord d'intéressement soit conclu dans l'entreprise ; ainsi que nous l'avions annoncé lors de l'examen de la loi de transformation de la fonction publique, la prime de départ des fonctionnaires sera également défiscalisée et désocialisée en cas de rupture conventionnelle, afin d'encourager la mobilité et les parcours professionnels.
Enfin, ce PLFSS nous permet de poursuivre le mouvement de simplification de la vie des Français et de modernisation de l'action publique : l'unification du recouvrement social par l'Urssaf sera menée à son terme, afin, notamment, que les entreprises n'aient plus qu'un seul interlocuteur ; d'ici à 2021, les déclarations fiscales et sociales des travailleurs indépendants seront fusionnées ; l'accès au droit et aux aides financières sera facilité grâce à l'expérimentation, dans les départements de Paris et du Nord avant une éventuelle généralisation, de la contemporanéisation du crédit d'impôt et des aides financières pour les personnes dépendantes ou en situation de handicap.
Nous vous présentons donc un PLFSS sincère, qui tient compte des engagements pris par le Président de la République en matière de pouvoir d'achat des Français et qui modernise l'action publique.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Vos propositions en matière de nouvelles protections rencontrent un large assentiment. Nous aurons néanmoins quelques demandes de précision. Notre collègue Jocelyne Guidez reviendra certainement sur le congé pour les aidants, dans le droit fil de la loi visant à favoriser la reconnaissance des proches aidants récemment adoptée, dont elle est à l'origine et que vous avez soutenue. Je vous en remercie.
Ce PLFSS rompt délibérément, même si vous prétendez le contraire, avec l'objectif d'un retour à l'équilibre, puis à l'excédent, des comptes de la sécurité sociale. Les déficits de plus de cinq milliards d'euros affichés pour 2019 et 2020 posent crument la question de l'extinction de la dette sociale à l'échéance prévue de 2024. La dette qui sera apurée est celle de la Caisse d'amortissement de la dette sociale (Cades), mais quid de la dette globale de la sécurité sociale ? Que restera-t-il à l'Agence centrale des organismes de sécurité sociale (Acoss) ? Le président de la Cour des comptes évoque une dette de l'ordre de 47 milliards d'euros à un horizon très proche. Curieux paradoxe quand on se souvient que la sécurité sociale avait transféré 50 milliards d'euros à la Cades en 1996 ! En trente ans, nous voilà revenus au point de départ...
Ce déficit montre aussi les limites des nouvelles relations financières que le Gouvernement entend établir entre l'État et la sécurité sociale. La doctrine du « chacun chez soi », déjà contestable en période de vaches grasses, devient insupportable avec le retour des déficits. En effet, son application au travers de la non-compensation des mesures d'urgence économiques et sociales n'améliore en rien les comptes publics et plombe ceux de la sécurité sociale. Le Gouvernement persiste-t-il à vouloir faire financer par la sécurité sociale des mesures de pouvoir d'achat, que nous ne contestons pas, mais qui n'ont rien à voir avec son objet, rendant ainsi encore plus difficile le remboursement de sa dette ?
Le PLFSS propose par ailleurs de prolonger en 2020 la prime exceptionnelle instaurée par la loi portant mesures d'urgence économiques et sociales (MUES) et exonérée de toute cotisation ou contribution sociale. Or, plus on prolonge ce type de dispositif, plus on en devient prisonnier. S'agit-il de sa dernière année d'application ou cette prime a-t-elle vocation à être pérennisée ? Il existe en effet un fort risque de substitution entre la prime et le salaire.
Le PLFSS propose également d'adapter le calcul des allégements généraux au futur bonus-malus de l'assurance chômage. Or l'assurance chômage n'est, jusqu'à présent, pas incluse dans le périmètre des lois de financement de la sécurité sociale. De plus, le dispositif innove en créant, dans certaines circonstances, des contributions négatives pour les employeurs, reportables sur d'autres salariés, voire d'autres cotisations. Les employeurs seraient alors, en quelque sorte, payés pour assurer leurs employés. Pouvez-vous nous apporter des explications, car ce dispositif nous semble peu compatible avec le concept même de l'assurance sociale ?
M. Olivier Dussopt, secrétaire d'État . - Le retour à l'équilibre en 2023 est un objectif que nous voulons atteindre en tenant compte de la loi organique sur la Cades, du contexte macro-économique et des mesures de pouvoir d'achat que nous avons décidées. D'ici à 2023, nous construirons les prochains PLFSS pour revenir à cet équilibre.
Quand j'évoquais l'apurement de la dette, il s'agissait bien de celle de la Cades. La dette de la sécurité sociale gérée par l'Acoss s'établit aujourd'hui à environ 23 milliards d'euros et pourrait passer, selon nos estimations qui diffèrent des chiffres alarmistes que vous avez avancés, à 40 milliards d'euros en 2022. Compte tenu des conditions de financement de l'Acoss et de la faiblesse actuelle des taux d'intérêt, il n'y a pas de problème d'apurement de cette dette à court terme, et nous n'anticipons pas de remontée des taux, même à moyen terme.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Pas pour un tel montant de dette !
M. Olivier Dussopt, secrétaire d'État . - Cela reste totalement gérable.
Le Sénat et le Gouvernement sont en désaccord sur le principe de la compensation des mesures de pouvoir d'achat. Le Gouvernement a choisi d'inscrire dans les PLFSS de 2019 et 2020 le coût de certaines mesures d'urgence économiques et sociales. Il s'agit d'un montant certes conséquent, mais sans commune mesure avec le coût pris en charge par l'État, qui assume 14 des 17 milliards d'euros concernés.
Il nous a paru logique, eu égard à la nature des dépenses et à la situation comptable respective de l'État et de la sécurité sociale, de procéder à une telle répartition. S'agissant de l'atteinte de nos objectifs européens, la distinction entre État et sécurité sociale n'a pas lieu d'être.
Je ne suis pas en mesure de vous répondre sur une éventuelle pérennisation de la prime exceptionnelle. Celle-ci a rencontré un véritable succès en 2019 et il est souhaitable que les Français en bénéficient encore en 2020. Elle n'est pas préjudiciable à la sécurité sociale car nous n'avons constaté aucun transfert entre masse salariale et prime.
Le bonus-malus issu de la réforme de l'assurance chômage est un outil incitatif très fort contre le recours aux contrats courts qui permet une répartition du coût des allégements généraux.
M. Jean-Noël Cardoux , président de la mission d'évaluation et de contrôle de la sécurité sociale . - Votre optimisme me laisse perplexe. Je me souviens de l'audition, en juillet dernier, du ministre Gérald Darmanin, qui nous affirmait que la compensation des 2,5 milliards d'euros de mesures accordées à la suite du mouvement des « gilets jaunes » ne poserait aucun problème et que le stock de dettes de l'Acoss, alors évalué à 17 milliards d'euros, serait absorbé par la croissance et l'évolution de la masse salariale. Or la conjoncture a été moins florissante que prévu et se sont donc ajoutés 2,5 milliards d'euros de déficit conjoncturel aux 2,5 milliards d'euros de mesures d'urgence économiques et sociales. Et ce sera la même chose les années suivantes. Le montant cumulé des déficits de l'Acoss s'établirait en 2022 à 47 milliards d'euros selon le président de la Cour des comptes. Cela me semble un chiffrage fiable et a minima, car les taux d'intérêt pourraient remonter ; je ne partage pas votre optimisme à leur sujet : la bulle grossit sur les marchés financiers internationaux et le maintien de taux exceptionnellement bas n'est absolument pas garanti.
Si la dette de la Cades n'est pas apurée en 2024, ne faudrait-t-il adopter une nouvelle loi organique pour repousser cette échéance ? Le rapporteur général du PLFSS à l'Assemblée nationale a évoqué l'idée d'une prorogation de la CRDS pour permettre le financement de la dépendance. Tout cela me laisse perplexe.
Une autre approche consistant à prendre, enfin, des mesures structurelles n'est-elle pas possible ? Je pense en particulier aux arrêts maladie, à l'aide médicale d'État et à l'âge de départ en retraite.
Par ailleurs, comment, dans un tel contexte, envisagez-vous de financer la dépendance ?
M. Olivier Dussopt, secrétaire d'État . - Pour notre part, nous estimons la dette de l'Acoss non pas à 47 milliards d'euros, mais à 40 milliards.
Monsieur Cardoux, vous pouvez être doublement rassuré.
D'une part, non seulement nous maintenons l'objectif d'apurement de la dette de la Cades, mais les conditions de cet apurement nous permettent d'en envisager le terme avec un an d'avance par rapport à l'échéance prévue, ce qui serait de nature à dégager un certain nombre de ressources pour financer la dette restant au sein de l'Acoss, d'autant que la Cades pourrait finir sur un résultat positif.
D'autre part, la gestion de la dette de l'Acoss nous paraît tout à fait soutenable. Nous considérons qu'il n'y a pas de probabilité de remontée des taux d'intérêt dans les douze prochains mois. Reste que cela ne suffira pas nécessairement pour atteindre l'ensemble des objectifs. Nous aurons donc à nous assurer que les différents PLFSS soumis au Parlement d'ici à 2024 comportent suffisamment de mesures de maîtrise ou d'économie concourant au rétablissement des comptes.
S'agissant de la dépendance, notre objectif est de trouver un financement sans augmentation d'impôt, puisque nous entendons réduire le poids des prélèvements obligatoires. Nous souhaitons éviter une modification de la loi organique qui encadre le fonctionnement de la Cades. Cela nécessite de trouver des marges budgétaires ailleurs.
M. Jean-Noël Cardoux . - Vous n'êtes donc pas d'accord avec le rapporteur général de l'Assemblée nationale...
M. Olivier Dussopt, secrétaire d'État . - Il peut y avoir des débats, y compris avec les rapporteurs de l'Assemblée nationale.
M. Alain Milon , président. - Nous passons aux questions de nos rapporteurs.
Mme Deroche, rapporteure pour l'assurance maladie, vous prie d'excuser son absence ; elle m'a confié trois questions.
Le récent rapport de la Mecss sur l'Ondam a mis en lumière les attentes fortes des acteurs du système de soins d'une meilleure visibilité en matière de financement : comment entendez-vous mettre en pratique la préconisation de Jean-Marc Aubert et la demande des fédérations hospitalières d'aller vers une construction pluriannuelle des tarifs hospitaliers ? Quels seront la méthodologie et le calendrier de remise à plat de ces tarifs ?
Par ailleurs, les acteurs de soins psychiatriques, s'ils sont satisfaits de la sortie du financement par dotation annuelle, demeurent circonspects à propos de la répartition infrarégionale de la nouvelle dotation populationnelle. Quelles mesures envisagez-vous pour assurer une couverture territoriale homogène dans ce domaine ?
S'agissant enfin du secteur du médicament, touché, comme les années précédentes, par des mesures de régulation des prix, ce PLFSS vous paraît-il compatible avec les engagements pris en juillet 2018 lors du huitième Conseil stratégique des industries de santé (CSIS), notamment pour assurer une croissance de 0,5 % du secteur et de 3 % pour les médicaments innovants ?
M. Bernard Bonne , rapporteur pour le secteur médico-social. - J'insiste sur nos inquiétudes au sujet du remboursement de la dette sociale. Le président de la Cour des comptes nous a communiqué tout récemment des chiffres dont nous n'avons pas de raison de douter : il en ressort que, en 2024, si la Cades a remboursé sa dette, celle restant à l'Acoss sera assez importante.
Le rapporteur général de l'Assemblée nationale propose de prolonger la Cades pour financer la dépendance. On annonce une loi sur le grand âge, mais nous ne voyons rien se préciser. En outre, depuis avril, nous n'avons plus de nouvelles du rapport Libault... Sachant qu'il faut environ 10 milliards d'euros, comment pourrait-on s'en sortir uniquement, comme le prévoit M. le secrétaire d'État, en faisant des économies à droite et à gauche ? Les solutions transitoires ne résoudront en rien les problèmes. La loi sur le grand âge est essentielle : nous ne pouvons plus attendre !
En ce qui concerne l'aide à domicile, les 50 millions d'euros prévus par le PLFSS pour l'ensemble des départements ne permettront en aucun cas de répondre aux difficultés des intervenants à domicile. Des associations sont en très grande difficulté et les plans d'aide ne sont pas respectés, ou pas en totalité. Ce sont 250 millions d'euros, au bas mot, qui manquent pour répondre à cette demande urgente.
M. Gérard Dériot , rapporteur pour les accidents du travail et maladies professionnelles (AT-MP). - Vous n'échapperez pas à mon marronnier : le transfert de la branche AT-MP à l'assurance maladie au titre de la sous-déclaration des maladies professionnelles. Je ne comprends toujours pas pourquoi on n'arrive pas à faire un calcul un peu précis de la somme en jeu. Une commission fixe une fourchette - de 815 millions à 1,53 milliard d'euros -, après quoi on arrête le montant de 1 milliard d'euros, au doigt mouillé. Et c'est chaque année la même chose ! Nous ne sommes ni entendus ni même écoutés. On voit de plus en plus qu'il s'agit tout simplement d'améliorer le résultat global de l'assurance maladie...
Nous nous félicitions de l'institution d'un fonds d'indemnisation des victimes des pesticides, mais regrettons que son périmètre ne couvre pas, au-delà des travailleurs agricoles et de leurs ayants droit, les victimes collatérales. L'usage de pesticides, le plus souvent par pulvérisation, contamine l'environnement, exposant tous les habitants à des risques de maladies collatérales. Pourquoi ne pas avoir retenu les victimes environnementales, comme on l'a fait pour le Fonds d'indemnisation des victimes de l'amiante ? N'oublions pas qu'il y a une responsabilité de l'État dans l'autorisation de ces produits !
Je poursuis, monsieur le président, mais au nom de notre collègue René-Paul Savary, rapporteur pour l'assurance vieillesse, empêché d'être parmi nous ce soir. Comment expliquer la dégradation spectaculaire de la perspective financière de la branche vieillesse ? La non-compensation de certaines exonérations ne peut, à elle seule, justifier ce dérapage, même si elle renforce optiquement les problèmes de financement. Quelles conclusions en tirez-vous ?
Mme Jocelyne Guidez . - Je m'exprime au nom de notre collègue Élisabeth Doineau , rapporteure pour la branche famille.
Le retour de la branche famille aux excédents est une bonne nouvelle pour les comptes de la sécurité sociale, mais les familles seront, cette année encore, pénalisées par la sous-revalorisation des prestations, à 0,3 %, qui entraîne une perte de pouvoir d'achat. Vous entendez reconduire cette mesure à laquelle le Sénat s'est déjà opposé l'année dernière. Or le quasi-gel des prestations pénalise notamment les familles monoparentales, que vous comptez par ailleurs soutenir en renforçant les garanties de versement des pensions alimentaires. Pour un parent isolé de deux enfants gagnant entre 1 et 2 Smic, la sous-revalorisation équivaut à 140 euros perdus en 2019. Alors que les comptes de la branche permettraient de soutenir davantage les familles, pourquoi poursuivre la sous-revalorisation ? Allez-vous continuer jusqu'à la fin du quinquennat ?
Par ailleurs, l'article 7 du projet de loi de finances pour 2020 prévoit de mettre un terme, au 31 décembre 2021, au crédit d'impôt famille pour les employeurs finançant des places de crèche. Il s'agit d'un mauvais signal envoyé aux professionnels de la petite enfance et aux familles, alors que le développement des modes de garde n'est pas à la hauteur des besoins. Pourquoi ce choix, et le Gouvernement est-il prêt à revenir sur celui-ci ?
Mme Agnès Buzyn, ministre . - Mme Deroche m'interroge sur le secteur du médicament et le respect des engagements pris dans le cadre du CSIS 2018 en matière de régulation des prix.
La LFSS pour 2019 a permis un accès plus rapide aux traitements innovants par l'élargissement de l'autorisation temporaire d'utilisation (ATU). Les engagements pris ont été tenus.
Le système de régulation du marché des médicaments a été rendu plus simple et plus prévisible grâce au montant « M », désormais régulé sur l'ensemble de la dépense, conformément au souhait des industriels.
Le PLFSS pour 2020 intègre évidemment des mesures d'économie, mais les produits de santé sont le seul secteur où les économies baissent : 920 millions d'euros l'année prochaine, contre 980 millions d'euros cette année. C'est un signe fort à l'égard du secteur. Ce montant d'économies permet de tenir l'engagement d'une croissance du chiffre d'affaires net supérieure à 0,5 %. Cette année, le montrant « M » a permis une progression du chiffre d'affaires net de 1 % par rapport à 2018. Tous les engagements pris lors du CSIS sont ainsi tenus.
En ce qui concerne la psychiatrie, nous avons réalisé cette année un effort budgétaire sans précédent, à hauteur de 100 millions d'euros. Il sera reconduit en 2020, comme je m'y étais engagée. Cet effort historique doit aider le secteur à sortir du sous-investissement chronique. La répartition territoriale sur laquelle Mme Deroche m'interroge sera assurée par les agences régionales de santé, qui connaissent les besoins et les indicateurs de santé des territoires. Aujourd'hui, nous le savons, la répartition de la dotation globale annuellement renouvelée est totalement déconnectée des réalités.
S'agissant de la lisibilité pluriannuelle sur l'Ondam, j'ai pris un engagement à l'égard des fédérations hospitalières, qui en ont besoin pour construire leur stratégie. Nous sommes en train de discuter du vecteur le plus adapté ; il pourrait s'agir d'un amendement au PLFSS, mais ce n'est pas la seule option. Quoi qu'il en soit, l'engagement sera tenu.
Monsieur Bonne, je rappelle qu'il y a des marges sur la Cades pour financer la dépendance ; la CSG Cades sera libre en 2024. En attendant, nous mobilisons dès cette année 500 millions d'euros pour la dépendance. Cet engagement sera complété par des mesures spécifiques dans le cadre du projet de loi sur la dépendance. Les choix en matière de modes de financement sont en cours de réflexion au sein du ministère.
Il est vrai que les acteurs de l'aide à domicile sont en grande difficulté dans les territoires. Les 50 millions d'euros prévus pour cette année n'ont malheureusement pas été intégralement utilisés par les départements. Cet effort est reconduit au même niveau pour 2020, mais je voudrais que les acteurs de terrain utilisent la dotation le plus rapidement possible. Tous les départements n'ont pas lancé d'appels à projets.
Nous devons, via la Caisse nationale de solidarité pour l'autonomie (CNSA) et les agences régionales de santé, les mobiliser davantage pour qu'ils exécutent le budget qui leur est alloué.
M. Gérard Dériot . - Les délais de mise en oeuvre n'étaient pas suffisants. C'est pourquoi tout l'argent n'a pas été utilisé.
Mme Agnès Buzyn, ministre . - Le projet de loi sur le grand âge sera très ambitieux en matière d'aide à domicile. Le maintien à domicile est plébiscité par nos concitoyens et nous allons l'accompagner.
Monsieur Dériot, le montant du transfert vers l'assurance maladie de l'excédent de la branche AT-MP a été fixé sur la base des travaux d'une commission présidée par un magistrat de la Cour des comptes et composée d'experts, notamment de médecins du travail. L'État l'a fixé dans la fourchette, mais en dessous de la médiane. Ce montant est maintenu à 1 milliard d'euros depuis plus de trois ans, mais il y aura peut-être des évolutions l'année prochaine.
La création d'un fonds d'indemnisation des victimes de produits phytosanitaires est une avancée majeure. Nous devons progresser dans l'indemnisation des victimes de pesticides, mais de manière responsable, en nous appuyant sur des données scientifiques.
M. Gérard Dériot . - J'en suis tout à fait d'accord.
Mme Agnès Buzyn, ministre . - Aujourd'hui, nous approchons à peu près les pathologies des agriculteurs et de leurs ayants droit exposés, mais nous avons beaucoup moins de connaissances sur les pathologies issues de l'exposition à moindre dose dans la population générale. Faute de connaître les pathologies induites, il est pour l'instant très difficile d'élargir le champ des bénéficiaires. L'expertise collective que nous avons demandée à l'Institut national de la santé et de la recherche médicale (Inserm) montre une présomption forte entre exposition et pathologie uniquement pour les victimes professionnelles, à ce stade. C'est aussi ce qu'a fait apparaître le rapport de l'Inspection générale des affaires sociales (Igas) et de l'Inspection générale des finances (IGF) sur les produits phytosanitaires. Pour l'heure, nous traitons des expositions professionnelles, en incluant les retraités, de même que les conjoints et les enfants.
M. Savary s'inquiète de la dégradation de la branche vieillesse. Nous venons de saisir le Conseil d'orientation des retraites (COR) sur la trajectoire budgétaire de cette branche. Nous avons pris l'engagement d'être à l'équilibre lorsque la refondation du système de retraite entrera en vigueur, en 2025. Les conditions du retour à l'équilibre seront traitées par le haut-commissaire aux retraites dans son futur projet de loi.
S'agissant enfin des questions de Mme Doineau sur la branche famille, je rappelle que les financements de la sécurité sociale sont fongibles d'une branche à l'autre ; le déficit s'envisage dans sa globalité. La LFSS pour 2018, la première que j'ai fait voter, prévoyait un effort considérable en faveur des familles monoparentales ; je pense notamment à l'augmentation de 30 % du complément de libre choix du mode de garde et de l'allocation de soutien familial. Nous avons également mis en place une absence d'avance pour les frais de garde versés aux assistantes maternelles.
Cette année, nous mettons l'accent sur l'Agence de recouvrement des impayés de pensions alimentaires (Aripa), car le non-recouvrement des pensions est l'une des causes principales de la paupérisation des familles monoparentales. Tout cela s'inscrit dans une politique assumée d'aide à ces familles.
M. Olivier Dussopt, secrétaire d'État . - La somme de 140 euros liée à une revalorisation des prestations familiales inférieure à ce que Mme Doineau souhaite doit être mise en regard de l'avantage obtenu par les mêmes ménages du fait de la revalorisation extrêmement importante de la prime d'activité ; au niveau de revenu que vous avez évoqué, madame Guidez, le bilan des deux mesures est très nettement favorable aux ménages.
Monsieur Bonne, je répète que, en 2024, la Cades aura apuré la totalité de la dette sociale accumulée depuis 1996, soit 260 milliards d'euros. Les 18 milliards d'euros annuels de CGS et de CRDS qui lui sont affectés ne peuvent être utilisés à une autre fin, sauf à modifier la loi organique. Des propositions sont avancées, en particulier par des parlementaires de la majorité. Cela devra faire l'objet d'un débat, à l'aune notamment de l'acceptabilité de l'impôt.
M. Bernard Bonne . - En clair, y aura-t-il un impôt supplémentaire ?
M. Olivier Dussopt, secrétaire d'État . - Le ministère de l'action et des comptes publics privilégie la recherche de financements alternatifs par la réalisation d'économies plutôt que par la prorogation d'un impôt.
Nous savons nous inscrire dans un temps long. Dans l'immédiat, Mme la ministre de la santé et des solidarités mobilise les moyens nécessaires pour faire face aux premières dépenses.
Mme Doineau a posé une question sur le crédit d'impôt famille. La loi de programmation pluriannuelle des finances publiques fixe un principe de saine gestion : le bornage des niches fiscales dans le temps. Borner ne signifie pas supprimer, mais garantir l'évaluation de ces dispositifs, dont certains, anciens, n'ont plus forcément d'utilité avérée du point de vue de l'intérêt général. La commission des finances de l'Assemblée nationale a adopté un amendement repoussant le bornage de 2021 à 2023, pour que l'évaluation se fasse sur une période plus longue. Le ministère de l'action et des comptes publics est en cours de discussion avec les parlementaires de la majorité à l'initiative de cette mesure pour trouver un compromis. J'insiste encore : borner est non pas supprimer, mais permettre l'évaluation à intervalles réguliers de l'efficacité des niches fiscales.
M. Yves Daudigny . - Un certain nombre d'aspects de ce PLFSS peuvent être salués : à ceux que vous avez soulignés j'ajoute la lutte contre les pénuries de médicaments - les mesures en la matière s'inspirent en partie d'un rapport sénatorial -, la contraception pour les mineurs et les mesures d'accompagnement post-cancer.
Toutefois, nous sommes en opposition totale avec le Gouvernement sur trois points.
D'abord, il y a l'affichage du déficit de la sécurité sociale. Vous remettez en cause un principe, à nos yeux, majeur, qui a assuré et devrait continuer d'assurer la pérennité de notre système : la compensation par l'État de tous les allégements de cotisations sociales. Madame la ministre, le PLFSS, avez-vous dit, est un choix politique. Votre choix rompt avec l'autonomie de la sécurité sociale et met en danger notre modèle fondé sur la solidarité.
Ensuite, l'Ondam hospitalier fixé à 2,1 % et les efforts d'économie demandés aux établissements à hauteur de 800 millions d'euros marquent votre refus de donner à l'hôpital public les moyens d'assurer correctement ses missions. Pourtant, de la plupart des établissements les mêmes signes nous parviennent : épuisement du personnel, perte de sens et, désormais, insécurité des soins, des infirmiers n'ayant plus les moyens d'accomplir leurs tâches dans le temps imparti - sans oublier les grèves aux urgences.
Enfin, vous prévoyez la revalorisation en 2020 comme en 2019 de toutes les prestations sociales, à hauteur de 0,3 %, à l'exclusion - et c'est à saluer - des retraites dont la valeur brute est inférieure à 2 000 euros, mais aussi de l'allocation de solidarité, des prestations sur l'invalidité et des minima sociaux. Ce taux inférieur à l'inflation entraînera une perte de pouvoir d'achat pour nombre de retraités et pour des familles peu aisées.
L'article 26 envisage la réforme du ticket modérateur. Je pensais que les frais d'hospitalisation étaient les mieux remboursés, car les mieux couverts par l'assurance sociale. Une étude indique au contraire des restes à charge élevés à l'hôpital pour les personnes les plus âgées et les plus précaires. Vous ne faites que régulariser un système jusque-là provisoire sans le remettre en cause. Comment justifiez-vous ce reste à charge à l'hôpital ?
L'article 42 fait intervenir la notion de pertinence sur les actes dans le contrat d'amélioration de la qualité et de l'efficience des soins (Caqes). Pouvez-vous nous en préciser le contenu ?
En ce qui concerne les médicaments bio-similaires, nous sommes passés d'une décision législative de substitution qui n'a jamais été traduite en décret à une mesure d'interchangeabilité. Les bio-similaires sont sources d'économies pour l'assurance maladie. Comment envisagez-vous d'assurer leur développement et leur promotion ?
Enfin, si le rebasage de la clause de sauvegarde entre en application en 2020, alors qu'il n'existait pas en 2019, le chiffre d'affaires des laboratoires qui fournissent les médicaments ne manquera pas d'augmenter facticement.
Mme Michelle Meunier . - Madame la ministre, vous avez mentionné le bilan de santé des enfants entrant dans le dispositif de protection de l'enfance comme l'une des mesures saillantes de ce PLFSS. Ce bilan figurait déjà dans la loi de 2016, mais vous avez le mérite de le rendre systématique et obligatoire pour détecter les besoins somatiques ou psychiques de ces enfants et engager leur suivi médical. De quels moyens et de quelle formation les professionnels de santé disposeront-ils pour effectuer ce bilan ? Reviendra-t-il aux médecins généralistes de ville de détecter ou de repérer les signaux indiquant des besoins spécifiques ? Ces bilans assimilés à des soins seront-ils remboursés par la sécurité sociale ? Quid des médecins de la protection maternelle et infantile (PMI) ? S'agit-il de priver là encore les départements de l'une de leurs prérogatives ?
Adrien Taquet a annoncé vouloir relancer le dépistage du quatrième mois de grossesse pour prévenir des situations à risque. Comment s'opéreront les remboursements ? Dans quelle mesure les médecins de la PMI pourront-ils intervenir ?
L'article 49 laisse à penser que les assistantes maternelles sont les mal-aimées du Gouvernement. Déjà, Mme Pénicaud avait menacé de recalculer leur assurance chômage : le projet a été enterré. À votre tour, vous prévoyez une mesure les obligeant à s'inscrire sur le site de la Caisse nationale d'allocations familiales (Cnaf), www.monenfant.fr, sous peine de retrait d'agrément. Faut-il vraiment rigidifier les règles, alors que les trois quarts d'entre elles figurent déjà sur ce site ?
Mme Christine Bonfanti-Dossat . - Je suis élue du Lot-et-Garonne. En septembre dernier, nous avons appris que le dafalgan codéïné pourrait devenir un médicament générique ; en octobre, on nous a dit que l'efferalgan et le doliprane pourraient ne plus être en vente libre ; et la semaine dernière, vous avez annoncé, dans le cadre de ce PLFSS, un plan de baisse du prix des médicaments à hauteur de 920 millions d'euros. Pour le laboratoire pharmaceutique UPSA, basé en Lot-et-Garonne, ce sera 5 000 emplois menacés, alors même qu'il vient d'être racheté par un groupe japonais - c'est catastrophique. Aviez-vous bien mesuré les conséquences des mesures annoncées ?
Mme Jocelyne Guidez . - L'article 45 met en oeuvre l'engagement pris par le Gouvernement à propos de l'indemnisation du congé de proche aidant (CPA). Je tiens à vous remercier, madame Buzyn, pour cette promesse tenue. Cependant, au lieu de financer ce congé par la sécurité sociale, vous le financez par des fonds propres, dont les réserves non pérennes de la Caisse nationale de solidarité pour l'autonomie, au risque de faire de cette mesure un cavalier social. J'ai bien noté que serait utilisé en priorité l'argent provenant d'une section particulière du budget de la caisse uniquement alimentée par la sécurité sociale. Mais cette section est déficitaire année après année, de sorte qu'elle ne suffira pas. Êtes-vous bien certaine que le Conseil constitutionnel ne sera pas plus regardant que le Conseil d'État ? Il serait dommage que l'un des marqueurs de ce PLFSS se retrouve censuré.
Vous assujettissez l'allocation journalière du proche aidant (AJPA) à la CSG et à la CRDS. Je m'étonne que le produit de ces cotisations ne soit pas affecté à la CNSA. En l'absence de ressources affectées durablement, comment pouvez-vous nous garantir que cette mesure bénéficiera de financements suffisants pour ne pas être insincère ou temporaire ?
Enfin, la récupération des indus se fera sur le RSA et sur les prestations sociales, ce qui ne mettra pas à contribution les plus riches. Est-ce comptablement possible ?
Sur la chaîne de télévision CNews, vous avez dit que l'AJPA bénéficierait aux aidants de personnes malades, notamment celles qui souffrent de cancer. Or, l'article 45 n'améliore en rien les conditions d'accès et n'ouvre le congé à aucun bénéficiaire nouveau. S'agit-il d'une erreur de votre part, ou bien de l'annonce d'un amendement gouvernemental qui serait plutôt une bonne nouvelle ?
Dans la mesure où la soutenabilité par les fonds de la CNSA n'est nullement garantie et puisque vous avez démontré qu'il s'agissait non pas d'un cavalier social, mais bien d'un financement par la sécurité sociale, je déposerai un amendement visant à financer cette allocation par la branche famille, à l'instar de l'allocation journalière de présence parentale (AJPP). La mesure deviendrait donc pérenne, sincère et constitutionnelle.
Mme Frédérique Puissat . - Je parlerai aussi au nom de M. Mouiller qui n'a pas pu être présent. Le PLFSS prévoit des modifications du régime d'invalidité. Compte tenu des liens entre l'invalidité et le handicap et de l'articulation entre les pensions d'invalidité, l'allocation supplémentaire d'invalidité (ASI) et l'allocation aux adultes handicapés (AAH), que pensez-vous de la suggestion de la Cour des comptes d'inclure la question de l'évolution des pensions d'invalidité dans la réflexion engagée par le Gouvernement sur l'unification des minima sociaux ? Les évolutions proposées pour l'ASI ont-elles pour objectif de préparer une fusion avec l'AAH ? Ces rapprochements sont-ils pris en compte dans la concertation en cours sur le revenu universel d'activité ? La Cour des comptes a identifié 90 niches sociales. Elle a proposé d'en clarifier le périmètre et de les rationaliser : comptez-vous les réformer en ce sens ?
Mme Agnès Buzyn, ministre . - Monsieur Daudigny, nous sommes tous conscients des difficultés que connaît l'hôpital public. L'accumulation des sous-investissements a entraîné une désespérance. L'an dernier, pour la première fois depuis dix ans, le Gouvernement a inversé la tendance en augmentant les moyens de l'hôpital public. J'ai pris l'engagement de faire au moins aussi bien cette année, en termes de tarifs hospitaliers. J'ai également dégagé 750 millions d'euros en trois ans à destination des urgences, dont 80 % seront affectés à des ressources de personnel pour décharger les services et faciliter l'accès aux soins. Depuis 2018 où nous avions procédé au dégel total des budgets mis en réserve, nous menons une action ferme en faveur de l'hôpital. Je me suis aussi engagée sur la pluriannualité. Nous avons aussi ouvert une réflexion sur la revalorisation des débuts de carrière, notamment pour les personnels paramédicaux, afin d'améliorer l'attractivité de nos hôpitaux publics.
Quant au ticket modérateur, il sera couvert par la nouvelle complémentaire santé solidaire qui sera lancée le 1 er novembre. Cette mesure, que vous avez votée l'année dernière, devrait couvrir entre 9 à 12 millions de nos concitoyens, et coûter moins de 1 euro par jour. Elle contribuera à aider nos concitoyens les plus vulnérables, à réduire le reste à charge et à garantir les recettes des hôpitaux. Quant aux contrats de qualité, ils sont très liés à des indicateurs de processus qui ne prennent pas suffisamment en compte la qualité des pratiques professionnelles, notamment en termes de pertinence des actes réalisés. Nous avons saisi la Haute Autorité de santé (HAS) pour qu'elle nous fournisse des indicateurs de pertinence, dont l'un pourrait être, par exemple, le nombre de patients de plus de 70 ans opérés dans les quarante-huit heures pour une fracture du col du fémur. C'est un élément essentiel pour la survie des gens et le maintien de l'autonomie. Le rebasage de la clause de sauvegarde consiste à passer à un suivi en taux d'évolution plutôt qu'en montant, par souci de simplification.
La moindre valorisation des prestations familiales rognera sur le pouvoir d'achat des familles, certes. Mais il faut regarder la politique du pouvoir d'achat dans sa globalité : nous avons étendu la prime d'activité à 3 millions de personnes supplémentaires et elle a été revalorisée. La complémentaire santé solidaire permettra également à 12 millions de nos concitoyens d'être couverts pour moins de 30 euros par mois. Quant aux familles monoparentales, elles devraient bénéficier de mesures favorables, qui seront complétées par le recouvrement des pensions.
Les médicaments bio-similaires contribuent à sécuriser la disponibilité de certaines classes de médicaments et à dégager des marges financières par la mise en concurrence. Le PLFSS complète les outils existants pour accompagner le développement des bio-similaires, en encourageant les établissements de santé à acheter ces médicaments. Une marge de progrès existe qui devrait permettre des gains considérables pour nos hôpitaux publics.
Madame Meunier, la loi de 2016 sur l'ASE était de bonne stratégie, mais elle a montré ses limites sur le terrain. Voilà pourquoi nous avons poussé des dispositifs plus contraignants, notamment pour l'accès aux soins et à la santé. Ces enfants présentent pour beaucoup des indicateurs de santé défavorables, qu'il s'agisse de leur état global ou de leur santé mentale. La consultation systématique et le suivi éventuel seront remboursés par l'assurance maladie. Il est hors de question de laisser les médecins généralistes seuls face au repérage et à l'identification des besoins de santé particuliers de ces enfants. Les instances professionnelles se chargeront de fixer un cadrage. L'examen prénatal du quatrième mois, annoncé par Adrien Taquet, sera rendu systématique et obligatoire. L'accès à des médecins de PMI est très inégal sur l'ensemble du territoire, de sorte que ces médecins ne pourront pas forcément se charger de cette consultation prénatale obligatoire ou de la consultation pour les enfants qui entrent à l'ASE. Nous souhaitons qu'ils puissent le faire, mais nous devons aussi élargir le nombre de professionnels en capacité d'intervenir. Notre priorité reste, bien évidemment, de renforcer l'offre de PMI sur tout le territoire.
Loin de nous la volonté de mettre la pression sur les assistantes maternelles, dont nous savons qu'elles exercent un métier difficile. Cependant, les familles doivent pouvoir faire garder leurs enfants sans avoir l'angoisse de ne pas pouvoir disposer d'une offre qui correspondrait à leurs besoins. D'où la nécessité que les assistants maternels renseignent leurs disponibilités sur le site de la Cnaf. Pour autant, le manquement à cette obligation ne suffira pas à entraîner un retrait d'agrément. Le Gouvernement s'est engagé à mettre en place des mesures en faveur des assistantes maternelles, comme l'accès à la médecine du travail ou l'accès à l'assurance chômage en cas de démission liée au défaut de vaccination de l'enfant.
Madame Bonfanti-Dossat, les décisions de sécurité sanitaire qui affectent un industriel de votre territoire ne relèvent pas du PLFSS. Il ne s'agit pas de faire des économies, mais de mieux réguler l'usage de l'efferalgan et du doliprane codéïné, qui sont devenus la première cause de décès par hépatite dans notre pays en raison d'un surdosage. Nous ne cherchons pas à réduire la consommation de ces médicaments ni à mettre l'industriel en péril, mais nous voulons que leur vente soit accompagnée d'un conseil pharmaceutique, afin d'éviter les surdosages. Madame Guidez, ma langue a fourché lors de l'interview que j'ai donnée sur CNews, quand j'ai mentionné les proches de patients atteints de cancer au sujet du congé de proche aidant. Cela tient sans doute au fait qu'on a fixé le montant de cette allocation en référence à celui de l'AJPP. Le congé de proche aidant est effectivement réservé à ceux qui aident des personnes handicapées ou âgées. Il est très difficile à ce stade de caractériser finement les aidants de personnes malades. Nous engagerons un travail pour préciser ces critères, mais il nous faut du temps. Le dispositif ne doit pas être rigide et nous sommes prêts à envisager une clause de revoyure d'ici un à trois ans. Ce congé ouvre aussi des droits à la retraite, comme je m'y étais engagée. Ce n'est peut-être pas une solution parfaite, mais c'est une bonne mesure qui est très attendue. Avec Sophie Cluzel, nous présenterons, le 23 octobre prochain, une stratégie globale pour les proches aidants. Souhaitons qu'elle réponde aux problèmes très concrets auxquels ils sont confrontés. Dans le principe, nous souhaiterions évidemment un financement pérenne de ces mesures, et nous y travaillons.
M. Olivier Dussopt, secrétaire d'État . - Monsieur Daudigny, nous avions indiqué dans le programme de stabilité que nous vous avions présenté au printemps que le PLFSS pour 2020 serait l'occasion de régulariser le financement par la sécurité sociale d'un certain nombre de mesures d'urgence économiques et sociales, par exemple les heures supplémentaires, à hauteur de 2,8 milliards d'euros. L'État n'a pas fait financer l'intégralité de ces mesures par la sécurité sociale, puisqu'il finance lui-même 14 des 17 milliards d'euros que représentent ces mesures, qu'il s'agisse de la hausse de la prime d'activité, de la révision de la trajectoire de la fiscalité énergétique ou encore de la baisse massive de l'impôt sur le revenu. Le déficit de 5 milliards d'euros prévu en 2020 est comparable à celui de 2017, proche de l'équilibre, avec l'objectif de l'atteindre en 2023.
La non-compensation des mesures décidées par l'État et mises en oeuvre par la sécurité sociale ne date ni de 2020, ni de 2019, puisqu'en 2011 il y avait déjà la prime versée aux salariés en contrepartie du versement des dividendes, et en 2013 l'exonération de cotisation minimale maladie à hauteur de 900 millions d'euros pour les travailleurs indépendants. Sans compter, en 2014, la réforme de l'exonération des apprentis. Les exemples de rupture sont légion.
Madame Puissat, le rapport de la Cour des comptes pose une difficulté méthodologique, car il évalue le montant des niches sociales à plus de 90 milliards d'euros, alors que l'annexe du PLFSS propose le chiffre de 66 milliards d'euros. Comment l'expliquer ? La Cour des comptes considère que les taux réduits de CSG à 3,8 et 6,6 % sont des niches sociales, ce qui ne correspond pas à notre lecture. Pour rationaliser les niches sociales, on peut travailler sur l'évaluation, et l'annexe 5 du PLFSS s'est considérablement enrichie en ce sens au cours des dernières années. Une piste pourrait être de répliquer le dispositif de bornage que nous avons mis en place pour les niches fiscales. Ce travail d'évaluation doit se poursuivre dans tous les champs et nous sommes ouverts aux propositions des parlementaires sur ce sujet. Enfin, la déduction forfaitaire spécifique sera revue par arrêté, avec une date d'application au 1 er janvier 2020, en application du PLFSS de 2018. Nous avons conduit la consultation idoine au printemps et cette mesure représente 420 millions d'euros.
Mme Agnès Buzyn, ministre . - L'ASI est un minimum social destiné aux invalides dont le montant a progressivement décroché par rapport au montant de l'AAH. Le PLFSS en propose une revalorisation exceptionnelle pour qu'elle atteigne 750 euros par mois. Ce sujet est bien évidemment intégré dans la réflexion du Gouvernement sur le revenu universel.
Mme Annie Delmont-Koropoulis . - Je travaille en Seine-Saint-Denis, département où nous sommes très investis dans le déploiement du maillage territorial. L'article 24 prévoit la réforme du financement des hôpitaux de proximité, qui se verront verser une dotation de responsabilité territoriale. Cette dotation financera une offre de consultations et de soins de spécialité en chirurgie, ainsi que du matériel lourd ou coûteux pour l'imagerie médicale ou la télé-santé. Elle financera également l'indemnité basée sur les tarifs conventionnels des professionnels de santé libéraux qui participeront à l'exercice des missions de l'Association française de chirurgie. Étant donné que nous sommes en train de mettre en place des communautés professionnelles territoriales de santé (CPTS) qui participent à la gouvernance des hôpitaux de proximité et qui répondent aux besoins de santé dans les territoires au même titre que les hôpitaux de proximité, pourquoi seraient-elles exclues de ce dispositif ?
Mme Florence Lassarade . - L'article 40 de ce PLFSS a pour objet la mise en place d'un forfait pour le parcours global post-traitement aigu du cancer. Des soins de support et un accompagnement disponible dès la phase active sont indispensables pour améliorer la qualité de vie de ces patients qui vont guérir. Ainsi, le patient peut entrer dans une logique d'autonomisation et de reprise de contrôle sur son parcours de vie.
Ensuite, il est indispensable d'étendre ce parcours à celles et ceux qui vivront toute leur vie avec la maladie. L'avant-dernier alinéa de l'article prévoit un bilan d'activité physique : des séances d'activité sont-elles prévues à la suite de ce bilan ? Dans le contexte du virage ambulatoire, il est souhaitable que tous les acteurs soient concernés, au-delà de l'hôpital : quel sera le rôle des professionnels extrahospitaliers ? En pratique, cette année, ce parcours sera-t-il ouvert seulement aux femmes porteuses d'un cancer du sein, ou bien sera-t-il étendu à d'autres pathologies ?
Ce qui m'inquiète surtout est le budget alloué à cette mesure : 10 millions d'euros, une somme extrêmement faible au regard du nombre de patients potentiellement concernés, qui s'élève à 100 000 même s'il n'est encore question que du cancer du sein. Cette mesure très attendue risque ainsi, faute de moyens suffisants, de susciter frustration et déception : comment faire en sorte qu'elle ne reste pas un voeu pieux ?
Mme Laurence Cohen . - Vous avez évoqué un PLFSS de responsabilité, mais notre groupe s'inquiète de l'absence de prise en compte par le Gouvernement de la situation réelle des hôpitaux, qui demeure absolument déplorable. La souffrance du personnel hospitalier est immense. Or l'Ondam retenu ne répond ni aux besoins que nous relevons ni même à l'estimation de l'évolution naturelle des dépenses de santé. Il faudrait un objectif de 4,5 % : nous ne sommes pas les seuls à le dire ! L'hôpital et la médecine de ville ne sont pas antagonistes. Pour justifier le virage ambulatoire, vous avez porté l'Ondam médecine de ville à 2,4 % ; pourquoi l'Ondam hospitalier est-il de seulement 2,1 % ?
Je viens de vous remettre en mains propres une proposition de loi de notre groupe, où nous proposons de fixer l'Ondam à 4,5 %. Comment le financer, nous demanderez-vous ? Je persiste et je signe : il faut mettre à contribution les revenus financiers et supprimer la taxe sur les salaires, qui pèse chaque année à hauteur de 4 milliards d'euros. Une telle somme serait bienvenue pour l'hôpital. Cela dit, si l'on gardait la clef de répartition actuelle, l'assurance maladie perdrait 2 milliards d'euros : il faut donc aussi d'autres financements. On pourrait, entre autres choses, lutter contre la fraude patronale, ce qui pourrait rapporter, d'après la Cour des comptes, 20 milliards d'euros. Voilà comment l'on pourrait financer un Ondam à 4,5 % : pourquoi vous obstinez-vous à ne pas le faire ?
Par ailleurs, les années précédentes, vous aviez annoncé le dégel des crédits en réserve. En ferez-vous de même cette année ? Ces 600 millions d'euros seraient les bienvenus à l'hôpital.
Mme Nadine Grelet-Certenais . - Vous annoncez 750 millions d'euros supplémentaires pour les hôpitaux et les urgences. Cela nous paraît relativement peu au regard des besoins. Quelles solutions envisagez-vous pour les urgentistes ? Une revalorisation de la rémunération des praticiens est-elle envisagée ? Cela pourrait contribuer à résoudre la problématique du recours aux intérimaires, qui vient grever encore plus les budgets. Par ailleurs, l'arrêt des fermetures de lits est-il acté ?
Vous annoncez également une garantie pluriannuelle de financement pour les hôpitaux, qui tiendrait compte du niveau d'activité antérieur. Votre équation tient-elle compte de la baisse du nombre de praticiens observée dans certains établissements ?
M. Jean-Marie Morisset . - Vous annoncez que 500 millions d'euros seront consacrés à la grande réforme du grand âge et de l'autonomie : comment seront-ils ventilés ? Comprennent-ils les 210 millions d'euros déjà prévus cette année pour les établissements d'hébergement pour personnes âgées dépendantes (Ehpad) ? Les responsables de ces établissements attendent avec impatience un peu plus de clarté.
Par ailleurs, ce PLFSS ne comporte pas de mesures de transfert de charges vers les organismes complémentaires. Avez-vous l'intention de modifier le ticket modérateur, ce qui aurait des conséquences pour ces organismes ?
La prise en charge des pensions alimentaires non versées par les CAF est une bonne chose. Elle doit progressivement monter en charge entre juin prochain et janvier 2021. Cela pourrait concerner jusqu'à 100 000 personnes : pour que les CAF puissent y faire face, avez-vous prévu de leur octroyer des moyens supplémentaires ?
Mme Corinne Imbert . - L'article 31 de ce PLFSS transfère le financement de l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) et de l'Agence nationale de santé publique - Santé publique France (ANSP) de l'État vers l'assurance maladie. Vous aviez fait le choix inverse en 2018 pour l'ANSP. Cela semblait cohérent pour un opérateur de surveillance épidémiologique. Pourquoi revenez-vous aujourd'hui sur ce choix ? Un tel transfert entraînera la disparition de deux nouveaux opérateurs de la mission « Santé » du prochain projet de loi de finances. À terme, ne faudrait-il pas envisager le financement de l'Institut national du cancer par l'assurance maladie ? La mission « Santé » sera-t-elle dépouillée du financement de tout opérateur sanitaire ?
Mme Cathy Apourceau-Poly . - Vous nous avez parlé de soutien au pouvoir d'achat, de garanties de pensions alimentaires, d'aide sociale à l'enfance ; nous aurons l'occasion de revenir sur ces sujets lors de l'examen de nos amendements en séance publique.
La Cour des comptes estime que les niches sociales coûteront 90 milliards d'euros en 2019, soit autant que les niches fiscales. Les magistrats financiers ont pointé le poids croissant des allégements généraux de cotisations patronales, estimé à 52 milliards d'euros. Nous proposons la suppression de toutes les exonérations de cotisations sociales patronales, ainsi que la compensation intégrale des allégements de cotisations sociales par l'État. Que pensez-vous de ces deux propositions ? Si vous n'êtes pas d'accord avec nous, nous aimerions du moins savoir ce que vous pensez des critiques que vous a adressées M. Olivier Véran, rapporteur général de la commission des affaires sociales de l'Assemblée nationale, selon qui il est nécessaire de revenir sur la non-compensation par l'État des allégements de cotisations sociales.
M. Daniel Chasseing . - Les mesures d'urgence de décembre 2018 ont entraîné une détérioration du budget de la sécurité sociale, mais aussi une augmentation du pouvoir d'achat. Ces mesures sont reconduites pour 2020, d'où le déficit de 5,2 milliards d'euros que nous constatons. J'ai visité les urgences des trois hôpitaux de mon département leur personnel a apprécié l'augmentation du nombre d'agents.
Vous allouez aux Ehpad 500 millions d'euros supplémentaires pour leur fonctionnement, auxquels s'ajoutent 130 millions d'euros en investissements. Cela permettra 11 000 recrutements, soit un emploi et demi par établissement. Il faudra rapidement faire passer le taux d'encadrement de 0,6 à 0,8. Vous proposez de revaloriser les salaires des aides-soignantes : c'est bien, mais il faut aussi en recruter et donc former plus, ainsi que des infirmières.
En Corrèze comme ailleurs, nous demandons depuis trente ans des lits de pédopsychiatrie. Cela devient urgent : des enfants présentant des troubles du comportement ont besoin de lits de rupture ou d'une prise en charge en pédopsychiatrie. Je vous remercie d'augmenter les dotations.
Quant aux hôpitaux de proximité, que j'appelle « hôpitaux de territoire » quand ils sont très éloignés des centres hospitaliers régionaux (CHR) et des centres hospitaliers universitaires (CHU), il est absolument nécessaire d'y maintenir des services d'urgence.
Mme Corinne Féret . - Vous annoncez la création d'un fonds d'indemnisation des victimes des produits phytopharmaceutiques. Peut-on vraiment le dire ainsi ? Vous comptez plutôt étendre la prise en charge actuelle des maladies professionnelles par la médecine du travail. En outre, l'indemnisation forfaitaire proposée ne prendrait pas en compte tous les préjudices ; ce n'est pas comparable à la prise en charge des victimes de l'amiante. Vous avez évoqué la proposition de loi de notre collègue Nicole Bonnefoy, adoptée à l'unanimité par le Sénat en 2016, qui couvre un spectre beaucoup plus large de victimes et assure la réparation intégrale de tous les préjudices par un fonds financé suivant le principe du « pollueur-payeur ». Pourquoi ne pas avoir repris cette proposition de loi ?
La Cour des comptes a formulé des recommandations relatives aux indemnités journalières, qui doivent être maîtrisées. Que pensez-vous de ces recommandations ?
Enfin, vous évoquez les mesures prises en faveur de l'installation de jeunes médecins dans les déserts médicaux. Je voudrais recevoir des précisions relatives aux 4 000 postes d'assistants médicaux prévus par la loi de modernisation de notre système de santé. La mise en oeuvre de cette mesure s'avère assez difficile dans mon département. Les conditions de son financement restent floues. Quels moyens y seront-ils attribués au sein de ce texte ? Comment se fera leur répartition par territoire ?
M. Michel Amiel . - L'effort entrepris est apprécié par les urgentistes que j'ai rencontrés. Concernant le mode de fonctionnement des urgences, n'y aurait-il pas lieu de sanctuariser des lits d'aval ? Les professionnels estiment que le problème se situe surtout à ce niveau. Quant à l'amont, je n'étais pas favorable au forfait de réorientation adopté l'an dernier, mais il pourrait permettre de financer le recrutement d'infirmières en pratiques avancées, qui pourraient prendre en charge les patients aux urgences et, éventuellement, les réorienter. L'accès aux services d'urgence par le numéro unique ne pourrait-il pas être clairement régulé ? Dans certains pays, on ne peut pas accéder aux urgences aussi facilement, ce qui empêche de s'en servir comme de simples consultations non programmées qui pourraient être assurées ailleurs. Enfin, ne pourrait-on pas mieux autonomiser les services d'urgence et les plateaux techniques qui leur sont rattachés ?
M. Jean Sol . - Il est important de soutenir et d'accompagner les services d'urgences, au regard des besoins des patients, des objectifs assignés et des attentes des professionnels. Je ne suis pas convaincu que fixer l'Ondam à 2,3 % soit de nature à améliorer les conditions de travail, ainsi que la qualité et la sécurité des soins. Par ailleurs, qu'envisagez-vous pour remédier à la régulation défaillante des transports sanitaires ? Vous avez également affiché votre attachement à la prévention des risques psychosociaux, mais qu'en est-il de la prévention sanitaire ? Enfin, que prévoyez-vous pour les soins palliatifs et l'accompagnement des patients en fin de vie ?
M. Olivier Dussopt, secrétaire d'État . - Madame Apourceau-Poly, notre évaluation du coût des niches sociales diffère de celle de la Cour des comptes : nous l'estimons à 66 milliards d'euros. Cette différence de 34 milliards d'euros correspond à l'effet des taux réduits de CSG : je ne peux croire que vous vouliez les remettre en cause.
Nous ne voulons pas raboter les allégements généraux, qui sont des outils importants de compétitivité. La baisse du chômage et la création de 250 000 emplois cette année viennent confirmer la justesse de cette approche. La totalité de ces allégements est en outre compensée par l'affectation à la sécurité sociale d'une fraction de la TVA, à hauteur de 50 milliards d'euros.
Enfin, nous allons réduire la dotation forfaitaire spécifique (DFS) : c'est un exemple de rationalisation sur une niche au fonctionnement assez anachronique, qui peut avoir un effet négatif pour les salariés dans la mesure où cet abattement sur la base des cotisations sociales a des conséquences sur le calcul des prestations, notamment en cas d'arrêt maladie.
Mme Agnès Buzyn, ministre . - Madame Delmont-Koropoulis, les CPTS sont financées par accord conventionnel sur un cahier des charges. Les hôpitaux de proximité auront leur propre financement, mais ils sont amenés à travailler avec les CPTS. Le degré de participation des hôpitaux de proximité aux missions d'une CPTS dépend du projet de santé de celle-ci, charge à l'ARS d'être garante des complémentarités entre l'offre de soins libérale et l'hôpital de proximité. Notre objectif est de proposer un cadre propice au développement de projets adaptés aux territoires et financièrement pérennes. Cette articulation devrait être assez facile à trouver.
Madame Lassarade, le forfait de soins post-cancer s'adresse à tous les patients atteints d'un cancer, soit environ 250 000 personnes chaque année. Des séances d'activités physiques adaptées seront financées dans le cadre de ce forfait. Les acteurs extra-hospitaliers pourront être concernés, sur prescription médicale du cancérologue.
Madame Cohen, la taxe sur les salaires repose sur un barème ancien qui favorise les bas salaires et les contrats courts. Les services du ministère y travaillent, mais à recettes constantes. Cette discussion pourra avoir lieu lors de l'examen prochain du projet de loi sur la dépendance.
Concernant l'Ondam hospitalier, il faut le rapporter au tendanciel hospitalier, qui est inférieur à 4 % en raison du virage ambulatoire : l'activité des hôpitaux commence à être affectée par ce virage, que nous souhaitons tous. En outre, l'année dernière, l'Ondam hospitalier était de 2,5 % : les 400 millions d'euros supplémentaires ainsi dégagés sont désormais intégrés à la base du nouvel Ondam. Un effort considérable est fait en faveur des hôpitaux.
J'attends de connaître le taux d'exécution des établissements avant de prendre, en novembre, une décision quant à l'ampleur, totale ou non, du dégel des crédits en réserve. Nous avons la volonté d'accompagner au mieux les hôpitaux. La campagne tarifaire à laquelle je travaille devra être au moins aussi bonne que celle de l'année dernière : pour la première fois depuis dix ans, les budgets des hôpitaux publics sont en hausse !
Madame Grelet-Certenais, selon vous, 750 millions d'euros, c'est peu ! Cette somme est destinée uniquement aux services d'urgences, et non à tous les hôpitaux : ce n'est pas peu ! Tous les établissements n'ont pas de tels services. Cela représente des budgets considérables pour recruter du personnel. La priorité est de revaloriser les bas salaires hospitaliers, c'est-à-dire notamment les agents paramédicaux en début de carrière : l'hôpital manque d'attractivité pour ces métiers. Des actions spécifiques seront par ailleurs menées pour créer un pool d'intérimaires du secteur public et ne plus grever les budgets.
Il n'y a aucune politique de fermeture de lits. Je suis prête à en rouvrir partout où il y a des besoins, notamment en lits d'aval pour les urgences. Les besoins sont très variables ; ils dépendent de la démographie du territoire. On ne peut pas avoir une politique unifiée à l'échelle nationale. Quant à la garantie pluriannuelle, nous y travaillons : nous verrons si un vecteur législatif s'impose.
Monsieur Morisset, le PLFSS comprend une première salve d'engagements pour augmenter massivement la présence du personnel en Ehpad. Ces établissements bénéficieront à ce titre de 450 millions d'euros supplémentaires sur la période 2020-2021, dont 210 millions dès 2020. Une enveloppe de 15 millions d'euros sera reconduite en 2020 pour le recrutement de personnel infirmier de nuit dans les Ehpad. En outre, 130 millions d'euros seront consacrés à l'amorce d'un grand plan d'investissement pour la rénovation des établissements médico-sociaux. Enfin, nous nous engageons dans une démarche de revalorisation des métiers : la prime d'assistant en soins de gérontologie sera versée au personnel formé. Nous soutenons également l'offre à domicile. Ces budgets conséquents permettent de cranter les premières mesures en attendant le projet de loi relatif au grand âge et à l'autonomie.
Concernant les pensions alimentaires, l'Aripa sera en capacité de mieux les recouvrer à partir de juin 2020, pour le flux, et du début de 2021, pour le stock. Pour accompagner la montée en charge progressive de cette agence, nous prévoyons un financement permettant de recruter 450 agents.
Madame Imbert, le transfert du financement de ces agences répond à un souci de cohérence : l'ANSP fait de la prévention et trouve donc toute sa place auprès d'autres opérateurs financés par l'assurance maladie. Cela permet une meilleure vision globale des budgets de prévention.
Monsieur Chasseing, en 2017 et 2018, nous avons déjà financé 4 400 nouveaux équivalents temps plein en Ehpad. Il y en aura 4 000 de plus en 2019, 12 000 encore en 2020 et 2021. Le problème est moins le financement des postes que la capacité à recruter. C'est pourquoi j'ai confié à Myriam El Khomri une mission sur l'attractivité des carrières ; son rapport doit m'être remis à la fin du mois.
Madame Féret, le rapport relatif aux indemnités journalières a été rédigé en concertation avec toutes les parties prenantes. Il présente des pistes intéressantes. Les causes de la hausse du recours à ces indemnités sont liées au vieillissement de la population en âge de travailler. Parmi les pistes évoquées, je retiendrai le maintien dans l'emploi des personnes en arrêt de travail : beaucoup de ces personnes, notamment celles qui ont un cancer, souhaitent continuer une activité professionnelle à mi-temps ou à quart-temps ; ils peuvent le faire s'ils le souhaitent. Le présent texte prévoit des mesures d'encouragement du temps partiel thérapeutique et une simplification des règles en la matière.
Quant aux postes d'assistants médicaux, il s'agit de dispositifs conventionnels qui démarrent en ce moment. L'idée est de disposer de 5 000 postes à l'horizon de 2022 ; les ARS accompagneront les professionnels qui le souhaitent. Concernant le fonds d'indemnisation des victimes des produits phytopharmaceutiques, la définition des pathologies n'est pas encore suffisamment mûre pour aller au-delà de ce qui est proposé.
Monsieur Amiel, on observe une très grande hétérogénéité des dysfonctionnements dans les services d'urgences : il n'y a donc pas de solution miracle. Il faut parfois sanctuariser des lits d'aval, on le fera là où le besoin s'en exprime. En amont, le forfait de réorientation n'a aujourd'hui pas d'usage pour les infirmiers en pratique avancée ; nous verrons comment les financer d'ici à 2022.
Pour l'accès aux urgences, les mesures de régulation plus strictes qui existent, par exemple, au Danemark, apparaîtraient un peu trop violentes aux Français. Nous serons peut-être forcés, dans l'avenir, de proposer une régulation plus coercitive, mais je ne me vois pas annoncer cela aux Français aujourd'hui.
Monsieur Sol, les soins palliatifs sont un sujet important auquel je travaille. Je veux dynamiser l'accès aux soins palliatifs dans notre pays. Quant à la prévention, tout n'est pas budgétaire. Le plan Priorité prévention est réactualisé chaque année, en février.
M. Alain Milon , président . - Merci pour l'ensemble de vos réponses.
Mme
Isabelle Sancerni,
présidente du conseil d'administration,
et
M. Vincent Mazauric,
directeur général, de la Caisse
nationale d'allocations familiales
Réunie le mercredi 23 octobre 2019, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de Mme Isabelle Sancerni, présidente du conseil d'administration, et de M. Vincent Mazauric, directeur général, de la Caisse nationale d'allocations familiales (CNAF).
M. Alain Milon , président . - Après l'audition des ministres, nous poursuivons ce matin nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2020 en accueillant Mme Isabelle Sancerni, présidente du conseil d'administration, et M. Vincent Mazauric, directeur, de la Caisse nationale d'allocations familiales (Cnaf).
J'indique que cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site Internet du Sénat et consultable à la demande.
Comme l'année dernière, le conseil d'administration de la branche famille a émis un avis majoritairement défavorable sur le PLFSS pour 2020, tout en accueillant positivement certaines mesures comme la création d'une prestation pour les aidants familiaux, le passage automatique à la retraite à soixante-sept ans pour les bénéficiaires du revenu de solidarité active (RSA) et de l'allocation aux adultes handicapés (AAH), ou encore les mesures visant à améliorer le paiement des pensions alimentaires par l'Agence de recouvrement des impayés des pensions alimentaires (Aripa).
La branche famille serait, pour la troisième année consécutive en excédent, de 700 millions d'euros en 2020, ce qui lui permettrait de poursuivre, en l'absence de transfert à la Caisse d'amortissement de la dette sociale (Cades), l'apurement de sa dette qui devrait s'élever 1,4 milliard d'euros fin 2019. Compte tenu des prévisions pluriannuelles associées au PLFSS, cet apurement serait achevé à la fin de l'année 2021.
Au-delà des mesures du PLFSS et de la trajectoire financière, nous souhaitons faire le point aujourd'hui sur les perspectives d'évolution de la branche qui a la caractéristique d'être opérateur pour un grand nombre de prestations et s'implique à ce titre dans des chantiers structurants ; je pense notamment à celui de la base ressources.
Je vous laisse la parole, madame la présidente, monsieur le directeur, pour un propos introductif, avant de laisser la parole à notre rapporteure, puis d'engager le débat avec les membres de la commission.
Mme Isabelle Sancerni, présidente du conseil d'administration de la Caisse nationale d'allocations familiales (Cnaf). - C'est toujours avec un grand plaisir que nous venons échanger avec vous sur la branche famille de la sécurité sociale.
Comme vous l'avez rappelé dans votre propos liminaire, le conseil d'administration a émis un avis défavorable sur le PLFSS, eu égard aux non-compensations financières notamment, tout en soulignant unanimement les trois points que vous avez relevés.
Permettez-moi tout d'abord de revenir sur l'action de l'Aripa. Les familles monoparentales en difficulté ne font pas forcément appel à ce service ou le font malheureusement trop tard. Il est donc beaucoup plus difficile de récupérer les impayés. Nous nous réjouissons de la création du dispositif d'intermédiation financière et je me félicite des effectifs alloués avant même la mise en place de ce dispositif, contrairement à ce qui s'était fait avant l'instauration de la prime d'activité - les effectifs seront doublés. Ce dispositif montera en charge en deux temps : nous allons d'abord travailler sur le flux, les nouveaux entrants à partir de juin 2020, puis sur le stock - pour l'heure, je ne sais pas si le calibrage sera suffisant. Cette mesure répond à une préoccupation des familles concernées ; les enfants devraient être moins pris en otage, si je puis dire.
Nous nous félicitons également de la simplification du passage à la retraite pour les personnes bénéficiant des minima sociaux et les adultes handicapés, une mesure demandée à la fois par la branche famille et la branche vieillesse.
Concernant l'indemnisation du congé de proche aidant, ce nouveau dispositif nous permet de faire le lien avec d'autres services que nous pouvons apporter à ces familles. En effet, nous ne sommes pas qu'un guichet ; nous apportons des services aux familles, ce qui est de nature à proposer des parcours cohérents. Nous accueillons donc avec satisfaction cette nouvelle tâche.
M. Vincent Mazauric, directeur de la Caisse nationale d'allocations familiales (Cnaf) . - J'apporterai quelques éléments d'information complémentaires.
Sans revenir sur les dispositions du projet de loi de financement de la sécurité sociale, l'année 2018, qui a été marquée par l'instauration d'une nouvelle convention d'objectifs et de gestion (COG), a été, hélas, en quelque sorte une année de transition, le premier semestre ayant été consacré à la discussion avec l'État de ce dispositif. Néanmoins, au cours du second semestre, le conseil d'administration a mis sur les rails les trois bonus prévus par la COG : le bonus « inclusion handicap », dès le premier enfant porteur d'un handicap accueilli dans une crèche et qui s'applique à toutes les places de la crèche ; le bonus « mixité sociale », qui permet d'accorder plus de places à des enfants issus de familles très précaires, et ce quel que soit l'établissement et où qu'il se trouve ; et le bonus « territoire », qui est d'une nature quelque peu différente en ce qu'il est destiné à encourager la création d'établissements dans des territoires où les moyens sont insuffisants pour lancer des projets. Ces mesures, qui se poursuivront jusqu'en 2022, témoignent, d'une part, de la forte association de la branche famille à la mise en oeuvre du plan Pauvreté, qui prend son socle sur la question de la pauvreté dès l'enfance, et, d'autre part, de la vocation universelle de notre branche à rendre disponible sous plusieurs formes l'accueil du jeune enfant partout.
Notre objectif de créer 30 000 places supplémentaires de crèches ne sera pas facile à atteindre, même s'il est plus réaliste et plus modeste que celui de la période précédente. Nous projetons la création de 29 000 places au cours de la période, tout en sachant qu'il existe une différence entre le brut et le net : il peut arriver, sur une année donnée, que deux places s'ouvrent alors qu'une place ferme pour différentes raisons. Aussi, nous devons renforcer notre soutien en conseil de gestion et en bonne santé financière des établissements.
Permettez-moi de dire un mot sur le secteur de la petite enfance.
En application de la loi d'août 2018 pour un État au service d'une société de confiance (Ésoc), l'une des ordonnances en instance de préparation sera destinée à aménager le cadre normatif et opérationnel de la petite enfance. Sans altérer la qualité de l'accueil du jeune enfant, l'un des points forts de notre système, certaines inflexions permettront de maîtriser le coût d'exploitation de la place de crèche, qui est élevé dans notre pays. Cela sera de nature à soutenir le dynamisme de ce secteur et à faciliter auprès des maires ou des présidents d'établissements publics de coopération intercommunale (EPCI) la prise de décision de construire des places de crèches.
Eu égard au rapport de votre collègue Mme la députée Peyron sur l'avenir de la Protection maternelle et infantile (PMI), une autre piste consiste à envisager les manières de recentrer cette fonction absolument essentielle sur son coeur de mission, explorant ainsi la possibilité que certaines tâches plus administratives soient remplies autrement, voire, le cas échéant, par la branche famille. À la demande du Gouvernement, une mission de l'Inspection générale des affaires sociales (IGAS) est en train d'y travailler en collaboration avec nos services. Il s'agit de rassembler des fonctions qui, de notre point de vue, peuvent faire sens, sans altérer la bonne gestion de ce secteur. Nous connaissons bien les établissements d'accueil du jeune enfant.
Je dirai quelques mots sur l'année 2019. Le début de cette année a été marqué par la mise en oeuvre de la décision annoncée par le Président de la République au mois de décembre dernier, qui a été concrétisée dans la loi portant mesures d'urgence économiques et sociales, d'augmenter de manière la prime d'activité. Ainsi, en trois ou quatre mois, nous avons eu 1 million d'allocataires supplémentaires. L'ensemble du réseau des CAF a absorbé ce pic. À cet effet, nous avons obtenu 140 emplois supplémentaires ; et j'en remercie la présidente, car il s'agit d'une charge durable. Aujourd'hui, s'agissant de nos stocks et du délai de délivrance des prestations, nous sommes dans une meilleure position que l'année dernière à la même date, laquelle était la meilleure année depuis 2013, et ce tout en tenant les objectifs de réduction de nos emplois.
Pour en revenir au dispositif d'action sociale de la COG, je veux souligner que nous avons lancé un dispositif modeste, mais important à nos yeux, et plutôt fondateur : la prestation de service « enfance et jeunesse ». Il s'agit là de soutenir des projets montés, portés et construits par des jeunes. Voilà deux semaines, à Lyon, Mme la présidente a récompensé les premiers projets. Certes, l'enveloppe de 25 millions d'euros est modeste, mais c'est en quelque sorte un fonds d'amorçage.
Enfin, vous avez rappelé, monsieur le président, la base ressources, dont la création a été actée dans la loi de financement de la sécurité sociale pour 2019. Nous avons déployé beaucoup d'efforts pour préparer la mise en oeuvre du premier usage de cette base ressources, qui est, au fond, l'enfant du prélèvement à la source, pour être capables, à partir du mois de janvier de l'année prochaine, de calculer d'une manière nouvelle, en se référant à des revenus plus récents, les aides au logement. Au cours de l'année 2020, et d'un commun accord avec le ministère des solidarités et de la santé, nous préparerons - nous y travaillons dès maintenant - un nouvel usage de la base ressources tourné vers la prime d'activité. Cette prestation, dont l'importance est indéniable, demeure complexe pour les bénéficiaires, car ils doivent faire connaître leurs ressources à quatre reprises au cours de l'année. Nous devons travailler à alléger ces formalités, qui sont pesantes, et sont source d'erreurs. Le cadre juridique et le dispositif technique nous permettront désormais de collecter dans la base ressources les éléments de revenus des allocataires pour les dispenser de procéder à ces déclarations.
Mme Élisabeth Doineau , rapporteure pour la branche famille . - Ma première question concerne la sous-revalorisation des prestations familiales à hauteur de 0,3 %, ce qui impute d'autant le pouvoir d'achat des familles. Nous avions déjà reproché l'année dernière au Gouvernement de ne plus considérer la famille comme une priorité.
L'article 49 du PLFSS pour 2020 fait obligation aux professionnels de la petite enfance de déclarer un certain nombre d'éléments, notamment sur la disponibilité d'accueil, le nombre d'agréments. Or les représentants des assistantes maternelles que nous avons entendus nous ont fait part de leurs inquiétudes et craignent que cette mesure ne soit aussi une sanction. En effet, elle est vue comme une sorte de flicage. Selon eux, la diversité serait alors source de rivalités.
Par ailleurs, la Cnaf s'est vue reconnaître de nouvelles missions, telles que la gestion de nouvelles allocations. Mais n'a-t-elle pas aussi un devoir d'expertise ? Ne devriez-vous pas alerter le Gouvernement lorsque les choses ne vont pas assez loin ou en cas de financements insuffisants ? Je pense à l'allocation de proche aidant, dont la durée est de trois mois. N'est-ce pas insuffisant au vu des remontées de terrain que vous pouvez avoir ?
Enfin, ma dernière question concerne la mise en oeuvre de la COG, notamment les incitations financières pour le développement des places en crèche. La COG prévoit le versement de bonus « mixité » et « inclusion handicap » aux établissements. Plusieurs gestionnaires nous ont alertés sur les critères d'éligibilité au bonus « mixité », qui seraient trop restrictifs et ne permettraient pas de soutenir les crèches situées dans les territoires défavorisés. Pourriez-vous nous indiquer combien d'établissements sont éligibles à ces bonus et s'ils sont, selon vous, bien calibrés ?
Mme Isabelle Sancerni . - Au travers de la nouvelle COG, nous nous félicitons de la mise en place de ces nouveaux bonus, qui permettent de cibler certaines situations. Le bonus « handicap », rebaptisé « inclusion handicap », a pour objet de favoriser l'accueil des jeunes enfants au plus près du lieu de résidence familial. Le bonus « mixité » est plutôt à nos yeux un bonus « mixité sociale ».
Certains acteurs s'interrogent sur la pertinence de ces bonus. Ceux-ci ont été mis en place au 1 er janvier 2019 ; ils n'ont pas encore été versés puisqu'il a été convenu qu'ils le seront en fin d'année, avec le solde des financements liés à la prestation de service unique (PSU) versée aux crèches. Le premier versement aura lieu en avril 2020. Nous disposerons alors d'un diagnostic et pourrons procéder à une véritable analyse en vue, si besoin, de les revoir. Nous n'attendrons évidemment pas la fin de la COG si l'un ou l'autre bonus ne répondait pas aux objectifs poursuivis. Je pense que les acteurs ont plus un problème de visibilité : le bonus « inclusion handicap », par exemple, peut varier d'une année sur l'autre en fonction du nombre d'enfants accueillis. Mais nous estimons que ces deux bonus contribuent à solvabiliser davantage les établissements. D'ailleurs, le bonus « territoire » complètera cette offre. Il est préférable d'attendre le mois d'avril pour voir s'il faut apporter des modifications.
Concernant la sous-revalorisation des prestations familiales, je rejoins vos propos. Cette perte de pouvoir d'achat est regrettable et cette question a déjà été soulevée l'an passé. Nous n'avons pas été consultés sur ce point, mais je partage votre sentiment et votre analyse.
S'agissant de l'article 49, je laisserai le directeur de la Cnaf vous répondre, mais sachez que nous avons besoin du maximum d'informations pour permettre une véritable visibilité à destination des familles si nous voulons avoir des outils particulièrement performants. À cet égard, le site www.monenfant.fr a été refondu.
La Cnaf a été retenue pour verser le congé de proche aidant. Celui-ci vient compléter le parcours naissance, le parcours séparation et le parcours deuil. Concernant le montant de cette allocation, nous n'avons pas été consultés.
M. Vincent Mazauric . - Le dispositif n'est pas intangible. Nous sommes à l'écoute des critiques et des interrogations de toutes sortes. En particulier, on se demande si nous avons bien fait de proposer ce bonus pour l'occupation des places existantes. Qu'aurait été la réaction à la proposition inverse ? La mixité sociale est déjà présente dans les établissements d'accueil du jeune enfant (EAJE). Le coût ne se mesure pas qu'en termes d'encadrement ; la gestion aussi sera complexifiée. L'ordre de grandeur est de 60 millions d'euros, pour 88 000 places, selon une simulation sur les données de 2018. Cela concerne 28 % des EAJE, ce qui n'est pas négligeable. Mme Dubos a répété que nous serons complètement à l'écoute. Dès le départ, nous observerons l'évolution, et n'aurons aucune difficulté à procéder aux ajustements nécessaires.
L'article 49 demande aux EAJE et assistantes maternelles de faire connaître leurs disponibilités et les caractéristiques des modes d'accueil offerts sur un site internet public, monenfant.fr, qui n'est ni Booking.com ni Airbnb ! Dans le rapprochement de l'offre et de la demande, tout ce qui aide sans trop peser en termes de contraintes opérationnelles ou administratives sur les acteurs est une bonne chose. Pas question, bien entendu, de fliquer les assistantes maternelles ! Nous prévoyons un meilleur accompagnement d'un secteur qui n'est pas assez dynamique, alors que nous consacrons beaucoup d'énergie et de ressources à le soutenir, avec des crédits publics importants - le complément mode de garde - consacrés à aider les familles à confier leurs enfants à des assistantes maternelles. Il s'agit en fait d'une vision incitative. Le dispositif qui vous est proposé est certes marquant, mais nous en aurons une approche pédagogique : notre métier n'est pas le flicage des assistantes maternelles.
Notre objectif est l'amélioration pour tous, dans tous les territoires, dans toutes les circonstances, de l'accueil du jeune enfant, et nous voulons pour cela nous reposer davantage sur le métier d'assistante maternelle.
Les espaces de rencontre ont pour fonction de permettre à un enfant dont les parents sont séparés, dans 80 % des cas sur prescription du juge, de voir dans un lieu neutre le parent qui n'a pas sa garde. Ces institutions associatives sont très fragiles, et on nous a signalé leur situation. Les listes d'attente peuvent durer jusqu'à six mois, ce qui, pour un petit enfant, est un grand morceau de vie ! Se saisissant de ce constat, le conseil d'administration a décidé, proprio motu, de doubler notre concours aux espaces de rencontre. C'est aussi une invitation à nos collègues du ministère de la justice pour en faire autant mais pour l'instant, nous sommes de loin des principaux financeurs.
M. Jean-Marie Morisset . - En effet, les assistantes maternelles nous ont fait part de leur inquiétude. Elles ont déjà un partenaire privilégié : le département, qui leur donne l'agrément. Nous avons cherché à bien comprendre comment tout cela va fonctionner concrètement, dans nos territoires, où il n'y a parfois pas d'internet. Gérer l'offre et la demande ? Pour cela, il faut des informations concrètes, réelles, vérifiées. En tant qu'ancien président de département, je crains que tout cela ne débouche sur quelques sanctions. On nous annonce des retraits d'agréments en cas de non-déclaration. Qu'en sera-t-il ?
Il est vrai qu'on vous confie de plus en plus de missions. Certains départements auront quelques difficultés à suivre la mise en place de ces nouveaux outils. Avez-vous l'assurance qu'au 1 er juin de l'année prochaine vous aurez obtenu satisfaction pour les pensions alimentaires ?
On nous dit que la proximité va être réglée par les maisons France Services. Comment voyez-vous leur développement ?
Mme Frédérique Puissat . - Vos équipes sont des appuis forts aux élus, départementaux comme territoriaux, notamment au niveau des intercommunalités. L'ensemble des organisations syndicales ont exprimé un avis défavorable sur le PLFSS pour 2020 dans l'ensemble des caisses, et un certain nombre d'entre elles considèrent que cette situation est inédite pour la sécurité sociale. Que pensez-vous de ce terme ?
Nous avons tous été interpellés sur la réforme du calcul de l'allocation logement. Son calcul était bénéfique pour tout le monde et sa réforme a engendré, de par la périodicité de sa mise en oeuvre, et de par l'agressivité engendrée par l'incompréhension d'un certain nombre d'administrés, des tensions au sein du personnel. Espérons que l'Aripa ne produise pas le même effet...
Mme Brigitte Micouleau . - Dans ce désastreux déficit de la sécurité sociale, la branche famille reste excédentaire. Après la double baisse du plafond du quotient familial, la modulation des allocations familiales, la réforme du congé parental, la réforme de l'association pour adultes et jeunes handicapés (Apajh), comment expliquer aux familles françaises les deux nouvelles mesures contenues dans ce PLFSS qui les pénalisent un peu plus, soit le quasi-gel des prestations familiales pour la deuxième année consécutive et la réduction des indemnités journalières maladie pour les familles nombreuses ?
Mme Michelle Meunier . - Vous avez dit à juste titre que l'Aripa existait déjà. On a parfois l'impression que les choses n'arrivent qu'à partir du moment où le Gouvernement les a pensées.
M. Alain Milon , président . - C'est vrai pour tous les gouvernements.
Mme Michelle Meunier . - Ce dispositif, qui existait, a été amélioré, et sera systématisé. Tant mieux, car trop peu de familles le connaissaient. L'inclusion des enfants dans les crèches, cela a été mon travail pendant presque dix ans. On n'appelait pas cela bonus « inclusion »... Même remarque sur le bonus « mixité », ou le bonus « territoire ». J'aimerais bien aussi un bonus « bébé » ou un bonus « qualité de l'accueil » !
Sur l'article 49, je mentionnerai simplement la difficulté d'accéder à votre site. Il faut le mettre à jour - et chacun n'a pas toujours un ordinateur à disposition. Avez-vous des détails à nous donner sur le guichet unique ? Nous l'avions rejeté au Sénat. Y a-t-il des avancées concrètes sur le terrain ? Le tiers payant pour les assistantes maternelles fait l'objet d'expérimentations dans deux départements. Quel est le résultat de ces expérimentations ? Pour les agents des CAF, le changement de calcul des aides personnalisée au logement (APL) va apporter du mouvement. Et la moitié d'entre elles sont gérées par informatique. On peut faire le pari que ce sont plutôt les jeunes qui sont concernés l'allocation logement. Quel accompagnement réservez-vous à ceux qui sont plus éloignés du numérique ?
M. Jean-Louis Tourenne . - Sur la désindexation, il me semblait que le Conseil constitutionnel avait donné un avis défavorable il y a un an. Celle-ci sera lourde de conséquences : l'an dernier, l'Apajh a eu moins de bénéficiaires, et le volume de son financement a diminué. Une indexation à 0,3 % signifie une perte supplémentaire. Jusqu'où irons-nous à la baisse ?
Vous avez évoqué deux sujets qui sont des compétences des départements : les assistantes maternelles et la PMI. Retirer l'agrément des assistantes maternelles serait empiéter sur les prérogatives du département. Quant à la PMI, vous parlez d'accompagner davantage et de mettre en place des moyens administratifs. Mais, là encore, c'est de la responsabilité des départements. Je ne nie pas la nécessité de faire mieux. Mais dans ce cas, mettez des moyens supplémentaires à la disposition des départements ! Sinon, on finira par faire des départements de simples exécutants des décisions nationales. Que pensez-vous de la disparition du complément de ressources pour les bénéficiaires de l'AAH ? Quand on a augmenté l'AAH de 860 à 900 euros, on a retiré à certains 170 euros de complément de ressources. Je m'étonne que vous n'ayez pas protesté.
Sur la lutte contre la pauvreté, quelle est la politique de la Cnaf ? Il y a eu 400 000 pauvres supplémentaires dans notre pays entre 2009 et 2018. Quels moyens consacrez-vous à ce problème ? Quelles discriminations positives mettez-vous en place ?
La France est la championne du monde du déterminisme social. Quand on est né dans un milieu populaire, on n'a pratiquement aucune chance d'en sortir : l'OCDE dit qu'il faut 150 ans pour qu'un enfant né dans un milieu pauvre accède au salaire moyen ! Quelle est, en la matière, la politique de la Cnaf ? La crèche, par exemple, est un moyen essentiel. Mais prenez-vous toutes les dispositions nécessaires pour que les enfants de milieux populaires puissent y accéder ? On a tendance à confondre la demande et le besoin. On considère que la crèche est faite pour des parents qui veulent tous deux travailler, alors que les compétences qui y sont déployées devraient profiter à des enfants qui sont en carence dans leur famille, où ils n'entendent que quelques mots jusqu'à l'âge de trois ans. Ces enfants-là devraient être accueillis en priorité. Vous parlez de mettre en place un bonus. Le département d'Ille-et-Vilaine avait procédé ainsi : cela n'a pas fonctionné. Nous avons donc créé une obligation, en conditionnant les subventions à un taux de 40 % d'enfants de milieux populaires et d'enfants handicapés. Les réactions ont été vives et, désormais, 80 % des crèches ont atteint cet objectif. Enfin, pour les crèches, le maître d'ouvrage, ce n'est pas la CAF, mais la collectivité locale. Seules les collectivités locales qui ont des moyens s'engagent dans cette opération, car une crèche coûte très cher en fonctionnement. Résultat : ce sont les quartiers les plus favorisés qui ont le plus de crèches. Ce n'est pas conforme à l'idée qu'on peut se faire de l'égalité des chances... Quels moyens allez-vous mettre en place pour rassurer les maires engagés dans de tels projets et assurer la pérennité de leur financement ?
M. Philippe Mouiller . - Quel est le montant global, au niveau national, des aides à l'investissement pour la création de places pour les jeunes enfants ? Quelle est la part dédiée au volet handicap et à l'inclusion ? Nous vivons en ce domaine une mutation, avec une volonté d'aller plus vite et plus loin dans l'inclusion des jeunes enfants, qui débouche sur une diminution des places en instituts médico-éducatifs (IME), la mise en place de nouveaux services et l'automatisation de la scolarisation - en théorie - et le débat sur la garde d'enfants. Êtes-vous associés à l'organisation mise en place par les agences régionales de santé (ARS) sur les territoires en anticipation des projets ?
Vous avez évoqué l'aide financière pour l'arrivée d'un enfant handicapé, et sa réactivité. Encore faut-il que la maison départementale des personnes handicapées (MDPH) et la commission départementale des droits puissent statuer. Or, dans certains départements, malgré des efforts conséquents, il faut parfois attendre six mois ou un an. Ne pourrait-on anticiper par un forfait la décision de la commission ?
Les travaux menés par le Gouvernement sur le revenu universel d'activité concernent votre périmètre. Y êtes-vous associés ? Comment anticipez-vous une mesure qui, logiquement, devrait être applicable en 2022 ou 2023 ?
M. Daniel Chasseing . - Votre action sur les pensions alimentaires est très attendue, tout comme la simplification des retraites, le plan pauvreté, ou la prime d'activité. Vos effectifs ont doublé, cela nous rassure. Pour la prime d'activité, il y a un million de demandes supplémentaires... Vous êtes à jour dans vos objectifs, félicitations ! Question importante en milieu rural : les micro-crèches, les maisons d'assistants maternels (MAM) ou les accueils de loisirs sans hébergement (ALSH) vont-ils continuer à être aidés ?
Mme Isabelle Sancerni . - Merci pour l'intérêt que vous portez à la branche famille, dont les équipes sont très sollicitées - je les remercie. Nous avons bénéficié d'effectifs supplémentaires pour l'Aripa - mais pas pour l'ensemble de nos actions ! En cinq ans, nous avons perdu 2 100 collaborateurs et les 140 CDI prévus pour la prime d'activité ne nous resteront pas toujours. De nombreuses missions nous sont confiées sans être accompagnées d'effectifs supplémentaires. Résultat : sur le terrain, ce n'est pas facile. Notre production s'est améliorée, puisque nos stocks ont diminué. Pour autant, tout n'est pas rose : nous ne sommes pas en mesure de payer toutes les allocations en temps et en heure. Bien sûr, il y a rétroactivité, mais ce n'est pas l'indice d'une bonne qualité de service.
Le début d'année va être difficile pour les équipes qui gèrent les APL. Déjà, depuis de nombreux mois, les informaticiens sont à l'oeuvre : c'est un chantier titanesque. La réforme des APL ne s'appliquera qu'au début de l'année prochaine, mais il va y avoir deux chocs de contact. D'abord, quand nous allons commencer les campagnes de communication - début novembre, sans doute. Puis, au moment où ce nouveau système se mettra en place réellement. Pour la majeure partie des personnes, cela sera automatique. Et celles dont les APL constituent une part importante de leur budget, même si elles n'ont rien à faire, risquent de nous solliciter plusieurs fois.
En effet, le vote sur le PLFSS est inédit, puisqu'il n'y a eu aucun vote positif ! L'année passée, le vote était globalement défavorable, mais il y avait eu des votes positifs par certaines tendances. Cela ne signifie pas que toutes les tendances ont voté négativement... Outre la partie financière, il y a des éléments qui vont dans le sens d'une amélioration pour les familles.
Nous sommes conscients du fait que le bonus « inclusion handicap » n'est fléché que pour les enfants qui sont reconnus. Dans notre convention d'objectifs et de gestion, ce bonus a été bâti en deux temps. On voulait le mettre en place très vite, dès le début de 2019, avec ce qui existait. Mais la commission d'action sociale de novembre examinera la possibilité de l'élargir, pour que davantage d'enfants en bénéficient avant la reconnaissance. Une proposition en ce sens sera examinée par le conseil d'administration, avec un objectif de mise en oeuvre en janvier 2020.
La convention d'objectifs et de gestion a été signée avant le lancement du plan pauvreté, mais notre action est concomitante, puisque cette convention comprend des éléments financiers repris par le plan pauvreté. Nous faisons les mêmes constats que vous, monsieur le sénateur : selon que les enfants sont nés dans une famille plus ou moins aisée, ils n'ont pas les mêmes chances. Et ces enfants sont moins accueillis dans les crèches. D'où ces trois bonus, qui apportent des financements nouveaux. L'objectif est qu'il y ait davantage d'aides dans les quartiers prioritaires de la ville ou les zones de revitalisation rurale, pour solvabiliser la création et le fonctionnement de places de crèches. Nous le faisons avec le bonus « mixité » sur des places déjà existantes afin de garantir la pérennité de certains établissements en difficulté, car le financement n'est plus à la place : il dépend désormais de la présence réelle de l'enfant. Or les familles les plus défavorisées ont tendance à moins respecter les contrats avec les crèches, ce qui pénalise ces dernières. Le bonus « mixité sociale » compensera. Nos simulations montrent que 26 % de crèches devraient bénéficier d'un complément de financement, de 18 000 euros en moyenne. Pour la création de structures en quartiers prioritaires de la ville (QPV), nous cherchons comment associer l'Agence nationale pour la rénovation urbaine (ANRU), lorsqu'il y a des opérations de réhabilitation. Cela permettrait de financer les 10 % restants. Une fois le bonus territoires déployé, nous l'avons lancé immédiatement sur les QPV, sans attendre le 1 er janvier 2020, comme le prescrivait notre COG.
M. Vincent Mazauric . - Le cabinet de la secrétaire d'État auprès de la ministre des solidarités et de la santé a consulté sur l'article 49 l'Association des maires de France et l'Assemblée des départements de France. L'étude d'impact dit qu'il faut voir ce dispositif comme logique et incitatif, et non pas d'abord comme punitif. Si cela doit, in fine, être un motif de retrait d'agrément, cela ne peut être qu'un motif parmi d'autres, certainement pas à soi seul, et dans une démarche contradictoire passant par une commission départementale, après que tous les contacts ont été pris, notamment en s'appuyant sur les relais d'assistants maternels, pour persuader la personne concernée de son propre intérêt à procurer ce type de renseignements. C'est un dispositif aidant, et non punitif. Il n'est pas question que quiconque se substitue aux prérogatives du conseil départemental. Le texte ne fait qu'ajouter cette perspective d'obligation. Un décret en Conseil d'État devra préciser les renseignements que doit porter à connaissance l'assistant maternel et la manière de le faire. Ce sera encore une occasion d'échanges. Il est exact que le site dont nous parlons, monenfant.fr, a connu des difficultés d'accès. Nous les avons surmontées.
Les caisses d'allocations familiales (CAF) ne seront pas les seuls soutiens des maisons France Services. Elles soutiennent déjà 75 % des actuelles maisons de service au public. Lorsqu'il s'agira d'une maison France Services, avec une densité plus forte donc, nous devrons nécessairement apporter notre appui. Le Premier ministre a décidé qu'on devrait toujours trouver dans une maison France Services deux interlocuteurs, et non pas un seul. Cela nous conduit à augmenter notre contribution à leur fonctionnement. C'est aussi un gage de solidité.
Je ne crois pas que les maisons France Services soient une panacée ou un substitut à toute autre forme de prise en charge de la situation d'une personne, qu'elle le demande ou non. Quand on a saisi l'importance de la présence territoriale, la densifier et la rendre plus visible est un choix auquel nous ne pouvons que nous associer.
La loi de financement de 2019 avait apporté des compléments très utiles, notamment la prolongation du complément de libre choix du mode de garde au-delà du troisième anniversaire si l'enfant n'a pas pu rentrer à l'école maternelle, plutôt que le couperet. Le complément mode de garde modernisé tiers-payant, cela existe déjà sur tout le territoire, en vertu de la loi de financement de 2018. C'est une co-construction avec l'Agence centrale des organismes de sécurité sociale (Acoss) et Pajemploi. Cette modernisation comporte une offre spécifique de tiers payant. Aujourd'hui, 10 % des 800 000 familles qui bénéficient du complément de libre choix du mode de garde (CMG) y ont eu recours. Il serait souhaitable que cette proportion s'accroisse : la famille est complètement déchargée des aspects administratifs de son rôle d'employeur, qui naturellement demeure. De plus, il est avantageux de faire appel à ce système de tiers payant à la veille de l'entrée en vigueur du prélèvement à la source.
Dans la mise en oeuvre de cette modernisation, nous avons rencontré des difficultés au début de l'été 2019. Il s'agissait de difficultés d'amorçage et de difficultés de bonne gestion des communications croisées entre les systèmes de la CAF et ceux de Paje emploi, donc de l'Acoss. Nous ferons beaucoup d'efforts pour mieux gouverner ensemble ce système, afin que ne se reproduisent pas les difficultés qui ont touché au moins 10 000 familles, au point que nous avons dû dans certains cas délivrer des aides d'urgence !
Les travaux relatifs à un futur revenu universel d'activité comportent des études de conception et une concertation, lancée récemment pour durer jusqu'au mois de mars. Nous sommes étroitement associés aux travaux de conception, et nos collègues sur le terrain sont invités à accompagner les dialogues et la concertation. Il y a sept ateliers thématiques assez techniques, dans une pensée générale assez simple : faire en sorte que, dans toutes les combinaisons possibles, le travail paie plus que le non-travail ; laisser toute leur place à des dispositions qui existent aujourd'hui et qui n'ont aucune raison de s'estomper ou de disparaître : les APL et l'AAH. Les étapes plus concrètes, à partir de la base ressources dont vous avez vu la naissance l'an dernier, sont la réforme du mode de calcul de l'aide au logement et le branchement de la prime d'activité sur la base ressources.
Vous nous demandez la garantie que le soutien de la branche famille continuera d'être apporté aux micro-crèches, aux maisons d'assistantes maternelles et aux ALSH. Je vous la donne, sous la réserve, figurant dans la convention d'objectifs et de gestion, que nous restreignons l'aide à l'investissement dans des micro-crèches à des cas où c'est de manière certaine la micro-crèche qui est la bonne solution sur un territoire, faute d'autre solution et, le cas échéant, après un appel à projets. Le conseil d'administration et la branche ont souhaité sinon restreindre, du moins cibler l'aide à l'investissement à la micro-crèche, pour éviter aussi des comportements concurrentiels dont l'intérêt collectif est douteux.
Sur les maisons d'assistantes maternelles et les ALSH, notre soutien est constant - ou augmenté en ce qui concerne les MAM. S'agissant des ALSH, il est clair que nous n'avons pas dans notre convention d'objectifs et de gestion beaucoup de moyens supplémentaires par rapport à l'existant. Le conseil d'administration, en examinant les perspectives de report de nos crédits de 2018 sur 2019, a néanmoins décidé une légère augmentation du niveau de la prestation de service aux ALSH, ce qui est un signal positif.
Nous travaillons par ailleurs aux moyens d'améliorer en le soutenant l'accueil en ALSH d'enfants porteurs d'un handicap. Enfin, la mise en oeuvre de la prestation de service « Jeunes » est un outil nouveau et convergent avec l'objectif de soutenir les politiques de jeunesse et les établissements destinés à accueillir les jeunes sur les temps périscolaires ou extrascolaires.
Mme Isabelle Sancerni . - Concernant l'accompagnement des personnes qui sont le plus éloignées de nos dispositifs, nous favorisons l'accès électronique pour les personnes qui le souhaitent, et nous portons une attention très particulière aux personnes qui auraient des difficultés. Nous avons des téléprocédures, mais il existe toujours une possibilité de procéder par une voie autre s'il y a une difficulté : il y a toujours un pourcentage de personnes qui ne passent pas par les téléprocédures. Nous avons des accueils et nous souhaitons rester au plus près des territoires. La Cnaf est vraiment proche de ses allocataires. Les quelque 300 000 rendez-vous des droits que nous organisons chaque année sont destinés aux personnes le plus en difficulté ; 40 % donnent lieu à l'ouverture de droits, notamment au RSA. Nous déployons aussi des techniques de data mining - comme dans la lutte contre la fraude - pour regarder s'il y a des droits qui ne sont pas ouverts. Cela débouche à 10 % sur des ouvertures de droits nouveaux. Nous nous adaptons à nos allocataires, dont nous recevons de fortes demandes pour avoir de plus en plus de services numériques. Nous avons un ancrage départemental et un maillage fort auquel nous tenons.
M. Alain Milon , président . - Merci de votre participation.
M.
Yann-Gaël Amghar,
directeur de l'Agence centrale des organismes de
sécurité sociale
Réunie le mercredi 23 octobre 2019, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de M. Yann-Gaël Amghar, directeur de l'Agence centrale des organismes de sécurité sociale.
M. Alain Milon , président . - Nous accueillons à présent M. Yann-Gaël Amghar, directeur de l'Agence centrale des organismes de sécurité sociale (Acoss), accompagné de M. Alain Gubian, directeur « centrale trésorerie banque financement et investissement et des statistiques, des études et de la prévision ». Cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site du Sénat.
Depuis la loi de financement de la sécurité sociale pour 2018, les missions de l'Acoss se sont enrichies puisque, outre le recouvrement et la trésorerie des différentes branches, elle assure une mission d'interface financière ou de caisse de compensation entre le régime général de sécurité sociale et d'autres administrations de sécurité sociale, en particulier les régimes de retraite complémentaires et l'assurance chômage.
Conjuguée à celle de la compensation par l'État des pertes de recettes de la sécurité sociale, la question de la dette des différentes branches préoccupe énormément nos collègues sénateurs. La dette cumulée des différentes branches sera en effet de 29 milliards d'euros fin 2019, et pourrait atteindre 49,5 milliards d'euros fin 2023. Si les déficits des différentes branches se compensent en trésorerie, ils restent bien attachés à une branche, ce qui nourrit notre différence d'appréciation avec le Gouvernement sur les montants, mais ne suffit pas, à mon sens, à expliquer notre désaccord de fond. Le PLFSS comprend également plusieurs dispositions de fond relatives au recouvrement qui semblent appelées à des évolutions profondes à la suite du rapport Gardette. Je vous prie d'excuser l'absence du rapporteur général, que je représenterai.
M. Yann-Gaël Amghar, directeur de l'Agence centrale des organismes de sécurité sociale (Acoss). - Merci pour votre accueil. Les deux grandes missions de l'Acoss sont de faire la trésorerie de la sécurité sociale - et au-delà - et d'être la tête de réseau des unions de recouvrement des cotisations de sécurité sociale et d'allocations familiales (Urssaf).
L'exercice 2019 est marqué par un revirement de situation par rapport à ce que nous anticipions il y a un an. L'année dernière, on prévoyait une trajectoire de désendettement de l'Acoss, qui devait conduire, à la fois par l'apparition d'excédents et par une reprise de dette, à une situation en 2023 où la dette de l'Acoss aurait été tout à fait résiduelle. Cette année, nous avons connu une dégradation de la conjoncture - qu'il faut toutefois relativiser : la situation de l'emploi et la trésorerie des entreprises restent assez bonnes, et l'évolution des demandes de délais de paiement des entreprises n'est pas alarmante, malgré l'impact des mouvements sociaux de cet hiver sur certains commerces. L'évolution de la conjoncture et l'impact des mesures d'urgence ont dégradé dès 2019 les comptes de la sécurité sociale, ce qui se retrouve dans les comptes des exercices suivants.
Il y a plusieurs manières de regarder cette situation. En termes comptables, on parle de déficit. Du point de vue de la trésorerie, il s'agit de besoins de financement. En termes comptables, le déficit porté par l'Acoss sera de 26 milliards d'euros en 2019. Si on ne regarde que les déficits des différentes branches, sans prendre en compte le fait que ces déficits peuvent se compenser entre branches et qu'une même branche peut avoir des déficits certaines années, et des excédents d'autres, on aboutit pour 2023 à un chiffre très élevé, dépassant les 50 milliards d'euros. Si on considère qu'il y a une forme de compensation entre les excédents et les déficits des différentes branches, le déficit porté par l'Acoss serait, en 2022 - qui serait le point bas - de 37,8 milliards d'euros. La trajectoire annexée au PLFSS prévoit un retour à un très faible excédent en 2023 et, implicitement, à l'équilibre au-delà.
En termes de besoins de trésorerie, la situation se regarde différemment. D'une part, l'Acoss porte aussi des besoins de financement autres que ceux du régime général, notamment ceux d'un certain nombre de régimes, dont le régime agricole. D'autre part, il y a des variations de trésorerie assez importantes au cours de l'année. Enfin, nous ne sommes pas en situation d'avoir un solde nul, puisque nous avons toujours un solde de sécurité pour financer les besoins des branches, et notamment l'échéance importante du paiement des pensions chaque mois.
Le point bas de trésorerie de l'année se traduit par le plafond de dette qui est proposé chaque année à l'approbation du Parlement. En 2019, le point bas est assez en deçà du plafond qui avait été retenu - en prenant une marge de sécurité. Du coup, en 2020, ce plafond devrait peu varier. Il est prévu à 39 milliards d'euros. Mais le point bas de trésorerie de l'Acoss devrait dépasser dès 2021 les 40 milliards d'euros pour se situer en 2023 autour de 45 milliards d'euros.
Quel regard pouvons-nous porter sur la situation ? Techniquement, notre dette est financée dans des conditions satisfaisantes : les taux sont négatifs et les émetteurs publics bénéficient de la confiance des marchés. La dette de l'Acoss engendre, chaque année, 110 millions d'euros de produits financiers. S'agissant des taux, aucune évolution ne se profile dans les deux prochaines années, voire davantage - l'État français émet, sur dix ans, des titres à des taux négatifs : le marché anticipe un statu quo -, mais sans certitude. Il apparaît plus intéressant que la dette sociale soit portée par l'Acoss que par la Caisse d'amortissement de la dette sociale (Cades), qui supporte des taux positifs. Après 2022-2023, la question portera plutôt sur le niveau de la dette que l'Acoss finance avec des titres à court terme, à moins d'un an, et sur les capacités d'absorption par les marchés financiers. Nous serons toutefois en deçà du niveau de dette des années 2008 à 2010 qui avait nécessité un accompagnement de l'État.
L'article 10 du PLFSS accélère et systématise la rationalisation du recouvrement des cotisations par un collecteur unique, les Urssaf. Le processus est déjà engagé, par exemple pour le régime social des indépendants (RSI) et pour les marins. Le texte prévoit des exceptions et un calendrier aménagé jusqu'en 2023, dans la perspective de la réforme des retraites. Le chantier est d'importance.
M. Alain Milon , président . - Notre rapporteur général, Jean-Marie Vanlerenberghe, m'a chargé de plusieurs questions à votre intention.
Le PLFSS acte de forts déficits des régimes obligatoires de base de sécurité sociale (ROBSS) pour 2019 et 2020. En outre, le transfert de 15 milliards d'euros de déficit à la Cades doit être annulé. L'Acoss peut-elle gérer cette situation, un retour à l'équilibre du régime général n'étant pas prévu avant 2023 ?
Le texte propose également d'adapter le calcul des contributions chômage intégrées dans les allègements généraux au système de bonus-malus sur les contrats courts. Dans certains cas, des entreprises pourraient se voir accorder des contributions négatives. Quelle est votre opinion sur cette innovation ? Quelles sont vos relations financières avec l'Unedic et l'Agirc-Arrco désormais intégrées dans les allègements généraux ?
L'article 10 du PLFSS engage l'unification du recouvrement dans la sphère sociale en le confiant à l'Acoss. Une répartition des compétences entre l'Acoss et l'Agirc-Arrco est prévue : comment la coordination entre les deux réseaux va-t-elle s'opérer ? Ce sujet intéresse particulièrement notre collègue René-Paul Savary.
Pouvez-vous enfin évoquer les travaux concernant la simplification du calcul et du recouvrement des cotisations et des contributions sociales des travailleurs indépendants ? Où en est la mise en place du service d'autoliquidation ? Quid des travaux en cours relatifs au pré-remplissage de la déclaration sociale des indépendants et de sa suppression à terme ?
M. Yann-Gaël Amghar . - Le déficit porté par l'Acoss doit être regardé sous l'angle des taux et de la capacité des marchés à l'absorber. Les taux demeurent profitables, mais, dans un souci de sécurité, le Gouvernement avait proposé le portage de la dette par la Cades. En 2010, lorsque la dette sociale dépassait 50 milliards d'euros, le marché s'est trouvé à la limite de sa capacité d'absorption à court terme et Bercy a dû faire appel à plusieurs concours financiers, dont celui de la Caisse des dépôts et consignations. La question se posera en 2022-2023, même si la dette devrait être inférieure et le niveau de liquidités sur les marchés diffère en raison des politiques menées par les banques centrales. En cas d'incertitude, il conviendra de prévoir des accompagnements via le concours bancaire de la Caisse des dépôts et consignations ou l'assouplissement réglementaire des titres de dette portés par l'Acoss. L'Inspection générale des affaires sociales (IGAS) a posé la question du maintien de la limitation à un an dans un récent rapport. Il y aura toutefois, en cas d'assouplissement, un enjeu sur la compréhension de la dette par les marchés. Quoi qu'il en soit, les années 2022 et 2023 ne devraient pas constituer des points d'alerte : la situation sera gérable, car les investisseurs ont confiance en l'Acoss. La crédibilité de l'institution est essentielle : il sera plus aisé d'accepter une augmentation de la dette si les perspectives sont favorables pour les comptes sociaux après 2022. Des excédents futurs légitimeront la dette ; il nous faudra alors présenter des perspectives crédibles aux investisseurs.
S'agissant des contributions chômage, la mise en place du bonus-malus concerne les entreprises de plus de onze salariés appartenant à sept secteurs d'activité. Dans certains cas, effectivement, les bonus seront supérieurs aux contributions patronales dues, mais le nombre d'entreprises concernées ne devrait pas excéder quelques centaines. Nous réfléchissons au moyen de gérer la situation, lorsque le bonus ne pourra être imputé aux cotisations patronales dues pour d'autres salariés.
La réforme de la collecte des cotisations sociales poursuit plusieurs objectifs : une meilleure efficience - les opérations concernées, assises sur la paie, ressortent du même processus -, une simplification pour les entreprises et une efficacité accrue du recouvrement - l'Agirc-Arrco, qui ne dispose pas des mêmes outils juridiques, affiche un point de moins que l'Acoss. La réforme doit également garantir la fiabilité des données personnelles déclarées aux régimes complémentaires. Dans la perspective du rapprochement prévu, nous avons commencé à travailler avec l'Agirc-Arrco.
La définition du processus cible fait l'objet de travaux entre nous et l'Agirc-Arrco. Voici à quoi ce système devra ressembler : un seul recouvrement, un seul encaissement et une fiabilisation des données déclarées, avec des contrôles de cohérence et des retours vers l'entreprise en cas d'anomalies constatées.
La manière dont les activités aujourd'hui réalisées par l'Agirc-Arrco s'intégreront dans ce processus cible reste à définir ; les travaux que j'évoquais donnent toute leur place à la question de cette articulation.
Quelle que soit la manière dont nous nous organisons, il faut garantir aux entreprises une interlocution unique, assurée par les Urssaf, pour un même recouvrement : l'entreprise ne doit pas se retrouver ballottée entre les deux réseaux, ce qui suppose un pilotage global et cohérent de l'ensemble des opérations - l'IGAS et l'Inspection générale des services (IGS) ont travaillé sur ce sujet, qui a fait l'objet d'un cadrage de l'État.
Concernant les évolutions relatives aux travailleurs indépendants, nous avons dès le départ abordé la question de l'autoliquidation selon une approche d'expérimentation, qui traduit le souhait du Gouvernement de sécuriser la réforme du régime social des indépendants (RSI). Les faits ont montré combien ce choix s'est révélé sage. Nous avons en effet constaté, en début d'année, un besoin de réglage technique très important. Si les anomalies constatées sont restées gérables, c'est que nous nous étions limités à un petit échantillon de 200 entrepreneurs. L'approche que nous avions adoptée était donc prudente et expérimentale ; nous y sommes toujours. L'idée est d'élargir cet échantillon, en fin d'année ou en début d'année prochaine, à mesure que nous résolvons les anomalies détectées, afin d'éviter un bug à grande échelle. Nous avançons, tout en restant très prudents.
Quant au préremplissage qui était prévu par la loi de financement de la sécurité sociale votée l'an dernier, il s'agit plutôt d'une information donnée aux entrepreneurs visant à résoudre la difficulté créée par le fait que l'assiette de cotisation des indépendants est l'assiette nette de cotisations - autrement dit, on demande aux indépendants de déclarer les cotisations qui sont pourtant le résultat de leurs déclarations, détour complexe à comprendre s'il en est. À partir de début 2020, nous allons mettre à la disposition des indépendants un simulateur leur donnant de la visibilité sur le passage du brut au net, en nous appuyant sur un site dédié, mon-entreprise.fr.
Par ailleurs, la loi de financement pour cette année prévoit bien, à l'horizon de 2021, la suppression de la déclaration sociale des indépendants et son intégration dans la déclaration fiscale, avec transmission des données aux Urssaf.
Sur les relations financières entre l'Acoss, l'Unédic et l'Agirc-Arrco, je passe la parole à M. Gubian.
M. Alain Gubian, directeur de la Direction financière de l'Acoss, directeur des statistiques, des études et de la prévision . - Pour 2019, l'Acoss est chargée de compenser à l'euro près l'impact des allègements généraux des cotisations de retraite complémentaire et d'assurance chômage via l'affectation d'une part de TVA et d'une taxe sur les salaires, pour un montant de 6,6 milliards d'euros.
Nous avons mis en place des conventions entre les partenaires, signées fin 2018, avec des échéanciers de versement qui visent la neutralité financière : les dates des versements sont calées sur celles des échéances. Aucune perte, donc, ni pour l'assurance chômage ni pour l'Agirc-Arrco. Le bilan financier global n'est pas encore disponible, les comptes n'étant pas arrêtés, mais l'écart devrait être extrêmement faible. Le mécanisme symétrique qui avait été monté l'année précédente sur les cotisations salariales avait abouti à un écart très faible avec la prévision retenue en projet de loi de financement de la sécurité sociale.
Mme Brigitte Micouleau . - Le projet de loi de financement de la sécurité sociale pour 2020 prévoit une revalorisation différenciée des retraites : au niveau de l'inflation, soit de 1 %, pour les retraites inférieures à 2 000 euros, de 0,3 % seulement pour les autres. Ce plafond est arbitraire ; comment seront traitées les retraites dont la pension dépassera d'un montant infime ce seuil de 2 000 euros ?
Mme Florence Lassarade . - La philosophie du budget à l'année vous gêne-t-elle dans la gestion de votre dette ?
Abordez-vous des sujets comme celui de l'utilité de la prévention en médecine, ou vous cantonnez-vous à une logique purement comptable ? Je pense à la prévention par le sport santé de la récidive des cancers du sein ou du colon, qui a des conséquences très positives sur les finances de la sécurité sociale.
M. René-Paul Savary . - Vous envisagez de porter la dette, et vous dites que vous en êtes capables. J'ai même cru sentir que vous vous estimiez capables de remplacer la Cades, qui, en 2024, aura achevé sa mission, l'ancienne dette sociale étant remboursée ; mais la nouvelle dette, portée désormais par l'Acoss, sera d'un montant équivalent à celui de l'ancienne, qui avait présidé à la création de la Cades ! C'est pourquoi vous évoquez, insidieusement, des titres supérieurs à un an. L'Acoss pourrait-elle remplacer la Cades ?
L'Acoss deviendrait recouvreur unique pour les prestations sociales. Il s'agit d'une amélioration, d'autant que cette réforme est préparée par la mise en place d'un document unique, la déclaration sociale nominative (DSN). Mais pourquoi le service des retraites de l'État ne se met-il pas lui-même à la DSN, qui ne concerne que les entreprises privées ? Si l'on veut un régime universel clair et lisible, l'État devrait montrer l'exemple !
J'irai même plus loin. La logique actuelle voit coexister un seul recouvreur fiscal, la Direction générale des finances publiques (DGFiP), et un seul recouvreur social, l'Acoss, effectuant leurs calculs sur les mêmes bases, d'autant que l'impôt est prélevé à la source. Pourquoi ne simplifie-t-on pas encore davantage la vie des entreprises en allant vers une logique de recouvrement unique, fiscal et social ?
Dernier point : il faut préparer la fusion qui va avoir lieu en 2022. J'ai auditionné les responsables de l'Agirc-Arrco et les ai trouvés assez enthousiastes sur la fusion avec l'Acoss. Le coeur de métier de l'Acoss, c'est le recouvrement, adossé sur une véritable puissance juridique ; le travail de l'Agirc-Arrco est davantage ciblé sur le contrôle mensuel. Une coconstruction du dispositif peut donc s'avérer « gagnant-gagnant » en matière de simplification, pour les employeurs et les déclarants.
Mme Cathy Apourceau-Poly . - Concernant le recouvrement des cotisations sociales, le périmètre des Urssaf va continuer de s'agrandir, puisqu'elles se verraient confier les recouvrements auparavant assurés par l'Agirc-Arrco et par les industries électriques et gazières, en 2022, par la Caisse nationale des retraites des agents des collectivités locales (CNRACL), l'Institution de retraite complémentaire des agents non titulaires de l'État et des collectivités publiques (Ircantec) et l'Établissement de la retraite additionnelle de la fonction publique (Erafp), en 2023. L'intégralité du recouvrement social doit leur être transférée d'ici 2025, à l'exception du régime des salariés agricoles. Quel sera le nombre de postes impacté par ces fusions ? Quel reclassement et quelle formation pour les salariés concernés ?
M. Yves Daudigny . -Nous assistons à la réapparition d'un déficit de la sécurité sociale ; les causes de cette situation déplorable relèvent pour partie de la conjoncture et d'une décision politique : le Gouvernement a décidé de faire réapparaître un fort déficit de la sécurité sociale. À cette situation, il est apporté des solutions qui confinent à l'absurde : aujourd'hui, l'Acoss, en empruntant, s'enrichit de 100 millions d'euros par an !
Par ailleurs, nous construisons les quelques années à venir sur d'hypothétiques excédents. Or - l'exemple de l'année dernière en témoigne - rien, aujourd'hui, ne peut indiquer de façon certaine que les excédents seront bien au rendez-vous dans deux ou trois ans.
Je poserai deux questions, que René-Paul Savary a déjà formulées. S'agissant d'abord de la distinction entre la Cades et l'Acoss, la Cades emprunte à long terme à des taux positifs, alors que vous empruntez, vous, à des taux négatifs, pour régler des problèmes de trésorerie de court terme ; les rôles respectifs de ces deux institutions se confondent-ils ? L'Acoss ne finira-t-elle pas par jouer, dans quelques années, le rôle de la Cades ? Sur l'Agirc-Arrco, je rejoins les propos de René-Paul Savary.
M. Yann-Gaël Amghar . - Je ne peux répondre ni à la question de Mme Micouleau , qui concerne davantage mon collègue de la Cnav, ni à celle de Mme Lassarade , qui touche à la conception de la politique publique de santé et de sécurité sociale, laquelle ne relève pas de notre compétence.
Pour ce qui concerne la Cades, l'Acoss n'a pas l'ambition de s'y substituer. En effet, notre agence s'occupe des besoins de financement liés aux cycles conjoncturels, quand les missions de la Cades ont une charge politique forte. Par ailleurs, la raison pour laquelle nous gérons la dette tient à une conjoncture très particulière, qui n'a pas vocation à perdurer. À cet égard, il est nécessaire d'afficher une crédibilité, que la réforme des retraites rend d'autant plus nécessaire, en termes de retour à l'équilibre.
Dans une situation d'équilibre des comptes de la sécurité sociale, on pourrait imaginer que la Cades ne soit plus nécessaire. Le législateur a d'ailleurs encadré sa durée de vie. L'Acoss pourrait alors supporter les déficits, dès lors qu'ils seraient conjoncturels ou liés à un moment démographique, et qu'ils auraient vocation à s'équilibrer grâce à des excédents futurs : tel est le point à prendre en compte pour savoir si l'on peut se passer de la Cades.
S'agissant de la déclaration sociale nominative, les particularités de la paie dans la fonction publique expliquent que celle-ci soit prise en compte plus tardivement dans ce fichier. Dès 2020, plusieurs employeurs publics s'y inscriront : de grandes collectivités territoriales, des établissements hospitaliers ainsi qu'un ministère, afin de préparer l'avenir. La DSN facilite les transferts de recouvrement sur l'Acoss, dans la mesure où est garantie la cohérence entre le cotisé et les droits.
Les missions de l'Acoss sont tout à fait distinctes de la sphère fiscale, sur le plan tant des assiettes que des cotisations. Il y a une véritable différence de nature entre l'acompte prélevé dans le cadre du prélèvement à la source et les cotisations sociales. Entre ces cotisations et les impôts collectés par la DGFiP, les assiettes et les faits générateurs ne sont pas les mêmes. Les interlocuteurs de la DGFiP et ceux des Urssaf ne sont pas non plus les mêmes dans les entreprises et dans les cabinets comptables. Les processus étant distincts, le gain pour l'employeur ainsi qu'en termes d'actes de gestion publique ne paraît pas évident.
La collecte sociale est très ancrée dans l'appréciation de la relation de travail, et le droit de la sécurité sociale est étroitement lié au droit du travail : le corpus juridique est donc très différent de celui qui existe en matière fiscale. Le collecteur social doit prendre en compte, dès l'origine, le lien entre cotisations et droits, une problématique qui n'existe pas en matière fiscale. Il y a donc des missions spécifiques, en dehors des questions de statuts et d'organisation, ce qui rendrait une fusion très coûteuse ; les personnels relèvent en effet, d'un côté, du droit privé, et de l'autre, de la fonction publique.
La réforme de l'Agirc-Arrco sera très bénéfique pour la collectivité, les régimes et les entreprises, et de grande ampleur ; il convient donc de la mener de manière méthodique, sérieuse et prudente. Elle s'élabore dans le cadre d'une concertation positive entre l'Acoss et l'Agirc-Arrco. La coconstruction de la cible ne devra pas se traduire par un copilotage du recouvrement. Nous avons deux ans pour y parvenir.
Pour répondre à Mme Apourceau-Poly , la Mutualité sociale agricole (MSA) n'entre pas dans le champ de l'article 10 du PLFSS. En effet, la MSA assure d'ores et déjà un guichet unique sur l'ensemble des cotisations, qui va donc au-delà du recouvrement. Les employeurs qui ont affaire à cet organisme n'ayant pas de contact avec l'Acoss, il n'y a pas de redondance.
L'article 10 du PLFSS ne précise pas quelles seront les conditions du transfert des personnels concernés. Plusieurs schémas sont envisageables pour les opérations de collecte.
Les personnels pourront être transférés au sein des Urssaf, comme cela s'est fait pour le RSI, pour le régime des artistes auteurs professionnels (Raap), et pour les organismes assureurs et mutualistes recouvrant les cotisations des professions libérales. Il y aura, dans ce cas, mise en place d'une négociation sociale avec les représentants des salariés pour définir leurs conditions d'intégration en termes de rémunération et de réaffectation. Un tel processus s'accompagne d'engagements à ne pas licencier, à ne pas imposer de mobilité géographique et à maintenir la rémunération. Les retours d'expérience en la matière, notamment pour le RSI, sont positifs.
Autre option : les personnels restent au sein de l'organisme collecteur actuel, soit parce qu'ils ne sont pas assez nombreux à être concernés, soit parce qu'il existe des différences importantes de statuts. L'organisme doit alors organiser leur reclassement.
On ne saurait appliquer un schéma unique aux différentes opérations, et une solution spécifique devra être définie pour chaque organisme. S'agissant de l'Acoss, les transferts ne se sont jamais été accompagnés de licenciements et les salaires ont été maintenus.
M. Alain Milon , président . - Même si l'on pouvait, un jour, se passer de la Cades, je ne pense pas, en revanche, que l'on pourrait faire de même avec le montant de la contribution pour le remboursement de la dette sociale (CRDS), compte tenu du développement futur des problèmes de dépendance.
Nous vous remercions de votre participation.
MM. Gérard
Rivière,
président du conseil d'administration,
et
Renaud Villard,
directeur de la Caisse nationale d'assurance
vieillesse
Réunie le mercredi 23 octobre 2019, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de MM. Gérard Rivière, président du conseil d'administration, et Renaud Villard, directeur de la Caisse nationale d'assurance vieillesse.
M. Gérard Dériot , président . - Je souhaite la bienvenue à M. Gérard Rivière, président du conseil d'administration de la Caisse nationale d'assurance vieillesse (Cnav), et à M. Renaud Villard, directeur, pour cette troisième audition de la matinée sur le projet de loi de financement de la sécurité sociale pour 2020.
Comme les précédentes, cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site internet du Sénat et consultable à la demande.
Monsieur le président, monsieur le directeur, beaucoup de choses ont changé depuis votre audition de l'an dernier et la branche vieillesse a connu une évolution particulièrement défavorable. Après trois années d'excédent, la branche renoue avec un déficit, à hauteur de 2,1 milliards d'euros en 2019 et de 2,7 milliards d'euros en 2020, alors qu'un excédent était prévu pour 2019 et 2020 par la précédente loi de financement de la sécurité sociale.
En l'absence de transfert à la Caisse d'amortissement de la dette sociale (Cades), la branche aura accumulé 15,8 milliards d'euros de dette à la fin de la période couverte par le projet de loi de financement de la sécurité sociale fin 2023.
Nous attendons que le Conseil d'orientation des retraites (COR) présente, à la demande du Premier ministre, les perspectives financières du système de retraites, mais, au vu des seuls résultats de la branche, combinés à ceux du fonds de solidarité vieillesse, le montant des déficits est préoccupant. Sans attendre la réforme systémique annoncée, dont le calendrier semble plus incertain, ne faudrait-il pas prendre rapidement des mesures correctrices ?
Monsieur le président, monsieur le directeur, je vous laisse la parole pour un propos introductif avant de passer la parole à notre rapporteur, puis aux commissaires qui souhaitent vous interroger.
M. Gérard Rivière, président du conseil d'administration de la Caisse nationale d'assurance vieillesse (Cnav) . - La Commission des comptes de la sécurité sociale (CCSS) prévoyait un déficit pour la Cnav en 2019 de 0,7 milliard d'euros. In fine, d'après le PLFSS pour 2020, le déficit s'élèverait à 2,1 milliards. La situation s'est donc aggravée de 1,4 milliard d'euros.
Plusieurs raisons expliquent ce phénomène. La loi portant mesures d'urgence économiques et sociales (MUES) a prévu des exonérations de cotisations qui ne seront pas compensées. Avec l'accélération du calendrier d'exonération des heures supplémentaires, cela représente une perte nette pour la Cnav de 1,2 milliard. Par ailleurs, avec la fin de la réforme Sarkozy de 2010, nous avons renoué en 2018 avec un rythme soutenu des départs en retraite : 6 % de plus qu'en 2017. La Commission des comptes de la sécurité sociale a également enregistré en 2019 une plus faible évolution de la masse salariale, notamment sous plafond. Le RSI sera définitivement intégré au régime général, au 1 er janvier prochain, mais les comptes sont, eux, d'ores et déjà intégrés. Or la masse soumise à cotisations des travailleurs indépendants a évolué moins vite que la masse salariale. L'ensemble de ces mesures explique très largement l'aggravation du déficit de la branche vieillesse.
La situation prévisionnelle continue de se dégrader. Les déficits cumulés s'élèveraient à 15,8 milliards, ce qui n'est pas négligeable. Parallèlement, le Fonds de solidarité vieillesse (FSV) bénéficie de l'amélioration régulière de l'emploi et des rentrées soutenues de la contribution sociale généralisée (CSG).
Le conseil d'administration de la Cnav a été saisi du projet de loi de financement de la sécurité sociale et a émis le 3 octobre dernier un avis négatif par quatorze voix contre, douze prises d'acte et quatre abstentions. Vous remarquerez qu'il n'y a pas eu un seul avis positif. Sans parler de la condamnation forte et très largement partagée de la fin des compensations systématiques des exonérations de cotisations. La délégation employeur critique fermement cette mesure.
La fiscalisation croissante du financement de la sécurité sociale insécurise également les recettes. La loi de programmation des finances publiques de 2018 a instauré le « chacun chez soi », ce que Bercy a traduit par le « chacun chez moi » c'est-à-dire je compense ce que je veux, quand je veux ! Cette tendance pourrait prendre une tournure particulièrement grave et dangereuse pour la pérennité du système de sécurité sociale et de retraite.
Les exonérations générales et ciblées ont progressé de 80 % entre 2017 et 2020, notamment avec la transformation du crédit d'impôt pour la compétitivité et l'emploi (CICE). Nous sommes passés de 39 milliards d'euros en 2017 à 71 milliards d'euros en 2020. Le financement de la branche vieillesse, dans le même temps, a vu sa part fiscale augmenter de 18 %.
S'agissant des revalorisations différenciées, le conseil d'administration condamne très largement cette initiative. C'est évidemment une perte de pouvoir d'achat, mais aussi une rupture du pacte intergénérationnel. Il ne me paraît pas judicieux de stigmatiser la population des retraités en les présentant aux jeunes générations comme des nantis et des privilégiés !
Enfin, vous avez évoqué la réforme systémique annoncée. Grâce au système universel mis en place après 2025, la valeur du point serait désormais indexée sur l'évolution du revenu moyen par tête (RMPT) alors qu'on n'est pas fichu aujourd'hui de respecter la loi et d'appliquer la stricte inflation !
M. Renaud Villard, directeur de la Caisse nationale d'assurance vieillesse . - Le président a rappelé la renaissance d'un déséquilibre, que l'on peut schématiquement très fortement imputer à la dégradation de la prévision macro-économique. Nous avons une sensibilité très forte à la masse salariale, qui explique plus de la moitié de ce déficit nouveau. En outre, la dynamique des dépenses est supérieure à celle qui avait été anticipée, notamment parce que l'accord Argirc-Arrco rapporte finalement très peu à la branche retraite en raison d'effets de bord. Les dépenses augmentent plus vite que prévu, les recettes sont moindres, indépendamment de la non-compensation de 1,2 milliard d'euros de la loi portant mesures d'urgence économiques et sociales.
Aujourd'hui, le déficit est relativement modéré, mais les perspectives s'assombrissent.
Deux articles du PLFSS concernent particulièrement la branche retraite, les articles 52 et 53. Le premier prévoit la revalorisation différenciée des pensions. Schématiquement, les retraites inférieures à 2 000 euros par mois seront revalorisées au niveau de l'inflation, celles qui sont supérieures à 2 014 euros le seront à hauteur 0,3 %. C'est un énorme chantier technique puisqu'il va falloir récupérer l'ensemble des retraites, de base et complémentaires, de tous les pensionnés français. La Cnav sera opératrice sur ce chantier pour l'ensemble des régimes de retraite. Ce sera également lourd en termes de gestion puisqu'il va falloir expliquer la mesure aux assurés à compter du 1 er janvier.
L'article 53 prévoit d'éviter le plus possible les ruptures de ressources lors du passage d'un minima social à la retraite. Les règles de gestion existantes étaient ainsi faites que certains assurés cessaient brutalement de percevoir leur minima social alors qu'ils ne percevaient pas encore leur retraite. D'autres assurés se trouvaient dans une situation kafkaïenne, la CAF et la caisse de retraite se renvoyant la balle les concernant. La mesure proposée vise à réduire, voire à éliminer ce risque grâce à un mécanisme emprunté à celui qui existe pour assurer le passage de la branche maladie à la branche retraite en cas d'invalidité. Les caisses de retraite auront une obligation de résultat, et non plus une obligation de moyens. Ce sera lourd et complexe en termes de gestion, mais c'est une mesure de service public dont on comprend l'intérêt.
M. René-Paul Savary . - L'article 52 induira un transfert de charges pour les départements, de l'ordre de plusieurs millions d'euros. Que peut-on proposer aux départements dans le PLFSS ?
Le déficit de la branche vieillesse est inquiétant à la veille d'une réforme des retraites, d'autant plus que la réforme doit se faire à périmètre constant et que l'équilibre doit être trouvé pour 2025. Avez-vous des idées de réformes paramétriques, monsieur le président ?
Alors qu'il y a moins de cotisants que de pensionnés, que, compte tenu de l'espérance de vie, on vit plus longtemps à la retraite, il n'est pas inconcevable de penser, si l'on ne veut ni accroître les cotisations ni diminuer les retraites, qu'il faut augmenter la masse salariale et donc travailler plus longtemps en reportant l'âge de liquidation de la retraite. Les régimes spéciaux sont régulièrement montrés du doigt, alors qu'ils s'expliquent par des raisons historiques dont il faut tenir compte. S'ils sont inéquitables, pourquoi reculer et ne pas régler au plus vite ce problème d'injustice ? Si la réforme ne devait s'appliquer qu'aux nouveaux entrants, pourquoi attendre 2025 ? Le risque, c'est que le régime général, qui couvre 85 % des assurés, ne soit le dindon de la farce. Avez-vous, monsieur le président, des propositions à faire à notre commission à cet égard ?
Les charges de la Cnav augmentent de plus de 600 millions d'euros. Pourriez-vous nous fournir quelques explications techniques sur cette hausse ? Quelle part représentent les dépenses de compensation démographique, monsieur le directeur ? Enfin, arriverez-vous techniquement à mettre en oeuvre l'article 52, compte tenu des seuils et des coefficients prévus dans la loi ?
M. Gérard Rivière . - Je laisserai Renaud Villard répondre aux questions sur l'article 52 et sur l'évolution tendancielle des comptes.
Puisque vous me posez une question personnellement, je vous répondrai à titre personnel. Mon avis n'est pas forcément celui du conseil d'administration de la Cnav, qui, sur le sujet, n'a d'ailleurs pas d'avis, car nous évitons de débattre des sujets qui ne concernent pas la gestion directe de l'organisme et ainsi de nous fâcher. Mon avis n'est pas non plus forcément celui de mon organisation. Entre ma réflexion propre et mon expérience de président de la Cnav, je regarde les choses sous le prisme du réalisme.
Comme je suis profondément attaché à la sécurité sociale et à la retraite par répartition, je n'accepte pas, en tant que président de la Cnav, mais aussi en tant que citoyen, la dérive, même lente, des comptes, laquelle met en danger, alors que l'on parle d'une réforme systémique, le devenir de notre système, qui est assez largement apprécié à l'intérieur comme à l'extérieur de nos frontières.
Avant de parler des mesures d'âge ou de durée, j'évoquerai les conditions qui permettent à des assurés du régime général ou d'autres régimes de partir plus tôt que d'autres, en fonction d'un certain nombre de critères plus ou moins anciens. Je veux bien qu'on invoque l'histoire, mais le régime général et son régime frère, l'Argirc-Arrco, pourraient en effet être les dindons de la farce d'une réforme systémique qui serait supportée, notamment économiquement, par les salariés de l'ancien régime général et par les entreprises. Je pense aux entrées différenciées ou éloignées dans le système de certains membres de régimes spéciaux, au maintien pendant un certain nombre d'années, voire de décennies, de dispositions particulières, par exception à la règle générale qui prévaudrait pour 85 % de la population cotisante du nouveau système.
Je considère que les retraites anticipées pour carrières longues étaient pleinement justifiées en 2003-2004, car elles bénéficiaient à une population qui avait commencé à travailler à 14 ou 15 ans, et alors que l'on s'apprêtait à porter l'âge légal de la retraite à 62 ans. On ne pouvait pas traiter ces salariés de la même façon que ceux qui avaient commencé beaucoup plus tard. Il s'agissait de prendre en compte une forme de pénibilité en termes de durée de l'activité professionnelle. Les populations concernées étaient des ouvriers, au sens manuel du terme. Il s'agissait de personnes qui avaient connu des débuts de carrière, voire une carrière complète, extrêmement pénibles.
Soyons réalistes, les départs anticipés servent à faire passer des pilules. Ils ont ainsi servi à faire passer la pilule des 62 ans. Idem en 2012-2014, sauf que là, des moyens spécifiques ont été mis sur la table, les cotisations ayant augmenté. Aujourd'hui, les carrières longues sont moins nombreuses, mais elles représentent toujours entre 20 % et 25 % de nos flux de départ. La situation n'est plus du tout la même. Je rappelle que ces départs anticipés concernent les plus grosses retraites, les salariés concernés ayant eu la chance de faire des carrières complètes, sans rupture pour cause de maladie, de chômage, de congé maternité ou parental. Ce sont majoritairement des hommes, qui ont commencé à travailler avant l'âge de vingt ans et qui sont issus du secteur tertiaire. Il me semble donc que l'on dévoie là les principes de solidarité de la sécurité sociale. La règle devrait être « trimestres plus âge » pour tous. Ces salariés devraient cotiser un peu plus longtemps que d'autres, par solidarité.
Je pense que l'on doit mettre fin aux dispositifs injustifiés et dégager de l'argent - les carrières longues représentent 3 milliards d'euros pour le seul régime général. Voyons combien on peut réaffecter à l'équilibre général du système et, pour partie, à une véritable prise en compte de la pénibilité des métiers qui, aujourd'hui, n'est pas traitée.
L'amorce a été faite par la loi de 2014, très rapidement remise en question. Le C3P a été transformé en C2P. On était dans la demi-mesure ; on est tombé dans le quart de mesure. La vraie pénibilité, dans le régime général, n'est pas prise en compte ; or il faut absolument la traiter. Celles et ceux qui ne relèvent pas de cette situation doivent, quelle que soit leur durée d'assurance, contribuer au régime jusqu'à l'âge légal.
Des réflexions sont en cours sur l'emploi des seniors. Tant que l'on arrêtera la formation professionnelle à 40 ou 45 ans, il est évident que l'on aura des quinquagénaires inemployables. On les laisse sur la touche puis on considère qu'ils ne savent plus rien faire - c'est un peu facile. Ce n'est ni le Parlement ni même le Gouvernement qui sont responsables de cette situation. Il faut une prise de conscience collective. Conditionnons une partie des exonérations de cotisations à l'emploi des seniors. C'est tout de même 32 milliards d'euros.
Mettons à plat tous les départs anticipés, dans toutes les catégories socioprofessionnelles ; redynamisons l'emploi des seniors, avant d'examiner les mesures nécessaires. Je considère qu'il n'est peut-être pas inéluctable de regarder du côté de l'âge légal - c'est un avis personnel. Le report de l'âge légal est la mesure la moins injuste dans un système en annuités. Je n'adhère pas au système en points, même si ce n'est pas lui qui est mauvais, mais le système universel à trois plafonds de sécurité sociale. Si le Gouvernement avait limité son ambition à un seul plafond, on aurait pu préserver la démocratie sociale qui s'est exercée par la création et la gestion rigoureuse et positive des systèmes de retraite complémentaire des salariés et non-salariés. En noyant tout cela, on a une appropriation collective des plus de 160 milliards d'euros des différentes réserves.
M. René-Paul Savary . - Merci à M. Rivière pour sa franchise. Les départs en retraite anticipée pour carrière longue représentent 25 % pour la Cnav, mais, sur 2018, pour l'ensemble des départs anticipés, une liquidation sur deux intervient avant l'âge moyen de retraite, qui est de 62,8 ans. Cet âge est de 63,1 ans sans les départs anticipés. On est déjà presque à 64 ans. Ce n'est pas un sujet tabou. Les Français sont capables de le comprendre.
Remettre en cause les mesures de départ anticipé n'est pas préconisé par le haut-commissaire, mais c'est un point à considérer. Leur montant est de 4 milliards d'euros pour le régime général, auquel il faut ajouter les autres régimes.
Nous partageons votre point de vue sur l'emploi des seniors ; il faut porter un regard nouveau sur eux. J'espère que vous vous inspirerez des préconisations du rapport que nous avons présenté avec Monique Lubin sur ce sujet.
M. Renaud Villard . - Vous nous avez demandé pourquoi les dépenses avaient augmenté plus vite que prévu l'an dernier. Il y a un double effet qui pèse quasiment 1 milliard d'euros. Le premier est que nous avions surestimé l'impact comportemental de l'abattement temporaire Agirc-Arrco et sous-estimé la dépense de quelques centaines de millions d'euros. Le deuxième est le moindre rendement sur les salariés agricoles à hauteur de 300 millions d'euros, puisque le régime général agrège le solde d'autres régimes, dont les salariés agricoles.
La compensation démographique arrive peut-être au bout de sa logique, compte tenu du périmètre croissant du régime général. Celui-ci devient schizophrène : il verse 5 milliards d'euros au titre de la compensation démographique et reçoit 1,4 milliard au titre de la compensation démographique pour les artisans et commerçants. L'extension du champ du régime général fait qu'il est donneur et receveur universel. Le mécanisme de la compensation démographique, que je renoncerais à expliquer sur les marchés de France et de Navarre, devient encore un peu plus baroque.
La variation des coefficients de revalorisation selon que l'on a 2 000, 2 008, 2 012, 2 014 ou 2 016 euros est juridiquement imparable, mais politiquement et administrativement compliquée à expliquer. Je crains que nos plateformes téléphoniques ne soient prises d'assaut en janvier 2020. Je comprends toutefois l'intention de lissage.
Mme Cathy Apourceau-Poly . - Monsieur le président, je ne partage absolument pas vos propos sur les carrières longues. Je rappelle qu'elles concernent les personnes qui ont cumulé cinq trimestres avant l'âge de 20 ans et 169 trimestres au total, soit plus de 42 ans de carrière. On va expliquer à des gens qui ont travaillé toute leur vie sur des chantiers dans des conditions très difficiles qu'ils ne peuvent pas prendre leur retraite à 60 ans.
En revanche, je partage tout à fait vos propos selon lesquels les retraités ne sont pas des nantis.
Il faut accepter le vieillissement de la population et l'anticiper. Malheureusement, nous ne prenons pas ce chemin. Nous regrettons que l'ambition du Gouvernement en matière de financement de la dépendance ne soit pas au rendez-vous. Les 500 millions d'euros annoncés pour financer la perte d'autonomie des personnes âgées et le recrutement de 5 175 personnes dans les établissements d'hébergement pour personnes âgées dépendantes (Ehpad) en 2020 pour ce qui concerne les soins sont largement insuffisants par rapport aux estimations des professionnels, puisque cela correspond à un demi-poste supplémentaire par établissement. Ces établissements bénéficient de 130 millions d'euros pour se rénover et se transformer, sachant que les besoins de rénovation des 3 000 Ehpad publics sont estimés à 15 milliards d'euros.
L'association des directeurs d'établissements au service des personnes âgées réclame 40 000 postes dès 2020, soit deux postes dans chaque maison de retraite et structure d'aide à domicile, pour un coût estimé à 1,5 milliard d'euros. Qu'en pensez-vous ? Nous avons entendu, il y a peu, la souffrance des personnels des Ehpad, qui dénoncent leur manque de moyens.
Mme Monique Lubin . - Le Gouvernement désire mettre en place sa réforme à partir de 2025 en ayant des comptes à l'équilibre. Cela paraît carrément impossible. Le Conseil d'orientation des retraites a commencé à travailler sur ce sujet, à la demande du Gouvernement. Aucune solution ne permettra de revenir à l'équilibre en 2025. L'effet d'un report de l'âge de la retraite n'aurait de toute façon des bénéfices que dix ans plus tard.
Monsieur le président, vous avez été très franc ; je le serai aussi. Je ne peux pas entendre ce que vous avez dit sur les carrières longues. Vous avez cité un exemple personnel. Moi-même, j'ai 56 ans. Je suis issue d'un territoire qui a connu autrefois une forte industrie. Un grand nombre de personnes de mon âge sont entrées dans le monde du travail à 16 ou 17 ans. À 56 ans, elles ne sont pas à la retraite. D'ici à quatre ans, à 60 ans, elles auront travaillé et cotisé 44 ans - et ce n'est pas du travail en bureau, mais sur des toits, sous des voitures ou dans des usines, quand il en reste. Leur retraite à 60 ans, elles ne l'auront pas volée. On parle d'hommes et de femmes qui travaillent depuis très longtemps. D'où vient cette obstination sur ce sujet ? Je ne suis pas d'accord avec René-Paul Savary. Les rapports du COR, particulièrement riches, confirment que le nombre de bénéficiaires va diminuer. La tendance baissière est déjà entamée. Il y aura de moins en moins de personnes concernées. Dans une dizaine d'années, on n'en parlera quasiment plus. Je ne vois pas l'intérêt de se focaliser sur ce sujet.
En revanche, je partage complètement votre constat sur le régime à points. Si l'on veut que notre régime actuel ne perde pas en efficacité, il existe plusieurs pistes. De grâce, arrêtez, les uns et les autres, de parler du dispositif de carrières longues, qui a encore toute sa pertinence.
Mme Catherine Fournier . - Le nombre de personnes concernées par les carrières longues va s'amenuiser au fil des années. Il est vrai que nombre d'étudiants de cette époque étaient pions et bénéficient de ce dispositif sans avoir connu une grande pénibilité.
Vous avez dit que la masse salariale inférieure au plafond de la sécurité sociale avait diminué. La croissance économique de notre pays n'engendre pas d'augmentation de la masse salariale. En 2020, vous allez fusionner avec le RSI. Avec Frédérique Puissat, nous menons une réflexion sur les travailleurs de plateformes, qui sont des indépendants et représentent environ 1 % de l'emploi. Certes, nous sommes dans un système assurantiel, mais avec une telle mutation du travail, ne faut-il pas penser à autre chose pour les recettes ?
M. Gérard Rivière . - Si je vous ai froissés sur les carrières longues, je le regrette. Pour autant, nos points de vue ne sont pas si éloignés. Vous avez retenu ce que j'ai dit de plus choquant, mais vous n'avez pas bien écouté mes propos sur la pénibilité. Mmes Apourceau-Poly et Lubin prennent l'exemple d'emplois pénibles. Traitons de la pénibilité !
Ceux qui ont commencé à 20 ans ont fait des jobs étudiants : 200 heures de Smic, c'est un trimestre. Je ne parle pas des salariés de l'industrie ou du bâtiment qui, eux, devraient être traités par un dispositif de pénibilité, pour peut-être même partir avant 60 ans. Il faut regarder l'année de validation de quatre trimestres plutôt que l'âge de cotisation du premier trimestre pour connaître l'âge réel d'entrée dans la vie active. Si l'on prenait en compte ce paramètre, on pourrait vraisemblablement maintenir ce dispositif.
Il faut faire en sorte que les emplois de plateformes ne puissent pas être encouragés afin qu'ils ne se substituent pas aux véritables emplois salariés dotés de garanties sociales. Pour autant, il ne faut surtout pas abandonner les faux salariés, ou faux indépendants, qui sont contraints d'exercer leur activité sous ces faux statuts, et mettre en place une contribution. J'ai entendu récemment une réflexion intelligente d'un économiste primé par l'École nationale supérieure de sécurité sociale (EN3S) et la Caisse des dépôts et consignations pour son ouvrage sur une contribution sur l'intelligence artificielle ; celle-ci produit de l'activité et génère des gains considérables pour certaines entreprises, notamment multinationales.
M. Renaud Villard . - La branche retraite n'est pas compétente sur la perte d'autonomie et le financement des Ehpad. Il ne m'appartient pas de me prononcer. En revanche, elle est bien compétente sur la prévention de la perte d'autonomie. Nous intervenons pleinement sur les GIR 5 et GIR 6 sur l'humain - par exemple le portage des repas -, le collectif - par exemple les ateliers mémoire et nutrition - et le foncier - par exemple des programmes d'investissement pour la rénovation des résidences autonomie.
Oui, l'équilibre est possible en 2025, techniquement. Je ne parle pas de soutenabilité politique. Cela supposerait des mesures applicables aux générations très proches de la retraite.
Les carrières longues ont fondamentalement beaucoup changé d'objet. Il y a toujours eu une forme de dialogue entre carrières longues et pénibilité, avec l'idée que l'une se substitue à l'autre. On a connu la tentative, en 2008, de la réforme des régimes spéciaux et de l'introduction de la pénibilité - avec l'échec des négociations des partenaires sociaux sur le sujet -, puis la loi de 2014, qui a eu pour tentation d'augmenter temporairement les carrières longues en assurant que la pénibilité viendrait en soutien. Ce dialogue est sans doute encore à creuser et à approfondir. Après un pic à 180 000 personnes en 2017, nous amorçons une décroissance qui devrait mener à 120 000 en 2022. La décélération continuera, mais les effectifs sont importants.
En 2003, le dispositif de carrières longues ciblait les départs très anticipés de gens qui avaient commencé à travailler avant 16 ans. Son élargissement progressif a conduit finalement à prendre en compte des assurés au profil moins industriel. Ils reçoivent des retraites bien plus élevées que les autres carrières ; en outre, on ne constate aucune distorsion d'espérance de vie entre les carrières longues et les autres. Cela signifie que l'instrument était peut-être un peu large.
La masse salariale continue à progresser avec dynamisme, mais les prévisions ont été fortement revues à la baisse. Nous avons une sensibilité très forte à la masse salariale, qui est notre assiette. Nous estimons sa croissance entre 2,8 et 3,4 % dans les années à venir. Pour les précédents PLFSS, on était toujours au-dessus de 3 %, voire de 3,5 %. La moindre évolution de l'assiette entraîne des effets extrêmement lourds sur nos comptes. La masse salariale du secteur privé continue à augmenter de manière dynamique, mais a été revue à la baisse.
Le problème des travailleurs de plateforme se pose pour nous. Nous intégrons les travailleurs indépendants, mais aussi progressivement la Caisse interprofessionnelle de prévoyance et d'assurance vieillesse (Cipav), c'est-à-dire ceux qui sont entre le salariat et la profession libérale. Aujourd'hui, ces populations sont relativement peu couvertes sur les risques classiques des salariés, notamment les plus assurantiels d'entre eux, tels que les risques accidents du travail et maladies professionnelles (AT-MP). Ils contribuent peu au titre de la retraite, étant souvent micro-entrepreneurs. On est sans doute en train de créer des droits à la retraite modestes. Faut-il modifier l'assiette ? Cela a été fait sur la maladie. La question doit être posée puisque l'on est en train de créer des assurés à droits faibles pour l'avenir. C'est déjà le cas : par exemple, 40 % des micro-entrepreneurs sont des artisans et commerçants. Cela change la nature même du régime de ces derniers.
M. Gérard Rivière . - En 2023, il y aura 120 000 départs en retraite anticipée. Pour 2020-2023, c'est 11 milliards d'euros cumulés.
Le dispositif de pénibilité doit être rétabli et renforcé. Il faut impérativement un financement dédié assuré par les entreprises qui créent le risque parce que ce ne doit pas être au détriment de l'ensemble des salariés du régime général ni des entreprises vertueuses.
M. Gérard Dériot , président . - Je vous remercie, messieurs, de vos interventions.
Mme Anne
Thiebeauld,
directrice par intérim des risques professionnels
de
la Caisse nationale d'assurance maladie
Réunie le mercredi 30 octobre 2019, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de Mme Anne Thiebeauld, directrice par intérim des risques professionnels de la Caisse nationale d'assurance maladie.
M. Alain Milon , président . - Nous entamons ce matin notre dernière matinée d'auditions sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2020 avant l'examen de ce texte en commission la semaine prochaine.
Je souhaite la bienvenue à M. Nicolas Revel, directeur général, et à Mme Anne Thiebeauld, directrice par intérim des risques professionnels de la Caisse nationale de l'assurance maladie (CNAM). Cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site Internet du Sénat et consultable à la demande.
La branche accidents de travail et maladies professionnelles (AT-MP) se distingue des autres branches à plusieurs égards : elle reste financée très majoritairement - à plus de 96 % - par des cotisations ; elle conserve une gestion marquée par le paritarisme ; et elle dégage des excédents depuis 2013 à hauteur de 1,115 milliard d'euros en 2020. Ces excédents devraient se maintenir sur la période couverte par le PLFSS pour 2020 et contribuer ainsi à la trésorerie des autres branches.
La branche est marquée cette année par la création du fonds d'indemnisation des victimes de maladies professionnelles liées aux pesticides qui lui est intégré financièrement, selon un dispositif qui se distingue sur plusieurs points de la proposition de loi déposée par notre collègue Nicole Bonnefoy, que le Sénat a adoptée le 1 er février 2018 sur le rapport de Bernard Jomier. La question de la réparation forfaitaire, au coeur des principes de la branche AT-MP est notamment interrogée à cette occasion. D'autres sujets, comme la prévention ou la gouvernance de la santé au travail font également partie de son actualité.
M. Nicolas Revel, directeur général de la CNAM . - Mme Anne Thiebeauld assure l'intérim de la direction des risques professionnels depuis le départ de Mme Marine Jeantet qui en avait été la directrice pendant cinq ans et qui a été nommée haut-commissaire à la prévention et à la lutte contre la pauvreté auprès du préfet de région d'Île-de-France.
Les dépenses de la branche AT-MP attendues pour 2020 s'établissent à 13,6 milliards d'euros, dont 12,2 milliards d'euros pour le régime général, soit une hausse de 100 millions d'euros par rapport à 2019. Cette augmentation est liée à la seule dynamique des indemnités journalières, sans mesure nouvelle. La branche AT-MP reste excédentaire et contribuera à nouveau, et à la même hauteur que les années précédentes -1 milliard d'euros-, à l'équilibre de la branche maladie au titre de la sous-déclaration des AT-MP.
La contribution de la branche au fonds de cessation anticipée d'activité des travailleurs de l'amiante diminuera en 2020 de 532 à 414 millions d'euros en raison, malheureusement, de la diminution du nombre de bénéficiaires.
Au-delà de ces grands chiffres, je voudrais souligner quatre dispositions marquantes du PLFSS s'agissant de la branche AT-MP.
En premier lieu, un fonds d'indemnisation des victimes de maladies professionnelles liées aux pesticides sera créé sous la forme d'un guichet unique géré par la caisse centrale de la Mutualité sociale agricole (MSA). Les règles de calcul des prestations resteront toutefois calées sur les règles de droit commun s'agissant du régime général.
En deuxième lieu, le dispositif de rachat des rentes AT-MP sera supprimé. Actuellement, entre 11 et 12 % des bénéficiaires demandent à recevoir leurs rentes sous forme d'un capital. Il s'agit d'une modalité dérogatoire de versement dans notre régime de protection sociale, car la rente a vocation à accompagner le bénéficiaire dans la durée. Or, nous avons constaté que le recours à la capitalisation pouvait se révéler désavantageux pour l'assuré qui fait parfois un calcul de court terme : sa suppression sera donc plus protectrice. Cette mesure générera donc des économies à court terme, mais des dépenses plus importantes à long terme.
En troisième lieu, la dématérialisation des procédures pour les entreprises sera synonyme de simplification pour elles et de diminution des coûts de gestion pour nous. Nous avons toutefois conscience que les très petites entreprises auront besoin d'un temps d'appropriation de cette nouvelle modalité.
En dernier lieu, nous assouplissons les conditions d'accès au dispositif de « travail léger » prévu en cas d'accident du travail ou de maladie professionnelle afin de favoriser le maintien ou le retour rapide en emploi.
M. Gérard Dériot , rapporteur pour les accidents du travail et maladies professionnelles . - Merci de nous avoir présenté ces mesures intéressantes.
La branche AT-MP est excédentaire depuis plusieurs années : pourquoi ne pas envisager une diminution des cotisations payées par les entreprises ? Certes, nous avons plus l'habitude d'augmenter les cotisations, ou d'attendre et de capitaliser que de les baisser...
Je salue l'élargissement du champ du fonds d'indemnisation des victimes de maladies professionnelles liées aux pesticides notamment aux enfants nés d'une mère qui aurait été exposée. Quelles seront les modalités précises de ce fonds ?
La reconduction, même un peu à la baisse, du Fonds d'indemnisation des victimes de l'amiante (FIVA) et du Fonds commun des accidents du travail agricole (FCATA) devrait permettre de faire face aux difficultés rencontrées par les victimes, notamment celles de l'amiante.
En dépit de la baisse générale de la sinistralité au cours des dix dernières années, deux secteurs connaissent néanmoins un regain des risques professionnels : celui des établissements d'hébergement pour personnes âgées dépendantes (EHPAD) et celui du transport et de la logistique. Quel accompagnement particulier prévoyez-vous pour ces deux secteurs ?
La nouvelle convention d'objectifs et de gestion (COG) va doubler le montant des aides financières simplifiées et des contrats de prévention. Mais comment mobiliser efficacement les très petites entreprises autour de ces dispositifs ?
Quels efforts avez-vous entrepris pour limiter le phénomène de la sous-déclaration de maladies professionnelles ? Le maintien du transfert de 1 milliard d'euros en direction de la branche maladie signifie-t-il qu'aucun progrès n'a été accompli au cours des dix dernières années ? La CNAM est grande productrice de statistiques, or elle ne semble pas capable de fournir un chiffre sur le nombre de sous-déclarations. Certes, une commission se réunit pour donner une fourchette estimative entre 0,8 et 1,5 milliard d'euros, mais tout cela n'est pas sérieux !
Mme Anne Thiebeauld, directrice par intérim des risques professionnels de la CNAM . - La diminution de la sinistralité est notable depuis les vingt dernières années, notamment dans les secteurs de la métallurgie et du bâtiment qui restent cependant des secteurs majeurs en termes de risques professionnels et de dépenses.
Dans le secteur des soins à la personne, l'indice de fréquence des AT-MP est trois fois plus élevé que l'indice moyen. La COG 2018-2022 prévoit un programme national d'actions coordonnées entre la CNAM et les départements. Pour une très large majorité, les maladies professionnelles observées dans ce secteur sont des troubles musculo-squelettiques. Des programmes de prévention sont élaborés, des actions d'information et de formation du personnel sont menées. Les aides financières de la CNAM permettent de financer jusqu'à 50 % du coût des formations ou des équipements de sécurité. La taille des entreprises du secteur est très variable et la CNAM réalise un accompagnement de type « grands comptes » au profit des deux plus grands groupes. La question de l'absentéisme - particulièrement élevé dans ce secteur - a aussi été évoquée avec les entreprises et des campagnes d'information menées. Nous avons engagé des démarches similaires dans le secteur des transports et de la logistique.
La ligne budgétaire des incitations financières de la CNAM aux entreprises est en augmentation. Ces subventions s'adressent particulièrement aux très petites entreprises de moins de 50 salariés et sont diversifiées en fonction des secteurs ; c'est ainsi que l'on compte 17 subventions de prévention en 2019. Nous proposons aussi aux entreprises de signer des contrats de prévention sur plusieurs années. Les toutes petites entreprises, de moins de 5 ou 10 salariés, sont moins sensibilisées aux risques et sont donc plus difficiles à mobiliser. Nous tâchons néanmoins d'adapter nos dispositifs au plus près des besoins en travaillant avec les branches professionnelles, par exemple sur les équipements individuels de sécurité. Pour 2019, 80 millions d'euros d'aides seront mobilisés.
M. Nicolas Revel . - S'agissant de la question de la sous-déclaration des maladies professionnelles, nous allons amplifier notre dispositif en 2020. Nous faisons tout d'abord un effort d'information au long cours auprès des assurés, des entreprises et des professionnels de santé. Nous avons simplifié la déclaration dématérialisée d'AT-MP et allons également simplifier à compter du 1 er janvier prochain le processus d'instruction de la reconnaissance de maladie professionnelle pour mieux accompagner les assurés. Enfin, nous avons mis en place, à titre expérimental, un dispositif de détection d'entrées en affections de longue durée (ALD) potentiellement liées à un facteur de risque professionnel : nous l'avons expérimenté en 2015 sur le cancer de la vessie, avec pour effet une multiplication par six des requalifications en maladie professionnelle ; ce même dispositif sera déployé en 2020 pour quatre autres pathologies potentiellement liées à un risque professionnel : l'asthme, la surdité, la hernie discale et le cancer naso-sinusien. Il ne nous sera pas possible d'aller beaucoup plus loin en raison des interdictions pesant sur le croisement des bases. Nous ne sommes absolument pas résignés, mais le phénomène reste difficile à évaluer. Une commission se réunit tous les cinq ans pour proposer une fourchette d'évaluation. N'oublions pas qu'il existe aussi des arrêts de travail qui s'imputent sur la branche maladie alors qu'ils sont dus à des troubles anxio-dépressifs liés à l'environnement professionnel ...
M. Gérard Dériot , rapporteur . - Les dispositions permettant un retour dans le monde du travail à temps partiel sont intéressantes, mais elles risquent d'être compliquées à appliquer dans les petites entreprises et les petites collectivités où il faudra aménager un poste supplémentaire. Comment accompagner le chef d'entreprise dans ces situations-là ?
Mme Frédérique Puissat . - Mme Myriam El Khomri vient de remettre à la ministre de la santé un rapport consacré aux métiers du grand âge dans lequel elle formule 59 propositions. Avez-vous été associés à ces réflexions ? Les 100 millions d'euros demandés sont-ils des crédits supplémentaires ? Des amendements en PLFSS seraient-ils bienvenus pour accélérer le calendrier de mise en oeuvre de ces propositions ?
M. Michel Amiel . - Quel sera le contenu du fonds d'indemnisation des victimes de maladies professionnelles liées aux pesticides ? Quid du chlordécone utilisé aux Antilles ?
Nous évoquons la sous-déclaration des maladies professionnelles, mais sachez que, en tant qu'employeur, j'ai aussi connu des cas de surdéclaration ! En matière de troubles musculo-squelettiques et de risques psychosociaux, comme distinguer ce qui relève de l'environnement professionnel de ce qui relève de la vie quotidienne ?
Mme Élisabeth Doineau . - Les consultations en télémédecine sont encouragées, mais comment est rémunéré l'infirmier ou l'aide-soignant qui accompagne le patient, notamment en EHPAD ?
Nous avons organisé l'an dernier quatre tables rondes consacrées à la maladie de Lyme. Les patients et leurs familles sont souvent en errance thérapeutique et exposent des frais de transport, d'alimentation particulière, de médecine parallèle qui ne sont pas pris en charge par l'assurance maladie. Comment améliorer cette prise en charge ?
M. Stéphane Artano . - Sur les aides financières simplifiées, vous avez évoqué un point qui avait retenu mon attention et celle de ma collègue Pascale Gruny lors de la rédaction de notre rapport consacré à la santé au travail : comment toucher les plus petites entreprises ? Ne craignez-vous pas que le cofinancement exigé ne soit, pour elles, un frein à l'accès aux aides financières simplifiées ?
M. Nicolas Revel . - Nous avons été associés à la rédaction du rapport de Mme El Khomri : nous avons échangé sur ses pistes de travail et lui avons fourni des éléments statistiques. Nous partageons sa conviction qu'une action prioritaire sur ce secteur est indispensable.
Les 100 millions d'euros demandés par Mme El Khomri sont des crédits supplémentaires, mais sachez que nous avons déjà des moyens prévus pour ce secteur dans le cadre de la COG, même s'il ne s'agit pas de crédits fléchés ni d'enveloppes fermées, car nous disposons d'un budget global. Le Gouvernement décidera s'il y a lieu d'augmenter les moyens.
Je n'ai pas d'avis sur l'opportunité de déposer des amendements dans le cadre de l'examen du PLFSS pour 2020. Je pense néanmoins qu'un temps de réflexion et de travail sur les conclusions du rapport pourrait être utile.
Mme Anne Thiebeauld . - Le contenu et l'organisation du fonds d'indemnisation des victimes de maladies liées aux pesticides ne sont pas encore totalement arrêtés. Des principes sont néanmoins posés : les procédures et réglementations respectives du régime général et du régime agricole seront respectées ; la situation aux Antilles, avec le risque d'exposition du chlordécone, est bien incluse dans la trajectoire prévue pour ce fonds ; les tableaux de maladies professionnelles du régime général vont devoir évoluer.
Il est souvent délicat de distinguer ce qui relève du milieu professionnel de ce qui relève de la vie personnelle, tout particulièrement s'agissant des troubles musculo-squelettiques et des risques psychosociaux. C'est pourquoi il existe une procédure de reconnaissance qui fait intervenir un comité d'experts en pathologie professionnelle chargé de mettre en évidence, de manière scientifique, le lien direct et essentiel entre la pathologie de l'assuré avec l'environnement de travail.
M. Nicolas Revel . - Dans le cadre des consultations de télémédecine, au départ, seule la consultation du médecin était remboursée. Des négociations avec les infirmiers libéraux ont été menées afin d'envisager leur rémunération lorsqu'ils accompagnent l'assuré dans une téléconsultation. Un avenant, signé le 6 mars 2019, prévoit qu'à compter du 1 er janvier prochain les infirmiers seront rémunérés à hauteur de 10 euros si l'infirmier est présent au domicile de l'assuré pour d'autres prestations, de 15 euros, en plus des indemnités de déplacement, si l'infirmier se déplace spécialement au domicile de l'assuré et de 12 euros si l'infirmier se trouve dans un lieu dédié. En revanche, les aides-soignants qui interviennent essentiellement dans le cadre d'établissements médico-sociaux de type EHPAD ne recevront pas de rémunération spécifique, car ils sont salariés et cet acte fait partie de leurs missions.
L'errance thérapeutique des patients atteints de la maladie de Lyme est un vrai sujet, notamment en amont du diagnostic. Malheureusement, nos remboursements répondent à des règles et pour accéder à une prise en charge il faut entrer dans un cadre précis. Sans diagnostic, la prise en charge est impossible.
S'agissant des aides financières simplifiées, je suis contre une prise en charge complète.
Mme Anne Thiebeauld . - Nos subventions permettent de prendre en charge au maximum 50 % du coût. C'est en effet l'employeur qui est responsable de la prévention dans son entreprise et il ne faudrait pas le déresponsabiliser. En outre, si nous devions financer à 100 %, nous ne serions pas en mesure d'aider autant d'entreprises qu'aujourd'hui.
M.
Nicolas Revel,
directeur général de la Caisse nationale
d'assurance maladie
Réunie le mercredi 30 octobre 2019, sous la présidence de M. Alain Milon, président, la commission procède à l'audition de M. Nicolas Revel, directeur général de la Caisse nationale d'assurance maladie.
M. Alain Milon , président . - Nous poursuivons nos travaux sur le projet de loi de financement de la sécurité sociale (PLFSS) pour 2020 avec l'audition de M. Nicolas Revel, directeur général de la Caisse nationale d'assurance maladie (CNAM). Je félicite M. Revel dont le mandat, commencé en 2014, a été renouvelé la semaine dernière par le conseil d'administration de la caisse, sur proposition du Gouvernement.
Permettez-moi de saisir cette occasion pour saluer, au nom de notre commission, la mémoire de M. William Gardey, président de la CNAM, décédé le 14 octobre dernier.
Cette audition fait l'objet d'une captation vidéo retransmise en direct sur le site Internet du Sénat et consultable à la demande.
La branche maladie reste « l'homme malade » de la sécurité sociale. Alors qu'elle devait renouer avec l'équilibre en 2020, son déficit serait de 3 milliards d'euros en 2020, comme en 2019. En l'absence de transfert à la Caisse d'amortissement de la dette sociale (Cades), la branche aura accumulé près de 20 milliards d'euros de dette à la fin de l'année 2023, c'est-à-dire à la fin de la période couverte par le PLFSS.
Comme chaque année, la moitié des articles du PLFSS est consacrée à la branche maladie, avec, notamment, une réforme du financement de l'hôpital, sur fond de crise persistante des hôpitaux, sur laquelle nous aimerions avoir votre sentiment. S'agit-il d'une crise de notre modèle de financement solidaire devant l'alourdissement inéluctable des coûts liés au vieillissement et à l'innovation ? Ou de la crise d'une organisation dont la mue n'a pas été assez rapide ?
M. Nicolas Revel, directeur général de la CNAM. - Je vous remercie des mots aimables que vous avez eus en mémoire de M. William Gardey qui consacra ses trente dernières années à son engagement passionné dans la vie de notre institution.
Alors que le déficit de la branche maladie pour 2020 était attendu autour de 500 ou 600 millions d'euros, il sera finalement de 3 milliards d'euros en 2019 comme en 2020. Il ne résulte pas de la non-compensation des exonérations des heures supplémentaires, qui n'impacte pas la branche maladie, mais de la diminution du taux de contribution sociale généralisée (CSG) pour les retraités décidée par le Gouvernement et de l'évolution moins dynamique que prévu de la masse salariale.
Grâce à nos efforts de maîtrise de la dépense dans la durée, nous maintenons une évolution annuelle de l'objectif national des dépenses d'assurance maladie (Ondam) comprise entre 2 et 2,5 %. Le retour à l'équilibre se décale certes, mais reste envisageable dans les prochaines années.
L'évolution de l'Ondam en 2020 est fixée à + 2,3 %. Le rythme spontané d'évolution des dépenses de santé, que nous appelons le tendanciel, serait de + 4,4 % en 2020, dont 0,3 % liés au nombre de jours ouvrés en 2020. Nous avons donc recherché des économies pour un montant de 4,185 milliards d'euros.
Les sous-Ondam s'établissent à + 2,1 % pour l'hôpital et à + 2,4 % pour la ville. Je vous invite à rester prudents à l'égard de ces notions d'hôpital et de ville qui sont très poreuses. On s'aperçoit en effet que de nombreuses dépenses prescrites par l'hôpital s'imputent sur les dépenses de ville : c'est le cas des médicaments en rétrocession hospitalière, des transports sanitaires et des honoraires des médecins libéraux qui opèrent dans un établissement privé.
L'écart de 0,3 % entre ces deux sous-Ondam n'est pas anormal. En effet, le tendanciel 2020 des dépenses-hôpital est de + 3,3 % alors que celui des dépenses de ville est de + 5,6 %. Le tendanciel hospitalier s'est d'ailleurs réduit entre 2019 et 2020.
Mme Laurence Cohen . - Évidemment ! Vous faites tout pour !
M. Nicolas Revel . - Face à ces tensions fortes dans le système de santé et la sphère hospitalière en particulier, le Gouvernement présentera des mesures courant novembre.
Le PLFSS prévoit plusieurs mesures relatives à l'évolution des modes de financement de la psychiatrie, des soins de suite et de réadaptation (SSR) et des services des urgences. Il prévoit également la rénovation de la nomenclature des actes des médecins libéraux ainsi que celle du dispositif d'intéressement des établissements au titre du contrat d'amélioration de la qualité et de l'efficience des soins (Caqes).
Quatre autres mesures me semblent dignes d'intérêt : le forfait post-traitement aigu du cancer, le bilan de santé de l'enfant entrant à l'aide sociale à l'enfance (ASE), la prise en charge des frais de déplacement et d'hébergement pour les femmes enceintes éloignées de la maternité et enfin une expérimentation d'une plateforme départementale sur la prévention de la désinsertion professionnelle.
Mme Catherine Deroche , rapporteure pour l'assurance maladie . - Le PLFSS pour 2020 prévoit de très importantes économies sur la biologie. Elles étaient de 120 millions d'euros en 2019, le rapport intitulé Charges et produits pour l'année 2020 de la CNAM de juillet dernier prévoyait de les fixer à 180 millions d'euros, et ce sont finalement 205 millions d'euros qui sont prévus au PLFSS ! Pourquoi êtes-vous allés au-delà des 180 millions d'euros ? Cela a déclenché une réaction forte de la profession avec la fermeture de laboratoires pendant trois jours. N'atteint-on pas ici les limites d'une régulation prix-volume ? Quelles sont les pistes explorées pour valoriser le rôle des biologistes dans le parcours de soins et préserver le maillage territorial des laboratoires ?
L'an dernier, avec mes collègues Yves Daudigny et Véronique Guillotin, nous avons travaillé sur la question de l'accès précoce aux médicaments. Où en est-on de la refonte des nomenclatures ?
L'article 28 du PLFSS prévoit une réforme de la prise en charge des dispositifs médicaux. Cela induira-t-il une baisse durable des coûts des dispositifs ?
L'article 29 abroge la possibilité pour le pharmacien de substituer un médicament biosimilaire à un médicament de référence. Or, un rapport récent de l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) a rappelé que, bien qu'un médicament biosimilaire ne soit pas bioéquivalent au princeps, sa substituabilité n'entraînait pas de risque particulier et pouvait avoir d'importants bénéfices pour l'accès aux médicaments innovants. Avez-vous chiffré le coût pour l'assurance maladie de cette mesure de non-substituabilité ?
L'article 42 vise à adapter le Caqes aux spécificités de l'hôpital. Les seules données statistiques sur les variations de pratiques vous semblent-elles un critère adéquat de pertinence ? Quel sera le rôle du contrôle médical dans ce dispositif ?
M. Nicolas Revel . - S'agissant des économies attendues sur le poste de biologie, il faut distinguer ce qui est attendu de la biologie de ville et ce qui s'est ajouté pour passer de 180 à 205 millions d'euros et qui concerne la biologie hospitalière.
En raison notamment de la concentration croissante du secteur, nous nous sommes engagés depuis six ans dans une approche négociée. Un premier protocole triennal, signé en 2014, prévoyait une augmentation annuelle des dépenses de + 0,25 %. Ce protocole a été reconduit à l'identique en 2016. En 2019, nous avons à nouveau proposé la signature d'un protocole de régulation prix-volumes et cette proposition a été acceptée. L'objectif de 180 millions d'euros fixé dans le rapport de juillet 2019 correspondait à la projection en 2020 des règles du protocole en vigueur.
Pourquoi ce montant est-il supérieur à celui de 2019 ? En raison d'un tendanciel de 2020 plus élevé sur la biologie de ville - de l'ordre de 0,4 point supplémentaire ; d'un décalage de 26 millions d'euros des dépenses de 2019 par rapport au cadrage prévu ; et de la disparition en 2020 de 20 millions d'euros de dépenses qui avaient été autorisées en 2017, 2018 et 2019. Notre proposition de repartir sur les mêmes bases correspondait donc à ces 180 millions d'euros. La profession a refusé de maintenir son même niveau d'effort pour les trois prochaines années et a réagi fortement. Nous avons eu de nouvelles discussions il y a une dizaine de jours. J'ai alors proposé le relèvement de la trajectoire de 0,50 ainsi qu'un certain nombre de mesures permettant d'éviter les baisses de tarifs. Ces propositions ont été jugées insatisfaisantes par la profession, une nouvelle réunion aura donc lieu le 6 novembre prochain au cours de laquelle nous ferons de nouvelles propositions. Si nous trouvons un accord, tant mieux ; sinon, la vie continuera ... Mais je sais que nous souhaitons tous trouver un accord.
S'agissant du référentiel des actes innovants hors nomenclature (RIHN), la ministre nous a fixé comme objectif d'en diminuer le volume en inscrivant progressivement dans la nomenclature de droit commun ces actes innovants, réalisés en milieu hospitalier et financés par une dotation spécifique. Pour ce faire, nous avons défini avec la Haute Autorité de santé (HAS) un programme d'évaluation de ces actes. C'est un travail de longue haleine, qui nous prendra probablement plus de cinq ans.
Mme Catherine Deroche , rapporteure . - Vous aviez annoncé trois ans l'an dernier...
Nicolas Revel . - Effectivement, le premier programme de trois ans est bien maintenu. Mais nous n'aurons pas terminé au bout de trois ans et d'autres actes vont rejoindre le RIHN.
La dépense annuelle de l'assurance maladie pour les fauteuils médicaux est de 154 millions d'euros, en augmentation de 9 % chaque année et, nous remboursons plus de 700 modèles. Comme d'autres pays l'ont fait avant nous, nous souhaitons, grâce au référencement et à la stimulation de la concurrence entre producteurs, aboutir à une diminution des tarifs sans porter atteinte ni à la qualité ni aux fonctionnalités des dispositifs médicaux proposés à nos assurés.
Sur la question des biosimilaires, nous supprimons une disposition qui autorisait les pharmaciens à opérer une substitution, mais pour laquelle aucun décret n'avait jamais été pris. Le risque de contentieux était en effet fort, notamment de la part des entreprises qui développent ces médicaments biosimilaires ; nous avons donc souhaité stabiliser la base juridique. En revanche, le sujet n'est pas écarté et nous allons continuer à y travailler avec l'ensemble des parties prenantes.
S'agissant de la pertinence des actes, l'approche par la statistique est toujours très intéressante, car elle permet de mettre en lumière les écarts de pratique entre professionnels. Bien entendu, elle ne suffit pas et ne dispense pas du regard médical sur le contexte clinique des patients.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Sur quels montants les relations poreuses que vous évoquez entre l'hôpital et la ville portent-elles ?
Nous savons tous que les hôpitaux sont en souffrance. Ils connaissent des problèmes d'organisation et des problèmes de financement qui limitent leurs possibilités de recrutement de personnels médicaux, infirmiers et d'aides-soignants. Le besoin a été chiffré par de nombreux rapports. Or cet effort particulier que nous devons accomplir pour l'hôpital ne se retrouve pas dans ce PLFSS. Disposez-vous de statistiques pour nous éclairer ? Au Sénat comme à l'Assemblée nationale, les parlementaires continueront à interpeller la ministre sur ce sujet.
L'article 15 du PLFSS prévoit de rendre redevables d'une contribution tous les exploitants de dispositifs médicaux dès lors que les dépenses d'assurance maladie au titre de la liste en sus dépassent un seuil de 3 %. Le produit de cette contribution serait constituée de la totalité de la dépense excédentaire. Cette mesure n'est-elle pas un peu brutale ? Nous aurions besoin de quelques éclaircissements de votre part.
M. Yves Daudigny . - Je vous remercie de la qualité de votre exposé.
Je voudrais commencer par aborder un sujet d'ordre général qui est un des problèmes de notre système de santé : la liaison entre médecine de ville et médecine hospitalière. Alors que les hôpitaux de proximité devraient être l'un des lieux de cette coordination, quel est votre regard sur l'engagement de la médecine de ville au niveau des hôpitaux de proximité ? Le maintien des hôpitaux de proximité au sein des groupements hospitaliers de territoire (GHT) constituera-t-il un obstacle à cette coopération ? L'exercice libéral des médecins hospitaliers est-il satisfaisant ?
Quel est votre avis sur la proposition du syndicat MG France d'élargir les horaires de la permanence des soins dès 18 heures dans le cadre de l'organisation territoriale de la régulation des appels et de la continuité des soins ?
Des dossiers médicaux partagés (DMP) ont été ouverts en grand nombre, notamment dans les pharmacies, mais beaucoup sont restés inactifs pendant de longs mois. Ils le resteront tant que les médecins et les biologistes ne s'impliqueront pas sur ce dossier. Or ils ont besoin de temps et de logiciels adaptés. Quel regard portez-vous sur cette situation ?
Je souhaiterais enfin quelques précisions sur les plateformes de téléconsultation et les règles de remboursement des consultations, mais aussi des prescriptions réalisées par le biais de ces plateformes.
Mme Christine Bonfanti-Dossat . - J'ai beau examiner ce projet de budget et essayer d'y trouver des points positifs, il m'apparaît comme un texte de renoncement et de déception.
Au début de l'été, vous supprimez le remboursement de l'homéopathie ; en octobre, nous apprenons que le dafalgan codéiné pourrait devenir un générique - sachez que j'habite à Agen où est située l'usine UPSA ; en octobre toujours, nous apprenons que l'efferalgan et le doliprane pourraient ne plus être en vente libre ; et dans le PLFSS, un plan de baisse de 920 millions d'euros est annoncé sur le prix des médicaments. Le déremboursement des médicaments est-il votre principale source d'économies ?
Mme Brigitte Micouleau . - Afin de développer les activités sportives, vous supprimez le certificat médical obligatoire de non-contre-indication à la pratique sportive pour les mineurs et le remplacez, y compris pour obtenir une licence, par une déclaration sur l'honneur du représentant légal. Que répondez-vous aux médecins qui estiment nécessaire d'examiner l'enfant au moins une fois par an afin, notamment, de mener des actions de prévention ?
Mme Laurence Cohen . - Vous trouvez normal que la diminution du taux de CSG acquittée par les retraités ne soit pas compensée par l'État, moi non ! Surtout qu'il faudrait aussi compenser les mesures urgentes décidées au moment de la crise des « gilets jaunes ». On assiste à une remise en cause du budget de la sécurité sociale auquel on demande toujours plus !
L'Ondam est totalement insuffisant au regard de l'évolution naturelle des dépenses de santé ; or, tous les acteurs et les actrices, syndicaux, associatifs ou autres, évaluent à 4,5 % son niveau minimal nécessaire.
Les sous-Ondam de 2,1 pour l'hôpital et de 2,4 pour la médecine de ville que vous évoquez sont très en deçà des réalités. De plus, vous estimez que la ville doit absorber les dépenses de l'hôpital, mais on pourrait également soutenir l'inverse.
Certaines mesures ne seront annoncées par le Gouvernement qu'en novembre, ce qui signifie que nous allons débattre, dans l'hémicycle, sur des éléments qui pourraient être détricotés par la suite, et voter un PLFSS à l'aveugle. C'est abracadabrantesque !
Enfin, l'article 51 du PLFSS élargit les possibilités de création de caisses communes de sécurité sociale. Que pensez-vous de cette perspective, qui entraînerait nécessairement des suppressions d'emplois ? L'objectif de l'Assurance maladie est-il de supprimer des caisses locales pour les fusionner dans des maisons France Service, comme dans mon département du Val-de-Marne ?
M. Nicolas Revel . - Madame Cohen, la notion de sous-Ondam doit être maniée avec précaution. Il est vrai, par exemple, que certaines dépenses hospitalières sont liées à la difficulté de la médecine de ville à prendre en charge certains patients souffrant de pathologies lourdes et complexes. Cela montre que ces sous-Ondam ne sont pas des entités claires et exhaustives. Je ne crois pas qu'il faille ajuster leur évolution sur les évolutions tendancielles de la dépense, car il existe des dépenses de santé évitables et à éviter. Tout système de santé présente des redondances, des surprescriptions, des hospitalisations évitables. C'est tout autant une question de qualité de la prise en charge que de finances.
Monsieur le rapporteur général, il est difficile de porter un diagnostic sur les tensions qui affectent l'hôpital public. Objectivement, la régulation des tarifs hospitaliers, notamment la limitation des tarifs de séjour a, au cours des dix dernières années, obligé les hôpitaux à des gains importants de productivité. Dans le même temps, l'évolution de l'offre de soins hospitalière n'a pas été suffisante. Cela s'est traduit par un retard d'investissement dans de nombreux établissements.
Vous avez également souligné, à juste titre, un manque d'attractivité de certains hôpitaux, métiers et territoires entraînant des vacances d'emplois chez les médecins et professions paramédicales. Cela nous renvoie à la question des niveaux de rémunération pour certains métiers et territoires, à laquelle la ministre a souligné que des réponses seraient apportées.
Je n'ai pas encore évoqué la clause de sauvegarde de 3 % pour les dispositifs médicaux. Certains d'entre eux voient leur prix augmenter chaque année de 4 à 5 %, et l'Assurance maladie a des difficultés à évaluer la pertinence des prescriptions et des volumes, car c'est un marché très atomisé où interviennent de nombreux acteurs. Nous avons essayé de mettre au point des mécanismes de prix-volumes qui répondent aux demandes des industriels, par exemple pour les machines à pression positive continue utilisées contre l'apnée du sommeil. Le ministère de la santé a souhaité étendre aux dispositifs médicaux la clause de sauvegarde existante pour les médicaments. Le niveau de 3 % me semble raisonnable.
Monsieur Daudigny, intégrer un hôpital de proximité dans un GHT favorisera l'investissement des professionnels libéraux dans son fonctionnement. Il est également important que la communauté professionnelle territoriale de santé (CPTS) soit représentée au sein de la commission médicale d'établissement, pour ligamenter l'offre de soins dans les territoires et offrir des possibilités d'exercice libéral aux médecins hospitaliers, y compris en médecine de ville. Il existe déjà un cadre pour cela.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Il faut tenir compte du problème des établissements de santé privés d'intérêt collectif (Espic).
M. Nicolas Revel . - Faire commencer à 18 heures la permanence des soins ambulatoires (PDSA), comme le demande MG France, et ainsi appliquer une majoration à tout acte pratiqué après cette heure, aurait des conséquences financières lourdes. De plus, les cabinets médicaux de ville fonctionnent ouvrent déjà après 18 heures et le financement des maisons et pôles de santé est conditionné à une ouverture au-delà de cette heure. Je suis par conséquent très réservé sur cette demande.
Il est excessif de dire que les DMP sont vides. Nous y versons déjà l'historique des remboursements, notamment tous les médicaments délivrés par l'Assurance maladie. C'est une information de première importance dans la prise en charge d'un patient, mais non suffisante : il reste un long chemin à parcourir. Nous avons signé un accord avec les laboratoires de biologie pour qu'ils alimentent systématiquement ce dossier. Les discussions avancent avec les centres hospitaliers, que nous incitons à adapter leurs systèmes d'information en conséquence. Nous avons signé une convention avec 500 Ehpad reposant sur une aide de 2 000 euros à l'adaptation des systèmes d'information pour alimenter le dossier de liaison urgences, très important en cas d'hospitalisation. Enfin, avec les médecins et professionnels de ville, nous rencontrons un problème d'ergonomie des logiciels, qui n'ont pas été conçus pour simplifier l'alimentation du DMP. Il y a de grandes variations entre les logiciels, et même entre versions d'un même logiciel. Fin 2018, nous avons convoqué à la CNAM des représentants des éditeurs pour leur présenter les retours des médecins et élaborer une feuille de route. Ils ont désormais compris que le DMP allait structurer le paysage de l'information en santé et travaillent à l'amélioration de leurs produits.
Nous ne remboursons pas les consultations de télémédecine réalisées par des plateformes commerciales qui ne s'inscrivent pas dans une logique de parcours de soins. En revanche nous remboursons les prescriptions délivrées dans ce cadre, y compris les arrêts de travail, conformément au droit : tout médecin inscrit à l'Ordre peut faire une prescription, que son acte soit remboursé ou non par l'Assurance maladie. Je ne vois pas dans quel cadre juridique nous pourrions y faire exception.
Quant au doliprane, madame Bonfanti-Dossat, il n'est pas en vente libre et ne le sera pas davantage demain. Il est possible d'obtenir du paracétamol dans un autre médicament que le doliprane, avec un écart de prix modéré.
Sur l'homéopathie, le déremboursement n'est pas lié à des considérations financières ou de resserrement du panier de soins : il procède de l'action, absolument indispensable pour tout système de santé, d'une haute autorité indépendante qui juge du service médical rendu des produits de santé pris en charge par l'assurance maladie. Or il se trouve que l'homéopathie était la seule famille de produits qui n'avait jamais donné lieu à une évaluation scientifique. Elle a donc été soumise à une évaluation scientifique du service médical rendu, et la HAS a rendu son avis. Si nous nous dotons d'autorités administratives indépendantes, c'est pour respecter leurs décisions et en tirer des conséquences.
Le certificat médical annuel obligatoire pour la pratique sportive est une exigence liée à la couverture assurantielle des clubs sportifs. Les médecins ont des pratiques extrêmement différentes : certains reçoivent systématiquement les enfants ; d'autres, parce qu'ils connaissent bien leurs jeunes patients, remettent le certificat sans consultation... Compte tenu de la tension sur l'accès aux soins, de la difficulté de trouver un médecin généraliste traitant ou un praticien disponible dans un délai raisonnable en cas de pathologie aiguë, libérer ce temps médical « capté » par la production de certificats médicaux peut paraître de bonne méthode, d'autant que nous avons introduit, depuis 2016, la notion de médecin traitant de l'enfant. Ce dispositif monte en charge, et nous souhaitons que les enfants soient suivis au long cours par un médecin traitant comme n'importe quel adulte.
La loi Veil porte sur la compensation des exonérations de cotisations sociales, et non sur une modulation des contributions en fonction de l'évolution des taux. Au titre des mesures « gilets jaunes », il a été décidé d'avancer l'exonération des heures supplémentaires au 1 er janvier 2019, d'exonérer de charges la prime de fin d'année, et de baisser le taux de CSG pour les retraités. C'est cette dernière mesure qui a un impact, cette année et en 2020, sur le solde de la branche maladie, lequel subit également le ralentissement de la masse salariale par rapport aux prévisions.
Porter le taux d'augmentation de l'Ondam à 4,4 % est doublement impossible. D'abord, parce que le taux d'accroissement de nos recettes n'atteindra jamais ce taux : elles augmentent spontanément de 2 à 2,5 %. Si l'on veut atteindre 4,4 %, il faut créer des recettes supplémentaires, en augmentant les prélèvements chaque année.
Mme Laurence Cohen . - Arrêtez les exonérations !
M. Nicolas Revel . - Certes, mais vous ne traitez pas la question de la dynamique des ressources et des dépenses.
Le déficit survient lorsque la progression des dépenses est supérieure à celle des recettes. Or il est fondamental que la branche soit à l'équilibre, car c'est ce qui permet de maintenir le niveau de remboursement et de protection. Les déficits que nous avons connus pendant des dizaines d'années ont conduit à des déremboursements. Si notre taux de prise en charge par la sécurité sociale est resté constant à 78 %, c'est parce que nous avons aujourd'hui deux fois plus de patients en affection de longue durée, donc pris en charge à 100 %, qu'il y a quinze ans. Pour maintenir l'équilibre, et préserver notre modèle de solidarité, il faut faire correspondre le taux de progression des dépenses et celui des ressources.
Ensuite, il faut se demander si le taux de 4,4 % correspond à un besoin légitime d'évolution des dépenses de santé. Je ne le crois pas. Une part significative de l'évolution spontanée de la dépense est liée à une série de facteurs sur lesquels nous devons agir : redondance des actes, actes non pertinents, surprescriptions... D'un autre côté, il faut aussi prendre en compte les actions pour lutter contre la sous-médicalisation : retard en matière de prévention, parcours de patients mal organisés et, par conséquent, trop coûteux. Nous avons donc un champ d'intervention pour essayer de tenir une progression des dépenses qui soit liée à l'équilibre de la branche et conciliable avec l'objectif de qualité et de pertinence des soins. Dans aucun pays occidental, la dépense n'augmente de 4,5 % par an.
On peut discuter de la part relative des leviers, entre ceux qui portent sur la régulation tarifaire et ceux qui concernent la pertinence de la dépense. Je suis convaincu qu'il faut être plus efficace demain sur les seconds que sur les premiers. Nous y travaillons, et nous avons de nombreuses actions en cours pour essayer de rééquilibrer les choses.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Est-ce que le montant de 1 milliard d'euros programmé pour la redondance des soins dans le projet de loi de financement de la sécurité sociale vous paraît suffisant, compte tenu du taux de 30 % de soins inutiles et redondants annoncés par Mme la ministre ?
M. Nicolas Revel . - Ce taux est issu d'un rapport de l'OCDE : il correspond au gaspillage de la dépense de santé. Pour notre part, nous n'avons jamais produit d'estimation consolidée globale, car cela nous semble être un exercice relativement incertain.
Ce taux correspond à l'addition de différents phénomènes : médicaments non utilisés, mais délivrés et remboursés, retard en matière de prévention, fraude... Le potentiel de dépenses évitables est considérable, mais il n'est pas toujours facile à mobiliser, même si nous faisons des efforts pour y parvenir.
Je veux évoquer les caisses communes de sécurité sociale. Une disposition législative a permis de traiter le cas de la Lozère. La CPAM, la CAF et l'Urssaf de ce département avaient souhaité fusionner il y a dix ans, les acteurs locaux craignant que l'Urssaf ne quitte le département.
Plus largement, quelle est la réflexion des branches sur leur implantation territoriale ? Deux branches, le recouvrement et la retraite, ont été régionalisées ; les deux autres, la famille et la maladie, veulent rester présentes dans chaque département. Nous estimons que nos missions nous conduisent à être auprès des assurés et des professionnels de santé. Dans certains petits départements ruraux, les caisses primaires ou les CAF sont objectivement en dessous de la taille critique. Nous rencontrons quelquefois des difficultés à recruter des directeurs à la tête de ces organismes. Des expérimentations ont été faites, notamment dans le département des Hautes-Alpes, dans lequel un directeur commun CAF-CPAM a été nommé. Nous avons fait de même très récemment dans le Cantal.
Dans les Hautes-Alpes, les conseils des deux organismes ont manifesté leur souhait d'aller vers une caisse commune. C'est un choix intelligent, si la logique « ascendante » est respectée : maturation du projet, acteurs territoriaux engagés.... Nous avons « déverrouillé » la disposition qui n'autorisait cette évolution que pour la Lozère.
Pour être clair, je ne crois pas du tout à la grande fusion des CAF et des CPAM, car les métiers et les champs d'intervention sont différents. Faire des super-caisses dans des départements importants n'aurait aucun sens. Mais il peut être intéressant de travailler sur la mutualisation de fonctions supports dans les petits départements, ou sur l'accompagnement des publics fragiles dans tous les départements. Les modalités de ces coopérations, sur lesquelles nos deux réseaux ont travaillé au cours des derniers mois, doivent être diverses et plurielles.
M. Daniel Chasseing . - Certains CHR doivent être transformés en hôpitaux de proximité. Les services d'urgence seront-ils maintenus ? C'est important pour les territoires isolés.
L'Ondam médico-social est insuffisant, notamment en ce qui concerne les personnes âgées. Avec 300 000 euros, on ne peut pas créer plus d'un emploi par Ehpad. Vous dites que les conditions sont celles d'un retour à l'équilibre décalé.
Mais, quand le remboursement de la Cades sera assuré, affecterez-vous des sommes pour créer des emplois dans les Ehpad ? Avez-vous prévu davantage de formations pour les infirmières ? Les pharmaciens d'officine jouent un rôle considérable en milieu rural, notamment pour préparer des piluliers et éviter l'iatrogénie médicamenteuse. Leur action sera-t-elle reconnue ?
Mme Corinne Féret . - Le président de la Cour des comptes a fait des recommandations sur l'évolution des dépenses de la branche AT-MP. Il a notamment proposé d'instaurer un premier jour de carence dans le public pour tous les salariés. Qu'en pensez-vous ?
M. Philippe Mouiller . - L'exercice est difficile, car vous devez parler de mesures que vous ne pouvez pas annoncer. Évitons le décalage entre les chiffres et la réalité sur le terrain, notamment en ce qui concerne la psychiatrie. Des mesures de restructuration sont annoncées. Quid des mesures d'urgence ? Le bateau prend l'eau ; il ne faudrait pas qu'il coule. Vous ne mentionnez aucune mesure particulière sur le grand âge, alors que le problème ne cesse de s'amplifier.
Le texte ouvre la possibilité du remboursement du matériel recyclé et remis en état pour les personnes atteintes de handicap. Le libre choix sera-t-il maintenu ? L'effet psychologique est important.
M. Michel Amiel . - Notre système de santé est à bout de souffle. Chaque année, le PLFSS met en place des mesures paramétriques qui grattent, pour ainsi dire, d'un côté comme de l'autre. L'Ondam tendanciel affiche des mesures d'économie d'un peu plus de 4 milliards d'euros chaque année. L'OCDE estime la part des actifs redondants à 20 %, ce qui n'est pas rien sur 208 milliards d'euros de budget. N'y aurait-il pas moyen de faire la chasse à ces actes redondants que l'on identifie parfaitement ? La société a beaucoup évolué depuis 1945, qu'il s'agisse du coût de l'innovation, de la prise en charge du grand âge, et surtout de l'évolution des professions de santé. Les jeunes médecins ne souhaitent plus exercer comme il y a trente-cinq ans. J'étais hier à l'hôpital Bichat, dans le cadre d'une audition sur la crise des urgences. Ce service ne donnait absolument pas l'image d'un service en crise, car il fonctionne avec une équipe soudée, comme il y a trente ans. Les évolutions sociétales sont-elles suffisamment prises en compte dans l'appréhension du système de sécurité sociale ? Vous êtes venu à Marseille, et vous êtes intervenu dans le cadre de la journée nationale des CPTS. Ce dispositif est destiné à gérer les situations de pénurie. Le Gouvernement a voulu s'en remettre aux professionnels de santé pour l'organiser. Sur le terrain, la situation est consternante. Les gens ne savent pas de quoi ils parlent. Peut-on leur en vouloir quand leur journée commence à 7 heures pour s'achever à 21 heures ? Dans ces conditions, les médecins n'ont pas forcément envie de monter des dispositifs dont ils ne sont même pas certains que l'ARS les validera.
Mme Nadine Grelet-Certenais . - L'article 42 dote les ARS d'un droit de dérogation aux tarifs nationaux pour mieux faire fonctionner les établissements en zones sous-dotées. Quelles sont les limites et les critères de ce droit ?
Pour garantir un meilleur accès aux soins, ne faudrait-il pas déconnecter de cette garantie le volume d'activité, toujours dans l'objectif de privilégier les territoires ruraux ?
Mme Corinne Imbert . - L'article 35 rend obligatoire le bilan de santé pour les mineurs entrant dans le dispositif de protection de l'enfance. Les services de l'ASE ne le réalisent effectivement pas toujours. Le texte mentionne un examen complexe, réalisé par un spécialiste. Pas moins de 30 de ces enfants sont déjà suivis. Les consultations seront prises en charge par l'Assurance Maladie. À combien en estimez-vous le coût ? Les services de la Protection maternelle infantile (PMI) seront-ils sollicités pour les enfants de moins de six ans ? Les conseils départementaux seront-ils indemnisés ? Je suis contente d'avoir entendu les propos de mon collègue Amiel sur les CPTS qui ne suffiront pas à régler les problèmes de prise en charge des patients. Nous l'avions dit lors des discussions sur la loi Santé.
Mme Martine Berthet . - L'Assemblée nationale a adopté un amendement qui dans le cas de la délivrance d'un princeps dont le prix a été aligné sur celui du générique, interdit au pharmacien de pratiquer le tiers payant. Cela pénalise les patients sans rien apporter en termes d'économies de santé. Qu'en pensez-vous ?
Avez-vous évalué les conséquences du déremboursement de l'homéopathie et des reports vers l'allopathie plus coûteuse, notamment pour ce qui est du remboursement par l'Assurance maladie et de son délai ?
M. Nicolas Revel . - Monsieur Chasseing, le ministère réfléchit à la labellisation des hôpitaux de proximité et travaille sur les critères à définir. Un CHR peut-il devenir hôpital de proximité ? Rien ne l'exclut. Cependant, la notion renvoie davantage à une structure proposant une offre de soins tournée vers la médecine interne, la gériatrie, les soins de suite et la psychiatrie, c'est-à-dire une offre spécialisée vers la prise en charge de premier recours.
L'Ondam médico-social a son évolution propre. Que se passera-t-il une fois que la dette sociale aura été « éteinte » ? Pour le coup, c'est une question qu'il vous appartiendra de traiter, parce qu'elle relève de la loi, et certainement pas de l'assurance maladie, les masses financières en jeu étant tout à fait considérables. Je ne m'autoriserai donc pas à répondre à cette question, qui, de surcroît, ne se pose pas immédiatement, puisque l'échéance est fixée à 2024.
S'agissant de la reconnaissance des interventions des pharmaciens, nous sommes précisément en train de discuter avec les syndicats de pharmaciens de la possibilité et de l'utilité de la création d'une sorte de bilan de médication adapté à la problématique des résidents en Ehpad. Il n'est absolument pas exclu que cette réflexion aboutisse.
Pour ce qui concerne les indemnités journalières, il y a beaucoup de choses dans le rapport de la Cour des comptes. Je n'ai pas d'avis sur la question du premier jour de carence d'ordre public, mesure qui relève, elle aussi, de la loi. Comme vous le savez, l'application de ce dispositif a été neutralisée par des accords sociaux dans la plupart des grandes entreprises. Son rétablissement dans celles-ci ne manquerait pas de les impacter.
Alors que le débat se focalise toujours sur les petits arrêts maladie itératifs, il est frappant de constater que ce sont les arrêts de longue durée qui font la dynamique du poste. Aujourd'hui, les arrêts de courte durée représentent 75 % du volume des arrêts et 18 % de la dépense. Les arrêts de très longue durée, supérieurs à six mois, représentent quant à eux 6 % du volume et 50 % de la dépense. Les chiffres sont encore plus significatifs pour les arrêts supérieurs à un mois.
Dès lors, nous nous concentrons prioritairement sur les arrêts longs, et donc sur l'accompagnement des malades. Il n'y a pas de doute sur la réalité des maladies : il ne s'agit pas de dénoncer des malades imaginaires ou des prescriptions de complaisance. Aujourd'hui, un peu plus de la moitié des arrêts de plus de six mois ne sont pas liés à des affections de longue durée : les pathologies peuvent être liées à des troubles anxio-dépressifs ne relevant pas d'une reconnaissance d'une affection de longue durée (ALD), à des lombalgies, des TMS... Notre vraie marge de progrès réside dans l'accompagnement des salariés concernés vers une reprise d'emploi, qui, à mesure que la mesure que la durée de l'arrêt s'allonge, devient plus difficile, à plusieurs titres.
Nous considérons que, pour être plus efficace dans cet accompagnement individuel, qui prend un peu de temps, il est de notre responsabilité de nouer des relations avec les patients, les médecins traitants prescripteurs et les services de santé au travail. Il s'agit de travailler de manière partenariale, dès lors que le médecin traitant, le médecin-conseil de l'assurance maladie et le médecin du travail conviennent qu'une reprise d'activité est non seulement envisageable, mais souhaitable pour le patient.
Je veux vous rassurer, cette priorité n'exclut évidemment pas que nous continuions à convoquer les patients arrêtés pour une courte durée, pour vérifier que leur arrêt est bien justifié. Chaque année, nous convoquons physiquement au service médical 1 million des quelque 4,5 millions de personnes arrêtées, 200 000 étant arrêtées pour une durée inférieure à 15 jours et 800 000 pour une longue durée.
Nous accompagnons les médecins. L'idée de la Cour des comptes est en quelque sorte de rendre opposables les durées indicatives que nous avons définies dans des fiches repères, qui figurent dans l'arrêt de travail en ligne, y compris en sanctionnant financièrement les médecins qui ne les respecteraient pas. Bien évidemment, ces durées indicatives doivent être nuancées, pour une même pathologie, en fonction de la situation de l'assuré, de son environnement professionnel, de la pénibilité de son travail... Cela dit, il me paraît très compliqué de sanctionner financièrement un médecin qui a été amené à déroger - à la hausse ou à la baisse, d'ailleurs - à la durée fixée dans la fiche repère, compte tenu de la situation globale du patient. Je pense qu'il faut être très précautionneux sur ce plan.
Par ailleurs, nous travaillons sur le profil des médecins extrêmement prescripteurs. Les médecins-conseils de l'assurance maladie rendent visite à de nombreux médecins pour échanger sur le cas de patients. Ces échanges se passent très bien, parce qu'il ne s'agit pas de reprocher aux médecins d'avoir prescrit un arrêt : l'objectif est de rechercher, ensemble, des évolutions possibles, notamment en étudiant l'éventualité d'une reprise d'activité.
Monsieur Mouiller, vous m'avez posé une question très importante sur la combinaison des stratégies de moyen et de long termes avec la difficulté, pour les professionnels, d'attendre que les mesures produisent leurs effets, ce qui peut prendre plusieurs années.
Objectivement, la stratégie de transformation du système de santé annoncée en septembre 2019 a été très bien accueillie par l'ensemble des parties. Je pense que la vision stratégique que nous avons définie n'a été contestée par personne. Or sa mise en oeuvre prend évidemment du temps. À cet égard, nous sommes confrontés, aujourd'hui, à une difficulté quand les mesures que décidons n'ont aucune réalité dans le quotidien des soignants : alors que ceux-ci exercent leur métier dans des conditions extrêmement pénibles, il leur est très difficile d'entendre que les choses ne s'arrangeront que d'ici trois ou quatre ans !
Si j'ai bien compris ce qu'ont dit les plus hautes autorités de l'État, la prise en compte de cette difficulté conduira le Gouvernement à annoncer prochainement un certain nombre de mesures. J'ignore si celles-ci devront être traduites dans le PLFSS, mais il y a effectivement un risque de télescopage en termes de calendrier. Quoi qu'il en soit, si ces réponses ont une portée législative, elles devront, par définition, passer entre vos mains.
Pour ce qui concerne la question de la dépendance, j'estime que la création d'un congé pour le proche aidant constitue un début de réponse. C'est une mesure importante.
Le libre choix du matériel est une préoccupation tout à fait légitime. Elle doit toutefois être nuancée par la liberté de prescription médicale. En outre, si nous étions amenés à référencer un nombre plus réduit d'appareils que les 700 existant actuellement sur le marché, il faudrait évidemment veiller au maintien d'une pluralité d'offres pour chacune des gammes d'appareils ou chacun des éléments de la gamme.
Pour sauver un système à bout de souffle, il convient de mieux mobiliser les économies que l'on peut tirer de l'efficience médico-économique. Cela paraît plus pertinent que de jouer sur les tarifs. J'en suis tout à fait convaincu depuis que j'ai commencé à exercer mes responsabilités ! Au demeurant, je suis aussi très conscient qu'il est bien plus difficile et plus long de mettre en place des stratégies sur une multitude de sujets pour réaliser des gains possibles, d'identifier les actes redondants, de travailler sur la pertinence des prescriptions, d'améliorer la qualité des prises en charge, de renforcer la prévention primaire et secondaire que de réguler un tarif. Autant de chantiers absolument considérables sur lesquels nous essayons évidemment de progresser.
Il y aurait beaucoup de choses à dire sur ces différents sujets. Quoi qu'il en soit, s'il y a des marges de progrès à réaliser sur le plan organisationnel, c'est bien en matière d'organisation des soins dans les territoires.
En effet, ce qui constitue aujourd'hui, à mes yeux, un handicap lourd du système de santé français, c'est que nous n'avons pas réussi, jusqu'à présent, à apporter une réponse au double phénomène de cloisonnement et d'atomisation des acteurs. C'est d'autant plus préjudiciable que le choc épidémiologique et démographique que nous connaissons actuellement va se poursuivre et s'intensifier. La question de l'accès aux soins est d'autant plus difficile à régler quand on travaille seul, avec peu de moyens et pas d'équipe autour de soi, a fortiori quand on sait que les nouvelles générations ne s'inscrivent pas du tout dans le même schéma professionnel.
Quel que soit le bout par lequel on prenne le problème, on ne coupe pas à la nécessité qu'émerge, notamment au travers des CPTS, une capacité des professionnels de ville, mais aussi des hospitaliers et des acteurs du secteur médico-social, à travailler ensemble. Les CPTS ne doivent pas être des structures virtuelles, répondant à un schéma théorique. Elles doivent permettre de travailler ensemble sur des enjeux extrêmement concrets pour les médecins : comment prendre en charge, sur le territoire, un malade souffrant d'insuffisance cardiaque, de diabète ou de troubles psychiatriques ? Comment travailler ensemble ? Comment gérer une sortie d'hospitalisation compliquée ? Comment éviter une hospitalisation au profit d'une prise en charge à domicile ? Quand on les interroge, les acteurs demandent à ce qu'on les aide à travailler ensemble et à ce que l'on complète la palette de leurs outils, notamment en matière d'accompagnement social et par une meilleure collaboration entre médecine de ville et médecine hospitalière.
Nous n'avons pas souhaité plaquer les CPTS de manière autoritaire, parce que cela n'aurait pas marché. Nous avons voulu qu'elles partent de la ville. Si elles étaient parties des hôpitaux, tous les acteurs de la médecine de ville auraient refusé d'y participer...
Voilà le pari que nous faisons. Nous verrons ce qui en résultera au final, mais nous avons d'ores et déjà des retours positifs sur les 400 projets en cours.
Il y a encore six mois, j'entendais dire que la CPTS était un objet technocratique, qu'elle n'avait aucun sens, qu'elle n'intéressait personne et qu'elle ne servait à rien.
M. Michel Amiel . - Nous n'avons pas dit cela !
M. Nicolas Revel . - Certes, mais c'est quelque chose qu'il m'est arrivé d'entendre.
Six mois après, des professionnels de santé ont décidé de s'intéresser à ce sujet sur 400 territoires. Notre démarche est complètement ouverte, nous demandons en fait aux professionnels de traiter trois grands sujets, sans pour autant tout faire immédiatement : l'accès aux soins ; le parcours et la prise en charge des pathologies lourdes ; la prévention. Je ne vois pas d'autre chemin que celui-ci pour faire émerger une capacité d'action coordonnée à même de prendre en charge à l'échelle d'un territoire ces problèmes complexes. J'insiste, si une CPTS part bien de la médecine de ville, elle ne peut pas s'y cantonner : une CPTS qui n'intègrerait pas les établissements sanitaires et médico-sociaux ne sera jamais en capacité de traiter la question du parcours de santé et de la prise en charge globale des patients.
Il est évident que certains projets ne fonctionneront pas ou mal, mais nous ne voulons pas élaborer nous-mêmes le projet de santé - nous sommes dans une posture d'accompagnement, la demande devant émaner du territoire.
Je me suis rendu à Marseille. Il est normal que le projet mette du temps à émerger, mais je ne crois quand même pas qu'il faille passer trop de temps sur la première étape. Il faut surtout que les acteurs se mettent d'accord sur une première phase d'action et qu'il n'y ait pas plusieurs porteurs de projet.
Pour qu'une CPTS fonctionne, trois éléments sont nécessaires : la cohérence de son territoire ; la légitimité des porteurs du projet à fédérer les autres acteurs ; une vision claire du chemin à parcourir - il n'est pas nécessaire de tout faire tout de suite, je le disais tout à l'heure, mais il est important de savoir où l'on va.
Une question m'a été posée sur l'article du PLFSS relatif aux dérogations tarifaires. Nous constatons que certains établissements recourent plus que les autres à certains actes, sans qu'il y ait d'explication sanitaire particulière ; il existe déjà un dispositif contractuel permettant si besoin de moduler à la baisse les tarifs liés à ces actes et l'article du PLFSS pour 2020 constitue d'abord, pour moi, un aiguillon pour mieux dialoguer avec ces établissements.
L'Assemblée nationale a également adopté une disposition permettant la mise en place d'une trajectoire tarifaire pluriannuelle pour les hôpitaux à la fois en terme global et au niveau de chacun des actes. Cette disposition peut donner de la visibilité aux acteurs, ce qui constitue une très bonne approche. Cette visibilité est essentielle pour que les établissements puissent adapter correctement leur offre de soins.
En ce qui concerne les bilans de santé des enfants qui entrent dans le dispositif de l'aide sociale à l'enfance, les services de la protection maternelle et infantile pourront évidemment pratiquer de tels bilans, mais il me semble que la prise en charge de droit commun doit rester assurée par les médecins généralistes traitants habituels. Une telle consultation est de nature complexe, ce qui devra être traduit dans le champ conventionnel - je pense que nous pourrons le faire en 2020. Ce bilan permettra d'orienter les enfants pour la suite. Il restera alors la question de notre capacité collective à prendre en charge ces enfants, notamment en termes de suivi pédopsychiatrique. À ce stade, le coût de cette mesure me paraît raisonnable, puisqu'environ 30 000 enfants entrent dans le dispositif de l'ASE chaque année.
L'Assemblée nationale a adopté une disposition relative au tiers payant : celui-ci serait réservé aux produits génériques, même si les prix des produits princeps et génériques sont alignés. Cette mesure vise à maintenir une forme de prime pour les génériques. Il me semble que c'est un signal important envoyé aux patients. Ces médicaments doivent rester attractifs. Nous devons être conscients du fait que la situation deviendrait délicate, si les génériques ne présentaient plus d'intérêt particulier par rapport aux princeps.
Au sujet de l'homéopathie, il est évident qu'on nous demandera de regarder vers quels autres médicaments les patients se portent. Pour autant, l'existence éventuelle d'un tel report ne constitue pas en soi un motif pour annuler le déremboursement de l'homéopathie, car ce déremboursement est motivé par l'absence de service médical rendu de ces médicaments.
Mme Patricia Schillinger . - Quel bilan pouvez-vous tirer du congé de présence parentale ?
M. Nicolas Revel . - Je ne peux répondre à cette question, car ce point ne relève pas de la compétence de la Caisse nationale d'assurance maladie.
M. Alain Milon , président . - Nous vous remercions pour l'ensemble des informations que vous nous avez fournies. Elles nous seront particulièrement utiles pour l'examen prochain du PLFSS.
TRAVAUX DE LA
COMMISSION
EXAMEN DU RAPPORT
___________
Réunie le mercredi 6 novembre 2019 sous la présidence de M. Alain Milon, président, la commission procède à l'examen du rapport sur le projet de loi de financement de la sécurité sociale pour 2020 : M. Jean-Marie Vanlerenberghe, rapporteur général en charge des équilibres financiers généraux, Mme Catherine Deroche, rapporteure pour l'assurance maladie, MM. Bernard Bonne, rapporteur pour le secteur médico-social, Gérard Dériot, rapporteur pour les accidents du travail et les maladies professionnelles, René-Paul Savary, rapporteur pour l'assurance vieillesse et Mme Élisabeth Doineau, rapporteure pour la famille.
M. Alain Milon , président . - Nous examinons le projet de loi de financement de la sécurité sociale (PLFSS) pour 2020.
Conformément à l'article 17 bis du Règlement du Sénat, s'agissant d'un texte financier, la commission n'élabore pas de texte et le Sénat examine en séance publique le texte transmis par l'Assemblée nationale.
Nous entendons aujourd'hui nos rapporteurs et nous nous prononçons sur les amendements qu'ils nous proposent.
Nous examinerons mardi prochain les amendements de séance, sur lesquels notre commission donnera un avis et qui viendront donc en discussion aux côtés des nôtres.
M. Jean-Marie Vanlerenberghe , rapporteur général, chargé des équilibres financiers généraux . - Les PLFSS sont ainsi faits que nous devons successivement : porter un regard rétrospectif sur l'exercice écoulé en en approuvant les tableaux d'équilibre ; rectifier les prévisions de l'exercice en cours, le cas échéant en ayant adopté des mesures ayant un impact sur ses comptes ; nous pencher sur les mesures de recettes et de dépenses de l'exercice suivant, le rapport figurant en annexe B du projet de loi nous donnant même une perspective pour les quatre prochaines années.
Ce balayage successif du passé, du présent et de l'avenir va donc nous donner une vision contrastée de la santé financière de la sécurité sociale
Le retour sur l'exercice 2018 nous replace dans la continuité des dernières années : une sécurité sociale toujours en déficit, mais en redressement continu et avec une perspective de sortir du rouge.
Le déficit du régime général et du Fonds de solidarité vieillesse (FSV) s'est établi l'an passé à 1,2 milliard d'euros sur le périmètre du régime général et du FSV -1,4 milliard en incluant l'ensemble des régimes obligatoires de base (ROBSS). Ce résultat est meilleur que le solde voté par le Parlement, à - 2,2 milliards d'euros.
Ce bon résultat pour 2018 est avant tout le fruit de la progression des recettes, qui ont augmenté de 3,4 % par rapport à 2017, sous l'effet d'un bond de 3,5 % de la masse salariale. Dans le même temps, les dépenses ont augmenté de manière significative, mais moindre, de 2,4 %.
Dans ces conditions, le vote, l'année dernière, d'un budget de la sécurité sociale pour 2019 à l'équilibre pour la première fois depuis 18 ans semblait être un aboutissement normal et réalisable. Hélas, la partie rectificative de ce PLFSS propose une très nette correction de cette ambition.
Le solde consolidé du régime
général et du FSV est estimé à
- 5,4 milliards
d'euros pour 2019, soit une dégradation de 5,5 milliards d'euros par
rapport au petit excédent de 100 millions finalement voté pour
cette année.
Cette dégradation est le résultat conjugué de trois facteurs. D'abord, une diminution conjoncturelle des recettes, pour un peu moins d'un tiers - soit une perte de 1,6 milliard d'euros pour le régime général. C'est l'effet d'une évolution moins favorable que prévu de la masse salariale : 3,3 % cette année par rapport à 2018, et même 3 % en tenant compte de la part qu'occupe la prime exceptionnelle qui, par définition, n'apporte aucune recette à la sécurité sociale.
Deuxième facteur, des dépenses plus élevées que prévu pour les branches maladie et vieillesse, pesant environ un quart de la dégradation.
Enfin, la politique du Gouvernement consistant à ne pas compenser à la sécurité sociale les mesures de diminutions de recettes qu'il décide. Les mesures adoptées dans le cadre de la loi portant mesures d'urgence économiques et sociales (MUES) du 24 décembre 2018 pèsent ainsi pour près de la moitié de la dégradation, soit 2,7 milliards d'euros.
En fait, le Gouvernement propose même d'aller au-delà puisque l'article 3 du PLFSS ne compense pas plusieurs mesures de la LFSS pour 2019, alors que nous nous étions prononcés contre la non-compensation.
Au-delà de l'exercice en cours, ce PLFSS dessine pour les quatre prochaines années une trajectoire dégradée, en fort contraste avec les prévisions des dernières lois de financement.
Mais autant l'année dernière, la révision (déjà forte) de la trajectoire était un mouvement volontaire du Gouvernement, qui semblait souhaiter un « pilotage à solde zéro » de la sécurité sociale, autant cette année, la dégradation est subie.
Le Gouvernement reste en partie sur sa logique de l'année dernière.
D'un côté, le transfert à la Caisse d'amortissement de la dette sociale (Cades) de 15 milliards d'euros de dettes actuellement logées à l'Agence centrale des organismes de sécurité sociale (Acoss), et les transferts de CSG du même montant qui l'accompagnaient, sont abandonnés.
De même et de manière encore plus significative, les coupes « aveugles » de TVA entre 2020 et 2022, que nous avions unanimement dénoncées, seront également abrogées.
En revanche, la politique de non-compensation se poursuit, elle est même amplifiée.
Ce choix, qui s'accompagne d'une conjoncture bien moins favorable et de dépenses qui continueront à croître, en particulier sur la branche vieillesse, se traduit par un déficit constant sur l'ensemble de la période 2019-2023 - avec un excédent symbolique de 100 millions d'euros affiché en 2023 sur le périmètre régime général + FSV.
Nous avons de quoi douter des hypothèses sur lesquelles se fonde ce mini-excédent. En effet, il résulte d'un niveau de recettes qui, en pratique, n'a rien d'évident puisqu'il suppose une masse salariale au moins égale et une croissance du PIB qui ne fléchisse pas. En d'autres termes, la trajectoire financière qui soutient ce PLFSS est très optimiste...
Conséquence logique des déficits, la dette de la sécurité sociale va continuer à croître ces prochaines années.
Comme nous l'a indiqué le Premier président de la Cour des comptes, si la dette sociale transférée à la Cades sera bien amortie en 2024 - selon les projections faites aujourd'hui-, il est faux de dire qu'à cette date, il n'y aura plus de dette sociale.
En effet, la dette des différentes branches portée par l'Acoss devrait atteindre 47,5 milliards d'euros en 2024 - soit entre deux trois années de la totalité des ressources de la Cades au moment de son extinction... ou, environ deux fois le montant du premier transfert à la Cades, celui qui a justifié sa création.
En somme, en 2024, nous risquons fort de nous trouver comme Sisyphe, revenu au pied de la montagne à l'heure où il croyait avoir achevé son ouvrage.
M. Michel Amiel . - Encore Sisyphe était-il heureux, nous dit Albert Camus...
M. Jean-Marie Vanlerenberghe , rapporteur général . - C'est vrai...
Quoiqu'il en soit, nous devons rapidement retrouver le cap de l'amélioration des comptes sociaux et nous y tenir.
Cela passe par une trajectoire réaliste définie par une nouvelle loi de programmation, ce qui pourrait se faire dès le printemps prochain. Cela passe aussi par la sécurisation des recettes de la sécurité sociale, donc par la remise en cause de la doctrine dite du « chacun chez soi ». D'abord, parce que son hypothèse centrale, celle d'excédents durables de la sécurité sociale, n'existe plus ; mais aussi parce que l'abandon du principe de compensation par l'État des mesures de baisse des recettes de la sécurité sociale contredit le principe même du « chacun chez soi ». La sécurité sociale, ce sont des recettes précises affectées à des dépenses précises dans une pure logique de répartition.
Mais n'oublions pas que la compensation ne nous dispenserait pas d'un effort de maîtrise des dépenses, en particulier dans les branches maladie et vieillesse.
En effet, les dépenses d'assurance maladie ne peuvent évoluer davantage que notre capacité à les financer, comme le soulignait devant nous le directeur général de la Caisse nationale d'assurance-maladie (CNAM) la semaine dernière. Or, dans une société développée et dont la population vieillit, il n'est pas illogique que la part des dépenses de santé augmente. Nous sommes tous concernés, également, par la situation des hôpitaux et en attente des annonces du Gouvernement. De fait, la part des dépenses d'assurance maladie dans la richesse nationale augmente continûment depuis de nombreuses années. Sachant qu'elles pèsent désormais plus de 8 % du PIB, la maîtrise de l'évolution des dépenses de santé reste un enjeu à court, moyen et long termes pour que nous puissions tout simplement les léguer aux générations futures.
Par leur masse également, les retraites représentent un enjeu financier considérable. Le Sénat en est conscient et présentera sa propre vision dans ce PLFSS, pour ne pas raboter une nouvelle fois le pouvoir d'achat des retraités actuels.
Ensuite, il faudra faire des efforts pour les familles et la dépendance : encore une pression à la nécessité de maîtriser les dépenses, qu'il y ait compensation ou pas.
Au bout du compte, notre devoir vis-à-vis des prochaines générations consiste à leur léguer une sécurité sociale fidèle à ses principes de solidarité, mais délestée de sa dette. Cela implique de consacrer à son apurement l'ensemble des ressources prévues à cet effet, ceci jusqu'à un apurement complet.
Cela pourrait impliquer d'envisager un ultime transfert de dette à la Cades car il n'est pas raisonnable de laisser encore pour de longues années l'Acoss financer des dizaines de milliards d'euros sous forme de découverts.
Cela impliquera, enfin, la définition de règles du jeu claires et de niveau organique pour qu'un nouveau trou ne puisse se recreuser quand la Cades aura disparu. Les modalités seront à définir, mais le principe sera simple : si un déficit ponctuel peut survenir notamment en cas de récession, un équilibre devra être assuré continûment par périodes courtes (trois à cinq ans).
Car ce n'est que sur des bases saines que les Français, en particulier les jeunes, pourront retrouver confiance en notre système social et se dire que tout au long de leur vie, retraite - et peut-être période de dépendance incluse -, ils pourront eux aussi compter sur ce filet de sécurité que la Nation a tissée depuis l'immédiat après-guerre.
M. Alain Milon , président . - Je vous propose de débattre après chaque intervention de nos rapporteurs.
M. Yves Daudigny . - Je partage ces constats, la dette n'est pas supportable - ni à reporter sur les générations suivantes. Notre groupe déplore que le Gouvernement fasse de l'affichage politique, avec des chiffres en trompe-l'oeil parce qu'ils n'incluent pas de compensation.
M. Michel Amiel . - Effectivement, les faits sont là - nous ne contestons pas le diagnostic. Reste la question du traitement. Qu'entend-on par « ultime prolongation de la Cades : une prolongation simple au-delà de 2024, ou bien une augmentation de ses recettes, même ponctuellement, pour couvrir le surcoût des 45 milliards d'euros ? Le PLFSS, ensuite, ne prend pas en compte deux éléments qui sont pourtant très importants : le prix du grand âge, et celui de l'innovation. Je me souviens que lors de mon premier PLFSS, on s'inquiétait beaucoup du coût que représentait le traitement de l'hépatite C et les rétrovirus, mais c'est très peu par rapport à ce qui nous attend dans le futur - certains traitements coûtent jusqu'à 500 000 euros par an et par patient.
Nous sommes au pied du mur pour le financement supplémentaire, auquel on ne pourra échapper, c'est le sujet principal - et non pas la compensation. La France a choisi de ne pas choisir, tout est pris en charge ou presque - nous avons le reste à charge le plus bas de l'OCDE. Faut-il renoncer à compenser de « petits risques » pour se concentrer sur les plus grands ? C'est une question de choix politique.
M. Alain Milon . - Effectivement, il faudra débattre des choix politiques de fond, qui président aux mesures du projet de loi de financement.
M. Jean-Noël Cardoux . - La fuite en avant continue. La création de la Cades devait gommer les déficits, puis la caisse devait tout apurer jusqu'en 2023, date où l'extinction de la caisse devait coïncider avec la fin des déficits. Nous en sommes loin - puisque nous sommes au point de départ, côté déficits... On ne peut continuer comme cela. Laissons plutôt la Cades aller au bout de ses remboursements, puis occupons-nous à éteindre les déficits par des mesures structurelles. Le ministre du budget est optimiste avec ses mesures conjoncturelles, mais c'est de très courte vue, car l'édifice repose dans les faits sur les taux d'intérêt négatifs. Or, les taux négatifs sont un contresens économique, ils favorisent les bulles spéculatives... avec un effondrement à la clé, et des conséquences catastrophiques pour les comptes sociaux. Laissons donc les élucubrations, acceptons l'extinction comme prévu de la Cades et occupons-nous sans délai des réformes structurelles qui feront cesser l'endettement.
M. René-Paul Savary . - La dégradation des comptes sociaux nous paraît organisée plutôt que subie, voyez comment le Gouvernement a décidé de ne pas compenser les dépenses nouvelles.
Ensuite, arrêtons de parler de reste à charge, car les Français ne sont pas dupes, ils savent très bien que ce qui n'est pas remboursé, ils le paient via leurs mutuelles, ils savent très bien ce que la santé leur coûte...
Mme Catherine Deroche . - Je me suis prononcée hier sur l'innovation, après l'intervention du président comité national d'éthique, dont je n'ai pas aimé la façon populiste qu'il a eue de dénoncer l'innovation. Il faut s'interroger sur le coût de l'innovation, le rapporter au coût complet de la santé, donc rapporter l'innovation à sa juste place - mais il n'y a aucune raison solide de raisonner à coût constant.
M. Olivier Henno . - Il n'est pas cohérent de financer les dépenses sociales par de la dette, car ces dépenses ne sont pas de l'investissement. En réalité, comme les choix ne sont pas faits, ils se trouvent reportés, qu'on le veuille ou non, sur un financement par la dette, et le coût en est lui aussi reporté... sur les générations futures.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Merci à chacun d'entre vous. Oui, les coûts à venir sont très importants, il faudra choisir, arbitrer - les esprits ne sont pas encore prêts, apparemment, on reste sur l'idée qu'on finance tout. La compensation n'est pas l'essentiel, certes : actuellement, la non-compensation compte pour la moitié du déficit, la diminution des recettes compte pour le quart. Les dépenses augmentent, en maladie, mais aussi dans la branche vieillesse. Sur la dette, oui, on ne peut éteindre la Cades sans recréer autre chose - il faudra une loi organique, car on ne peut transférer une recette dès lors qu'il y a déficit. Sur les médicaments, oui, il faudra choisir des déremboursements, cela n'a rien d'évident - et il est courageux de le dire, certains de nos voisins l'ont fait. Il nous faut donc choisir les moyens pour enrayer cette spirale.
Mme Catherine Deroche , rapporteure pour l'assurance maladie . - Pour la branche maladie, je ne reviens pas sur l'analyse que vient de faire le rapporteur général au sujet des raisons qui conduisent à un solde dégradé, pour 2019, à - 3 milliards d'euros. Pour rappel, le PLFSS pour 2019 ciblait sur un déficit réduit à - 0,5 milliard d'euros.
Après avoir été porté à 2,5 % pour 2019 afin d'accompagner le plan « Ma Santé 2022 », l'Ondam progresse de 2,3 % pour 2020, conformément à la trajectoire sur laquelle s'était engagé le Gouvernement.
Ce sont 205,3 milliards d'euros qui viendront financer notre système de santé, soit 4,6 milliards de plus qu'en 2019 à périmètre constant.
La construction de l'Ondam intègre, comme les années passées, 4,2 milliards d'euros de mesures dites d'économie pour contenir le « tendanciel » de dépenses, c'est-à-dire ce que serait leur évolution spontanée, dans le montant voté. Comme nous l'avions souligné avec René-Paul Savary dans notre récent rapport sur l'Ondam, ces mesures demeurent insuffisamment documentées et ne sont pas suivies dans le temps ce qui ne permet pas d'en faire une analyse fine.
On note toutefois que le PLFSS pour 2020 marque une plus forte différenciation que les années passées des trajectoires de dépenses des soins de ville et de l'hôpital : le ralentissement de l'activité hospitalière constaté ces dernières années conduit le Gouvernement à abaisser le tendanciel de dépenses de l'Ondam hospitalier, ramené à + 3,3 % pour 2020 (contre + 3,7 % pour 2019), tandis que le tendanciel de soins de ville (+ 5,6 % pour 2020) est fixé à son plus haut niveau depuis cinq ans. Ce taux prend en compte l'impact de la réforme du « reste à charge zéro » ou des mesures de revalorisation conventionnelle ; il intègre en outre une « réserve prudentielle » à hauteur de 150 millions d'euros.
Cette évaluation conduit à une progression pour 2020 des soins de ville plus dynamique (+ 2,4 %) que l'Ondam hospitalier (+ 2,1 %).
On peut y reconnaître, pour l'hôpital, un effort d'évaluation des dépenses plus crédible ; la surévaluation de l'activité a en effet conduit à mettre une forte pression sur la campagne tarifaire qui suit l'adoption du PLFSS, par le jeu de la régulation prix-volume. La ministre s'est engagée à ne pas baisser les tarifs hospitaliers en 2020. C'est un signal positif : la hausse de ces tarifs de 0,2 % en 2019 a mis fin à dix années de spirale à la baisse.
Toutefois, le niveau de l'Ondam en général, et celui de l'Ondam hospitalier en particulier, suscite de fortes déceptions dans la période de crise que traverse l'hôpital. La transformation souhaitée de notre système de santé, dans le prolongement de la loi « santé » votée l'été dernier, impose des investissements dans tous les domaines.
Le PLFSS n'est pas à la hauteur de ces enjeux.
L'article 24 A, introduit par l'Assemblée nationale à l'initiative du Gouvernement est, certes, un signal attendu. Nous avions souligné dans notre rapport sur l'Ondam l'urgence de donner aux établissements de santé une visibilité pluriannuelle sur leurs ressources. Le protocole prévu entre l'État et les fédérations ouvre la voie en ce sens et c'est une avancée à saluer.
Cependant, nous sommes appelés à voter le PLFSS alors que la ministre a annoncé dans les media, il y a deux semaines, un « plan de soutien pour l'hôpital », axé sur l'investissement courant et l'attractivité des métiers, dont nous ne connaissons toujours pas les contours. Nous ne pouvons pas, dans ces conditions, nous prononcer sur l'Ondam pour 2020. C'est la raison de principe pour laquelle je vous proposerai de rejeter l'article 59.
Le PLFSS comporte, dans le champ de l'assurance maladie, des dispositions disparates.
Certaines vont dans le bon sens et je vous proposerai de les soutenir, sous réserve parfois de quelques ajustements.
C'est le cas d'un premier ensemble de mesures portant sur l'hôpital. L'article 24 sécurise le financement des hôpitaux de proximité dont la loi « santé » a refondé les missions. On peut regretter toutefois que ce modèle se construise par petites touches sans vision claire sur la gouvernance de ces établissements, qui devra associer étroitement les professionnels de ville.
Quant à l'article 25, il lance la redéfinition tant attendue du financement des établissements de soins psychiatriques et de soins de suite et de réadaptation. Nous passons d'un financement essentiellement assuré par dotation annuelle, fréquemment qualifié de « boîte noire », à un financement plus transparent fondé sur des dotations populationnelles et à l'activité. Je vous proposerai d'accompagner au mieux cette transition.
Ces dispositions ont été complétées par la réforme du financement des urgences à l'initiative du député Thomas Mesnier (article 26 bis). Celle-ci va dans le sens de propositions émises par René-Paul Savary et Laurence Cohen dans leur rapport de juillet 2017 : elle réduit la part du paiement fondé sur l'activité, qui n'incite pas à la réorganisation des prises en charge.
L'article 26 s'attaque au délicat problème du reste à charge des patients à l'hôpital : on peut regretter qu'il ne mette pas fin au système transitoire introduit avec la tarification à l'activité, qui consiste à asseoir le ticket modérateur sur des tarifs calculés par établissement, et fortement inflationnistes ; il engage malgré tout l'encadrement de ces tarifs par une nomenclature nationale.
Je vous proposerai également de soutenir les mesures incitatives en faveur de l'installation rapide des jeunes médecins dans les zones sous-dotées, qui reprennent, avec cependant moins d'ambition, une mesure votée au Sénat dans la loi « santé » à l'initiative de notre président-rapporteur (article 36).
En matière de prévention, je salue le forfait pour un parcours global post-traitement du cancer (article 40) qui renforce l'accès des personnes traitées pour un cancer aux soins de support. Elles pourront ainsi bénéficier d'un bilan d'activité physique et de consultations de suivi nutritionnel et psychologique. Cet accompagnement permet de tenir compte des conséquences sur la qualité de vie des patients de traitements souvent lourds, pouvant occasionner d'importantes séquelles physiques et psychologiques.
Sur la prévention et la gestion des pénuries de médicaments, l'article 34 met l'accent sur la responsabilité des industriels, dans le prolongement des recommandations que la mission présidée par notre collègue Yves Daudigny avait formulées à l'automne dernier. La mise en place de stocks de sécurité et la possibilité de contraindre des entreprises défaillantes à importer des spécialités de substitution sont des mesures bienvenues. En complément, je vous proposerai d'en préciser la mise en oeuvre, pour que ces dispositifs soient pleinement opérationnels.
Je note enfin avec satisfaction les aménagements apportés par l'Assemblée nationale au congé de maternité des travailleuses indépendantes (article 37 bis), qui répondent aux inquiétudes que nous avions exprimées l'an dernier.
D'autres dispositions présentent plus de difficultés.
Le PLFSS pour 2020 propose d'importantes modifications en matière de prise en charge financière des médicaments et des dispositifs médicaux. Notre commission est favorable à la promotion de la liberté de choix du patient, au maintien d'une ambition forte pour l'accès précoce aux traitements innovants et à la régulation des prix assurée avant tout par la négociation conventionnelle entre les industriels et le Comité économique des produits de santé (CEPS).
Or, sur ces trois points, le projet de loi suscite d'importantes inquiétudes.
Sur la liberté de choix, l'article 28, qui autorise à remettre les fauteuils roulants en bon état d'usage, est certes intéressant, mais il ne présente pas toutes les garanties pour les droits des usagers. Par ailleurs, un amendement à l'article 29 introduit par le Gouvernement sur la restriction du bénéfice du tiers payant en cas d'égalité de prix entre le princeps et le générique a soulevé de légitimes critiques. Sans être fondamentalement opposée au principe, je conteste la méthode retenue, et ne suis pas favorable à ce que le mécanisme du tiers payant soit excessivement mobilisé comme levier d'incitation. Je vous proposerai donc la suppression de cette disposition.
Ce même article 29 suscite un débat crucial qui a autant trait à la maîtrise de nos dépenses publiques qu'à la pharmacovigilance : il s'agit de la substitution des médicaments biosimilaires à leur bioprinceps de référence. L'article 29 supprime la possibilité d'une substitution en officine, pourtant étroitement contrôlée par l'ordonnance du prescripteur. Les raisons à cette suppression ne sont que d'ordre pratique, liées à la difficulté de publication d'un décret.
Sur les modalités d'accès précoce aux traitements innovants, la principale mesure litigieuse de ce projet de loi figure à l'article 30 et porte sur la restriction du nombre ouvert d'autorisations temporaires d'utilisation (ATU) nominatives. Le travail que nous avons mené de concert avec Yves Daudigny et Véronique Guillotin avait rappelé l'importance, pour le dynamisme de la recherche et de l'innovation, mais également pour la santé publique, de préserver le modèle de l'ATU nominative pour les patients atteints de maladie grave ou rare. C'est pourquoi je vous proposerai d'assouplir les restrictions contenues dans l'article 30, pour lutter contre les ruptures d'équité.
La négociation conventionnelle est le paramètre le plus atteint par les mesures que le Gouvernement propose. D'abord à l'article 28, qui prévoit la possibilité pour le ministère d'administrer une partie du marché des dispositifs médicaux pour une période maximale de trois ans, afin d'en réguler le prix : l'ensemble des acteurs auditionnés nous alerte sur les effets à long terme de cette disposition, qui pourrait conduire à des situations oligopolistiques et qui semble peu adaptée aux caractères actuels de l'offre. Ensuite à l'article 29, qui attribue à l'autorité ministérielle un pouvoir de fixation d'un prix maximal de cession aux établissements de santé pour certains médicaments ou certains dispositifs médicaux. Je vous proposerai plusieurs amendements visant à réaffirmer le rôle primordial que doit jouer la négociation avec le CEPS dans la définition de ces prix.
Sur ce même sujet et dans le prolongement des travaux conduits avec Yves Daudigny et Véronique Guillotin, je vous proposerai par ailleurs un amendement visant à introduire, à titre expérimental, l'idée d'une évaluation dérogatoire et d'un remboursement temporaire de certains médicaments conditionné à l'apport de données en vie réelle.
Sous réserve de ces observations et des amendements que je vous présenterai, je vous propose d'adopter ce projet de loi de financement en ce qui concerne la branche maladie.
Mme Florence Lassarade . - On se félicite du forfait pour un parcours global post-traitement du cancer, prévu à l'article 40, mais encore faut-il que son montant soit suffisant : on parle de 100 euros, c'est tout à fait dérisoire s'agissant des examens dans l'accompagnement post-cancer.
M. Philippe Mouiller . - Je veux dire ici le décalage fondamental entre ce que nous pouvons dire ici à Paris, et ce que nous vivons dans les hôpitaux en région, entre ce qui se décide dans la capitale et la réalité du terrain : le PLFSS est l'occasion de le rappeler fortement au Gouvernement.
L'utilisation des matériels techniques reconditionnés est une très bonne idée, mais des questions se posent : quelle est la marge de manoeuvre ? Quelles garanties sur la qualité de ces matériels ?
Ensuite, y a-t-il des mesures dans le PLF contre la désertification médicale ?
Mme Élisabeth Doineau . - L'article sur les dispositifs médicaux est bienvenu, les fauteuils roulants par exemple peuvent coûter jusqu'à 30 000 euros. La régulation est donc une bonne intention, car les subventions tirent les prix à la hausse. Pour autant, les dispositifs médicaux étant souvent amortis, on ne peut imposer aux fabricants des conditions où le prix ne vaudrait plus la production, je pense aux pacemakers - donc attention aux effets pervers, il faut une évaluation précise.
Et, comme Philippe Mouiller, je souligne le décalage entre le terrain et ce que nous décidons à Paris - même si nous sommes comptables de ce que nous décidons aujourd'hui. Choisissons-nous d'être économes, sobres, et comment répond-on aux demandes des Français ?
M. Yves Daudigny . - Merci, madame la rapporteure, d'avoir rappelé les travaux du Sénat sur l'assurance maladie, en particulier ceux auxquels j'ai participé.
Le groupe socialiste et républicain fait de l'hôpital sa première priorité, et nous déplorons que le Gouvernement ne réponde pas aux besoins, tout en annonçant un plan dont nous ne connaissons pas les contours alors que nous allons voter la loi de financement.
Nous nous prononcerons également sur les hôpitaux de proximité, qui participent au maillage du territoire et qui doivent se faire en lien avec la médecine de ville. Ils sont construits progressivement, nous attendons toujours l'ordonnance.
Nous aurons aussi un amendement sur la petite chirurgie, qu'il faut maintenir le plus possible sur notre territoire.
Nous soulignerons aussi la question de l'accès aux médicaments sur les territoires : le système des ATU se déstructure, alors que ces autorisations temporaires sont considérées comme le meilleur des systèmes par bien des comparaisons internationales.
Enfin, nous parlerons des dispositifs médicaux, en particulier sur le point de savoir si la clause de sauvegarde s'applique.
M. Daniel Chasseing . - On parle d'hôpital de territoire, reste à savoir ce que la notion recouvre précisément. Dans certains cas, il faut maintenir des services d'urgence, de jour tout au moins. Sur la psychiatrie, la situation est tellement dégradée que dans certains départements, il n'y a plus aucun lit de pédopsychiatrie, ce qui se paie évidemment dans les autres services. Sur les urgences, nous avons besoin de lits d'aval, et de locaux d'urgence mieux aménagés - ce qui implique évidemment plus de financements.
Mme Laurence Cohen . - Merci à notre rapporteur d'avoir bien analysé les chiffres et tenté, comme de coutume, d'unir nos différents points de vue - mais je ne partage pas son avis sur le vote. Pourquoi ? Parce que nous faisons comme si l'hôpital n'était pas en train d'exploser et de mourir à petit feu. Il ne s'agit plus d'amender à la marge : c'est le système entier qu'il faut bousculer ! Nous voyons tous des mobilisations extraordinaires dans les hôpitaux. Le personnel n'en peut plus, il n'y a plus d'attractivité. Et la ministre se fiche de nous, puisqu'elle s'apprête à prendre des mesures après le vote du PLFSS. A quoi sert le Parlement, du coup ? C'est scier la branche sur laquelle nous sommes assis. Et comme le Gouvernement poursuit dans ce PLFSS la même politique, pas besoin d'être médecin pour voir que le remède aggravera le mal. C'est un cri d'alarme que je pousse : il y a le feu.
M. Michel Amiel . - J'ai été médecin des pompiers pendant vingt ans !
Les urgences recouvrent des réalités très différentes. Pour ma part, je souhaite revenir sur la suppression de la permanence des soins ambulatoires (PDSA) depuis 2003. Je déposerai un amendement en ce sens.
M. Alain Milon , président . - Je le voterai !
M. Michel Amiel . - Chaque métier a ses contraintes, et un médecin doit participer à un service de permanence des soins. Je l'ai fait jusqu'au dernier jour de mon exercice médical, en 2015.
J'ai auditionné deux urgentistes et, une semaine plus tard, fait une visite aux urgences de l'hôpital Bichat, dont le chef de service a beaucoup insisté sur l'aspect organisationnel. Nous n'avons vu aucun malade sur un brancard. D'aucuns nous diraient qu'on avait caché les patients, mais j'ai du mal à le croire ! Pourquoi ne pas favoriser davantage les infirmières en pratique avancée ? Le médecin est devenu une denrée rare.
Mme Laurence Cohen . - A qui la faute ?
M. Michel Amiel . - Or, pour deux ans d'études supplémentaires, elles ne touchent que 120 euros. Dérisoire... Avoir recours à ces infirmières réduirait le temps de traitement avant la prise en charge par le médecin urgentiste.
Mme Patricia Schillinger . - Il est actuellement d'une heure trente.
Mme Catherine Deroche , rapporteure . - On peut s'interroger en effet sur la répartition de la somme, madame Lassarade. Et un décret permet déjà de prescrire de l'activité physique aux malades qui sont en affection de longue durée, ce qui organise leur prise en charge.
La liberté de choix est garantie par le silence des textes ; mais il n'est pas inutile de la réaffirmer, en effet. Pour les fauteuils roulants, nous serons attentifs à ce que la remise en état intègre les aides techniques. Le fauteuil est inscrit sur la liste des prestations et matériels remboursables, mais pas les aides techniques afférentes. Tout doit être pris en compte - et il ne faut pas tomber dans la spirale du low cost, inadaptée aux handicaps lourds.
C'est l'article 36 qui définit les incitations à l'installation pour lutter contre les déserts médicaux. Il n'y a pas de solution miracle : seule la conjonction de plusieurs mesures peut améliorer les choses.
L'hôpital est en effet un vrai sujet. C'est pourquoi nous ne voterons pas en l'état l'article 59. La loi santé avait bien défini les hôpitaux de proximité. Un article parle de leur financement, mais quid de leur gouvernance ? Du statut des praticiens ? La progression est lente. On attend aussi les ordonnances sur l'activité chirurgicale. Les ATU représentent un coût compris entre 600 et 900 millions d'euros.
Les réflexions de M. Chasseing, pour intéressantes qu'elles soient, ne relèvent guère du PLFSS. Même remarque, monsieur Amiel, sur la PDSA.
M. Michel Amiel . - Ce sera un amendement d'appel.
Mme Catherine Deroche , rapporteure . - J'espère que la ministre nous apportera des réponses claires.
Nous progressons, madame Cohen, puisque nous ne votons pas l'article 59 : sur l'Ondam, nous ne nous prononcerons pas, car on sent bien qu'il y a des difficultés majeures.
M. René-Paul Savary , rapporteur de la branche vieillesse . - Le 12 septembre dernier, lors de son discours sur la réforme, le Premier ministre a commandé au Conseil d'orientation des retraites un diagnostic incontestable sur la perspective financière du système de retraite à l'horizon 2030.
Sans attendre le rapport, prévu pour le 21 novembre, ce PLFSS présente d'ores et déjà une trajectoire financière très fortement dégradée, par rapport à la loi de financement pour 2019, pour la branche vieillesse de la sécurité sociale qui recouvre les seuls régimes de base et le FSV.
En 2018, le solde de la branche s'établissait à - 1,9 milliard d'euros, ce qui résulte principalement du déficit du FSV. En 2019, ce projet de loi rectifie très fortement la prévision de déficit de la branche par rapport au texte de l'année dernière, pour le porter à 4,6 milliards d'euros contre 1,8 milliard initialement prévus. Cette dégradation du déficit, de près de 3 milliards d'euros, mérite d'être expliquée.
Elle résulte principalement d'une baisse brutale, de 2,2 milliards d'euros, des prévisions de recettes affectées aux régimes de base. Cette baisse a deux origines. D'abord, la non-compensation d'une mesure de la loi MUES, qui exonère de cotisations sociales les heures supplémentaires dès le 1er janvier 2019. La LFSS pour 2019 prévoyait une telle exonération à compter du 1 er septembre, ainsi qu'une compensation intégrale des pertes de recettes pour la sécurité sociale. En avançant au 1er janvier cette exonération, la loi MUES a créé un manque à gagner de 1,3 milliard d'euros supplémentaires pour les recettes des régimes de retraite de base, que le présent PLFSS ne compense pas. L'autre explication est la dégradation des hypothèses macroéconomiques sous-jacentes à ce PLFSS, et plus particulièrement la prévision de croissance de la masse salariale soumise à cotisations, moins dynamique que prévu. En dépenses, le FSV voit ses charges augmenter plus fortement que prévu en raison de la dynamique plus forte de la dépense pour le chômage, toujours difficile à évaluer.
Du côté des régimes de base, la hausse des dépenses par rapport à la LFSS pour 2019 résulterait principalement d'un problème d'évaluation des dépenses de la Mutualité sociale agricole (MSA) l'année dernière.
En 2020, qui devait être l'année d'un retour à l'équilibre de la branche vieillesse, le déficit de cette dernière devrait continuer à se maintenir à 4,6 milliards d'euros, avant de se creuser à partir de 2021 à -5,4 milliards d'euros et ce jusqu'en 2023, où il pourrait atteindre 6,6 milliards d'euros.
Alors que le FSV continuerait de réduire son déficit, mais à un rythme moins soutenu que prévu l'année dernière, les régimes de base voient leurs déficits se dégrader très fortement sous l'effet de moins bonnes prévisions macroéconomiques et, surtout, de l'incapacité du Gouvernement à prendre les mesures justes et efficaces pour maîtriser à court terme les dépenses de retraite.
Les prévisions macroéconomiques vont affecter à la fois les recettes et les dépenses. En recettes, ce PLFSS prévoit un dynamisme beaucoup moins important de la masse salariale. Sa croissance serait inférieure à 3 % jusqu'en 2023, alors qu'elle était prévue à 3,7-3,8 % l'an dernier.
À l'inverse, la reprise de l'inflation - 1,6 % attendu en 2022 et 1,8 % en 2023 - expliquerait un dynamisme des dépenses plus fort, d'autant plus qu'elles ne sont plus freinées depuis 2017 par la réforme des retraites de 2010 et que l'effet de la réforme de 2014 est plus lent et surtout moins puissant pour retarder l'âge moyen de départ à la retraite.
J'en reviens donc à la responsabilité du Gouvernement qui, depuis deux ans, n'a pas pris les bonnes mesures pour freiner l'évolution des dépenses à court terme.
Car l'autre raison à cette dégradation de la trajectoire par rapport à l'année dernière, c'est bien le plus faible impact de la sous-revalorisation des pensions, qui va être freiné en 2020 en ne concernant plus que les pensions supérieures à 2 000 euros.
L'année dernière, la mesure de sous-revalorisation des pensions à 0,3 % en 2020 portait sur l'ensemble des pensions. Elle a, vous le savez, été censurée par le Conseil constitutionnel, au motif que cette mesure concernait l'année 2020 et devait donc figurer dans la LFSS pour 2020.
Le Sénat dans son ensemble s'était opposé vigoureusement à cette disposition en soulignant le risque d'un effet cumulatif dangereux à ne faire porter l'effort de pilotage financier du système que sur les retraités.
La mesure de sous-revalorisation pour 2019 et 2020, prévue dans le PLFSS pour 2019, intervenait après une année de gel des pensions en 2018 et une augmentation de la CSG sur les retraites sans aucune contrepartie.
Nous avions alors dénoncé le coup porté au pouvoir d'achat des retraités, coup qui allait durer dans le temps. En effet, toute mesure de sous-revalorisation des pensions se répercute les années suivantes par un effet de base, qui diminue l'effet des revalorisations futures. Le Gouvernement n'avait pas tenu compte de notre argument. La crise des « gilets jaunes » a montré que notre analyse sur le pouvoir d'achat des retraités n'était pas infondée.
L'article 52 de ce PLFSS semble en tirer les leçons en ne prévoyant la sous-revalorisation que pour les personnes ayant un montant total de retraite, base et complémentaire, supérieur à 2 000 euros.
Je pense néanmoins que cette mesure n'est pas la bonne pour améliorer la situation financière des retraites. En ne tenant pas compte du revenu fiscal de référence, elle vise principalement les retraités moyens, qui n'ont que leur retraite et pas de revenus du capital pour vivre. Cette mesure n'est donc pas juste. Elle est surtout fragile d'un point de vue constitutionnel en ce qu'elle entraîne une rupture d'égalité au regard du principe contributif des retraites, malgré le mécanisme de lissage particulièrement complexe qui est prévu. Je reviendrai sur cet argument tout à l'heure en vous présentant un amendement de suppression de l'article 52.
La majorité sénatoriale considère que le seul levier qui puisse être actionné pour rééquilibrer les retraites, c'est celui de l'âge de départ à la retraite. Le rapport sur l'emploi des seniors que j'ai présenté à la rentrée avec Monique Lubin m'a confirmé dans cette conviction : il faut que nous réussissions par tous les moyens à faire augmenter le taux d'emploi des 60-64 ans.
Cela passe par la série de propositions que nous avons formulées et sans doute par une réforme des dispositifs de départ anticipé pour carrière longue, qui ont été détournés de leur objet initial visant à compenser la pénibilité.
Ils représentent, depuis leur réforme en 2012, une dépense de plus de 10 milliards d'euros par an, tous régimes confondus, et font qu'une personne sur deux partant à la retraite actuellement peut le faire avant l'âge légal de 63,1 ans. J'ai été surpris d'apprendre aussi qu'un bénéficiaire sur trois du cumul emploi-retraite était parti à la retraite en carrière longue.
L'augmentation du taux d'emploi des 60-64 ans passera aussi, inévitablement, par un recul de l'âge effectif de départ à la retraite. Or, en la matière, l'expérience montre que la mesure la plus efficace pour un décalage rapide et effectif de cet âge est le recul de l'âge minimum légal.
Je proposerai tout à l'heure un amendement visant à reculer cet âge progressivement à compter du 1 er juillet 2021 pour le porter de 62 à 64 ans au 1 er janvier 2025.
Alors que le Gouvernement a annoncé vouloir remettre à l'équilibre le système de retraite au moment de l'entrée en vigueur de la réforme systémique en 2025, je pense qu'il devrait regarder avec intérêt la proposition du Sénat, qui a le mérite de la constance.
J'insiste sur ce point : la majorité sénatoriale ne souhaite pas cette année encore réformer les retraites « au détour d'un amendement » comme cela nous a été reproché l'année dernière.
D'abord cet argument ne tient pas en soi. Que sont les lois de financement de la sécurité sociale si ce n'est le meilleur véhicule législatif pour porter des mesures structurelles d'économie ?
Mais surtout, nous pensons que cette réforme est en réalité la réforme prioritaire à mener avant d'engager le système dans un vaste et encore très incertain régime universel. Et ce d'autant plus que le rapport Delevoye de juillet dernier a clairement montré ce qui allait coûter plus cher sans convaincre à ce stade sur la capacité du futur système à s'équilibrer.
Un dernier mot concernant l'article 53 : faciliter la transition vers la retraite des bénéficiaires du RSA est bienvenu, mais les économies réalisées par les caisses de retraite du fait d'un versement des pensions décalé de deux ans sont pour les départements un coût d'un montant équivalent - 5 millions d'euros tout de même -, et qui n'est pas compensé...
M. Michel Amiel . - En effet, pour des raisons démographiques, il faudra travailler plus longtemps. Il y a une forme d'hypocrisie à jouer sur les mots, entre « âge légal », « âge pivot » et « durée de cotisation ». Pouvez-vous préciser ces trois options ?
M. Alain Milon , président . - M. Savary est rapporteur, pas Haut-commissaire !
M. Philippe Mouiller . - Je soutiendrai l'amendement du rapporteur sur l'âge légal. Le calendrier de cette réforme est de plus en plus flou. À force de s'en préoccuper, on laisse dériver la situation, alors que des mesures d'urgence sont nécessaires.
Mme Monique Lubin . - Nous partageons avec le rapporteur plusieurs constats, mais pas tous les remèdes ! La dégradation des comptes sociaux est organisée pour justifier certaines réformes. Je suis perplexe sur le recul de l'âge de la retraite, car les seniors sont évincés du marché du travail bien avant 60 ans. Mieux vaudraient des incitations fortes aux entreprises pour qu'elles emploient les gens jusqu'à 64 ans. Déjà, l'âge réel de départ est plutôt de 63 ans... Nous sommes donc opposés à un recul de l'âge légal jusqu'à 64 ans. Les raisons démographiques ne sont pas si simples. Par exemple, les départs à la retraite anticipés ne favorisent pas tellement l'emploi des jeunes. Et pour ceux qui sont entrés tôt dans la vie active, 42 ans de travail peuvent suffire... Les exemples qu'on cite souvent sont des exceptions. La Cour des comptes explique que ce système coûte cher, mais on a vidé de sa substance le compte pénibilité ! Nous déposerons quelques amendements concernant plusieurs professions. Quant à la réforme, elle est très hypothétique, au point qu'on se demande si on n'est pas en train d'amuser la galerie !
M. René-Paul Savary , rapporteur . - L'âge légal est de 62 ans, mais, pour atteindre le taux plein, les gens partent souvent plus tard : à 62,8 ans en moyenne. La moyenne réelle est à 63,1 ans, si l'on ne compte pas les départs anticipés. En fait, une personne sur deux ne part pas à l'âge légal. C'est pourquoi il faut revoir les dispositifs de départs anticipés, qui coûtent 10 milliards d'euros et ne correspondent pas toujours à des métiers pénibles - quitte à prendre des mesures sur la pénibilité. L'âge pivot est de 64 ans, quelle que soit la durée de cotisation puisqu'il s'agit d'un système par points. En fonction de l'âge légal, il y aura, ou non, une décote. L'âge pivot est celui d'équilibre en 2025. Il pourra changer ensuite. L'allongement des durées de cotisation ne touche pas tout le monde ; c'est pourquoi elle n'est pas très productive. La meilleure mesure est de créer davantage de richesses, en accroissant le taux d'emploi des seniors - et donc celui des jeunes. La durée moyenne de retraite va passer de 26 à 30 ans, et le nombre de cotisants diminue par rapport à celui des retraités : il faut donc reculer l'âge légal. Il faudra aussi que les régimes spéciaux fassent des efforts.
Cette réforme va contre la logique systémique qui prévalait jusqu'alors, puisqu'elle s'étalera sur des dizaines d'années, pérennisant les injustices. Au prétexte qu'il y a 42 régimes spéciaux, on en crée un 43 ème : celui dans lequel entreront les nouveaux cotisants, après 2025. Ce régime aura peu de dépenses, et beaucoup de cotisants, à l'inverse des autres. Cela va à l'inverse de la répartition. L'affaire est délicate, ce qui explique que les décisions ne soient pas prises ! Mais le Haut-commissaire a confirmé qu'un texte nous serait soumis avant l'été. C'est un exercice difficile, en tous cas. La transition vers un régime par points universel est calée sur la même trajectoire financière que celle que nous connaissons.
M. Michel Amiel . - Sur la base des projections à trente ans.
M. René-Paul Savary , rapporteur . - Cela ne règle pas les problèmes à long terme. Le recul de l'âge légal n'est pas la panacée, et il faudra tenir compte de la pénibilité, en limitant la durée passée dans les métiers concernés. Le dispositif de carrières longues mérite d'être retravaillé, même si le Haut-commissaire ne souhaite pas y toucher.
M. Daniel Chasseing . - Si l'on ne fait rien, la dégradation sera massive. Ceux qui ont des carrières pénibles doivent partir plus tôt - ou travailler à temps partiel jusqu'à 64 ans.
Mme Élisabeth Doineau , rapporteure pour la branche famille . - Après dix ans de déficits, la branche famille a retrouvé un solde excédentaire en 2018. Cette situation financière favorable, dont on peut se réjouir, permettrait à la branche d'apurer les déficits accumulés en trésorerie à l'Acoss, à l'horizon 2022.
Le PLFSS qui nous est présenté comporte plusieurs avancées pour les familles, qu'il faut saluer, mais qui ne sont pas de nature à relancer une politique familiale aux abonnés absents depuis de trop nombreuses années.
Au titre des mesures positives figure le renforcement des missions des caisses d'allocations familiales (CAF) pour le recouvrement et le versement des pensions alimentaires. Il permettra de proposer aux parents séparés un véritable service d'intermédiation financière pour le paiement de la pension alimentaire et de réduire en conséquence les impayés de pension, en particulier pour les familles monoparentales.
Soulignons également le fractionnement du congé de présence parentale, qui favorisera la conciliation entre vie familiale et vie professionnelle pour les parents d'un enfant malade, ainsi que l'extension du complément de mode de garde aux parents titulaires d'un contrat de service civique, qui aidera les jeunes parents à s'engager dans des missions d'intérêt général.
Le site internet monenfant.fr, en mettant à la disposition des parents les disponibilités dans les crèches et chez les assistants maternels, facilitera l'accès aux modes de garde pour les familles. Il répondra aux besoins des parents pour des gardes ponctuelles et s'adaptera au développement des plateformes de services en ligne. Il renforcera aussi l'attractivité des différents modes de garde en leur offrant davantage de visibilité.
Les assistants maternels, dont j'ai reçu plusieurs représentants, s'inquiètent toutefois de cette mesure qui figure à l'article 49. Ils s'inquiètent des contraintes qui découleront de cette obligation et du risque de retrait d'agrément qui pèserait sur ceux qui ne la respecteraient pas. C'est pourquoi je vous proposerai un amendement visant à inscrire dans la loi le fait que le manquement à ces obligations de déclaration ne pourra constituer à lui seul un motif de retrait d'agrément. Nous devons en effet apaiser les inquiétudes qui s'expriment, sans toutefois renoncer à une amélioration des services rendus aux familles.
Ces dispositifs ciblés, contenus dans le PLFSS pour 2020, ne constituent toutefois pas une relance de la politique familiale, qui a tant pâti des mesures d'économies mises en oeuvre ces dernières années.
La modulation des allocations familiales, intervenue en 2015, génère 770 millions d'euros d'économies par an pour la branche depuis sa mise en oeuvre. C'est autant de perte en pouvoir d'achat pour les familles.
La réforme du congé parental en prestation partagée d'éducation de l'enfant est un véritable échec, dont les leçons n'ont pas encore été tirées. Son faible montant - 397 euros par mois au maximum - et l'obligation de partage du congé entre les deux parents conduisent à un recours très faible à ce congé, ce qui permet de limiter encore un peu les dépenses destinées aux familles. Le nombre de bénéficiaires a ainsi baissé de 22 % entre 2016 et 2017, puis de 21 % entre 2017 et 2018. Il est essentiel de réformer ce dispositif en revalorisant son montant et en prévoyant, par exemple, de le fractionner dans le temps, pour répondre aux besoins de l'enfant sur plusieurs années.
Alors que la situation financière de la branche s'est significativement améliorée, le Gouvernement ne nous propose pas de mesures ambitieuses pour soutenir l'ensemble des familles. Or, le premier objectif assigné à la branche famille est de contribuer à la compensation financière des charges de famille, selon une logique de redistribution horizontale.
Bien au contraire, le Gouvernement a engagé l'année dernière un quasi-gel de l'ensemble des prestations familiales. La LFSS pour 2019 a ainsi prévu de les revaloriser à hauteur de 0,3 %, alors que l'inflation serait de 1 % cette année. Cette mesure a permis de réaliser une économie de 260 millions d'euros pour la branche en 2019. Elle a en conséquence constitué une perte de pouvoir d'achat pour l'ensemble des bénéficiaires des prestations familiales, en particulier pour les parents isolés. Pour une famille monoparentale avec deux enfants, aux revenus compris entre un et deux SMIC, elle représente cette année une perte de 140 euros.
Le Gouvernement propose de reconduire cette sous-revalorisation des prestations familiales à 0,3 % en 2020, ce qui représenterait une économie de 100 millions d'euros, alors que l'inflation devrait atteindre 1 % l'année prochaine. Nous nous étions déjà opposés à cette mesure l'an dernier. René-Paul Savary, rapporteur de l'article 52, vous a proposé de renouveler notre position en supprimant cette mesure.
Concernant le développement des modes de garde, d'importants efforts restent à faire. Les responsables de la Caisse nationale des allocations familiales ont reconnu qu'à ce stade, les objectifs de création de places de crèches fixés dans la convention d'objectifs et de gestion (COG) 2018-2022 seraient difficiles à tenir, alors qu'ils ont déjà été revus à la baisse par rapport à la précédente convention. En effet, pour deux places ouvertes en crèche, une place est fermée. Le développement de l'offre d'accueil du jeune enfant est pourtant essentiel, en particulier pour soutenir l'emploi.
Les familles méritent mieux que cela. Alors que le pouvoir d'achat est l'une des principales préoccupations de nos concitoyens, qui n'ont pas toujours le sentiment de bénéficier des politiques publiques mises en oeuvre et financées par leurs impôts et leurs cotisations, il conviendrait de se donner les moyens de relancer une véritable politique familiale ambitieuse.
Les associations familiales que j'ai rencontrées dans le cadre de mes auditions sont unanimes. Les familles sont depuis trop longtemps la variable d'ajustement des politiques budgétaires des gouvernements successifs.
La politique familiale devrait être vue comme une politique d'investissement dans l'avenir, face au vieillissement démographique : ce sont nos enfants qui paieront nos retraites ! Or, le nombre de naissances a baissé de 8,5 % en dix ans. Il serait donc nécessaire de redonner un vrai souffle à la politique familiale, au-delà du renforcement de quelques dispositifs ciblés. C'est le message que je ferai passer au Gouvernement lors de nos débats en séance.
Sous réserve des modifications que je viens d'évoquer, en particulier concernant la sous-revalorisation des prestations familiales, je vous proposerai d'adopter les articles relatifs à la branche famille de ce PLFSS pour 2020.
Mme Laurence Rossignol . - Je relève une contradiction dans le fait de se réjouir de la situation financière de la branche famille depuis 2018 tout en déplorant l'absence de politique familiale. Certaines mesures prises par le Gouvernement - sites internet, plateformes, applications - ne sont pas des mesures importantes de politique familiale. Je rappelle que la garantie des pensions alimentaires a été mise en place en 2017. Je me réjouis que le Gouvernement y affecte des moyens supplémentaires car, en deux ans, l'agence de recouvrement n'a pas reçu de moyens. Notons d'ailleurs qu'il ne s'agit pas d'un service public, mais d'une procédure de subrogation.
Oui, la sous-revalorisation est grave. Nous devrions avoir un débat sur la politique familiale, qu'on ne peut évaluer à ses seuls résultats en termes de natalité : nous ne sommes plus en 1945 ! La politique familiale se mesure au taux de pauvreté des enfants, à leur accès à la scolarité ou aux loisirs. Faire les critiques que vous faites et voter les articles, c'est soutenir le Gouvernement !
Mme Frédérique Puissat . - Je partage votre rapport sur le fond. Sur l'article 49, on comprend les inquiétudes des assistantes maternelles, mais l'information des parents est importante, aussi. Nous savons qu'en cas de demande de suspension d'agrément, les agents de la protection maternelle infantile réunissent des faisceaux d'indice. Dans cet amendement, les mots « à lui seul » ne sont-ils pas de trop ?
M. Jean-Louis Tourenne . - Mon intervention sera brève, pour cause de vide - alors que c'est l'avenir de notre nation qui se joue. On voit augmenter la violence. Quels sont ses ressorts ? L'amertume et la révolte aboutissent à l'utilisation du geste plutôt que de la parole. Quelles mesures contre le déterminisme social, dont la France est championne du monde ? Aucune, dans ce PLFSS ! Quels moyens de lutte contre la pauvreté, qui touche 400 000 personnes supplémentaires ? Les mesures pour le pouvoir d'achat - taxe d'habitation, impôt sur le revenu - laisseront 24 millions de personnes sur le bas-côté. Malgré quelques avancées, le PLFSS va dans le sens d'une régression. L'an dernier, le périmètre et le montant de la prestation d'accueil du jeune enfant (Paje) ont diminué, et celle-ci ne concerne plus que quelques familles. La suppression des abondements d'indemnités journalières pour les familles nombreuses est inacceptable, tout comme la sous-indexation des prestations familiales. La réduction des objectifs en matière de crèche est un aveu d'impuissance - alors que les crèches sont concentrées dans les quartiers favorisés. Quant à l'idée de retirer l'agrément des assistantes maternelles qui ne s'inscriraient pas, c'est une mauvaise manière faite aux départements, qui les recrutent et sont seuls responsables de l'agrément. Comment l'État peut-il s'ingérer ainsi ? Un exemple de plus de recentralisation !
M. Jean-Marie Morisset . - En effet, et il est à craindre que dans quelque temps les compétences des départements soient gérées à l'extérieur... Merci à la rapporteure pour son amendement ! Les assistantes maternelles sont déjà inscrites par les conseils généraux. C'est la disponibilité qui compte, en fait. En pratique, les départements se sont organisés. Dommage de créer encore une plateforme. Celle qui gère les places dans les maisons de retraite, par exemple, n'apporte pas toujours satisfaction sur le plan local. Je demanderai donc la suppression de l'article 49.
M. Alain Milon , président . - Vous n'êtes pas le seul.
M. Philippe Mouiller . - Y a-t-il un fléchage pour l'accueil des jeunes en situation de handicap dans les crèches ? Le Gouvernement a fait beaucoup d'annonces pour l'inclusion des plus jeunes.
M. Michel Amiel . - Ne fait-on pas une confusion entre politique nataliste et familiale ? On ne fait pas des enfants avec une calculatrice... Les conseils départementaux délivrent les agréments aux assistantes maternelles, mais le nombre de places en crèches dépend des communes : pour un maire, une crèche, c'est une danseuse. M. Tourenne regrette la recentralisation, mais il n'y a pas de pilotage de la politique de la petite enfance. Comment favoriseriez-vous l'accroissement du nombre de places en crèches ?
M. Daniel Chasseing . - Le remboursement des pensions alimentaires est un progrès important. Je suis d'accord avec le rapport. Les allocations familiales ont diminué depuis des années : 0,3 %, c'est trop peu.
Mme Élisabeth Doineau , rapporteure . - Contradiction ? Nous disons qu'il est temps de relancer la politique familiale, comme y appellent toutes les associations, pourtant d'obédiences différentes. L'économie faite sur la branche famille semble être la variable d'ajustement. Le congé partagé est un échec, ce qui permet des économies. L'idée était sans doute bonne, mais le montant mensuel est trop bas. On parle d'un congé paternité, qui serait le pendant du congé maternité. Un rapport de l'IGAS fournit quelques pistes, qui concordent avec la directive européenne. Oui, la garantie des pensions sera un service d'intermédiation financière.
Mme Laurence Rossignol . - Qui existe déjà...
Mme Élisabeth Doineau , rapporteure . - La CNAF ne paiera pas directement les pensions. Des ressources humaines supplémentaires sont prévues, en nombre suffisant. Notez, aussi, que nous supprimons la sous-revalorisation.
Sur l'article 49 et la suspension de l'agrément, la ministre a dit que ce critère ne serait pas suffisant. C'est le président du conseil départemental qui décide, en fonction d'un faisceau d'indices. Écrire « à lui seul » revient à supprimer l'obligation. Or nombre de sites privés se mettent en place, et les jeunes familles y ont recours. La CNAF doit apporter une réponse publique. En tous cas, il faut de l'accompagnement, car l'outil numérique n'est pas à la portée de tous. Et il est utile pour les assistantes maternelles d'être repérables. Toutefois, on peut admettre que certaines choisissent de ne pas être sur le site. D'où cet amendement.
Vide, monsieur Tourenne ? J'ai songé aussi à ne pas voter ces crédits, mais ils comportent des mesures que nous attendions. La lutte contre la pauvreté fait l'objet d'un plan récent, qu'il faudra évaluer, notamment sur la petite enfance. Le pouvoir d'achat compte, en effet, et 140 euros par mois, ce n'est pas rien. Sur l'agrément, on ne retire pas la compétence au département, qui restera décisionnaire. Oui, 75 % des assistantes maternelles sont inscrites sur le site - à leur initiative. Même si le site a été modernisé, il n'est pas encore assez intuitif. Or nombre de familles cherchent des gardes, et nombre d'assistantes maternelles cherchent des enfants à garder.
On nous a précisé que la COG s'orientait vers la garde des jeunes enfants ayant un handicap. Peut-être faudrait-il faire la promotion de cette offre. Il est toujours difficile d'évaluer les schémas en la matière.
Il n'y a pas de confusion, monsieur Amiel, et la courbe de la natalité en France est significative. Pour autant, aider financièrement les familles leur donnerait envie de refaire des enfants - même si elles ne les font pas avec une calculatrice à la main !
Un investissement pour un mode d'accueil peut être facilement subventionné, mais les normes sont exigeantes, et le fonctionnement coûte cher. Les commissions départementales d'accueil du jeune enfant ont été supprimées, car elles n'étaient pas assez actives. Pourtant, elles surveillaient le nombre de places en crèche.
La non-revalorisation est en effet une baisse du pouvoir d'achat des familles. Nous soutiendrons l'amendement de M. Savary.
M. Alain Milon , président . - La politique nataliste de la France, après la guerre, a été très efficace. Y avoir renoncé aura donc de lourdes conséquences, que nous risquons de regretter amèrement. Je ne sais pas si je voterai ces crédits.
Mme Laurence Rossignol . - J'espère que nous prendrons le temps d'en débattre.
M. Alain Milon , président . - Très volontiers.
M. Bernard Bonne , rapporteur du secteur médico-social . - Il me revient de vous présenter le volet médico-social de ce PLFSS. Je ne saurais vous cacher très longtemps ma déception. Elle est d'autant plus grande que le contexte semblait propice à des propositions ambitieuses.
Lors de sa déclaration de politique générale devant notre haute assemblée, le 13 juin dernier, le Premier ministre Édouard Philippe avait annoncé que ce PLFSS serait « une première étape » d'une grande réforme de la prise en charge du grand âge, elle-même « grand marqueur social » du quinquennat.
Ses grandes orientations semblaient avoir été établies par le rapport de Dominique Libault, remis en mars 2019, qui plaide pour un virage domiciliaire, et un signal semblait avoir été envoyé au secteur par le lancement de la mission de Myriam El Khomri sur l'attractivité des métiers du grand âge.
Mais, curieusement, ce PLFSS consacre l'essentiel des mesures nouvelles aux établissements, et leur ampleur peut être relativisée. D'abord, les 500 millions d'euros annoncés dans le dossier de presse valent pour les deux années à venir ; en 2020, ce sont environ 300 millions d'euros de mesures nouvelles qui seront consacrés aux établissements d'hébergement pour personnes âgées dépendantes (Ehpad), et qui ne traduisent pour l'essentiel que la poursuite de la convergence tarifaire. Pour 2019, il faut certes saluer le renfort inédit de 130 millions d'euros pour l'Ondam médico-social, qui correspond à la sous-exécution attendue des soins de ville, même si c'est à peu près ce qui avait été gelé par précaution en début d'année.
Un seul signal financier est envoyé aux métiers du grand âge : la revalorisation de la prime d'assistant de soin en gérontologie, pour un montant de 15 millions d'euros. Cela ne représente toutefois que 150 000 euros par département...
S'agissant de l'aide à domicile, l'impatience du secteur est grande : 50 millions d'euros seulement lui sont consacrés, alors qu'il faudrait environ cinq fois plus pour seulement hisser tous les professionnels du secteur au niveau du SMIC !
Pour mémoire, le rapport Libault estimait les besoins du domicile à 550 millions d'euros d'ici 2024 et, plus largement, le besoin d'effectifs d'encadrement nouveaux en Ehpad à 80 000 postes, pour un montant estimé de manière extrêmement optimiste à 1,2 milliard d'euros. De tout cela, le PLFSS reste assez éloigné.
S'agissant du handicap, 200 millions d'euros de mesures nouvelles sont annoncés, qui correspondent essentiellement à la poursuite des plans déjà engagés - le plan autisme notamment. Il est vrai que d'autres articles, dans le volet santé notamment, abordent ces aspects.
J'en viens aux articles du texte relatif au secteur médico-social, qui n'est pas très riche.
L'article 38 étend les financements portés par la Caisse nationale de solidarité pour l'autonomie (CNSA) aux établissements situés à l'étranger accueillant des adultes handicapés français. La CNSA ne finance en effet, aujourd'hui, que les établissements situés à l'étranger accueillant des enfants et de jeunes adultes. C'est un progrès, mais veillons à ne pas pérenniser des places à l'étranger ; il faudra surtout, pour enrayer les départs en Belgique, un effort financier substantiel pour l'offre d'accueil en France.
L'Assemblée nationale a ajouté un article 38 bis précisant que les contrats pluriannuels d'objectifs et de moyens liant les établissements médico-sociaux ne pourront retenir comme critère d'évaluation le seul taux d'occupation : c'est une mesure que nous avions déjà défendue.
Le Gouvernement a ajouté à l'Assemblée un article 38 ter prévoyant une expérimentation consistant à redéfinir le périmètre du forfait de soins pris en charge par les établissements d'accueil de personnes handicapées. C'est une idée intéressante, même si nous aurions aimé disposer du rapport qui l'a inspirée. Je vous proposerai d'en préciser le périmètre.
L'article 47 autorise le fonds de modernisation des établissements de santé public et privés (FMESPP) à financer des établissements médico-sociaux, grâce au surplus de produit tiré des amendes radars avec l'abaissement de la vitesse sur les routes à 80 km/h. Je vous proposerai de simplifier le mécanisme retenu.
J'en terminerai par le principal article du texte relatif au secteur médico-social : l'article 45, qui crée une indemnisation du congé de proche aidant.
Après avoir jugé la proposition de loi de notre collègue Jocelyne Guidez « prématurée » en mars dernier, le Gouvernement propose un dispositif analogue, quoique moins ambitieux, puisque le congé de proche aidant, qui peut atteindre la durée d'un an, ne serait indemnisé que pendant trois mois au maximum. C'est une avancée appréciable, sans doute, pour les personnes qui se retrouveraient soudainement dans une situation difficile, par exemple à la recherche d'un établissement pour un parent subissant une perte d'autonomie brutale, mais cela semble insuffisant pour aider une ou, successivement, plusieurs personnes dépendantes à moyen terme.
Cette mesure est de plus curieusement financée, puisqu'elle le serait par les excédents d'une section du budget de la CNSA qui est systématiquement en déficit, puis par les réserves de la caisse. Sa directrice a tenté de nous rassurer sur le niveau de ces réserves, mais le fait est qu'elles sont chaque année mises sous tension, et que le montant des dépenses liées à l'indemnité de proche aidant est encore inconnu.
Bref, nous sommes condamnés à attendre le dévoilement de la réforme du grand âge pour savoir en quoi consistera le « grand marqueur social du quinquennat ».
Mme Michelle Meunier . - Je partage la déception du rapporteur, car il n'y a aucune visibilité, et nous sommes condamnés à attendre la prochaine loi. Ce PLFSS n'est qu'un leurre, en attendant. La crise du secteur est comparable à celles des hôpitaux. Quid du rapport sur les métiers du grand âge ? Il y a pénurie, et ce PLFSS n'en dit rien. L'article 45 est un premier pas, mais trois mois ne suffisent pas. Le compte n'y est pas. La non-revalorisation est problématique pour les personnes handicapées. Nous voterons contre, comme l'an dernier.
M. Philippe Mouiller . - Je partage l'insatisfaction du rapporteur. C'est tout le débat des relations financières entre l'État et les départements qui est sur la table. Sur l'aide à domicile, l'effort est modeste, en effet, alors qu'on veut que les gens restent chez eux car cela coûte moins cher ! On donne la possibilité à la CNSA de financer des établissements pour adultes à l'étranger. Cela m'inquiète : en Belgique seule, le coût était de 400 millions d'euros, alors qu'on combat les départs vers ce pays ! Il faut une remise à plat. Où en est le fonds d'amorçage ? De plus, la participation au financement s'accompagne-t-elle d'un suivi de la qualité ?
Mme Sabine Van Heghe . - Je déplore l'affaiblissement de l'autonomie financière des personnes handicapées, notamment avec la non-indexation de l'AAH à l'inflation, et la prise en compte des revenus du conjoint de son calcul. La dématérialisation à tout prix isole les personnes les plus fragiles, de surcroît.
M. Jean-Marie Morisset . - Nous attendons avec impatience cette loi sur le grand âge, qui réglera tout !
M. Alain Milon , président . - Bien sûr...
M. Jean-Marie Morisset . - Pour l'heure, ce PLFSS n'est pas à la hauteur des besoins. Les 50 millions d'euros ont été annoncés en 2018, déjà. Dans les Ehpad, les lits sont ouverts, mais le personnel ne suffit pas. Il faut clarifier les responsabilités entre État et département.
M. Daniel Chasseing . - M. Bonne a raison : nous attendons plus. Il est certes compliqué de financer la dépendance, mais 500 millions d'euros, cela ne représente qu'un emploi et demi par Ehpad. C'est mieux que rien, mais ce n'est pas à la hauteur des besoins.
Le taux d'encadrement est aujourd'hui de 0,6 et il faudrait monter à 0,8. Pour cela, il faut 80 000 postes, dont chacun coûte en moyenne 40 000 euros par an. Si je multiplie l'un par l'autre, cela fait 3,2 milliards. C'est ce dont nous aurions besoin. Le département ne peut pas payer plus d'APA. C'est le forfait soin qui doit augmenter. Il faut trouver une solution pour créer ces 80 000 postes, soit 10 par Ehpad en moyenne.
Nous avons aussi besoin de davantage de places pour les personnes handicapées.
La création du congé de proche aidant est une bonne nouvelle ; cela prend en compte la proposition de loi de notre collègue.
Mme Jocelyne Guidez . - Merci à M. Bonne pour son rapport sur les aidants. Le congé n'est pas de trois mois, mais de 66 jours, car il faut enlever les week-ends. Ce n'est pas suffisant. Il ne sera effectif qu'en octobre 2020 et non dès le 1 er janvier. Il est censé suffire à toute la carrière : ce n'est donc pas grand-chose.
Le financement est alambiqué. Les longues maladies comme les cancers ne seraient pas concernées par ce congé : je ne vois pas à quoi cela servira... Oui, c'est toujours mieux que rien, mais je reste sceptique. J'espère qu'on pourra y revenir d'ici un an.
M. Jean-Louis Tourenne . - Je voudrais revenir sur une véritable supercherie : la proclamation urbi et orbi de l'augmentation de l'Allocation adulte handicapé (AAH) de 850 euros à 900 euros, après une autre augmentation l'an passé, mais dont la contrepartie est tue, à savoir le plafonnement à 1 825 euros de cette aide pour un couple. Une augmentation de 40 euros est présentée comme un progrès, alors que la contrepartie est une perte de 180 euros. Ce plafonnement n'est pas justifié pour un revenu de remplacement du travail. Il ne viendrait à l'idée de personne de dire à quelqu'un qui travaille et qui vit en couple qu'il faut plafonner son salaire !
De même, l'an passé, quand le Gouvernement a augmenté l'AAH, il a supprimé le complément de revenu de 170 euros et la garantie de ressources de 960. Les conséquences sur les plus pauvres sont tout à fait dommageables.
M. Alain Milon , président . - Vous pourrez y revenir lors de l'examen du PLF... Car c'est bien du budget de l'État, et non de la Sécurité sociale que cela dépend.
M. Bernard Bonne , rapporteur . - Oui, Philippe Mouiller répondra à M. Tourenne sur les questions qu'il soulève... Madame Meunier, nous sommes d'accord sur tout : nous étions d'accord avec les avancées proposées par le rapport Libault ; ce qui reste en suspens, c'est le financement.
Comme le dit Philippe Mouiller, nous devons absolument revoir les relations entre les départements et l'État. Nous avions proposé que des expérimentations soient faites avec un financeur unique, mais nous n'avons pas de réponse.
Il est incohérent que les aides à domicile ne bénéficient pas de plus de financements que les 50 millions d'euros prévus, lesquels sont de surcroît conditionnés à des appels à projet du département - auxquels les petites associations n'ont pas les moyens de répondre. On pourrait faire beaucoup plus confiance aux élus des départements.
Le financement prévu par la CNSA des places en Belgique prend la forme d'un fonds d'amorçage. Il est prévu d'y consacrer 90 millions d'euros sur trois ans. Le conventionnement franco-wallon de 2013 serait étendu aux établissements pour adultes. Mais il ne faut pas que cela pérennise les places à l'étranger. Il faudrait mener une étude sur le sujet. Nous devons être capables de rapatrier les personnes qui le souhaiteraient.
Monsieur Chasseing, vous parlez de 80 000 postes ; c'est en effet ce qui permettrait d'augmenter sensiblement le nombre de professionnels par résident. Le problème, c'est que le coût ne serait pas, comme le dit M. Libault, de 1,2 milliard d'euros, mais bien de 2,4 milliards - si l'on chiffre le coût d'un poste à 30 000 euros par an.
Mme Guidez, c'est vrai, il faut revoir le dispositif sur les proches aidants. Il n'est pas logique qu'il soit financé sur les réserves de la CNSA. La directrice nous a assuré que ce serait provisoire.
M. Alain Milon , président . - Monsieur Dériot va maintenant nous parler de la branche « accidents du travail et maladies professionnelles » (ATMP). Elle est excédentaire, mais il s'en plaint ! (sourires)
M. Gérard Dériot , rapporteur pour les accidents du travail et maladies professionnelles . - En effet, la gestion de la branche ATMP est exemplaire, peut-être même trop. Elle enregistre sans discontinuer des excédents depuis 2013, après avoir mis à contribution les employeurs par un relèvement du taux de la cotisation sur laquelle repose quasi exclusivement le financement de la branche. Toutefois, depuis 2019, ce taux ne baisse plus, alors que la sinistralité des entreprises a diminué au cours des vingt dernières années et que la masse salariale du secteur privé progresse.
D'un montant de 1,16 milliard d'euros en 2019, le solde de la branche devrait atteindre 1,4 milliard d'euros et se maintenir à ce niveau jusqu'en 2023, puisque le Gouvernement n'a pas l'intention d'ajuster à la baisse le taux de cotisation. Dans ces conditions, les excédents cumulés de la branche devraient culminer à 4,8 milliards d'euros dès 2020. Voici une cagnotte qui ne manque pas de susciter des convoitises.
La branche ATMP fait ainsi l'objet de transferts au bénéfice de fonds d'indemnisation, notamment pour les victimes de l'amiante, ce qui semble légitime, mais aussi au bénéfice de l'assurance maladie, dans une proportion qui, elle, reste plus discutable.
Le poids des transferts dans les dépenses de la branche diminue globalement, de 6 % en 2019, et nous pouvons nous en féliciter. Mais cette baisse est essentiellement le résultat de la décrue du poids des fonds amiante dans les charges de la branche AT-MP. Le montant de la dotation au fonds d'indemnisation des victimes de l'amiante (FIVA) est maintenu à 260 millions d'euros, mais celui de la dotation au fonds de cessation anticipée d'activité des travailleurs de l'amiante (Fcaata) diminuera de plus de 20 % en 2020 en raison de la diminution tendancielle du nombre de bénéficiaires de l'allocation de cessation anticipée d'activité des travailleurs de l'amiante (Acaata).
Le principal transfert pesant sur la branche ATMP reste néanmoins constitué par le milliard d'euros reversé à la branche maladie au titre de la sous-déclaration des maladies professionnelles. Pour la sixième année consécutive, ce montant reste inchangé et se situe, c'est assez commode, au milieu de la fourchette proposée par la commission chargée d'évaluer le coût de cette sous-déclaration. Le maintien de ce transfert à un niveau aussi élevé laisse entendre qu'aucun progrès n'a été accompli sur cette question depuis la mise en place du transfert en 1997. C'est pourtant faux, des efforts ont été menés par les deux branches pour améliorer la déclaration de plusieurs maladies d'origine professionnelle.
En réalité, ce transfert participe principalement au rééquilibrage d'une branche maladie dont le déficit s'est aggravé en 2019. Le Gouvernement ne s'en cache plus, en mettant en avant le principe de solidarité interbranches : tout est dit ! Cette méthode vient miner la logique assurantielle sur laquelle repose la branche ATMP : la cotisation est censée responsabiliser les employeurs sur leur sinistralité, et non pallier les difficultés d'autres branches.
Quelques remarques sur le nouveau fonds d'indemnisation des victimes des pesticides. Il faut saluer cette initiative, mais le dispositif reste bien en deçà des garanties que nous avions votées lorsque nous avions adopté en février 2018 la proposition de loi de notre collègue Nicole Bonnefoy. La réparation reste forfaitaire, et non intégrale, en contradiction avec les indemnisations mises en place au cours des trente dernières années, notamment au travers du FIVA ou des fonds d'indemnisation des contaminations transfusionnelles.
Par ailleurs, je ne peux m'empêcher de voir comme une impudeur de la part du Gouvernement qui se rachète une virginité en créant ce fonds, mais qui en fait finalement reposer le financement intégralement sur les agriculteurs et les employeurs. Ce fonds sera en effet financé exclusivement par des transferts des branches ATMP des différents régimes et un relèvement de la taxe sur les pesticides, qui en définitive - ne nous leurrons pas - pèsera sur les chefs d'exploitation agricole qui continueront d'acheter des produits phytopharmaceutiques.
N'oublions pas que les pesticides ont été autorisés par l'État. C'est du reste parce que l'État avait autorisé l'usage de l'amiante qu'il participe, en complément de la branche ATMP, au financement des fonds amiante. Pourquoi cette logique n'est-elle pas retenue pour le fonds d'indemnisation des victimes des pesticides alors que le chlordécone, autorisé par l'État, a durablement contaminé les sols dans les Antilles ?
La valeur ajoutée de ce fonds est par ailleurs limitée : le niveau d'indemnisation des salariés agricoles ne changera pas par rapport à ce qu'ils peuvent espérer aujourd'hui de la mutualité sociale agricole. Le seul effort concerne les travailleurs agricoles non salariés, notamment les chefs d'exploitation retraités avant 2002, dont l'indemnisation sera alignée sur celle des salariés agricoles, avec un complément d'indemnisation. En outre, les enfants exposés en période prénatale pourront être indemnisés au titre de la solidarité nationale, mais à condition que l'un de leurs parents ait été exposé professionnellement.
En dehors de ces avancées, le champ des bénéficiaires reste bien plus restreint que dans la proposition de loi que nous avions adoptée l'an dernier. C'est pourquoi je vous proposerai de l'élargir, en tenant compte des risques posés par les pesticides pour les riverains et de la situation de certains territoires durablement contaminés comme les Antilles.
Sous ces réserves, je vous invite à vous prononcer en faveur de l'objectif de dépenses de la branche fixé à 13,6 milliards d'euros pour l'ensemble des régimes de base pour 2020.
Mme Corinne Féret . - Je me retrouve dans ce rapport, particulièrement sur le fonds d'indemnisation. Il n'y a pas création, mais extension de la prise en charge. Il s'agit d'une indemnisation forfaitaire qui ne prend donc pas en compte tous les préjudices. Rien à voir avec les victimes de l'amiante. Nous sommes très en retrait par rapport à la proposition de loi de Nicole Bonnefoy que nous avions adoptée à l'unanimité. Il est regrettable que le Gouvernement ne s'en soit pas inspiré. Nous souhaitons, comme le rapporteur, proposer un amendement qui reprenne les dispositions de la proposition de loi de Nicole Bonnefoy.
Mme Pascale Gruny . - Merci à notre rapporteur de continuer à défendre cette branche. Il n'est pas acceptable de ne pas avoir d'explications claires sur le milliard d'euros. Dans le rapport sur la santé au travail que nous avons rédigé, Stéphane Artano et moi, nous avons constaté que nous manquions cruellement de prévention. Cet argent pourrait y remédier. Alors que le document unique d'évaluation des risques professionnels est obligatoire, il n'existe que dans moins d'une entreprise sur deux, alors que cela apporte beaucoup pour la prévention, je peux en témoigner pour en avoir réalisé moi-même.
Je trouve ennuyeux de voter chaque année le PLFSS en acceptant que ce milliard d'euros équilibre les branches... Cela n'envoie pas un signal fort aux chefs d'entreprise pour les inciter à la prévention. Or derrière cette prévention, il y a des enjeux de santé des salariés et de santé publique.
M. Stéphane Artano . - Merci au rapporteur Dériot pour la qualité de son travail. Sur les aides financières simplifiées, j'avais posé une question au directeur de la caisse nationale d'assurance maladie (CNAM), mais je n'avais pas pu revenir sur sa réponse. Le seuil de 25 000 et le cofinancement des dispositifs de prévention à 50 %, c'est la double peine pour les petites entreprises : elles paient déjà les aides à travers leurs cotisations. Le vrai problème, c'est que la vocation assurantielle de la branche ATMP vole en éclat, car elle ne touche pas les petites entreprises. Le Gouvernement ne semble pas vouloir changer cela, comme en témoigne la convention d'objectifs et de moyens (COG). Sans modification des conditions d'accès pour les petites entreprises, le ruissellement de la prévention n'aura pas lieu.
Charlotte Lecocq a déposé un amendement sur le dossier médical partagé (DMP) permettant au médecin du travail d'y déposer des informations accessibles au médecin traitant, dans l'optique d'une vision globale de la santé. Avec Pascale Gruny, nous proposerons un amendement qui autorise à l'inverse que les informations déposées par le médecin traitant soient accessibles au médecin du travail. Il faut aller plus loin.
Mme Catherine Fournier . - La sinistralité était en baisse depuis plusieurs années, mais elle stagne maintenant : doit-on y voir le résultat d'une absence d'efforts ou le niveau actuel est-il incompressible, compte tenu de l'évolution de notre économie ?
Au-delà des dotations pour l'amiante, avons-nous de la lisibilité sur l'avenir des personnes indemnisées ? La population devrait être tendanciellement moins touchée.
Il a été question de mettre en place une cotisation ATMP pour les travailleurs indépendants. L'impact de cette mesure a-t-il été chiffré ?
M. Gérard Dériot , rapporteur . - Je déposerai des amendements pour élargir le champ des bénéficiaires de l'indemnisation, conformément à au texte de Mme Bonnefoy. Je déposerai aussi un amendement pour lutter contre la sous-déclaration des maladies professionnelles. Les données dont disposent les caisses d'assurance retraite et de la santé au travail (Carsat) sur une même personne sont différentes de celles dont disposent les caisses primaires d'assurance maladie (CPAM). C'est dommage : ces dernières pourraient profiter des données des premières pour différencier ce qui relève de l'accident du travail et la maladie ordinaire. C'est une demande des CPAM et cela pourrait faire baisser le montant des transferts.
Les indemnités simplifiées ne sont réellement utiles que si l'on peut mobiliser les très petites entreprises (TPE) sur la prévention ; or l'obligation de cofinancement ne les incite pas à participer. Ce qui est inadmissible, c'est qu'on pourrait baisser les cotisations des entreprises. La sinistralité pourrait continuer à baisser. Mais on n'encourage pas les employeurs à se décarcasser pour la prévention. Moi, je crois qu'on pourrait le faire, conformément au principe selon lequel les cotisations devaient inciter les entreprises à réduire les risques.
Les demandes d'indemnisation auprès du FIVA ont un peu augmenté cette année après une baisse. Les demandes d'Acaata diminuent très fortement, car beaucoup moins de personnes demandent une retraite anticipée. L'impact n'a pas été chiffré pour l'extension aux indépendants.
M. Alain Milon , président . - Merci. Nous passons à l'examen des articles.
M. Jean-Marie Vanlerenberghe , rapporteur général . - L'amendement n° 168 supprime les mesures de non-compensation proposées par l'article 3.
L'amendement n° 168 est adopté.
M. Jean-Marie Vanlerenberghe , rapporteur général . - L'amendement n° 169 précise que les associations à but non lucratif et les fondations reconnues d'utilité publique pourront verser la prime exceptionnelle.
L'amendement n° 169 est adopté.
M. Jean-Marie Vanlerenberghe , rapporteur général . - L'amendement n° 170 supprime les dispositions de cet article relatives au bonus-malus sur les cotisations patronales d'assurance-chômage en fonction de l'utilisation de contrats courts.
L'amendement n° 170 est adopté, ainsi que l'amendement n° 218 de correction d'une erreur de référence.
M. Jean-Marie Vanlerenberghe , rapporteur général . - L'amendement n° 160 supprime la non-compensation de l'exonération de cotisations et de contributions sociales de l'indemnité spécifique de rupture conventionnelle dans la fonction publique. Cela représente 13 millions d'euros.
L'amendement n° 160 est adopté.
Article 9 bis
L'amendement de correction d'une erreur de référence n° 171 est adopté.
M. Jean-Marie Vanlerenberghe , rapporteur général . - L'Assemblée nationale a étendu la taxe sur les prémix aux vins aromatisés. L'amendement n° 172 en aligne progressivement le taux sur une période de cinq ans.
M. Jean-Noël Cardoux . - Cette extension a suscité des réactions de la part de certains sénateurs et un amendement de suppression a été proposé à la signature, non sans arguments. Je ne voterai pas l'amendement du rapporteur et je proposerais bien à ce dernier de rencontrer les auteurs de l'amendement de suppression.
M. René-Paul Savary . - Même chose.
M. Bernard Jomier . - C'est un amendement intéressant qui remet les vins aromatisés dans le droit commun, ce qui avait été voté par le Sénat, mais supprimé par l'Assemblée nationale. Cette dernière y revient avec une taxation moindre, ce qui devrait à mon sens être évalué. Le Gouvernement pense que trois euros suffiront à dissuader les consommateurs comme pour les alcools, mais ce n'est pas sûr.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Ce sont surtout des vins étrangers qui sont concernés.
Mme Florence Lassarade . - Non, le Lillet est un excellent vin aromatisé girondin ; une telle taxation met en danger les viticulteurs.
M. Alain Milon , président . - Je rappelle que nous sommes commissaires aux affaires sociales et que nous parlons de questions de santé...
M. Martin Lévrier . - À la vôtre ! (sourires)
L'amendement n° 172 est adopté.
Division additionnelle après l'article 9 quinquies
M. Jean-Marie Vanlerenberghe , rapporteur général . - L'amendement n° 194 augmente provisoirement le taux de la taxe de solidarité additionnelle due par les organismes complémentaires d'assurance maladie.
L'amendement n° 194 est adopté.
Article 10
L'amendement rédactionnel n° 211 est adopté, ainsi que les amendements de coordination n° 161, n° 162 et n° 163, et que l'amendement de correction d'erreur matérielle n° 165.
Article 11
L'amendement rédactionnel n° 217 est adopté
M. Yves Daudigny . - Le texte est vraiment mal écrit !
M. Jean-Marie Vanlerenberghe , rapporteur général . - L'amendement n° 155 procède à la correction d'une erreur de référence afin que l'allocation personnalisée d'autonomie (APA) soit bien concernée par le dispositif de versement contemporain des aides sociales et fiscales aux particuliers employeurs.
L'amendement n° 155 est adopté.
M. Jean-Marie Vanlerenberghe , rapporteur général . - Même chose pour l'amendement n° 157
L'amendement n° 157 est adopté.
Article 14
L'amendement de précision n° 192 est adopté.
M. Jean-Marie Vanlerenberghe , rapporteur général . - L'amendement n° 209 introduit, aux côtés de la nouvelle clause de sauvegarde des dispositifs médicaux, un mécanisme incitatif à la négociation conventionnelle similaire à celui qui s'applique à la clause de sauvegarde des médicaments, avec un abattement forfaitaire de 20 %.
L'amendement n° 209 est adopté.
M. Jean-Marie Vanlerenberghe , rapporteur général . - L'amendement n° 193 rejette les nouvelles non-compensations de l'État proposées par ce PLFSS en cohérence avec l'article 3.
L'amendement n°193 est adopté.
Article 24 A
L'amendement rédactionnel n° 164 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 145 précise la rédaction proposée afin que la trajectoire pluriannuelle de financement comporte des éléments sur la ventilation des ressources, a minima pour quelques grandes catégories de dotations.
L'amendement n° 145 est adopté.
Mme Catherine Deroche , rapporteure . - L'article 25 porte sur le financement de l'hôpital psychiatrique. L'amendement n° 195 y ajoute une prise en compte des soins infanto-juvéniles.
L'amendement n° 195 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 196 pallie les effets potentiellement délétères que pourra provoquer l'introduction - d'intention louable - d'une dotation liée à l'activité pour les établissements assurant des soins psychiatriques. En effet, les établissements montrant la file active la plus faible sont souvent les établissements les moins dotés en personnel médical, mais pas toujours ceux dont les besoins sont pour autant les moins élevés.
L'amendement n° 196 est adopté.
Mme Catherine Deroche , rapporteure . - Les acteurs se sont montrés plutôt heureux des critères de définition et de répartition des dotations régionales par les ARS aux établissements fixés par l'article 25, l'amendement n° 197 y ajoute la prise en compte les disparités infrarégionales en matière de professionnels de santé.
L'amendement n° 197 est adopté.
Article 26 bis
L'amendement rédactionnel n° 146 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 147 supprime un rapport demandé par l'Assemblée nationale, car le code de la sécurité sociale prévoit déjà la présentation au Parlement, avant le 15 septembre de chaque année, d'un rapport sur les actions menées sur le champ du financement des établissements de santé, dont un volet porte explicitement sur les dotations des missions d'intérêt général et d'aide à la contractualisation (Migac), leur évolution et les critères d'attribution.
L'amendement n° 147 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 198 supprime la procédure de référencement sélectif de certains dispositifs médicaux, tels que les fauteuils roulants. En effet, en se limitant au seul élément figurant à la LPPR, cette procédure n'englobe pas l'ensemble des aides techniques réellement facteurs de reste à charge. En empêchant tout nouvel entrant de pénétrer le marché, des oligopoles ne manqueront pas de se former, ce qui engendrera à long terme une hausse des prix. L'injonction qui pourra être faite aux sélectionnés de « fournir des quantités minimales de produits et de prestations sur le marché français » ne paraît pas réaliste au vu du maillage actuel de la filière du dispositif médical - je pense notamment aux petites entreprises présentes dans les territoires.
L'amendement n° 198 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 200 s'assure que la remise en bon état d'usage concernera aussi les aides techniques.
L'amendement n° 200 est adopté.
Mme Catherine Deroche , rapporteure . - La mise à disposition d'un produit usagé, à laquelle on ne peut qu'adhérer, ne doit pas pour autant permettre des substitutions de produits, qui seraient dommageables à la prise en charge.
L'amendement n° 199 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 201 homogénéise la rédaction et fait en sorte que le droit au dispositif médical usagé ne soit pas conditionné à l'affiliation à un régime obligatoire, en remplaçant « assuré » par « patient ».
L'amendement n° 201 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 212 précise que le délai imparti au ministère de la santé pour s'opposer au montant de la compensation proposée par l'exploitant du dispositif médical sera de quinze jours, ce qui fluidifie la procédure d'accès précoce.
L'amendement n° 212 est adopté.
Article 29
L'amendement rédactionnel n° 215 est adopté.
Mme Catherine Deroche , rapporteure . - Avec l'amendement n° 202 , la substitution serait possible, mais seulement si elle n'est pas exclue par une recommandation de l'agence de sécurité du médicament. Cela nous permettra d'y voir un peu plus clair dans les engagements du ministère sur ce sujet.
L'amendement n° 202 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 203 renvoie à la négociation conventionnelle entre l'industriel et le comité économique des produits de santé (CEPS) les deux cas évoqués par l'article 29.
L'amendement n° 203 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 201 supprime l'alinéa 41, car l'impossibilité pour un patient de se voir appliquer le tiers payant lorsqu'il privilégie le princeps en cas d'égalité de prix entre ce dernier et son générique n'a pas été concertée. Je souhaite que nous ayons un vrai débat en séance à ce sujet.
L'amendement n° 201 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 173 inscrit dans le cadre de l'expérimentation du cannabis thérapeutique le caractère obligatoire d'un registre de suivi des patients qui devra permettre de collecter des données de vie réelle afin d'évaluer la tolérance du cannabis thérapeutique et de pouvoir, le cas échéant, déterminer le lien entre l'administration du cannabis médical et d'éventuelles comorbidités.
En outre, il est proposé de réduire de six à deux mois avant le terme de l'expérimentation le délai dans lequel un rapport de bilan devra être transmis au Parlement, afin de permettre à l'ANSM de disposer du maximum de données.
L'amendement n° 173 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 213 précise le cas d'éligibilité du patient à l'autorisation temporaire d'utilisation (ATU) nominative. L'absence d'alternative thérapeutique doit s'apprécier au regard de la poursuite efficace du traitement.
L'amendement n° 213 est adopté.
Mme Catherine Deroche , rapporteure . - L'article 30 prévoit que le nombre total d'ATU nominatives par médicament sera désormais limité par un plafond fixé par arrêté ministériel. Avec l'amendement n° 204 , ce seuil serait défini en fonction d'un nombre cible de patients concernés.
L'amendement n° 204 est adopté.
Article additionnel après l'article 30
Mme Catherine Deroche , rapporteure . - L'amendement n° 149 fait suite, notamment, aux travaux engagés par la Mecss sur la nécessité d'adapter les procédures de droit commun au changement de paradigme en matière d'innovation thérapeutique, afin de fluidifier l'accès des patients aux médicaments innovants après leur autorisation de mise sur le marché.
Le conseil stratégique des industries de santé (CSIS) a confirmé cet objectif et a envisagé, dans un objectif de lisibilité, une réforme de l'évaluation du médicament sur la base de sa valeur thérapeutique relative (VTR), telle que préconisée par le rapport remis en 2015 par Dominique Polton. Cette réforme n'est pas encore engagée.
Or, l'évaluation de l'amélioration du service médical rendu (ASMR) par la commission de transparence de la Haute Autorité de santé est rendue difficile dans certaines situations.
L'amendement n° 149, à titre expérimental, de pouvoir fonder le prix du médicament sur un autre critère, la VTR, qui serait soumis à des réévaluations périodiques en fonction des données de vie réelle collectées. La prise en charge de ces médicaments, y compris sur la liste en sus à l'hôpital, serait conditionnée à la collecte de ces données.
L'amendement n° 149 est adopté.
Mme Catherine Deroche , rapporteure . - Le transfert du financement de Santé publique France de l'État vers l'assurance maladie - que l'amendement n° 174 supprime - intervient seulement trois ans après que le Gouvernement eut précisément fait le choix inverse en loi de finances initiale pour 2017. Il était alors apparu au Gouvernement légitime d'assurer un financement intégral par l'État de cet opérateur chargé principalement de missions de surveillance épidémiologique, de prévention et de promotion de la santé, à l'instar de l'Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (Anses). L'État doit rester engagé dans le financement de Santé publique France.
L'amendement n° 174 est adopté.
Mme Catherine Deroche , rapporteure . - La démarche active d'information auprès des bénéficiaires de l'allocation aux adultes handicapés (AAH) sur leur éligibilité potentielle au dispositif de Complémentaire santé solidaire ne vise que les bénéficiaires de l'AAH ayant un taux d'incapacité égal ou supérieur à 80 %, dits bénéficiaires de l'AAH-1. L'amendement n° 148 l'étend aux bénéficiaires de l'AAH-2.
L'amendement n° 148 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 175 précise que la durée de couverture des besoins par le stock de sécurité devra tenir compte, pour chaque classe thérapeutique, de leurs contraintes de production, de conservation et de renouvellement.
En effet, certains médicaments, notamment les médicaments biologiques et thermosensibles comme les vaccins et les médicaments dérivés du sang, présentent des contraintes de production et de conservation, notamment en termes de délais de péremption, qui rendent difficile leur stockage sur une longue durée. Il faudra donc se concerter avec les représentants des entreprises pharmaceutiques, mais également avec les représentants des professions de santé et des établissements de santé qui peuvent alerter sur l'état de la demande pour certains types de médicaments.
L'amendement n° 175 est adopté.
Mme Catherine Deroche , rapporteure . - La mise sur le marché français d'une spécialité pharmaceutique peut également résulter d'une autorisation d'importation accordée par l'ANSM, généralement délivrée à des grossistes répartiteurs ou des distributeurs en gros. Or les spécialités commercialisées en France dans le cadre d'une autorisation d'importation n'échappent pas aux risques de rupture de stock.
L'amendement n° 176 étend aux titulaires d'une autorisation d'importation parallèle les dispositions relatives à l'obligation de constitution d'un stock de sécurité.
L'amendement n° 176 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 177 renvoie à un décret en Conseil d'État le soin de clarifier les interrogations soulevées par la possibilité pour l'ANSM de contraindre une entreprise défaillante à importer une alternative médicamenteuse pour pallier une rupture de stock : l'entreprise contrainte à importer ne maîtrisant pas le cycle de production de la spécialité importée, il conviendra de préciser la répartition des responsabilités entre l'entreprise importatrice et l'entreprise exploitant la spécialité importée en matière de pharmacovigilance, de contrôle de qualité, de conditionnement et de traçabilité ; toutes les entreprises exploitant un médicament en France ne disposant pas nécessairement d'un établissement pharmaceutique autorisé pour l'activité d'importation des médicaments, il conviendra de préciser les modalités selon lesquelles elles devront procéder à l'importation dans ce cas précis.
L'amendement procède aussi à une coordination à l'article du code de la santé publique encadrant les importations de médicaments.
L'amendement n° 177 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 178 étend à tous les médicaments d'intérêt thérapeutique majeur (MITM) l'obligation pour leurs exploitants d'informer l'ANSM un an avant en cas de décision de suspension ou d'arrêt de commercialisation, que ces médicaments disposent ou non d'une alternative sur le marché français.
Aujourd'hui cette obligation ne vaut que pour les médicaments pour lesquels il n'existe pas d'alternative sur le marché français. Or la disparition d'un médicament essentiel peut avoir des conséquences notables, quand bien même des alternatives existeraient déjà.
L'amendement n° 178 est adopté, ainsi que l'amendement rédactionnel n° 179.
Article 36
L'amendement rédactionnel n° 150 est adopté.
Mme Catherine Deroche , rapporteure . - L'article 36 unifie en un seul « contrat de début d'exercice » les dispositifs contractuels existants. L'amendement n° 152 précise que les territoires seront définis en concertation avec les professionnels concernés.
L'amendement n° 152 est adopté.
Mme Catherine Deroche , rapporteure . - Le « contrat de début d'exercice est conditionné à l'engagement du jeune praticien à participer, dans un délai de deux ans, à un exercice coordonné, entendu comme un exercice en maison ou centre de santé, dans le cadre d'une équipe de soins primaires ou d'une communauté professionnelle territoriale de santé.
L'amendement n° 153 supprime cette condition afin de laisser plus de souplesse au dispositif. Nous ne prenons pas de gros risques, les jeunes étant de toute façon très attachés à l'exercice concerté
M. Michel Amiel . - Attention cependant aux effets d'aubaine.
Mme Catherine Deroche , rapporteure . - J'en doute, quand on voit la difficulté des médecins isolés à se trouver un successeur...
L'amendement n° 153 est adopté.
Article additionnel après l'article 38
M. Bernard Bonne , rapporteur . - L'amendement n° 220 dispose que les dotations régionales limitatives tiennent compte des besoins de créations de places pour les jeunes adultes handicapés aujourd'hui maintenus dans des établissements au titre de l'« amendement Creton ». Il contribue ainsi à la réorganisation de l'offre de places d'accueil de nos concitoyens handicapés, et ainsi, éventuellement, au retour de ceux qui n'ont eu d'autre choix que de s'installer en Belgique.
L'amendement n° 220 est adopté.
M. Bernard Bonne , rapporteur . - L'amendement n° 219 précise les conditions de l'expérimentation du forfait soin dans les établissements pour personnes handicapées.
L'amendement n° 219 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 180 articule le parcours de soins global post-traitement d'un cancer avec le protocole de soins que le médecin traitant doit élaborer pour les personnes atteintes d'une affection de longue durée et concernées par une interruption de travail ou des soins continus supérieurs à une durée déterminée.
L'amendement n° 180 est adopté.
Mme Catherine Deroche , rapporteure . - L'amendement n° 181 précise que la liste des territoires dans lesquels sera conduite l'expérimentation d'un accompagnement psychologique des patients atteints de sclérose en plaques comprend au moins un département d'outre-mer.
Mme Victoire Jasmin . - Très bien !
L'amendement n° 181 est adopté.
Mme Catherine Deroche , rapporteure . - Il est vrai que le parcours de consultations obligatoires a été renforcé récemment, mais il faudrait mieux articuler la visite médicale visant à obtenir un certificat aux consultations de prévention nécessaires.
L'amendement n° 191 dispose que la consultation sollicitée pour l'obtention d'un certificat médical de non-contre-indication à la pratique sportive déclenche, lorsqu'il y a lieu, une des consultations de prévention obligatoires prévues par le parcours de prévention sanitaire des enfants.
L'amendement n° 191 est adopté.
Article 41 ter
L'amendement rédactionnel n° 182 est adopté.
Mme Catherine Deroche , rapporteure . - L'article 42 rénove, de façon bienvenue, le cadre contractuel de promotion de la pertinence des soins au sein des établissements de santé. L'approche statistique est toujours intéressante, mais elle doit être complétée par une approche médicale pour favoriser l'appropriation de la démarche par les acteurs.
L'amendement n° 156 précise que la période de deux ans entre le « ciblage » par l'ARS des établissements présentant des écarts de pratique et le prononcé éventuel d'un abattement tarifaire est mise à profit pour développer le dialogue médical de pair à pair.
L'amendement n° 156 est adopté.
Mme Catherine Deroche , rapporteure . - L'ordonnance de dispensation conditionnelle, mise en oeuvre par l'article 43, opère un report de responsabilité sur le pharmacien, et occulte le rôle fondamental que peut endosser le prescripteur. Il est en effet curieux que le prescripteur, qui dispose déjà de la possibilité de soumettre le patient à un test rapide d'orientation diagnostique (TROD) en cabinet pour déterminer la nature virale ou bactérienne d'une angine, se trouve implicitement déchargé de cette faculté au profit d'une ordonnance de dispensation conditionnelle, qui transfère l'acte au pharmacien. L'amendement n° 205 réaffirme le rôle premier du prescripteur en matière de test de diagnostic rapide.
L'amendement n° 205 est adopté, ainsi que l'amendement de correction d'erreur de référence n° 216.
Mme Catherine Deroche , rapporteure . - L'amendement n° 214 précise le champ matériel de la sanction à laquelle seront exposées les entreprises pharmaceutiques en cas de conditionnement inapproprié. Il paraît en effet contestable que des critères aussi vastes que la forme et le dosage leur soient reprochés, surtout en l'absence de recommandations préalablement établies par l'ANSM. C'est pourquoi l'amendement limite leur responsabilité en matière de conditionnement inapproprié aux seuls cas de présentation.
L'amendement n° 214 est adopté.
Mme Catherine Deroche , rapporteure . - L'article 43 offre un cadre à plusieurs projets ciblés d'expérimentation de « biologie délocalisée ». L'amendement n° 206 tient compte des alertes exprimées sur le coût potentiel et la fiabilité relative de certains de ces examens, en explicitant clairement la subordination de ces expérimentations à leur évaluation médico économique préalable.
M. Gérard Dériot , rapporteur . - Très bien !
L'amendement n° 206 est adopté.
Mme Catherine Deroche , rapporteure . - On ne peut que saluer les mesures visant à mettre en évidence la possibilité qu'ont les ARS d'autoriser, au titre de l'article 51 de la LFSS pour 2018, la mise en service de véhicules sanitaires dédiés exclusivement à l'aide médicale urgente, sans que ces véhicules soient soumis aux quotas départementaux. Il est toutefois beaucoup moins souhaitable d'étendre ces expérimentations aux modalités d'agrément des véhicules terrestres chargés du transport sanitaire non urgent. L'agrément d'un transporteur sanitaire, compte tenu de sa mission, doit demeurer de la compétence exclusive de l'ARS, d'où mon amendement n° 207 .
L'amendement n° 207 est adopté, ainsi que l'amendement rédactionnel n° 208.
M. Gérard Dériot , rapporteur . - Le champ des bénéficiaires du fonds d'indemnisation des victimes de pesticides prévu par l'article 46 n'inclut pas les salariés relevant de régimes spéciaux, dont les salariés de la SNCF, qui est pourtant parmi les plus grands consommateurs de glyphosate. L'amendement n° 183 y remédie.
L'amendement n° 183 est adopté.
M. Gérard Dériot , rapporteur . - L'amendement n° 184 inclut dans le champ des bénéficiaires du fonds d'indemnisation des victimes des pesticides les personnes vivant à proximité de champs faisant l'objet d'épandages et les personnes vivant dans des zones dont les sols ou les eaux ont été durablement contaminés par l'application de pesticides, comme dans le cas des Antilles avec l'utilisation du chlordécone. Seules les personnes affectées d'une pathologie présentant un lien direct avec l'exposition aux pesticides pourront être indemnisées. Les pathologies concernées seront listées limitativement par un arrêté ministériel en fonction de l'état des connaissances scientifiques.
M. Michel Amiel . - Que signifie « à proximité » ?
M. Gérard Dériot , rapporteur . - Je laisse à ceux qui savent tout le soin de le décider. Les ministères ont dit une chose, certains maires en ont dit une autre. Mais il faut bien prendre en compte les personnes qui vivent à proximité.
L'amendement n° 184 est adopté.
M. Gérard Dériot , rapporteur . - L'amendement n° 185 institue, au sein du fonds d'indemnisation des victimes des pesticides, un conseil scientifique qui aura pour mission d'éclairer le fonds et sa commission médicale indépendante sur l'imputabilité de pathologies à l'exposition professionnelle ou non professionnelle aux pesticides, en réactualisant le bilan de la littérature scientifique à ce sujet. C'est une réponse à une recommandation du rapport des inspections générales sur la création d'un fonds d'indemnisation des victimes de produits phytopharmaceutiques. Il n'y a pas de dépenses supplémentaires.
L'amendement n° 185 est adopté.
M. Gérard Dériot , rapporteur . - La mise en place du fonds exigera des travaux d'adaptation de la part de la caisse centrale de la mutualité sociale agricole (CCMSA).
L'amendement n° 186 repousse du 1 er janvier au 1 er juillet 2020 la date à partir de laquelle des dossiers de demande d'indemnisation pourront être déposés auprès de la caisse d'affiliation des assurés. Ce délai de mise en oeuvre ne fait pas obstacle, une fois établie l'éligibilité de l'assuré à une indemnisation, à ce que ses droits à indemnisation courent à compter du 1er janvier 2020, avec versement rétroactif des prestations correspondantes.
L'amendement n° 186 est adopté.
M. Bernard Bonne , rapporteur . - L'amendement n° 221 autorise le Fonds de modernisation des établissements de santé publics et privés à financer des opérations d'investissement des établissements médico-sociaux dans la mesure de ses capacités globales, et non au seul moyen des surplus de produit d'amendes de police liées à la limitation de vitesse à 80 kilomètres par heure.
L'amendement n° 221 est adopté.
Mme Élisabeth Doineau , rapporteure . - Certains assistants maternels ont du mal à trouver des enfants à garder, mais sont inquiets des sanctions prévues pour ceux qui ne s'inscriraient pas sur le site géré par la caisse nationale d'allocations familiales. L'amendement n° 158 prévoit que l'absence d'inscription ne sera pas un motif suffisant pour retirer ou suspendre leur agrément.
L'amendement n°158 est adopté.
Article additionnel avant l'article 52
M. René-Paul Savary , rapporteur . - L'amendement n° 166 reporte l'âge minimum légal de départ à la retraite, conformément à la position constante de la majorité sénatoriale. Le choix du Gouvernement de ne cibler que les retraités ne fonctionne pas. Il faut donc décaler cet âge tout en prévoyant des dispositifs de prise en compte de la pénibilité.
L'amendement n° 166 est adopté.
M. René-Paul Savary , rapporteur . - Le nouveau dispositif de sous-revalorisation des prestations sociales proposé cette année par le Gouvernement constitue un nouveau coup porté au pouvoir d'achat de nos concitoyens. C'est injuste socialement, car cela ne prend pas en compte les revenus complémentaires, et c'est inefficace, car cela ne porte que sur 600 millions d'euros de retraite et 200 millions d'euros de la branche famille. Il est en outre fragile d'un point de vue constitutionnel en ce qu'il entraîne une rupture d'égalité entre les bénéficiaires de prestations. L'amendement n° 167 supprime l'article.
L'amendement n° 167 est adopté.
M. Gérard Dériot , rapporteur . - Une mesure de gel de la loi « Pacte » est destinée à atténuer les effets de franchissement de seuil en retardant leur application pendant cinq ans, notamment en termes de modifications des modalités de calcul des charges sociales, pour les entreprises dont les effectifs fluctuent. Toutefois, cette mesure de gel n'est pas pertinente pour le calcul du taux de cotisation ATMP qui est déjà conçu pour lisser l'impact de la hausse des effectifs en prenant en compte une individualisation progressive du taux.
La mesure de gel à la hausse des effectifs aurait en effet pour conséquence de créer, pour les entreprises en croissance, un effet de seuil à l'issue de la période d'observation de cinq ans et de déconnecter, pendant cette période, le taux de cotisation ATMP de l'incitation à la prévention des risques professionnels. Les entreprises ayant une sinistralité plus faible que celle de leur catégorie de risque seraient ainsi pénalisées et ne pourraient pas bénéficier avant cinq ans d'une réduction de leur taux de cotisation.
L'amendement n° 187 exclut le calcul du taux de cotisation ATMP de la mesure de gel à la hausse des effectifs prévue par la loi Pacte. Il faut que les entreprises puissent voir leurs cotisations baisser sans attendre cinq ans.
L'amendement n° 187 est adopté.
M. Gérard Dériot , rapporteur . - Par analogie avec les autres dispositifs de pénalité applicables aux entreprises, l'amendement n° 188 vise à préciser qu'il reviendra aux Urssaf de recouvrer la pénalité due en cas de non-réalisation des démarches nécessaires à la fixation du taux de cotisation ATMP.
L'amendement n° 188 est adopté.
M. Gérard Dériot , rapporteur. - L'amendement n° 151 maintient la majoration des indemnités journalières au bénéfice des familles nombreuses : ce sont surtout les familles à plus faible revenu qui seraient pénalisées.
Mme Élisabeth Doineau , rapporteure . - Très bien !
L'amendement n° 151 est adopté.
M. Gérard Dériot , rapporteur . - Sur proposition du Gouvernement, l'Assemblée nationale a adopté le principe d'une expérimentation tendant à créer, au sein des caisses primaires d'assurance maladie, des plateformes départementales de prévention de la désinsertion professionnelle. Nous en approuvons le principe, il estime que toute démarche expérimentale doit donner lieu à une évaluation. Le présent amendement n° 154 vise donc à ce que le Gouvernement transmette au Parlement une évaluation de l'apport de ces plateformes départementales. Ce n'est pas un rapport pour un rapport ; il s'agit de faire en sorte qu'une expérimentation soit suivie d'une évaluation.
L'amendement n° 154 est adopté.
Mme Catherine Deroche , rapporteure . - À défaut de visibilité suffisante sur les moyens qui seront consacrés au système de santé, l'amendement n° 159 sursoit au vote de l'Ondam dans l'attente des précisions qui seront apportées par le Gouvernement lors de l'examen du projet de loi de financement en séance publique.
L'amendement n° 159 est adopté.
Articles additionnels après l'article 60
M. Gérard Dériot , rapporteur . - L'article 41 de la loi de financement de la sécurité sociale pour 2019 limite le bénéfice de l'Acaata aux personnes qui ont été salariées au sein d'établissements manipulant de l'amiante et figurant sur une liste fixée par arrêté ministériel.
Plusieurs arrêts de la Cour de cassation ont ouvert le bénéfice de l'Acaata aux salariés d'entreprises de sous-traitance, à la condition qu'ils justifient d'une exposition régulière à l'amiante dans les mêmes conditions que les salariés des établissements manipulant de l'amiante. L'amendement n° 189 facilite ce recours.
L'amendement n° 189 est adopté.
M. Gérard Dériot , rapporteur . - L'amendement n° 190 autorise les CPAM et les Carsat à organiser des échanges d'informations afin de permettre plus facilement aux personnes en affection de longue durée (ALD) dont la pathologie pourrait être d'origine professionnelle de bénéficier d'une indemnisation au titre de la branche AT-MP, compte tenu de leur parcours de carrière, connu par le volet assurance retraite des Carsat, et de leur état de santé, connu par la branche maladie. Mais les deux caisses ne se parlent pas.
L'amendement n° 190 est adopté.
TABLEAU DES SORTS
|
Auteur |
N° |
Objet |
|
Article 3
|
||
|
M. VANLERENBERGHE |
168 |
Suppression de demandes de non-compensations par l'État de diverses mesures de diminution des recettes de la sécurité sociale |
|
Article 7
|
||
|
M. VANLERENBERGHE |
169 |
Amendement de précision |
|
Article 8
|
||
|
M. VANLERENBERGHE |
170 |
Suppression du dispositif adaptant le « bonus-malus » sur les contributions patronales d'assurance chômage aux allègements généraux |
|
M. VANLERENBERGHE |
218 |
Amendement rédactionnel |
|
Article 9
|
||
|
M. VANLERENBERGHE |
160 |
Suppression de la non-compensation de l'exonération de cotisations et contributions sociales de l'indemnité spécifique de rupture conventionnelle dans la fonction publique |
|
Article 9
bis
|
||
|
M. VANLERENBERGHE |
171 |
Amendement rédactionnel |
|
Article 9
ter
|
||
|
M. VANLERENBERGHE |
172 |
Alignement progressif du montant de la taxe prémix sur les mélanges à base de vin sur celui applicable aux autres prémix |
|
Division additionnelle après l'article 9 quinquies |
||
|
M. VANLERENBERGHE |
194 |
Augmentation provisoire de la taxe de solidarité additionnelle |
|
Article 10
|
||
|
M. VANLERENBERGHE |
211 |
Amendement rédactionnel |
|
M. VANLERENBERGHE |
161 |
Amendement de coordination |
|
M. VANLERENBERGHE |
162 |
Amendement de coordination |
|
M. VANLERENBERGHE |
163 |
Amendement de coordination |
|
M. VANLERENBERGHE |
165 |
Correction d'une erreur matérielle |
|
Article 11
|
||
|
M. VANLERENBERGHE |
217 |
Amendement rédactionnel |
|
Article 12
|
||
|
M. VANLERENBERGHE |
155 |
Correction d'une erreur de référence |
|
M. VANLERENBERGHE |
157 |
Correction d'une erreur de référence |
|
Article 14
|
||
|
M. VANLERENBERGHE |
192 |
Amendement rédactionnel |
|
Article 15
|
||
|
M. VANLERENBERGHE |
209 |
Introduction d'un mécanisme incitatif à la négociation conventionnelle |
|
Article 17
|
||
|
M. VANLERENBERGHE |
193 |
Suppression de demandes de non-compensations par l'État de diverses mesures de diminution des recettes de la sécurité sociale |
|
Article 24 A
|
||
|
Mme DEROCHE |
164 |
Amendement rédactionnel |
|
Mme DEROCHE |
145 |
Précision sur la répartition des ressources pluriannuelles |
|
Article 25
|
||
|
Mme DEROCHE |
195 |
Soins pédo-psychiatriques |
|
Mme DEROCHE |
196 |
Dotation à l'activité |
|
Mme DEROCHE |
197 |
Disparités infrarégionales en matière de professionnels de santé |
|
Article 26
bis
|
||
|
Mme DEROCHE |
146 |
Amendement rédactionnel |
|
Article 26
ter
|
||
|
Mme DEROCHE |
147 |
Suppression de l'article |
|
Article 28
|
||
|
Mme DEROCHE |
198 |
Suppression de la procédure de référencement |
|
Mme DEROCHE |
200 |
Équipement technique des fauteuils roulants |
|
Mme DEROCHE |
199 |
Identité des dispositifs médicaux neuf et remis en bon état d'usage |
|
Mme DEROCHE |
201 |
Homogénéisation rédactionnelle |
|
Article 28
bis
|
||
|
Mme DEROCHE |
212 |
Délai de réponse du ministère pour la définition de la compensation maximale |
|
Article 29
|
||
|
Mme DEROCHE |
215 |
Rédactionnel |
|
Mme DEROCHE |
202 |
Substitution des biosimilaires |
|
Mme DEROCHE |
203 |
Suppression de la fixation du prix de cession maximal |
|
Mme DEROCHE |
210 |
Suppression du retrait du tiers payant en cas d'égalité entre princeps et générique |
|
Article 29
bis
|
||
|
Mme DEROCHE |
173 |
Conditions de mise en oeuvre de l'expérimentation du cannabis thérapeutique |
|
Article 30
|
||
|
Mme DEROCHE |
213 |
Éligibilité du patient à l'ATU nominative |
|
Mme DEROCHE |
204 |
Seuil restrictif des ATU nominatives |
|
Article additionnel après l'article 30 |
||
|
Mme DEROCHE |
149 |
Évaluation de médicaments, à titre expérimental, sur la base de la valeur thérapeutique relative et prise en charge conditionnée |
|
Article 31
|
||
|
Mme DEROCHE |
174 |
Maintien du financement par le budget de l'État de Santé publique France |
|
Article 32
|
||
|
Mme DEROCHE |
148 |
Correction d'un oubli |
|
Article 34
|
||
|
Mme DEROCHE |
175 |
Prise en compte des spécificités de certaines classes thérapeutiques dans le dimensionnement des stocks de sécurité de médicament |
|
Mme DEROCHE |
176 |
Extension aux titulaires d'une autorisation d'importation parallèle de l'obligation de constituer un stock de sécurité destiné au marché national |
|
Mme DEROCHE |
177 |
Modalités de mise en oeuvre de l'importation d'une alternative médicamenteuse en cas de rupture de stock |
|
Mme DEROCHE |
178 |
Renforcement de la capacité d'anticipation des pouvoirs publics en cas de suspension ou d'arrêt de la commercialisation d'un MITM |
|
Mme DEROCHE |
179 |
Amendement rédactionnel |
|
Article 36
|
||
|
Mme DEROCHE |
150 |
Amendement rédactionnel |
|
Mme DEROCHE |
152 |
Définition des territoires visés après concertation avec les professionnels concernés |
|
Mme DEROCHE |
153 |
Suppression de la condition d'exercice coordonné |
|
Article additionnel après l'article 38 |
||
|
M. BONNE |
220 |
Programmation de créations de places en établissement d'accueil de personnes handicapées adultes |
|
Article 38
ter
|
||
|
M. BONNE |
219 |
Forfait santé pour les personnes en situation de handicap |
|
Article 40
|
||
|
Mme DEROCHE |
180 |
Articulation du parcours de soins global après le traitement d'un cancer avec le protocole de soins élaboré par le médecin traitant pour les personnes atteintes d'une affection de longue durée |
|
Article 40
bis
|
||
|
Mme DEROCHE |
181 |
Inclusion d'un département d'outre-mer dans les territoires de l'expérimentation d'un accompagnement psychologique des patients atteints de sclérose en plaques |
|
Article 41
|
||
|
Mme DEROCHE |
191 |
Articulation avec les consultations de prévention sanitaire des enfants |
|
Article 41
ter
|
||
|
Mme DEROCHE |
182 |
Amendement rédactionnel |
|
Article 42
|
||
|
Mme DEROCHE |
156 |
Dialogue médical en matière de pertinence des soins |
|
Article 43
|
||
|
Mme DEROCHE |
205 |
Réalisation des TROD par le prescripteur |
|
Mme DEROCHE |
216 |
Rédactionnel |
|
Mme DEROCHE |
214 |
Conditionnement inapproprié des médicaments |
|
Article 44
|
||
|
Mme DEROCHE |
206 |
Évaluation médico-économique des expérimentations de biologie délocalisée |
|
Mme DEROCHE |
207 |
Suppression de l'agrément des transporteurs sanitaires du champ de l'expérimentation de l'article 51 de la LFSS pour 2018 |
|
Mme DEROCHE |
208 |
Rédactionnel |
|
Article 46
|
||
|
M. DÉRIOT |
183 |
Inclusion du personnel de la SNCF dans le champ des bénéficiaires du fonds d'indemnisation des victimes des pesticides |
|
M. DÉRIOT |
184 |
Élargissement du champ des bénéficiaires du fonds d'indemnisation des victimes des pesticides aux résidents de zones traitées ou contaminées par les pesticides |
|
M. DÉRIOT |
185 |
Mise en place d'un conseil scientifique au sein du fonds d'indemnisation des victimes des pesticides |
|
M. DÉRIOT |
186 |
Report de six mois pour la possibilité de déposer des demandes de réparation sans préjudice des droits à indemnisation |
|
Article 47
|
||
|
M. BONNE |
221 |
Financement des ESMS par le FMESPP |
|
Article 49
|
||
|
Mme DOINEAU |
158 |
Inscription du fait que le non-respect des obligations de déclaration n'entraîne pas à lui seul le retrait de l'agrément de l'assistant maternel |
|
Article additionnel avant l'article 52 |
||
|
M. SAVARY |
166 |
Recul de l'âge minimum légal de départ à la retraite à 64 ans à compter du 1 er janvier 2025 |
|
Article 52
|
||
|
M. SAVARY |
167 |
Suppression de l'article |
|
Article 54
|
||
|
M. DÉRIOT |
187 |
Exclusion du calcul du taux de cotisation AT-MP de la mesure de gel à la hausse des effectifs prévue par la loi « Pacte » |
|
M. DÉRIOT |
188 |
Recouvrement de la pénalité due en cas de non-réalisation des démarches nécessaires à la fixation du taux de cotisation AT-MP |
|
Article 56
|
||
|
M. DÉRIOT |
151 |
Maintien de la majoration des indemnités journalières pour les assurés ayant trois enfants à charge |
|
M. DÉRIOT |
154 |
Évaluation par le Gouvernement de l'expérimentation des plateformes départementales de prévention de la désinsertion professionnelle |
|
Article 59
|
||
|
Mme DEROCHE |
159 |
Suppression de l'article |
|
Articles additionnels après l'article 60 |
||
|
M. DÉRIOT |
189 |
Extension aux salariés d'entreprises de sous-traitance du bénéfice de l'allocation de cessation anticipée d'activité des travailleurs de l'amiante |
|
M. DÉRIOT |
190 |
Mise en place de traitements de données communs entre les CPAM et les Carsat pour faciliter la déclaration des maladies professionnelles |
LISTE DES PERSONNES ENTENDUES PAR LES RAPPORTEURS
______________
ÉQUILIBRES FINANCIERS GÉNÉRAUX
(rapporteur : M. Jean-Marie Vanlerenberghe)
• Direction générale du Trésor
Arnaud Buissé , chef du service des politiques publiques
Thierry Grignon , chef du bureau Santé et comptes sociaux
Nicolas Séjour , conseiller parlementaire
• Caisse d'amortissement de la dette sociale (Cades)
Jean-Louis Rey , président
Geneviève Gauthey , secrétaire générale adjointe
• Union nationale interprofessionnelle pour l'emploi dans l'industrie et le commerce (Unédic)
Pierre Cavard , directeur général par intérim
Rémy Mazzocchi , directeur de la maîtrise des risques et des performances
• Groupement d'intérêt public « Modernisation des déclarations sociales » (GIP-MDS)
Éric Hayat , président
Élisabeth Humbert-Bottin , directeur général
• Direction générale des finances publiques - Mission interministérielle France Recouvrement
Alexandre Gardette , administrateur général des finances publiques
Lauren Turfait , inspectrice principale des finances publiques
• Agence centrale des organismes de sécurité sociale (Acoss)
Yann-Gaël Amghar , directeur
Estelle Denize , secrétaire générale du Conseil d'administration, directrice de la communication
• Direction de la sécurité sociale (DSS)
Mathilde Lignot-Leloup , directrice
Marianne Kermoal-Berthomé , cheffe de service, adjointe à la directrice
Morgan Delaye , sous-directeur du financement de la sécurité sociale
• Caisse des dépôts et consignations
Michel Yahiel , directeur des retraites et de la solidarité
Vincent Delsart , directeur des investissements et de la comptabilité
Philippe Blanchot , directeur des relations institutionnelles
(rapporteurs : M. Jean-Marie Vanlerenberghe
et M.
René-Paul Savary au titre des auditions concernant la branche
vieillesse)
• AGIRC-ARRCO
Jean-Claude Barboul , président
François-Xavier Selleret , directeur général
• Fonds de solidarité vieillesse (FSV)
Frédéric Favié , président
• Fonds de réserve pour les retraites (FRR)
Yves Chevalier , membre du directoire
ASSURANCE MALADIE
(rapporteure : Mme Catherine Deroche)
• Association des établissements du service public de santé mentale (ADESM)
Jean-Yves Blandel , membre du bureau national, directeur de l'établissement public de santé mentale de Caen
Didier Sebbar , directeur adjoint
• Fédération hospitalière de France (FHF)
Cécile Chevance , responsable du pôle Finances
Benjamin Caniard , responsable du pôle Autonomie
• Fédération des établissements hospitaliers et d'aide à la personne (Fehap)
Guillaume Chesnel , directeur de l'offre de soins et de la coordination des parcours de santé
• Union nationale des prestataires de dispositifs médicaux (UNPDM)
Fabrice Camaioni , président
Frédéric Piant , vice-président Métiers
Gilles Riha , vice-président Relations sociales
Thierry Truschel , vice-président Communication
Heïdo Grando , déléguée générale
Gérard Lanchantin , trésorier
Laurence Bouton , experte Métiers
• Fédération de l'hospitalisation privée (FHP)
Lamine Gharbi , président
Béatrice Noëllec , directrice des relations institutionnelles
• Comité économique des produits de santé (CEPS)
Jean-Patrick Sales , vice-président Médicament
Catherine Rumeau-Pichon , vice-présidente Dispositif médicaux
Thibaut Zaccherini , secrétaire général adjoint
• Confédération des syndicats médicaux de France (CSMF)
Jean-Paul Ortiz , président
Stéphane Landais , secrétaire général
• Regroupement Autonome des Généralistes Jeunes Installés et Remplaçants (ReAGJIR)
Laure Dominjon , présidente du bureau national
Clément Menigoz , secrétaire général adjoint
• Direction générale de l'offre de soins (DGOS)
Katia Julienne , directrice générale de l'offre de soins
Céline Faye , adjointe à la sous-direction de la régulation de l'offre de soins
Jean-Marc Aubert , directeur de la recherche, des études, de l'évaluation et des statistiques
Clémence Marty-Chastan , chargée de mission sur la Task Force réforme du financement
• Syndicat des médecins libéraux (SML)
Philippe Vermesch , président
Sophie Bauer , secrétaire générale
• Syndicat des médecins généralistes (MG France)
Jacques Battistoni, président
Marguerite Bayard , première vice-présidente
• Fédération des médecins de France (FMF)
Jean-Paul Hamon, président
• Le Bloc
Bertrand de Rochambeau, coprésident, président du Syngof
Philippe Cadi , cotrésorier
• Union des syndicats de pharmaciens d'officine (USPO)
Gilles Bonnefond, président
• Fédération des syndicats pharmaceutiques de France (FSPF)
Philippe Besset , président
Sophie Sergent , présidente de la commission Pharmacie clinique et exercice coordonné
Pierre Fernandez , directeur général
• Direction de la sécurité sociale (DSS)
Mathilde Lignot-Leloup , directrice
Marianne Kermoal-Berthomé , cheffe de service, adjointe à la directrice
Nicolas Labrune , sous-directeur du financement du système de soins
• Les entreprises du médicament (LEEM)
Frédéric Collet , président
Éric Baseilhac , directeur des affaires économiques
Laurent Gainza , directeur des affaires publiques
Fanny de Belot , responsable affaires publiques
• Syndicat National de l'Industrie des Technologies Médicales (Snitem)
François-Régis Moulines , directeur affaires gouvernementales
Marie Tourret , responsable affaires publiques
Jérémie Forest , directeur affaires gouvernementales de l'entreprise Abbott (adhérente du Snitem)
Alexandre Von Lowis , responsable des affaires publiques de Medtronic France (adhérente du Snitem)
SECTEUR MÉDICO-SOCIAL
(rapporteur : M. Bernard Bonne)
• Nexem
Marion Le Paul , directrice de la communication et des relations institutionnelles
Aurélie Sabatier , chargée de mission relations institutionnelles
• Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap)
Jean-Christian Sovrano , directeur de l'autonomie et de la coordination des parcours de vie
• Fédération nationale des associations de directeurs d'établissements et services pour personnes âgées (Fnadepa)
Jean-Pierre Riso , président
Marie Pelat , juriste
• Fédération hospitalière de France (FHF)
Marc Bourquin , conseiller stratégique
Benjamin Caniard , responsable du pôle autonomie
Vincent Roques , adjoint au responsable du pôle finances
• Assemblée des départements de France (ADF)
Olivier Richefou , président de la Mayenne
• Caisse nationale de solidarité pour l'autonomie (CNSA)
Virginie Magnant , directrice
Simon Kieffer , directeur des établissements et services médico-sociaux
• Union nationale des associations de parents, de personnes handicapées mentales et de leurs amis (Unapei)
Luc Gateau , président
Patrick Soria , directeur général
Clémence Vaugelade , chargée de plaidoyer
• Union nationale interfédérale des oeuvres et organismes privés non lucratifs sanitaires et sociaux (Uniopss)
Jérôme Voiturier , directeur général
Laurène Dervieu , conseillère technique autonomie et citoyenneté des personnes en situation de handicap et personnes âgées
Aurélie Valleix , conseillère technique gestion - tarification - régulation
• Union nationale de l'aide, des soins et des services à domicile (UNA)
Line Lartigue-Doucoure , directrice politiques publiques et règlementations sectorielles
Alexandra Bardet , directrice de la communication et des relations institutionnelles
• Syndicat national des établissements et résidences privés pour personnes âgées (Synerpa)
Pauline Meyniel , responsable pôle médico-social
Audrey Houssais , responsable affaires publiques et territoires
• Direction générale de la cohésion sociale (DGCS)
Virginie Lasserre , directrice générale
Jean-François Lhoste , adjoint à la sous-direction de l'autonomie des personnes handicapées et personnes âgées
Antoine Meffre , chef de bureau « prévention perte d'autonomie et parcours de vie des personnes âgées »
Marie Marcena , cheffe de bureau « Insertion, citoyenneté et parcours des personnes handicapées »
Sébastien Maria , adjoint au sous-directeur des affaires financières et de la modernisation
Stéphanie Talbot , cheffe de bureau « Gouvernance du secteur social et médico-social »
Mathilde Duval , adjointe à la cheffe de bureau « Emploi et politique salariale »
Emilie Aubry , chargée de suivi des questionnaires parlementaires
ACCIDENTS DU TRAVAIL - MALADIES
PROFESSIONNELLES
(rapporteur : M. Gérard
Dériot)
• Caisse centrale de la mutualité sociale agricole (CCMSA)
Pascale Barroso , responsable du département santé
Dr Gérard Bernadac , médecin du travail conseiller technique national
Christophe Simon , chargé des relations parlementaires
• Commission des accidents du travail / maladies professionnelles (CAT-MP)
Florence Sautejeau , présidente
Christian Expert , vice-président
• Direction de la sécurité sociale (DSS)
Laurent Gallet , chef de service, adjoint à la directrice
Fanny Chauviré , adjointe au chef du bureau de l'accès aux soins et des prestations de santé
Cécile Buchel , chef du bureau des accidents du travail et des maladies professionnelles
• Association Phyto-victimes
Antoine Lambert , vice-président
Claire Bourasseau , chargée de mission aide aux victimes
• Union des industriels pour la protection des plantes (UIPP)
Eugénia Pommaret , directrice générale
Emmanuelle Pabolleta , directrice des affaires publiques et communication
ASSURANCE VIEILLESSE
(rapporteur : M. René-Paul Savary)
• Caisse nationale d'assurance vieillesse (Cnav)
Renaud Villard , directeur général
Véronique Puche , directrice des systèmes d'informations
FAMILLE
(rapporteure :
Mme Élisabeth Doineau)
• Union nationale des associations familiales (Unaf)
Marie-Andrée Blanc, présidente
Claire Ménard , chargée des relations parlementaires
• Fédération française des entreprises de crèches (FFEC)
Rodolphe Carle , vice-président de la FFEC, co-fondateur de Babilou
Thérèse Majnoni d'Intignano , secrétaire générale de la FFEC, gérante-fondatrice des Paradis de Jules et Juliette
Elsa Hervy , déléguée générale
• Syndicat professionnel des assistants maternels et des assistants familiaux (Spamaf)
Patricia Ortmann, salariée
• Union fédérale nationale des associations de familles d'accueil et assistants maternels (Ufnafaam)
Sandra Onysko , chargée de la communication et du développement
• Collectif Pas de bébés à la consigne
Virginie Huet, Emmanuelle Lefebvre-Mayer, Emilie Philippe, Dominique Ratia-Armengol, Pierre Suesser et Sylvie Vaillant
• Fédération des particuliers employeurs de France (Fepem)
Marie-Béatrice Levaux , présidente
Adrien Dufour , responsable des affaires publiques
• Caisse nationale des allocations familiales (Cnaf)
Vincent Mazauric , directeur général
Isabelle Sancerni , présidente du conseil d'administration
Cyrille Broillard , adjoint du directeur des prestations légales et sociales
Patricia Chantin , responsable des relations parlementaires
• Union des familles laïques (Ufal)
Michel Canet , vice-président
• Confédération nationale des associations familiales catholiques (Cnafc)
Mériadec Rivière , responsable du secteur « politique familiale »
• Fédération nationale familles de France
Charly Hée , président
Jessica Brousse , chargée de mission du pôle Politique familiale Education Santé
• Conseil national des associations familiales laïques (Cnafal)
Jean-Marie Bonnemayre , président
* 1 Rapport d'information Sénat n° 661 (2018-2019).
* 2 L'objectif de dépenses figurant à l'article 32 de cette LFSS était de 394,8 milliards d'euros.
* 3 Cf. rapport Sénat n° 232 (2018-2019).
* 4 Source : les Comptes de la sécurité sociale, septembre 2019.
* 5 C'est-à-dire à l'article L. 131-7 du code de la sécurité sociale.
* 6 Cf. rapport Sénat n° 111, tome I et tome II, commentaire de l'article 19, ainsi que compte rendu des débats du Sénat du jeudi 15 novembre 2018.
* 7 Selon les conclusions du rapport du Gouvernement, seules les exonérations ciblées correspondant à la politique sectorielle d'un ministère donné a vocation à être compensées, au travers de crédits budgétaires.
* 8 Dont 0,3 point dû à la prime exceptionnelle reconduite en 2020, soit 2,5 % pour la masse salariale sur laquelle sont acquittées les cotisations et contributions sociales.
* 9 Compte rendu des auditions de la commission des affaires sociales, 15 octobre 2019.
* 10 Article 12 de la loi n° 2010-1645 du 28 décembre 2010 de programmation des finances publiques pour les années 2011 à 2014. En tout état de cause, supprimer cette interdiction reviendrait à faire de l'Acoss une nouvelle Cades.
* 11 Soit entre deux et trois années de recettes actuellement dévolues à la Cades pour amortir sa dette.
* 12 Décisions du Conseil constitutionnel n os 2010-616 DC du 10 novembre 2010 (considérant n° 4) et 2010-620 DC.
* 13 Cf. compte rendu des auditions de la commission des affaires sociales, 30 octobre 2019.